Rapport d'information n° 771 (2021-2022) de M. Bernard BONNE et Mme Michelle MEUNIER , fait au nom de la commission des affaires sociales, déposé le 12 juillet 2022
Disponible au format PDF (2,5 Moctets)
Synthèse du rapport (427 Koctets)
-
LISTE DES PROPOSITIONS
-
LISTE DES SIGLES
-
AVANT-PROPOS
-
RAPPORT
-
PREMIÈRE PARTIE : L'AFFAIRE ORPEA
RÉVÈLE LES LACUNES DU CONTRÔLE DU SECTEUR DU GRAND
ÂGE
-
I. LES RÉPONSES PARCELLAIRES APPORTÉES
PAR LE GOUVERNEMENT À L'AFFAIRE ORPEA
-
II. DES AUTORITÉS DE CONTRÔLE QUI
PEINENT À REMPLIR LEURS MISSIONS
-
A. UN CONTRÔLE LIMITÉ PAR LA
RÉGLEMENTATION ELLE-MÊME
-
1. Les angles morts du contrôle
-
a) Un impensé : le contrôle des
groupes multi-gestionnaires d'établissements
-
(1) Les groupes multi-gestionnaires d'Ehpad doivent
être intégrés dans le champ du contrôle
-
(2) Les flux financiers entre le siège des
groupes et leurs établissements doivent faire l'objet d'un encadrement
renforcé
-
b) La loi ASV a assoupli le cadre budgétaire
dans lequel évoluent les Ehpad
-
(1) Le constat d'une porosité entre les
sections budgétaires
-
(2) Les excédents budgétaires peuvent
être conservés par les établissements
-
c) La problématique du contrôle de la
section hébergement
-
a) Un impensé : le contrôle des
groupes multi-gestionnaires d'établissements
-
2. Un régime de sanctions qui doit
être adapté à la doctrine de contrôle et aux
objectifs poursuivis
-
1. Les angles morts du contrôle
-
B. UN CONTRÔLE LIMITÉ PAR LES MOYENS
DES AUTORITÉS QUI EN ONT LA CHARGE
-
A. UN CONTRÔLE LIMITÉ PAR LA
RÉGLEMENTATION ELLE-MÊME
-
III. PLUS LARGEMENT, UN DÉFICIT DE PILOTAGE
STRATÉGIQUE
-
A. DES MODALITÉS D'AUTORISATION ET DE
TARIFICATION QUI NE SONT PAS EN ADÉQUATION AVEC LES EXIGENCES D'UN
PILOTAGE STRATÉGIQUE
-
B. LE CPOM : UN INSTRUMENT QUI N'A PAS
FAIT LA PREUVE DE SON EFFICACITÉ
-
A. DES MODALITÉS D'AUTORISATION ET DE
TARIFICATION QUI NE SONT PAS EN ADÉQUATION AVEC LES EXIGENCES D'UN
PILOTAGE STRATÉGIQUE
-
I. LES RÉPONSES PARCELLAIRES APPORTÉES
PAR LE GOUVERNEMENT À L'AFFAIRE ORPEA
-
DEUXIÈME PARTIE : PROMOUVOIR UN
PILOTAGE PAR LA QUALITÉ POUR UNE MEILLEURE PRISE EN CHARGE DES
RÉSIDENTS ET UNE PLUS GRANDE ATTRACTIVITÉ POUR LES
PROFESSIONNELS
-
A. À TOUT LE MOINS, DANS LE CADRE
EXISTANT : GÉNÉRALISER LA DÉMARCHE
QUALITÉ
-
B. UNE TRANSFORMATION NÉCESSAIRE DU CADRE
EXISTANT
-
1. Rendre la nature de l'offre propice à
l'amélioration de la prise en charge des personnes
-
a) Réguler l'appétit des acteurs du
segment lucratif du secteur
-
(1) Le secteur privé commercial : une
compatibilité avec le soin jusqu'à un certain point
-
(2) Mieux réguler la place du secteur
privé dans l'offre médico-sociale
-
b) Encourager à la montée en
compétences du secteur médico-social
-
(1) Accompagner la médicalisation des
Ehpad
-
(2) Revoir le répertoire d'action au
soutien du portage immobilier des Ehpad
-
(3) Répondre aux besoins en matière
de personnel
-
a) Réguler l'appétit des acteurs du
segment lucratif du secteur
-
2. Rendre la gouvernance du secteur propice
à l'efficacité et à l'efficience de la politique du grand
âge
-
1. Rendre la nature de l'offre propice à
l'amélioration de la prise en charge des personnes
-
A. À TOUT LE MOINS, DANS LE CADRE
EXISTANT : GÉNÉRALISER LA DÉMARCHE
QUALITÉ
-
TRAVAUX DE LA COMMISSION
-
I. CONSTITUTION DE LA MISSION D'INFORMATION
-
II. EXAMEN EN COMMISSION
-
III. COMPTES RENDUS DES AUDITIONS
-
Audition de M. Victor Castanet,
journaliste et auteur de l'ouvrage Les Fossoyeurs
-
Audition de syndicats
représentant les corps d'inspection des ARS
-
Audition des syndicats des secteurs sanitaire et
médico-social
-
Audition de directeurs d'agences
régionales de santé
-
Audition de Mme Brigitte Bourguignon,
ministre déléguée auprès du ministre des solidarités et de la santé,
chargée de l'autonomie
-
Audition de MM. Philippe Charrier,
président directeur général
et Jean-Christophe Romersi, directeur général, d'Orpea France
-
Audition de Mme Sophie Boissard,
directrice générale de Korian
-
Audition de présidents de conseils
départementaux
-
Audition de M. Yves Le Masne,
ancien directeur général du groupe Orpea
-
Audition de M. Jean-Claude Brdenk ancien
directeur général délégué
en charge de l'exploitation du groupe Orpea
-
Audition de M. Victor Castanet,
-
I. CONSTITUTION DE LA MISSION D'INFORMATION
-
LISTE DES PERSONNES ENTENDUES ET CONTRIBUTIONS
ÉCRITES
-
CONTRIBUTIONS DES GROUPES POLITIQUES
N° 771
SÉNAT
SESSION EXTRAORDINAIRE DE 2021-2022
Enregistré à la Présidence du Sénat le 12 juillet 2022
RAPPORT D'INFORMATION
FAIT
au nom de la commission des affaires sociales (1) sur le contrôle des EHPAD ,
Par M. Bernard BONNE et Mme Michelle MEUNIER,
Sénateur et Sénatrice
(1) Cette commission est composée de : Mme Catherine Deroche , présidente ; Mme Élisabeth Doineau , rapporteure générale ; M. Philippe Mouiller, Mme Chantal Deseyne, MM. Alain Milon, Bernard Jomier, Mme Monique Lubin, MM. Olivier Henno, Martin Lévrier, Mmes Laurence Cohen, Véronique Guillotin, M. Daniel Chasseing, Mme Raymonde Poncet Monge , vice-présidents ; Mmes Florence Lassarade, Frédérique Puissat, M. Jean Sol, Mmes Corinne Féret, Jocelyne Guidez , secrétaires ; Mme Cathy Apourceau-Poly, M. Stéphane Artano, Mme Christine Bonfanti-Dossat, MM. Bernard Bonne, Laurent Burgoa, Jean-Noël Cardoux, Mmes Catherine Conconne, Annie Delmont-Koropoulis, Brigitte Devésa, MM. Alain Duffourg, Jean-Luc Fichet, Mmes Frédérique Gerbaud, Pascale Gruny, M. Xavier Iacovelli, Mmes Corinne Imbert, Annick Jacquemet, Victoire Jasmin, Annie Le Houerou, Viviane Malet, Colette Mélot, Michelle Meunier, Brigitte Micouleau, Annick Petrus, Émilienne Poumirol, Catherine Procaccia, Daphné Ract-Madoux, Marie-Pierre Richer, Laurence Rossignol, M. René-Paul Savary, Mme Nadia Sollogoub, MM. Dominique Théophile, Jean-Marie Vanlerenberghe, Mme Mélanie Vogel .
LISTE DES PROPOSITIONS
|
Proposition n° 1 |
Étendre la campagne de contrôle annoncée par le Gouvernement aux sièges des groupes privés lucratifs multi-gestionnaires d'Ehpad. |
|
Proposition n° 2 |
Conclure une convention pluriannuelle d'objectifs entre la CNSA et chaque groupe privé lucratif multi-gestionnaires d'Ehpad. |
|
Proposition n° 3 |
Fixer un taux maximum de prélèvement au titre des frais de siège. |
|
Proposition n° 4 |
Clarifier les règles d'imputation des dépenses de personnel entre les différentes sections tarifaires. |
|
Proposition n° 5 |
Clarifier la réglementation et les attentes des autorités de tarification et de contrôle sur les imputations budgétaires et l'usage des excédents par les gestionnaires d'Ehpad. |
|
Proposition n° 6 |
Plafonner le montant des crédits pouvant être mis en réserve. |
|
Proposition n° 7 |
Étendre la compétence de contrôle de la Cour des comptes et des chambres régionales et territoriales des comptes au volet hébergement des établissements et services médico-sociaux. |
|
Proposition n° 8 |
Définir les actions préalables au prononcé de sanctions financières. |
|
Proposition n° 9 |
Compléter la procédure de récupération des sommes utilisées à des fins autres que celles prévues par les textes. |
|
Proposition n° 10 |
Attribuer des moyens supplémentaires aux autorités de tarification et de contrôle pour accroitre le nombre de missions d'inspections-contrôles dans le secteur médico-social. |
|
Proposition n° 11 |
Créer un comité d'animation des contrôles au niveau national réunissant les directions d'administrations centrales et les caisses de sécurité sociale concernées, le défenseur des droits, afin de définir des orientations nationales et donner des impulsions aux réseaux déconcentrés. |
|
Proposition n° 12 |
Décliner le comité d'animation des contrôles au niveau départemental, avec un représentant du conseil départemental, afin de coordonner les actions. |
|
Proposition n° 13 |
Donner un droit d'opposition élargi aux autorités de tarification et de contrôle sur les transferts d'autorisation (et notamment en cas de vente). |
|
Proposition n° 14 |
Prévoir le versement d'une redevance pour les Ehpad commerciaux (ou pour le rachat par une société commerciale). |
|
Proposition n° 15 |
Encadrer l'évolution de l'offre privée lucrative par rapport à l'offre globale d'un département. |
|
Proposition n° 16 |
Supprimer les dispositifs de défiscalisation pour les investissements immobiliers en Ehpad (ou les soumettre à des règles plus protectrices des petits épargnants et plus contraignantes sur l'entretien du bâti). |
|
Proposition n° 17 |
Donner aux acteurs publics et privés non lucratif la possibilité de s'appuyer sur des professionnels pour les accompagner dans la gestion du patrimoine immobilier des Ehpad (foncières solidaires, OPHLM). |
|
Proposition n° 18 |
Ouvrir les CVS à des personnes extérieures à l'établissement, telles des associations d'usagers agréées sur le modèle du secteur sanitaire. |
|
Proposition n° 19 |
Créer un conseil national consultatif des personnes âgées. |
|
Proposition n° 20 |
Prévoir une convention entre le conseil national consultatif des personnes âgées nouvellement créé et le comité d'animation des contrôles ( cf . proposition n°5). |
|
Proposition n° 21 |
Créer une conférence territoriale des personnes âgées. |
|
Proposition n° 22 |
Se doter rapidement d'outils fonctionnels de signalement des événements indésirables graves en Ehpad. |
|
Proposition n° 23 |
Imposer une obligation de réponse sur la suite donnée aux signalements de maltraitance adressée par les familles aux autorités tarificatrices et de contrôle. |
|
Proposition n° 24 |
Examiner une loi grand âge visant à structurer un service public de la prise en charge de la perte d'autonomie répondant aux besoins et aux souhaits de la population. |
LISTE DES SIGLES
___________
|
ABM |
Agence de la biomédecine |
|
ADF |
Association des départements de France |
|
AFP |
Agence France-Presse |
|
AJ |
Accueil de jour |
|
AMP |
Aide médico-psychologique |
|
ANAP |
Agence nationale d'appui à la performance |
|
ANCT |
Agence nationale de cohésion des territoires |
|
Anesm |
Agence nationale de l'évaluation et de la qualité des établissements et services sociaux et médico-sociaux |
|
Anses |
Agence nationale de sécurité sanitaire de l'alimentation, de l'environnement et du travail |
|
ANSM |
Agence nationale de sécurité du médicament et des produits de santé |
|
APA |
Allocation personnalisée d'autonomie |
|
ARS |
Agence régionale de santé |
|
AS |
Assistant social |
|
ASN |
Autorité de sûreté nucléaire |
|
ASV |
Adaptation de la société au vieillissement |
|
BAFA |
Brevet d'aptitude aux fonctions d'animateur |
|
CASF |
Code de l'action sociale et des familles |
|
CCAS |
Centre communal d'action sociale |
|
CD |
Conseil départemental |
|
CEP |
Conseil en évolution professionnelle |
|
CEPS |
Comité économique des produits de santé |
|
CNCPH |
Conseil national consultatif des personnes handicapées |
|
Cnefop |
Conseil national de l'emploi, de la formation et de l'orientation professionnelle |
|
Cnesms |
Conseil national de l'évaluation sociale et médico-sociale |
|
CNPIC |
Commission nationale de programmation des inspections-contrôle |
|
CNSA |
Caisse nationale de solidarité pour l'autonomie |
|
Codaf |
Comité opérationnel départemental anti-fraude |
|
Coderpa |
Comité départemental des retraités et personnes âgées |
|
Cofrac |
Comité français d'accréditation |
|
Copanef |
Comité paritaire interprofessionnel national pour l'emploi et la formation |
|
CPF |
Compte personnel de formation |
|
CPOM |
Contrat pluriannuel d'objectifs et de moyens |
|
CRDS |
Contribution pour le remboursement de la dette sociale |
|
CROSMS |
Comité régional de l'organisation sanitaire et médico-sociale |
|
CVS |
Conseil de vie sociale |
|
DASRI |
Déchets d'activités de soins à risque infectieux |
|
DD |
Direction départementale |
|
DDARS |
Délégation départementale de l'agence régionale de santé |
|
DDETSPP |
Direction départementale de l'emploi, du travail, des solidarités et de la protection des populations |
|
DDFIP |
Direction départementale des finances publiques |
|
DDPP |
Direction départementale de la protection des populations |
|
DEAES |
Diplôme d'État d'accompagnant éducatif et social |
|
DG |
Directeur général |
|
DGCCRF |
Direction générale de la concurrence, de la consommation et de la répression des fraudes |
|
DGCS |
Direction générale de la cohésion sociale |
|
DGOS |
Direction générale de l'offre de soins |
|
Drees |
Direction de la recherche, des études, de l'évaluation et des statistiques |
|
Drems |
Direction des établissements et des services médico-sociaux |
|
DSDEN |
Direction des services départementaux de l'Éducation nationale |
|
EDEC |
Engagement pour le développement de l'emploi et des compétences |
|
Ehpad |
Établissement d'hébergement pour personnes âgées dépendantes |
|
EPRD |
État prévisionnel des recettes et des dépenses |
|
ERRD |
État réalisé des recettes et des dépenses |
|
ESMS |
Établissements et services médico-sociaux |
|
ETP |
Équivalent temps plein |
|
FHF |
Fédération hospitalière de France |
|
FPSPP |
Fonds paritaire de sécurisation des parcours professionnels |
|
GIR |
Abréviation d'AGGIR : Autonomie gérontologie groupes iso-ressources |
|
GMP |
GIR moyen pondéré |
|
HAD |
Hospitalisation à domicile |
|
HAPI |
Harmonisation et partage d'information |
|
HAS |
Haute autorité de santé |
|
HPST |
Hôpital, patients, santé, territoire |
|
HT |
Hébergement temporaire |
|
IDE |
Infirmier diplômé d'État |
|
IGAS |
Inspection générale des affaires sociales |
|
IGF |
Inspection générale des finances |
|
LFSS |
Loi de financement de la sécurité sociale |
|
Livia |
Lieux de vie et autonomie |
|
LMNP |
Location meublée non professionnelle |
|
LMP |
Location meublée professionnelle |
|
MPIC |
Mission permanente d'inspection-contrôle |
|
NPEC |
Niveau de prise en charge |
|
ONIC |
Orientation nationale d'inspection-contrôle |
|
OPCO |
Opérateurs de compétences |
|
ORICE |
Orientation régionale d'inspection-contrôle |
|
PASA |
Pôle d'activités et de soins adaptés |
|
PCD |
Président du conseil départemental |
|
PDA |
Préparation des doses à administrer |
|
PDC |
Plan de développement des compétences |
|
PDG |
Président-directeur général |
|
PECM |
Prise en charge médicamenteuse |
|
PGFP |
Plan global de financement pluriannuel |
|
PIC |
Plan d'investissement dans les compétences |
|
PMP |
Projet médical partagé |
|
PPI |
Plan particulier d'intervention |
|
PRIAC |
Programme interdépartemental d'accompagnement des handicaps et de la perte d'autonomie |
|
PRIC |
Plan d'investissement dans les compétences |
|
PRS |
Projet régional de santé |
|
PTP |
Projet de transition professionnelle |
|
PUV |
Petites unités de vie |
|
RFA |
Remise de fin d'année |
|
RIA |
Relevé infra-annuel |
|
RNCP |
Répertoire national des certifications professionnelles |
|
RS |
Répertoire spécifique |
|
SDAASaP |
Schéma départemental d'amélioration de l'accessibilité des services au public |
|
SGMAS |
Secrétariat général des ministères des affaires sociales |
|
SRS |
Schéma régional de santé |
|
SSR |
Soins de suite et de réadaptation |
|
UHR |
Unité d'hébergement renforcée |
|
USLD |
Unité de soins longue durée |
|
VAE |
Validation des acquis de l'expérience |
AVANT-PROPOS
Affaire, bombe, déflagration, onde de choc, pavé dans la mare, point de non-retour, scandale, chacun choisira l'expression, les mots, qui lui permettent de nommer les révélations contenues dans l'ouvrage de Victor Castanet 1 ( * ) , et la dénonciation de certains comportements, mais tous s'accorderont pour souligner l'importance de ce livre et la cascade de commentaires et réactions qu'il a provoqués.
L'émotion légitime suscitée par la publication de cet ouvrage a déclenché une réponse institutionnelle. Le Gouvernement a commandé une enquête sur les faits allégués à l'inspection générale des affaires sociales et à l'inspection générale des finances. La commission des affaires sociales du Sénat a décidé de mettre en place une mission d'information dotée des pouvoirs d'une commission d'enquête.
Cette commission d'enquête s'inscrit dans un travail d'analyse des politiques de soutien à l'autonomie poursuivi par la commission des affaires sociales du Sénat depuis plusieurs années.
Les travaux de la commission d'enquête ont dû trouver leur voie entre les missions d'inspection commandées par le Gouvernement et dont le résultat a été rendu public fin mars, d'éventuelles suites judiciaires à ces travaux, ou aux révélations de M. Victor Castanet, et les travaux (auditions et rapports flashs) de la commission des affaires sociales de l'Assemblée nationale. L'enquête sur la prise en charge médicale dans les Ehpad réalisée par la Cour des comptes, à l'initiative de la commission des affaires sociales du Sénat, présentée le 23 février 2022 a constitué la première étape du travail de la commission d'enquête.
Dans un registre différent, ce rapport de la Cour des comptes raconte une histoire moins passionnée mais proche du tableau que dresse Victor Castanet de la situation des Ehpad : dégradation de l'état de santé des résidents, niveau d'encadrement insuffisant tant pour le personnel soignant que non soignant, défaut d'attractivité des métiers du grand âge et leur cortège d'effets sur la prise en charge des résidents, flux financiers insuffisamment encadrés, pilotage stratégique insuffisant.
Ces travaux font apparaître les lacunes du contrôle : tant dans leur fréquence, un contrôle tous les 30 ans selon la Cour des comptes que dans leur ciblage. En effet, la priorité accordée aux contrôles portant sur la maltraitance des résidents, si elle est justifiée, a pour effet de reléguer au second plan le contrôle exercé sur les groupes assurant la gestion de plusieurs établissements et sur l'utilisation des fonds publics (section soins et dépendance) et privés (section hébergement).
Aussi la commission d'enquête a-t-elle fait le choix de se placer dans une perspective plus large que l'affaire Orpea pour se consacrer, comme l'enquête de la Cour des comptes l'y engage, à une réflexion plus large et plus approfondie sur les modalités de contrôle et plus largement sur l'exercice de la tutelle afin de contribuer à la détermination des évolutions législatives et réglementaires à mener sur ces points.
Cette contribution s'inscrit dans la continuité du travail d'analyse entamé par la commission depuis plusieurs années, en outre elle ne sera pas limitée par le déclenchement éventuel de poursuites judiciaires.
Ce positionnement permet à la fois de se saisir de problèmes qui connaissent une brûlante actualité (contrôle des groupes et du forfait hébergement) et d'en aborder d'autres qui nécessitent un traitement approfondi comme le déploiement d'une approche pilotée par la qualité, qu'il s'agisse de financements, de management , de formation initiale ou continue.
Ces thèmes, et plus largement celui de l'exercice de la tutelle (voir les critiques formulée par la Cour des comptes sur l'utilisation de contrats d'objectifs pluriannuels ou CPOM) constituent le coeur des travaux de la commission d'enquête.
Une fenêtre d'opportunité s'est ouverte pour venir en soutien des personnels qui prennent en charge les résidents (recrutement, formation, attractivité), répondre aux enjeux de la transition démographique (vieillissement de la population, développement de solutions hybrides de prise en charge), combler les lacunes de la réglementation et examiner, enfin, une loi grand âge attendue depuis trop longtemps.
RAPPORT
PREMIÈRE PARTIE : L'AFFAIRE ORPEA RÉVÈLE LES LACUNES DU CONTRÔLE DU SECTEUR DU GRAND ÂGE
L'affaire Orpea est survenue alors que la question de l'hébergement des personnes âgées était dominée par deux questions.
La première était celle de la crise sanitaire et ses conséquences sur le fonctionnement des Ehpad et la prise en charge de leurs résidents.
La seconde, la promesse d'une loi grand âge annoncée, une nouvelle fois, en 2018. La loi grand âge est un questionnement qui s'inscrit dans le temps long. Sans remonter jusqu'aux travaux de la commission présidée par Pierre Laroque en 1962 2 ( * ) , elle a été évoquée au moins lors des trois derniers quinquennats, sans aboutir.
Des travaux préparatoires conséquents ont pourtant été menés à la fin des années 2010 comme le rapport Libault (concertation grand âge et autonomie, mars 2019) dont le sous-titre était « grand âge, le temps d'agir » ou encore le rapport El Khomri (plan de mobilisation nationale en faveur de l'attractivité des métiers du grand âge, octobre 2019).
Bien qu'annoncé à plusieurs reprises, ce projet de loi grand âge n'a pas vu le jour, et, comme sous les quinquennats précédents, s'y sont substituées des mesures incrémentales dont la portée symbolique est forte telle que la création de la cinquième branche de la sécurité sociale dans la LFSS 2021.
Durant cette période, la commission des affaires sociales du Sénat avait poursuivi son travail d'analyse du secteur de l'autonomie et publié plusieurs rapports visant à améliorer la prise en charge des personnes âgées.
Un rapide retour sur ces rapports permet de constater que les difficultés structurelles du secteur étaient déjà pointées, notamment la crise profonde que traverse le modèle de ressources humaines en Ehpad. Pour apporter des réponses à cette dernière, la commission 3 ( * ) recommandait une refonte des missions des différents personnels travaillant en Ehpad, notamment celles du médecin coordonnateur, ainsi qu'une redéfinition de l'organisation du travail, davantage tournée vers l'aménagement du temps de travail et l'appropriation de dispositifs innovants.
La commission s'était également penchée de façon approfondie sur la question du reste à charge des résidents 4 ( * ) et sur le bien vieillir chez soi 5 ( * ) . Dans ce dernier rapport, la commission des affaires sociales du Sénat soulignait que la prévention de la perte d'autonomie restait l'angle mort des politiques du grand âge, et les actions de prévention, menées en ordre dispersé, privilégiaient pour l'heure le repérage de la fragilité. Elle plaidait pour ne pas oublier les actions plus larges de prévention primaire et l'objectif de permettre à chacun de vieillir comme il l'entend, c'est-à-dire, pour la plupart, à domicile.
La publication de l'ouvrage de Victor Castanet est venue bousculer ces débats et a immédiatement soulevé la question de l'efficacité et de l'efficience des contrôles menés dans les établissements hébergeant des personnes âgées dépendantes (Ehpad). Cette question était légitime tant les résidents sont des personnes vulnérables et tant les révélations du livre semblaient pointer une défaillance des contrôles dont la charge revient aux autorités publiques, et principalement à celles en charge de la tarification.
La commission des affaires sociales du Sénat a ainsi choisi de concentrer ses travaux sur le « contrôle du contrôle » tant le sujet paraissait central. L'objectif de la commission est de s'assurer que le corpus réglementaire, les orientations nationales et les moyens alloués sont bien en adéquation avec les problématiques du secteur et l'objectif d'une prise en charge de qualité.
Dès le début de leurs travaux, les rapporteurs ont d'ailleurs reçu les représentants des autorités de tarification et de contrôle avec l'audition du collège des directeurs généraux d'agences régionales de santé, de l'association des départements de France (ADF) ainsi que de la directrice générale de l'ARS Île-de-France afin de disposer d'une première réponse sur la situation décrite par l'ouvrage de Victor Castanet avant de recevoir les représentants de l'ensemble des acteurs du système.
Au cours des 15 dernières années, la question des contrôles s'est focalisée sur la question de l'accueil des résidents et du contrôle de la maltraitance. L'État a cherché à développer des outils de signalements de ces cas de maltraitance qui ont constitué la préoccupation centrale des contrôleurs. En conséquence, le choix a été fait de donner la priorité aux contrôles des établissements, ce qui répond à la préoccupation d'une prise en charge de qualité des résidents.
Ce choix stratégique n'a pas été mis à jour alors que plusieurs éléments sont venus modifier l'environnement du secteur. Tout d'abord, des réformes législatives et réglementaires sont venues assouplir les obligations pesant sur les établissements, notamment sur les établissements privés lucratifs. Sur le plan juridique, gestionnaire et comptable, ces réformes sont allées dans le sens d'un assouplissement des règles. Cet assouplissement correspond à des préoccupations portées par les acteurs du système. Elles répondent à des demandes de simplification des procédures, de fongibilité des enveloppes budgétaires. Elles s'inscrivent dans le constat qu'avaient fait nos collègues Alain Milon et Jacky Le Menn dans leur rapport 6 ( * ) sur la mise en place des agences régionales de santé (ARS). Au moment de la création des ARS, les établissements sanitaires plaidaient pour une relation ARS établissements qui s'inscrive dans une logique d'accompagnement plus que de contrôle. Cette logique d'accompagnement et de simplification est sous-tendue par le souhait de donner une capacité d'action supplémentaire aux établissements de favoriser le développement d'une offre riche, adaptée et qui prenne en compte les besoins de personnes âgées.
La loi ASV 7 ( * ) a porté cette logique de responsabilisation des acteurs et d'accompagnement par les tutelles dans le secteur de l'hébergement des personnes âgées. Ces choix de pilotage du secteur auraient dû s'accompagner d'une réflexion sur les modalités de l'exercice du contrôle dans ce nouvel environnement réglementaire et budgétaire.
Ensuite, le profil des acteurs intervenant dans le secteur a changé. Or, l'arrivée de grands groupes privés lucratifs, gestionnaires de plusieurs établissements ne semble pas avoir déclenché de réflexion spécifique sur les conséquences en matière d'exercice de la tutelle et du contrôle.
In fine , ressort le caractère lacunaire, voire défaillant, des contrôles menés au cours des dernières années, situation qui s'explique par des choix de stratégies de contrôle, des problématiques réglementaires et budgétaires pas toujours en adéquation avec les besoins et les évolutions du secteur.
I. LES RÉPONSES PARCELLAIRES APPORTÉES PAR LE GOUVERNEMENT À L'AFFAIRE ORPEA
La première réponse du Gouvernement aux révélations du livre de Victor Castanet a été rapide. Dès le lendemain de la publication des bonnes feuilles du livre dans un quotidien du soir, la ministre déléguée chargée de de l'autonomie a convoqué les dirigeants d'Orpea, puis dans les jours qui ont suivi, a diligenté une mission IGAS/IGF sur la gestion des Ehpad du groupe Orpea.
À la suite de la remise des conclusions de cette mission, les ministres des solidarités et de la santé, du travail, de l'emploi et de l'insertion, le ministre délégué chargé des comptes publics et la ministre déléguée à l'autonomie ont saisi le procureur de la République de Nanterre, sur le fondement de l'article 40 du code de procédure pénale, de faits susceptibles de caractériser les infractions d'abus de confiance, voire de détournement de fonds publics. Le 28 avril 2022, le parquet de Nanterre a fait savoir, par le biais de l'AFP, qu'une enquête judiciaire, confiée à la section de recherche de Versailles, avait été ouverte et qu'elle portait notamment sur les infractions financières reprochées au groupe Orpea. Cette procédure est indépendante des actions qui pourraient être engagées à la suite de plaintes déposées par les résidents ou leurs familles, et des poursuites qui semblent être engagées à l'encontre de l'ancien directeur général d'Orpea pour délit d'initié.
L'ampleur des révélations figurant dans le livre, et dans le rapport de la mission IGAS/IGF imposait de nouvelles actions au Gouvernement afin d'apporter des réponses concrètes, d'autant plus que le projet de loi grand âge annoncé en milieu de législature avait finalement été abandonné et que, dans le rapport remis à la commission des affaires sociales du Sénat, la Cour des comptes dessinait un vaste plan de réforme, incluant les modalités d'exercice de la tutelle et de contrôle des Ehpad.
Le modèle Orpea et les questions qu'il soulève pour l'exercice de la tutelle
Au-delà des sujets qui relèvent maintenant des procédures judiciaires, d'une part, et de la demande de récupération des financements publics employés à un objet différent de celui prévu par les textes, d'autre part, il convient de déterminer en quoi les modalités d'organisation retenues par le groupe Orpea appellent une réponse des pouvoirs publics pour combler les lacunes du contrôle et de l'exercice de la tutelle.
1- Une organisation fortement centralisée
Les auditions des dirigeants d'Orpea, comme le rapport de la mission IGAS/IGF, mettent en lumière le fort degré de centralisation qui caractérise le fonctionnement de ce groupe dans la gestion quotidienne des établissements d'hébergement pour personnes âgées dépendantes qu'il gère.
Les directeurs d'établissements sont astreints à un reporting incessant destiné à permettre le suivi des indicateurs relatifs au pilotage budgétaire de l'établissement en matière de taux d'occupation, de masse salariale ou encore de résultat net. La mission IGAS/IGF observe que les directeurs d'établissement ne sont dotés que d'une délégation très limitée en matière de gestion budgétaire de l'établissement (y compris pour les achats) et de recrutement. Si le directeur d'établissement, appelé directeur d'exploitation, peut signer les contrats de travail en tant qu'employeur, toutes les embauches doivent être validées par la direction régionale. En pratique un directeur d'établissement ne dispose donc que d'une très faible autonomie.
L'ensemble de l'activité des directeurs d'établissements est enserrée dans une série de protocoles, plusieurs centaines selon le rapport IGAS/IGF, concernant l'ensemble de l'organisation (hygiène, administration, etc .) mais également les soins.
La mission IGAS/IGF porte un regard sévère sur l'efficacité de cette organisation en matière de qualité d'accueil des résidents. Elle pointe des dysfonctionnements dans la prévention et le suivi des évènements indésirables qui pâtissent, selon elle, d'une procédure complexe et centralisée au niveau du siège. Elle souligne que malgré l'existence d'un code de conduite élaboré au niveau du groupe, les outils de promotion de la bientraitance ne font pas l'objet d'une appropriation homogène par les personnels des établissements gérés par Orpea, ne permettant pas de remplir l'objectif d'amélioration des pratiques en matière de prévention de la maltraitance dans l'ensemble des établissements. Ces difficultés ont été documentées par les contrôles réalisés par les ARS et relèvent d'une offre de formation et d'une mobilisation insuffisante au sein des établissements.
La mission IGAS/IGF relève également que le groupe ne transmet aux autorités que les évènements indésirables les plus graves dans des délais souvent longs.
Enfin cette centralisation a des effets sur les relations entre les autorités de tutelle et les établissements du groupe. Le contenu des échanges entre les établissements et les ARS ou les conseils départements est validé par le siège et plus particulièrement par la direction des établissements et des services médico-sociaux (DREMS) qui gère l'ensemble des relations avec les tutelles, valide le contenu des fiches et la transmission des informations.
2- L'utilisation des financements publics
La mission IGAS/IGF a analysé la gestion des fonds publics attribués aux établissements du groupe Orpea, les pratiques d'achat et les relations entre le siège et les établissements et conteste une partie des imputations budgétaires.
Elle considère que la procédure interne mise en place par le groupe Orpea et un pilotage strict des établissements par les directeurs régionaux permettent de réserver une part des forfaits soins et dépendance à des charges complémentaires, tout en dégageant des excédents sur les dotations publiques. La construction budgétaire pilotée par le groupe conduit de facto à la mise en réserve d'une partie des crédits affectés au forfait soins. Toujours selon la mission, une majorité d'établissements du groupe est invitée à réaliser un excédent sur cette dotation tandis que les maquettes budgétaires intègrent également un objectif de dépenses sur les forfaits soins et dépendance inférieur aux recettes prévisionnelles conduisant donc à prévoir un excédent sur les dotations publiques. En outre, les budgets internes sont différents des budgets remis aux autorités dans le cadre des états de prévision de recettes et de dépenses.
Cette mise en réserve finance des dépenses supplémentaires au budget, prévues ou non, et favorise la constitution d'excédent ou l'exécution de dépenses non conformes à la réglementation. Selon la mission IGAS/IGF, la période de convergence tarifaire prévue par la loi ASV a permis à Orpea de renforcer cette pratique. Les budgets des établissements ne tenaient que partiellement compte de l'augmentation tendancielle des forfaits soins et dépendance ce qui a contribué à renforcer le niveau des excédents.
Transmis aux ARS plusieurs mois après leur validation, les états prévisionnels et de recettes (EPRD) ne rendent pas fidèlement compte aux autorités de tutelle. Selon la mission IGAS/IGF, plusieurs charges ajoutées aux ERRD n'auraient pas dû être financées par les forfaits soins, notamment :
- la rémunération des auxiliaires de vie « faisant- fonction » ;
- la bascule par le siège sur le forfait soins d'une part de la masse salariale d'auxiliaires de vie (au-delà des faisant-fonction) ;
- la prise en charge d'une partie de la contribution économique territoriale et de la contribution sociale de solidarité des sociétés ;
- la prise en charge de l'assurance responsabilité civile.
Interrogé par les rapporteurs lors de son audition M. Yves Le Masne, ancien directeur général d'Orpea considère que la mission IGAS/IGF « interprète de façon très stricte des textes réglementaires qui manquent parfois de détail - même si depuis un mois, on a quelque peu remédié à cette situation -, alors que la plupart des agences régionales de santé (ARS), qui sont plus proches du terrain, ont une vision plus souple ».
3- La perception de commission sur les achats
Pour la mission IGAS/IGF l'échantillon de prestations de services dont il a pu analyser les factures suggère que les commissions perçues par Orpea pourraient être requalifiées en remises de fin d'année. Ces remises n'étant pas appliquées sur les achats réalisés par les établissements mais versées directement au siège, elles ne sont pas déclarées dans les états réalisés des recettes et des dépenses (ERRD) transmis aux autorités de tarification. Par conséquent, les charges des sections soins et dépendance sont supérieures à la dépense réelle du groupe. Le siège perçoit donc « une partie des excédents soins et dépendance des établissements » et « ces commissions ne sauraient en tout état de cause être analysées comme des frais de gestion afférents au service achat du siège qui doivent être financés par la section hébergement ».
Acculé par ces révélations, le Gouvernement a donc réagi en proposant en quelques semaines une batterie de mesures allant d'une systématisation des contrôles dans les deux prochaines années, à la publication de plusieurs textes réglementaires et d'une feuille de route sur la médicalisation des Ehpad, dont l'annonce quasi unique et principale est la fermeture des unités de soins de longue durée (USLD). Ces réponses apparaissent incomplètes au regard des enjeux.
A. CONTRÔLER TOUS LES EHPAD DANS UN DÉLAI DE 24 MOIS
Outre le lancement de la mission IGAS/IGF, une des premières réponses du Gouvernement à l'affaire Orpea a été d'annoncer un vaste plan de contrôle des Ehpad.
1. Un aveu d'échec quant à l'effectivité de la politique de contrôle
Le lancement d'un plan de contrôle des 7 500 Ehpad installés sur le territoire dans les deux ans à venir est un aveu d'échec.
C'est la reconnaissance d'une insuffisance des contrôles programmés en routine par les ARS, et par les conseils départementaux lorsque ces derniers sont sollicités pour des inspections conjointes. Cet échec est rappelé par la Cour des comptes qui estime qu'aujourd'hui un Ehpad est contrôlé tous les 20 ou 30 ans (entre un et cinq établissements contrôlés annuellement selon les départements).
L'augmentation des moyens, pérennes a précisé le Gouvernement, attribués aux ARS pour effectuer ces contrôles est un deuxième aveu. Les contrôles n'étaient sans doute plus une priorité et, à tout le moins, il y avait un décalage important entre les moyens octroyés et les missions à remplir, décalage que les mutualisations d'effectifs et les gains de productivité n'avaient pu réduire de façon satisfaisante.
Si cette réaction pouvait être attendue, elle soulève une interrogation : pourquoi le contrôle n'était-il pas une priorité ? Plusieurs éléments de réponse peuvent être apportés à cette question. Le contrôle n'est considéré que comme un élément parmi d'autres du dialogue de gestion entre les établissements et les autorités de tarification et de contrôle ; les évolutions législatives depuis les années 2000 sont allées dans le sens d'un assouplissement du cadre réglementaire afin de donner plus d'autonomie aux établissements ; la maîtrise des dépenses publiques a eu des effets sur l'évolution des effectifs des autorités de tarification et de contrôle ; enfin le développement des évaluations externes et d'une politique de qualité a pu faire croire à une réduction des besoins en matière de contrôle.
2. Aucune procédure de contrôle des groupes n'était prévue en routine
L'affaire Orpea met en lumière un impensé dans l'organisation du contrôle, celui de la présence de groupes multi-gestionnaires d'Ehpad.
Dans la réglementation en vigueur les mécanismes de contrôle sont conçus pour s'appliquer individuellement aux établissements, tout comme le régime de sanctions afférent. Seuls les contrats pluriannuels d'objectifs et de moyens (CPOM) reconnaissent l'existence de groupes multi-gestionnaires d'Ehpad, mais cette prise en considération se limite à l'échelle départementale.
L'affaire Orpea a révélé qu'il n'existait aucun dispositif de contrôle des groupes en routine, constat confirmé par la Cour des comptes et les inspections générales qui ont indiqué que c'était la première fois qu'elles procédaient à un tel contrôle.
Un des points saillants, du travail considérable réalisé par la mission IGAS/IGF est donc justement de proposer d'agir au niveau du groupe en déclenchant une procédure de récupération des fonds publics employés à un objet différent de celui prévu par les textes.
B. IMPOSER UN CHOC DE TRANSPARENCE
Devant la commission des affaires sociales et du Sénat, Mme Brigitte Bourguignon, ministre déléguée chargée de l'autonomie avait fait part de la volonté du Gouvernement de procéder à un choc de transparence. La publication du décret transparence financière 8 ( * ) constitue la principale réponse du Gouvernement aux angles morts du contrôle budgétaire révélés par l'affaire Orpea.
1. Un choc de transparence sur les pratiques budgétaires
Le décret « transparence » vise en priorité à renforcer les obligations de transmission d'informations financières et budgétaires pesant sur les gestionnaires d'établissements et plus particulièrement les établissements du secteur privé lucratif qui étaient soumis à un cadre normalisé simplifié. Il vient renforcer les obligations de présentation des comptes pesant sur les établissements privés à but lucratif.
Le cadre simplifié de l'EPRD, de l'ERRD et du RIA pour les établissements privés qui en relevaient est supprimé. Tous les établissements relevant de l'article L.342-1 du CASF devront produire des documents « complets ». Le décret unifie le régime de transmission des ERRD et des EPRD qui est désormais le même pour tous les Ehpad et ce dès l'exercice 2022. Il impose la réalisation d'une comptabilité analytique pour chaque établissement, y compris lorsque l'établissement fait partie d'un groupe et ce bilan comptable doit identifier les provisions, les réserves et les résultats constitués à partir des financements publics. L'imputation budgétaire des rabais et remises est précisée, ils devront être rattachés aux budgets (sections) sur lesquels ils ont été obtenus.
Cette évolution réglementaire était nécessaire, elle ne constitue néanmoins pas une rupture avec le droit existant qui prévoyait déjà une transmission à la demande. Désormais cette transmission est obligatoire.
2. Un renforcement de la protection des résidents
Pour répondre aux critiques formulées à l'encontre de l'absence de contrôle de la section hébergement des établissements privés lucratifs par les autorités de tarification et de contrôle ou par les juridictions financières, la réponse du Gouvernement comprend également un volet important relatif à l'information et à la protection des résidents et de leurs familles.
En matière d'hébergement, cette protection est assurée par le droit de la consommation. Le décret transparence financière procède ainsi à un renforcement de la lisibilité des contrats de séjours et au renforcement des dispositions en faveur des résidents en cas départ, d'absence de l'Ehpad (pour cause d'hospitalisation par exemple) ou de décès. Les conditions de facturation relatives à ces situations font l'objet d'un encadrement renforcé.
In fine , le Gouvernement a cherché à apporter une réponse globale à l'affaire Orpea. Cette importante activité réglementaire laisse une impression d'inachevé, voire d'impréparation dans le cas de la fermeture des USLD. Elle préempte une réflexion globale sur l'exercice de la tutelle, au profit d'une réponse extrêmement technique des modalités d'imputation budgétaire ou de l'élaboration d'indicateurs de suivi de l'activité des Ehpad.
Aux yeux des rapporteurs de la commission des affaires sociales du Sénat cette réponse doit être complétée. Il faut proposer une vision globale de la place des groupes privés lucratifs dans le secteur, de l'évolution de leurs relations avec l'État et les autorités de tarification et de contrôle.
Cette démarche doit s'intégrer dans une réflexion approfondie sur les enjeux à venir et de la nécessité de développer des organisations intégrées ou hybrides suivant la qualification que l'on voudra utiliser, évolution indispensable pour développer des parcours de prise en charge des personnes âgées dépendantes dont le nombre va continuer à s'accroitre dans les années à venir. Ces points justifient l'élaboration dans les plus brefs délais d'une loi grand âge.
II. DES AUTORITÉS DE CONTRÔLE QUI PEINENT À REMPLIR LEURS MISSIONS
Le contrôle des établissements et services médico-sociaux appartient à l'autorité compétente pour délivrer l'autorisation : préfet, agence régionale de santé ou conseil départemental 9 ( * ) . L'objet de ce contrôle est de s'assurer du respect de l'ensemble de la réglementation applicable à ces établissements tant pour leurs missions, leur organisation, leurs conditions de fonctionnement que sur l'utilisation des fonds publics.
Il ressort des nombreuses auditions menées par la commission que les autorités de tarification et de contrôle peinent à remplir ces missions de contrôle. Leur légitimité à le faire est même discutée par un certain nombre d'acteurs qui proposent de confier à des structures distinctes les activités de financement et de contrôle.
Ce constat est conforté par l'enquête menée par la Cour des comptes et dont les résultats ont été présentés à la commission des affaires sociales le 23 février 2022 qui soulignait qu'un Ehpad était contrôlé en moyenne une fois tous les 20 ou 30 ans.
Des motifs réels et sérieux peuvent expliquer cet état des choses. L'analyse de la situation montre à la fois des lacunes dans la réglementation et des faiblesses dans l'exercice effectif des contrôles. Les modalités d'exercice du contrôle financier des groupes semblent ainsi insuffisantes, tandis que de façon générale le manque de coordination entre les différents acteurs affaiblit la portée des contrôles. Ces faiblesses sont autant dues à la réglementation qu'aux moyens que les autorités de tarification consacrent à ces contrôles.
Face à ce constat, la quasi-totalité des acteurs auditionnés par les rapporteurs se sont prononcés en faveur d'une évolution des modalités de contrôle.
A. UN CONTRÔLE LIMITÉ PAR LA RÉGLEMENTATION ELLE-MÊME
Dans l'affaire Orpea, les limites de la réglementation ont été mises en exergue dès les premières révélations. Ces limites ont été confirmées par l'enquête de la Cour des comptes commanditée par la commission et le rapport de la mission IGAS/IGF. La principale d'entre elle est l'existence d'angles morts du contrôle c'est-à-dire soit de pratiques qui ne font pas l'objet de contrôle, comme la gestion des flux financiers au sein des groupes multi-gestionnaires d'Ehpad, soit parce les autorités de contrôle ont été désarmées, comme c'est le cas pour le contrôle de la section hébergement.
Dans son rapport remis à la commission des affaires sociales, la Cour des comptes a indiqué qu'elle n'abordait pas les thématiques relatives à l'hébergement « du fait notamment de la compétence limitée des juridictions financières pour contrôler les sections hébergement des Ehpad privés ».
La mission IGAS/IGF considère de son côté que les Ehpad évoluent dans un contexte marqué par les assouplissements du cadre réglementaire proposés par la loi adaptation de la société au vieillissement (ASV).
L'existence de ces angles morts illustre les tensions entre la volonté d'accompagner les acteurs, d'assouplir leurs modalités de travail, notamment par le biais d'une plus grande autonomie dans l'utilisation des enveloppes budgétaires (par exemple sur les plafonds d'emploi) et les exigences du contrôle fondées sur un cadre d'exécution plus strict.
La ministre délégué chargée de l'autonomie a repris ses éléments lors de son audition et un décret relatif à la transparence financière a apporté une première réponse à cette situation. Des mesures supplémentaires demeurent toutefois indispensables pour limiter ces angles morts du contrôle.
1. Les angles morts du contrôle
Les auditions auxquelles ont procédé vos rapporteurs, le rapport de la Cour des comptes et celui de la mission IGAS/IGF ont confirmé la persistance d'angles morts dans l'organisation du contrôle.
Ces angles morts portent principalement sur le contrôle de l'utilisation des fonds publics ou plus exactement sur les imputations budgétaires entre les différentes sections de financement (soins, dépendance, hébergement).
Ils répondent également à des situations où les pouvoirs publics ne disposent plus que de compétences limitées en matière de contrôle, c'est le cas de la section hébergement.
Enfin, les conséquences de l'émergence d'organisations verticales gérant de nombreux établissements et organisant des flux financiers importants entre le siège et les établissements n'ont pas été prises en compte.
a) Un impensé : le contrôle des groupes multi-gestionnaires d'établissements
Dans un secteur focalisé sur le bon fonctionnement des établissements, les révélations du livre de Victor Castanet ont mis sous le feu des projecteurs le fonctionnement des groupes privés lucratifs multi-gestionnaires d'établissements hébergeant des personnes âgées dépendantes. Le sujet était évidemment connu des autorités de tarification et de contrôle et des pouvoirs publics mais la doctrine en matière de contrôle n'a pas évolué de manière substantielle afin de prendre en compte les effets de cette restructuration du secteur.
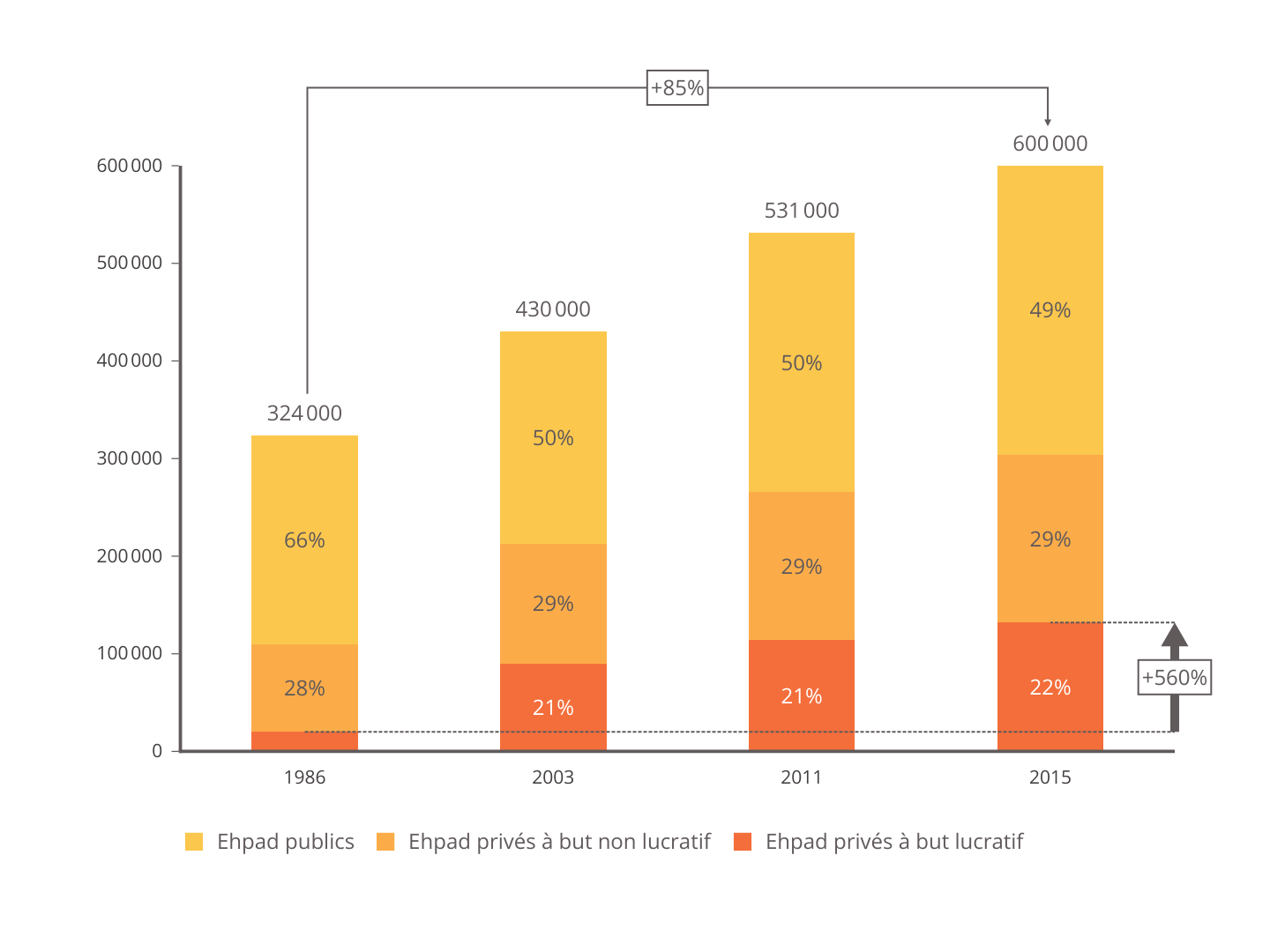
La constitution de ces groupes multi-gestionnaires dans le secteur privé lucratif, mais également dans le secteur privé non lucratif constitue un point nodal des restructurations constatées dans le secteur des Ehpad depuis plus de 20 ans. Comme le soulignait le rapport Libault 10 ( * ) , « si la taille médiane des Ehpad est de 90 places et donc que les tailles d'établissements sont globalement comparables, la structuration et la mutualisation des moyens sont très différentes. La logique d'organisation en groupe est la marque du secteur privé. Elle ne concerne qu'une partie du secteur privé non lucratif, mais reste quasiment inconnue dans le secteur public. »
Or, la mission IGAS/IGF observe que même si les compétences des autorités de tarification et de contrôle sont larges, elles portent d'abord sur le domaine du soin et la sécurité des personnes et surtout « elles s'arrêtent au niveau de l'établissement et permettent mal d'appréhender des groupes de réseaux d'Ehpad ». La dimension organisationnelle, et l'existence de groupes, n'est donc que peu prise en compte dans l'organisation des contrôles.
Cette situation oblige les autorités en charge du secteur. Une stratégie d'encadrement de l'activité des groupes doit être mise en oeuvre afin de permettre le développement de leurs activités dans un cadre sécurisé, reposant sur des règles clarifiées et des possibilités de contrôle régulières.
(1) Les groupes multi-gestionnaires d'Ehpad doivent être intégrés dans le champ du contrôle
Alors que le Gouvernement a lancé un programme de contrôle ambitieux en direction des établissements, il est dommageable qu'aucun contrôle des groupes privés lucratifs intervenant dans le secteur, autre qu'Orpea, ne soit prévu. Il ne devrait pas y avoir besoin de révélations journalistiques pour procéder à une telle opération qui relève, dans une périodicité à déterminer, d'un exercice normal de la tutelle. Ces contrôles sont d'autant plus nécessaires que les auditions menées par vos rapporteurs, ainsi que les travaux de la mission IGAS/IGF montrent que des problématiques communes sont partagées par ces groupes : relations entre le siège et les établissements, nécessité de fixer des règles d'imputation budgétaire claires et partagées, difficultés de recrutement.
Les évènements récents mettent en lumière la nécessité de disposer d'une vision complète des flux financiers entre le siège (le groupe) et les différents établissements. Le rapport IGAS/IGF montre l'importance de ces contrôles à un niveau agrégé (la question des « remises de fin d'année », les décisions relatives aux imputations budgétaires ou aux recrutements). Une stratégie de contrôle uniquement confiée aux acteurs locaux, quelle que soit leur compétence, trouve ici ses limites. Un appui national doit leur être apporté. La commission des affaires sociales du Sénat propose donc dans un premier temps de mettre en place des missions IGAS/IGF chargées de contrôler tous les groupes privés lucratifs qui interviennent dans le secteur. Ce contrôle doit être organisé selon les modalités calendaires du plan de contrôle annoncé par le Gouvernement en mars dernier, donc dans les deux ans à venir. En l'absence d'alerte et de signalements, l'ordre dans lequel les différents groupes concernés seront contrôlés peut être décidé de manière aléatoire.
Proposition n° 1 : Étendre la campagne de contrôle annoncée par le Gouvernement aux sièges des groupes privés lucratifs multi-gestionnaires d'Ehpad.
Ces contrôles devront progressivement être étendus aux groupes privés non lucratifs voire à des groupes publics. À terme, une évolution de la réglementation en vigueur pourra être envisagée pour affiner les modalités opérationnelles de contrôle des groupes. Mais ces contrôles doivent avoir lieu en routine, comme celui des établissements.
Ce contrôle des groupes doit être conçu et mené dans une perspective plus large : organiser un dialogue régulier entre les autorités publiques et ces groupes au niveau des sièges et non plus au seul niveau des établissements. L'instauration de relations régulières permettra d'uniformiser les pratiques, d'échanger sur l'évolution de l'offre et plus largement sur la place de l'offre privée dans la prise en charge des personnes âgées. Le positionnement de ces groupes sur des projets d'Ehpad hors les murs ou d'Ehpad plateforme ne fait que renforcer cette nécessité d'un dialogue régulier.
Pour organiser ces relations, il est proposé de mettre en place une convention pluriannuelle d'objectifs entre ces groupes privés et la CNSA. La mission considère qu'il est important d'associer la CNSA au pilotage stratégique du secteur et au développement d'un dialogue avec les groupes au niveau national. C'est pour cette raison qu'elle propose une contractualisation entre les groupes et la CNSA plutôt qu'entre les groupes et une ARS référente. Cette association de la CNSA est cohérente avec d'autres propositions qui seront formulées pour une meilleure articulation des activités de contrôles menées notamment par les services de l'État.
Proposition n° 2 : Conclure une convention pluriannuelle d'objectifs entre la CNSA et chaque groupe privé lucratif multi-gestionnaires d'Ehpad.
Comme pour les contrôles, il est proposé de débuter par une contractualisation avec les groupes privés lucratifs avant de l'étendre à tous les groupes intervenant dans le secteur des Ehpad.
Cette double évolution (contrôle, convention) est indispensable pour gérer l'existant et l'avenir. La recherche d'effets de mutualisation (pour le personnel médical par exemple) et l'impact budgétaire des réformes tarifaires devraient inciter les acteurs à de nouveaux regroupements dans les années à venir, le déploiement de ces contrats pluriannuels d'objectifs doit permettre à la puissance publique d'accompagner ces regroupements qui sont souhaités par la Cour des comptes ou le rapport Libault.
(2) Les flux financiers entre le siège des groupes et leurs établissements doivent faire l'objet d'un encadrement renforcé
Si la dimension organisationnelle doit être prise en compte dans l'exercice de la tutelle afin d'améliorer le dialogue de gestion avec ces acteurs, les pratiques qu'ils développent doivent également être prises en compte.
La mission IGAS/IGF souligne l'extrême centralisation du groupe Orpea et l'existence de flux financiers réguliers entre les établissements et le siège. Il semble plus particulièrement nécessaire de s'intéresser à deux catégories de flux bien particulières : les frais de siège et les excédents budgétaires.
La première catégorie de flux financier est celle des prélèvements exercés au titre des frais de siège. Le rapport IGAS/IGF dont ce n'est pas l'objet principal est peu prolixe sur ce sujet mais ces frais de siège existent. Il s'agit d'un mode d'organisation classique dans ce type d'organisation et qui n'est pas propre au seul secteur médico-social. Ces frais de siège peuvent être définis comme des frais généraux d'administration et de direction générale engagés par l'organisme gestionnaire pour les besoins de l'ensemble de ses établissements et services. Ces prestations concernent notamment : l'élaboration et l'actualisation du projet d'établissement ; l'adaptation des moyens des établissements et services à l'amélioration de la qualité du service rendu et à la mise en oeuvre de modalités d'intervention coordonnées ; la mise en oeuvre ou à l'amélioration de systèmes d'information ; la mise en place de procédures de contrôle interne, et à l'exécution de ces contrôles ; la réalisation de prestations de service ou d'étude pour les établissements et services sociaux et médico-sociaux qui concourent à des économies d'échelle
La possibilité de recourir à ces frais de siège est déjà encadrée par le code l'action sociale et des familles 11 ( * ) qui les subordonnent à l'octroi d'une autorisation, délivrée à l'organisme gestionnaire par l'autorité de tutelle et qui énumère les prestations qui peuvent être prises en charge à ce titre. L'existence de cette autorisation, limitée dans le temps, est motivée par le fait qu'ils sont partiellement pris en charge par les produits de la tarification.
Cette pratique repose la perception par le siège d'une part des recettes des établissements. Il semble néanmoins nécessaire, afin d'éviter des excès qui ont pu être constatés dans d'autres secteurs d'activité, de plafonner les prélèvements qui peuvent être effectués au titre des frais de siège et de détailler précisément les prestations afférentes.
Proposition n°3 : Fixer un taux maximum de prélèvement au titre des frais de siège.
b) La loi ASV a assoupli le cadre budgétaire dans lequel évoluent les Ehpad
La ministre chargée de l'autonomie, la mission IGAS/IGF ainsi que plusieurs acteurs auditionnés par vos rapporteurs ont souligné que les pouvoirs publics avaient desserré le cadre réglementaire applicable aux Ehpad en 2015. Cet assouplissement concerne notamment le cadre applicable au contrôle budgétaire et financier des Ehpad.
La loi ASV a proposé un cadre budgétaire renouvelé en passant d'un système de financement très encadré à un pilotage par les ressources. Ce changement se traduit par un assouplissement des règles relatives à l'allocation des fonds publics, leur affectation entre les différentes sections budgétaires et surtout par la possibilité offerte aux acteurs de conserver les excédents budgétaires constatés en fin d'exercice.
Le renouvellement du cadre budgétaire s'est caractérisé par la mise en place d'un forfait global relatif aux soins et d'un forfait global relatif à la dépendance. Ces forfaits sont calculés au regard de l'état de santé des résidents et de leurs besoins de prise en charge. Ce changement entraîne des conséquences très concrètes sur l'exercice de la tutelle par les autorités de tarification et de contrôle.
Ce dispositif de financement quasi automatique des prestations relatives aux soins et à la dépendance, fondé sur une équation tarifaire se substitue à un mécanisme de tarification des Ehpad basée sur une procédure contradictoire qui fixait un niveau de dépenses autorisées que devait respecter l'établissement. Ainsi avant la loi ASV, pour la section dépendance, ce niveau de dépenses était arrêté par le conseil départemental au regard d'indicateurs et de ratios départementaux définis dans le rapport d'orientation budgétaire propre aux établissements sociaux et médico-sociaux adopté chaque année par l'assemblée plénière. Corrélativement aux dépenses autorisées, le budget fixait le nombre d'ETP par catégorie autorisé au titre de la section dépendance.
Par ailleurs, les plafonds effectifs ne sont plus soumis à l'autorisation de l'ARS ou du conseil départemental. Les établissements disposent, d'une totale liberté à ce sujet et aucun texte ne fixe de ratio d'encadrement minimum pour le personnel soignant (AMP/AS/IDE) hormis pour le médecin coordonnateur. La mission IGAS/IGF a pu montrer que dans le groupe Orpea la liberté de recrutement des établissements était encadrée par des procédures internes au groupe.
L'objectif de la réforme était d'assurer une allocation de ressources conforme au nombre et à l'état de santé des résidents de chaque établissement. Il s'agissait en outre d'offrir plus de souplesse aux gestionnaires dans le pilotage des ressources.
Le retour d'expérience de cette réforme met en exergue deux effets indésirables, le premier a trait à l'assouplissement des imputations budgétaires, le second à la possibilité offerte aux gestionnaires de constituer des excédents.
(1) Le constat d'une porosité entre les sections budgétaires
Les autorités de tarification et de contrôle ont observé, et la mission IGAS/IGF corrobore cette analyse, une évolution de la répartition des charges de la section dépendance à la suite de cette suppression des clés de répartition du personnel entre les sections tarifaires. La réforme portée par la loi ASV a ainsi offert aux gestionnaires une certaine liberté pour ventiler les dépenses entre les sections tarifaires et basculer davantage de charges d'hébergement sur les dotations dépendance.
À titre d'exemple, il est constaté qu'avant 2015 les effectifs des agents des services hôteliers émargeaient à 70 % sur le budget hébergement et 30 % sur le budget dépendance et les effectifs des aides-soignants émargeaient à 30 % sur le budget dépendance et à 70 % sur le budget soins. Depuis la réforme, certains établissements financent à plus de 30 % des effectifs des services hôteliers sur la section dépendance et font financer les effectifs des aides-soignants à plus de 70 % sur le budget soins leur permettant ainsi de dégager une marge sur la section hébergement qui n'apparaît pas dans les documents transmis par les établissements non habilités à l'aide sociale.
Proposition n °4 : Clarifier les règles d'imputation des dépenses de personnel entre les différentes sections tarifaires.
Le rapport IGAS/IGF met par ailleurs en exergue des difficultés d'interprétation des textes dont auraient pu bénéficier les acteurs pour optimiser l'affectation des dépenses et l'existence de pratiques différentes suivant les ARS. Le recours aux « faisant-fonction » d'aide-soignant illustre cette difficulté. Si les critères de qualification d'un aide-soignant sont clairement établis par la loi (art L.4393-1 du code de la santé publique) qui prévoit la détention d'un diplôme ou la participation à un dispositif de validation des acquis de l'expérience, dans les faits le recours à des « faisant-fonction » constitue une pratique répandue et insuffisamment appréhendée par l'État. La mission IGAS/IGF relève qu' « interrogée par la mission, la direction générale de l'offre de soins (DGOS), n'a toutefois pas pu expliciter clairement la doctrine sur le statut de ces « faisant-fonction ». Dans ce contexte, les pratiques des autorités de tarification peuvent varier en matière d'imputation budgétaire des postes : les ARS de Provence-Alpes-Côte d'azur, Bourgogne-Franche-Comté et Bretagne conditionnent par exemple la comptabilisation au titre de la section soins d'agents « auxiliaires de vie « faisant-fonction » à leur inscription en VAE alors que l'ARS Hauts-de-France a rejeté ponctuellement l'imputation de « faisant-fonction » sur la section soins.
La combinaison des différentes mesures d'assouplissement budgétaire (nouveau mode d'allocation, règles d'imputation) a donc pu être mise à profit pour dégager des marges sur la section hébergement et permettre l'utilisation de fonds publics à des fins non prévues par les textes.
Proposition n°5 : Clarifier la réglementation et les attentes des autorités de tarification et de contrôle sur les imputations budgétaires et l'usage des excédents par les gestionnaires d'Ehpad.
(2) Les excédents budgétaires peuvent être conservés par les établissements
L'analyse financière a été également profondément modifiée par le décret n°2016-1814 du 21 décembre 2016. Avant cette réforme, les établissements préparaient leur budget prévisionnel, le faisaient valider par l'ARS pour la section soins et par le conseil départemental pour la section dépendance et tout excédent était repris. Après la réforme, les éventuels excédents sont laissés à la disposition des établissements pouvant les mobiliser pour remplir leurs missions.
Là encore la mission IGAS/IGF constate que la gestion des excédents éventuels est mal appréhendée par l'État. « Les excédents réalisés sur les sections soins et dépendance doivent être affectés à des dépenses de soins et de dépendance (art R314-234 du CASF) dans le cadre du CPOM, sans que le cadre réglementaire ne définisse de durée pour la mise en oeuvre de ces affectations, ni de modalités de gestion des excédents non utilisés en fin de CPOM ».
Certaines ARS, comme celle d'Île-de-France ont introduit dans les CPOM un seuil d'excédent (5 %) au-dessus duquel le gestionnaire doit échanger avec l'ARS sur l'affectation des résultats financiers.
La mission considère qu'il est pertinent que les établissements puissent constituer des excédents, notamment afin d'augmenter leur capacité d'autofinancement en vue d'investissements, par exemple pour rénover le bâti.
Cette constitution d'excédent doit évidemment être réalisée dans le respect de la réglementation en vigueur et il est sans doute nécessaire d'en clarifier ou d'en unifier certaines pratiques. Le retour d'expérience qui peut être fait à la lumière de la mission IGAS/IGF et des auditions organisées par les rapporteurs conduit la commission à proposer le plafonnement du montant des crédits pouvant être mis en réserve, et la définition d'une durée limite de conservation de ces excédents.
Proposition n°6 : Plafonner le montant des crédits pouvant être mis en réserve.
La démarche de la commission s'inscrit dans une volonté de définition de modalités d'exercice de la tutelle et du contrôle qui tiennent compte de la création de groupes multi-gestionnaires et d'une financiarisation de l'activité. Ces modalités relèvent d'une logique distincte de celle d'un contrôle local dont l'objet est de s'assurer des modalités de prise en charge concrète et quotidienne des résidents. Une telle démarche suppose d'ouvrir également une réflexion sur le rôle de la Cour des comptes et des chambres régionales des comptes pour déterminer le champ d'expertise et les moyens qu'elles pourraient apporter en ce domaine, en appui ou en complément des autorités tarificatrices et de contrôle.
c) La problématique du contrôle de la section hébergement
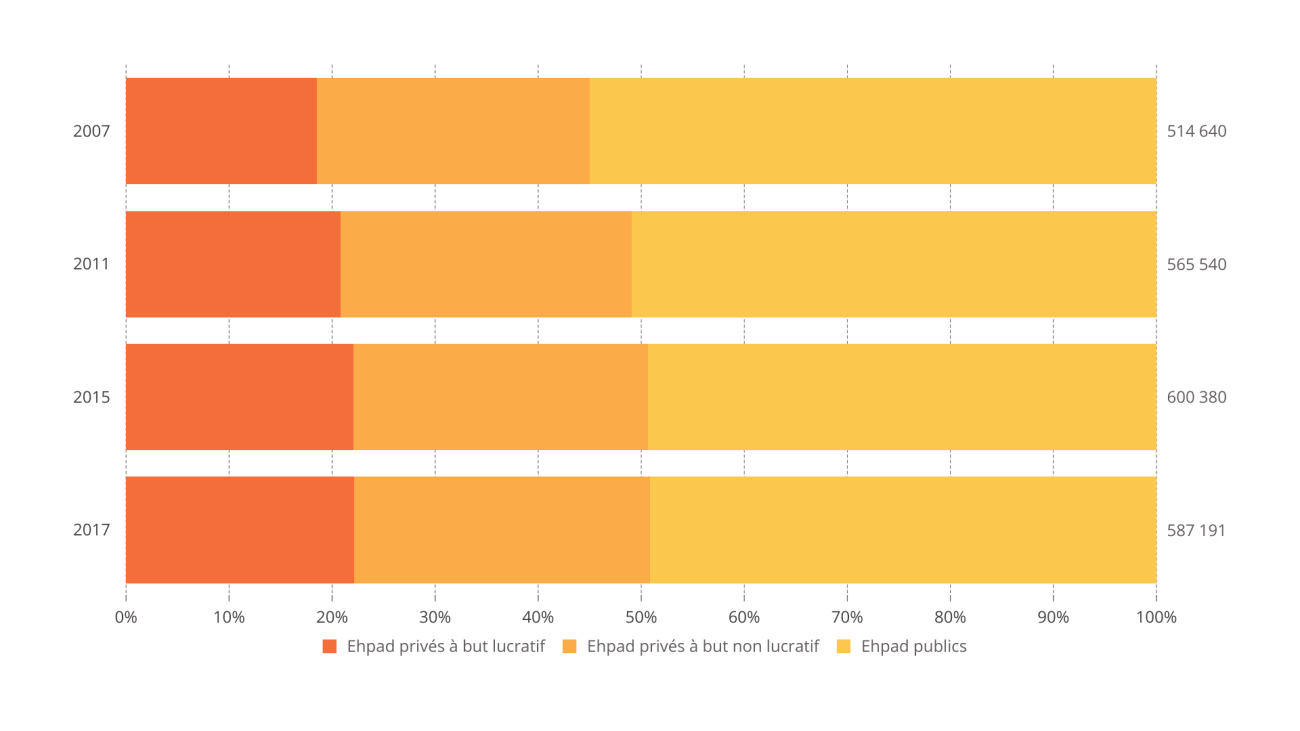
Le modèle de financement des Ehpad se décompose en trois sections, les soins essentiellement financés par l'assurance maladie, la dépendance financée par les départements ( via l'APA en établissement) et l'hébergement qui est à la charge quasi exclusive de la personne âgée (à l'exception des places habilitées à l'aide sociale financée par les départements). Le poids de chacune des sections varie en fonction de la catégorie d'établissement. Selon le bilan de la situation économique et financière des Ehpad entre 2017 et 2018 publié en 2020 par la CNSA, la section hébergement représente entre 46,5 % et 53,8 % des recettes perçues par les établissements, la section soins entre 31,5 % et 38,5 % et la section dépendance entre 14,4 % et 15, 7 %. Ces tableaux ne nous renseignent que partiellement car les données dont dispose la CNSA ne lui permettent pas de reconstituer plus finement la part de la section hébergement dans les recettes des établissements privés lucratifs.
Cette situation est connue. La section hébergement des établissements privés lucratifs, à l'exception des places habilités à l'aide sociale qui peuvent se trouver dans ces établissements, est soumise à une réglementation distincte de celle applicable aux autres catégories d'établissements et des autres sections de financement (soins et dépendance).
Cette section hébergement fait l'objet d'un dispositif allégé tant en termes de contrôle que de présentation des éléments budgétaires.
Comme le rappelait le Premier président de la Cour des comptes lors de son audition par votre commission « la compétence des juridictions financières est limitée, elles ne peuvent pas contrôler la partie hébergement. Depuis la loi du 17 décembre 2008, les Ehpad ne sont plus tenus de retracer dans un compte distinct les charges et les produits des prestations non supportées par des financements publics . »
L'exposé des motifs du PLFSS pour 2009 indiquait que cette réforme visait à donner « une plus grande liberté au gestionnaire dans l'affectation des excédents de gestion, notamment pour accélérer l'investissement. Cette plus grande liberté de gestion et l'allégement des contrôles budgétaires a priori induisent un nécessaire renforcement des dispositifs de transparence financière notamment à l'égard du parc des établissements à but lucratif. Les présentes dispositions doivent ainsi permettre aux directions départementales de la consommation, de la concurrence et de la répressions des fraudes (DDCCRF) de s'assurer que tous les résidents non bénéficiaires de l'aide sociale sont protégés de la même façon quant à l'évolution du prix et au contenu du contrat : pour les places non attribuées à des bénéficiaires de l'aide sociale les établissements habilités à l'aide sociale sont soumis au même régime de contrôle (par les DDCCRF) que les établissements non habilités. »
La doctrine relative à ce contrôle est donc guidée par le fait que les sommes perçues au titre de la section hébergement ne sont pas des fonds publics. Dans cette perspective, la doctrine privilégie une approche qui est celle de la protection du consommateur. Au regard de la vulnérabilité de ces personnes, et de leurs familles, cette approche est pertinente. Elle consiste à s'assurer du respect de l'obligation faite aux Ehpad de délivrer un ensemble de prestations minimales dites « socle de prestations », dont la liste, qui figure à l'annexe 2-3-1 du code de l'action sociale et des familles, comprend notamment : les prestations hôtelières, de restauration, de blanchissage du linge plat, d'entretien et d'animation de la vie sociale de l'établissement, l'accès aux moyens de communication, y compris Internet, dans tout ou partie de l'établissement. Enfin, des prestations externalisées peuvent être proposées par des intervenants extérieurs (coiffure, prestations esthétiques).
En matière d'information sur les prix pratiqués, les établissements sont soumis aux dispositions de l'arrêté du 3 décembre 1987 relatif à l'information du consommateur sur les prix. Ils doivent donc afficher le prix de toute prestation de services dans les lieux où la prestation est proposée au public. L'affichage obligatoire consiste en l'indication sur un document unique, parfaitement lisible de l'endroit où la clientèle est habituellement reçue, de la liste des prestations de services offertes et du prix de chacune d'elles: les « tarifs ou prix hébergement » relatifs au socle de prestations minimales obligatoires rendues par l'établissement, font l'objet d'un prix global. Il ne peut y avoir de prix unitaire pour chacune des prestations du socle. En outre, conformément à l'article D. 312-211 du CASF, les opérateurs doivent mettre à jour leurs « tarifs ou prix hébergement » par personne et par jour sur le portail en ligne de la Caisse nationale de solidarité pour l'autonomie (CNSA) au plus tard le 30 juin de chaque année. Le prix hébergement communiqué correspond à celui des chambres majoritairement proposées dans l'établissement, sous réserve de disponibilité, pour une chambre simple et une chambre double.
Cette approche par le droit de la consommation est indispensable. Le Gouvernement a d'ailleurs renforcé les protections offertes à ce titre dans un décret 12 ( * ) publié au mois d'avril dernier clarifiant notamment les règles de facturation (intégration d'un délai de 6 jours maximum pour la facturation après le décès ; encadrement de la facturation d'arrhes en cas de rétractation du résident).
Au regard des éléments apparus à la suite de la publication du livre de Victor Castanet et de la place prépondérante du forfait hébergement dans la construction budgétaire des Ehpad à but lucratif, la mission estime indispensable de rétablir le contrôle de cette section dans sa dimension budgétaire et comptable et au-delà des seuls aspects relevant du respect du droit de la consommation. Pour atteindre cet objectif, elle propose d'étendre les compétences de la Cour des comptes et des chambres régionales et territoriales des comptes afin de leur confier cette mission.
Proposition n°7 : Étendre la compétence de contrôle de la Cour des comptes et des chambres régionales et territoriales des comptes au volet hébergement des établissements et services médico-sociaux.
2. Un régime de sanctions qui doit être adapté à la doctrine de contrôle et aux objectifs poursuivis
Depuis le milieu des années 2010, l'exercice de la tutelle a d'abord reposé sur un accompagnement des établissements et des acteurs locaux permis par l'assouplissement du cadre réglementaire porté par la loi ASV. Cet accompagnement prend des formes multiples en matière d'expression des attentes des autorités de tarification et de contrôle, d'ajustements des règles et de recherche de la meilleure adéquation possible entre financement et objectifs poursuivis.
La promotion d'une tutelle fondée sur l'accompagnement des acteurs ne signifie pas pour autant l'absence de contrôle. Ces derniers constituent un élément à part entière de l'exercice de la tutelle et ont pour fonction de s'assurer du respect de la réglementation. Ces contrôles peuvent être déclenchés par des signalements, notamment dans les cas de maltraitance des résidents ou bien être menés en routine. L'efficacité de ces contrôles est déterminée à la fois par leur nombre et leur fréquence mais également par l'existence d'un régime de sanctions graduées et adaptées à l'évolution des pratiques du secteur, notamment la constitution des groupes. Leur bonne organisation suppose l'existence d'une doctrine globale définissant des priorités et des modes opératoires.
Aujourd'hui, le régime de sanctions à la disposition des autorités compétentes montre des limites. Ces limites touchent aux conséquences de ces sanctions de police administrative (fermeture de l'établissement) qui rendent leur application difficile, et à une réflexion limitée sur le recours à des sanctions financières.
a) Un régime de sanctions complexe à mettre en oeuvre
Le régime de sanctions applicables aux établissements en cas de non-respect de la réglementation en vigueur repose prioritairement aujourd'hui sur des mesures de police administrative. Par ailleurs, les ARS semblent être considérées comme le principal acteur des contrôles.
À l'issue du contrôle mené par une mission d'inspection et de contrôle, un rapport provisoire et un courrier notifiant les mesures envisagées pour pallier les manquements constatés, sont adressés à l'établissement (et au groupe gestionnaire pour les Ehpad privés). À la suite de cet envoi, l'établissement dispose d'un délai pour transmettre à l'autorité chargée du contrôle l'ensemble des documents qu'il juge pertinents pour répondre aux constats de la mission d'inspection justifiant les mesures envisagées. À l'issue de la période « contradictoire », la direction générale de l'ARS, ou la présidence du conseil départemental, adresse un nouveau courrier à l'établissement (et au groupe gestionnaire pour les Ehpad privés) notifiant définitivement les mesures devant être prises par l'établissement. Ces mesures sont organisées selon trois niveaux :
- des recommandations, dont la mise en oeuvre est encouragée mais facultative ;
- des prescriptions, dont la mise en oeuvre est obligatoire dans un délai donné ;
- des injonctions, dont la mise en oeuvre est obligatoire dans un délai donné et contrôlée par une inspection de vérification.
Lorsque les mesures obligatoires (prescription, injonction) ne sont pas suivies d'effet, l'ARS peut prononcer les mesures de sanction suivantes :
- en cas d'injonctions ou de prescriptions non suivies d'effet, une suspension immédiate d'activité, à l'encontre d'un ou plusieurs praticiens ou de la totalité de l'établissement, pouvant donner lieu à une mise sous administration provisoire pour une durée de 6 mois (article L.313-14 du CASF) ;
- la suspension ou la cessation de tout ou partie des activités de l'établissement s'il n'a pas été remédié dans le délai fixé par l'injonction ou pendant la durée de l'administration provisoire (article L.313-6 du CASF), relevant de la compétence des autorités de tutelle.
La procédure de suivi des inspections est formalisée : le suivi est réalisé à 3 mois ou 6 mois pour les dossiers les plus sensibles ou à un an dans le cas de la majorité des dossiers. Le suivi porte sur la réalisation des demandes de mesures correctives prioritaires.
Des mesures de police administrative peuvent donc en théorie être prononcées dans le respect des principes contradictoires et de proportionnalité des sanctions : injonctions à remédier à des risques liés à la prise en charge, injonctions de remédier à un déséquilibre financier, astreinte journalière, mise sous administration provisoire, suspension d'activité voire fermeture de l'établissement. Leur aspect dissuasif est minoré par le fait que certaines sanctions sont en pratique très difficiles à appliquer. C'est le cas notamment de la suspension d'activité ou de la fermeture d'un établissement. Une telle décision place les autorités de tarification et de contrôle dans une situation complexe puisqu'il faut alors trouver des solutions d'hébergement pour les résidents de la structure sanctionnée. Dans une situation de tension sur l'offre d'hébergement et de dégradation de l'état de santé des résidents, une telle sanction perd de son effet de dissuasion car les acteurs savent que les contrôleurs ne la prennent qu'en tout dernier recours.
Ces sanctions administratives sont venues compléter la possibilité de sanctions pénales qui demeurent envisageables à la suite d'un signalement au procureur de la République de tout fait constaté lors de l'inspection-contrôle susceptible de constituer un délit ou un crime (article 40 du code de procédure pénale).
Des sanctions financières viennent compléter cet arsenal. Les autorités de tutelle peuvent demander la récupération de certains montants, en déduction du tarif de l'exercice ou celui qui suit, lorsqu'elles constatent : des dépenses sans rapport ou manifestement hors de proportion avec le service rendu ou avec les coûts des Ehpad fournissant des prestations comparables, des recettes non-comptabilisées (article L.313-14-2 du CASF).
Des sanctions financières, sous la forme d'astreintes journalières, sont possibles si le gestionnaire ne se met pas en conformité dans les délais fixés. Ces sanctions financières ne sont en pratique quasiment jamais utilisées, faute de référentiel opposable.
Selon les directeurs généraux d'ARS auditionnés, cette possibilité qui s'inscrit dans le cadre du dialogue de gestion entre les autorités de tutelle et les gestionnaires d'Ehpad est cependant complexe à mettre en oeuvre en raison de la difficulté d'identifier de telles pratiques qui ne sont ni normées ni quantifiées et dans un contexte où la réglementation permet aux Ehpad de conserver leurs excédents d'exploitation.
En particulier, l'absence de ratio opposable d'ETP par résident présent dans l'établissement, en dehors de la fonction de médecin coordonnateur, rend impossible l'application de sanctions financières pour manque de personnel, alors que c'est la principale cause des dysfonctionnements remontés dans les Ehpad.
La constitution de référentiels, permettant d'évaluer les ratios minima requis pour répondre aux différentes fonctions de soins des résidents paraît indispensable pour fixer une norme partagée et opposable aux gestionnaires et de réels leviers aux tutelles lors des contrôles.
b) Des sanctions financières jamais actionnées en direction des groupes
L'exercice de la tutelle et la doctrine en matière de contrôle sont conçus pour une relation bilatérale entre l'autorité de tarification et l'établissement. La place des groupes multi-gestionnaires est prise en compte mais de façon très limitée par le biais de CPOM de groupe qui peuvent réunir dans un même contrat l'ensemble des établissements d'un même groupe au sein d'un département.
La mission IGAS/IGF consacrée à la gestion des établissements du groupe Orpea a posé la question de la possibilité de prononcer des sanctions financières directement à l'encontre des groupes, plutôt que d'engager une procédure à l'encontre de plusieurs de leurs établissements. Cette solution est conforme à l'organisation fortement centralisée du groupe Orpea et aux pratiques qui sont sanctionnées (les flux financiers entre le groupe et les établissements). Au-delà de la procédure engagée à l'encontre d'un acteur en particulier, cette situation ouvre la porte à une réflexion sur le régime de sanctions qui pourrait être appliqué à un groupe plutôt qu'à un ou plusieurs de ses établissements.
La mission IGAS/IGF ne s'y trompe pas puisqu'elle estime que la récupération des indus perçus par Orpea pourrait créer un précédent extensible à l'ensemble du secteur dans la mesure où ces pratiques sont partagées par d'autres acteurs. Cette question constitue un élément indispensable de la réflexion souhaitée par vos rapporteurs sur la façon de développer un dialogue de gestion avec les groupes.
Dans le cas qu'elle analyse, à savoir des irrégularités dans l'utilisation des fonds publics, la mission IGAS/IGF considère que deux procédures s'offrent aux pouvoirs publics pour prononcer des sanctions administratives à l'encontre du groupe.
La première est celle de la récupération des financement publics employés à un objet différent de celui prévu par les textes. La mission recommande de lancer cette procédure à l'échelle nationale sous l'égide de la CNSA, sur le fondement de l'article 43 de la loi du 12 avril 1996 13 ( * ) .
Ces dispositions n'ont jamais été mises en oeuvre mais, en l'absence de disposition particulière d'application, ces dispositions peuvent être initiées par une décision du représentant légal de l'établissement qui a accordé un concours de l'État, ici la CNSA.
À l'issue d'un échange contradictoire, la procédure devrait reposer sur une décision administrative demandant le remboursement des sommes ayant été employées à un objet autre que celui pour lequel elles ont été versées, et l'émission d'un titre de recette exécutoire ayant pour objet de recouvrer une créance publique née de la constatation du mauvais usage des fonds versés émis par l'établissement qui a accordé le concours financier.
Cette procédure présente un caractère novateur puisque la logique qui est suivie repose sur une approche globale qui privilégie la dimension « groupe » plutôt que de lancer une procédure établissement par établissement. Elle répond également à un autre objectif de la mission qui était de créer les modalités de la participation de la CNSA à un dialogue de gestion avec les groupes ( cf . proposition n°2).
La seconde possibilité, qui ne semble pas retenue à ce stade, est celles de sanctions financières en réponse aux pratiques budgétaires non conformes aux textes. En cas de méconnaissance des dispositions du code de l'action sociale et des familles, des sanctions financières proportionnées à la gravité des faits et ne dépassant pas 1% du chiffre d'affaires réalisé en France peuvent être prononcées. Ces sanctions n'ont jamais été mobilisées faute de texte d'application.
Toujours au vu de ce retour d'expérience, la mission IGAS/IGF demande la publication des textes nécessaires à l'application des sanctions prévues à l'article L.314-13 du code de l'action sociale et des familles. Afin d'éviter des divergences d'interprétation, et de bien préciser les différentes étapes de la procédure. La commission des affaires sociales estime nécessaire de définir l'ensemble des mesures préalables au prononcé des sanctions financières. La sanction financière s'inscrit dans une procédure de réponses graduées et n'est prise qu'à la suite d'une injonction non satisfaite, en tout cas dans la rédaction actuelle des textes.
Proposition n°8 : Définir les actions préalables au prononcé de sanctions financières.
L'intérêt de cette analyse est de mettre en exergue le fait que le contrôle du groupe Orpea par l'IGAS/IGF constitue une première. Jamais auparavant un groupe n'avait fait l'objet d'un contrôle. L'exercice passait par les établissements et non par le contrôle des flux entre le siège et les établissements.
Sans interférer dans les procédures qui sont engagées à l'encontre du groupe Orpea, la mission estime nécessaire de se livrer à un retour d'expérience, enrichi par le contrôle des autres groupes ( Cf . proposition n°1).
Elle propose donc au vu de ce retour d'expérience de définir, si c'est nécessaire, ou de consolider une procédure de récupération des sommes utilisées à des fins autres celles prévues par les textes.
Proposition n°9 : Compléter la procédure de récupération des sommes utilisées à des fins autres celles prévues par les textes.
B. UN CONTRÔLE LIMITÉ PAR LES MOYENS DES AUTORITÉS QUI EN ONT LA CHARGE
La mission rapport IGAS/IGF a mis l'accent sur le nombre de contrôles réalisés par les ARS sur la période 2018-2021 : environ 2 800 missions d'inspection, soit environ 700 par an en moyenne, dans un contexte de covid qui a conduit à une réduction du nombre d'inspections en 2020 et 2021.
Ainsi, sur Orpea, la mission IGAS/IGF a pu s'appuyer sur une quarantaine de rapports d'ARS établis entre 2018 et 2021, soit une dizaine par an, alors que le groupe compte 230 Ehpad. Une partie d'entre eux s'inscrivait dans des orientations nationales de contrôle (par exemple le circuit du médicament en Ehpad).
De l'avis des inspecteurs, sur le plan qualitatif, les rapports d'inspection que la mission a exploités sont globalement riches et ont nourri ses investigations (hormis les aspects financiers et achats et, dans une moindre mesure, les ressources humaines), notamment celle sur les événements indésirables ou encore la prise en charge médicale. Du reste, le rapport montre certaines récurrences dans les rapports de contrôle des ARS sur Orpea, qu'il s'agisse des problèmes relevés par les ARS sur la nutrition ou sur la qualité des soins. Ainsi, les contrôles de terrain, qu'ils soient réalisés par les ARS ou les services des départements, sont adaptés quand il s'agit d'évaluer la prise en charge des résidents.
Le nombre de contrôles identifiés par la mission IGAS/IGF n'est pas négligeable mais reste limité au regard du nombre d'établissements installés sur l'ensemble du territoire (plus de 7 500 Ehpad). La capacité de contrôler plus d'établissements chaque année renvoie à la question des moyens dévolus au contrôle, notamment dans les ARS. Ces dernières disposeraient de 230 ETP environ hors santé-environnement, pour assurer ces contrôles ce qui paraît faible au regard du champ extrêmement large à contrôler.
Ces chiffres peuvent expliquer une réalité pointée par la Cour des comptes : un Ehpad est contrôlé tous les 20 ou 30 ans. Ils illustrent le fait que le contrôle n'était pas hissé au rang de priorité.
1. Des moyens en baisse, une doctrine à clarifier
Une première explication à ce faible nombre des contrôles réside donc dans la baisse des effectifs des autorités de tarification et de contrôle. Cette explication ne suffit néanmoins pas à expliquer toutes les lacunes du contrôle. Les auditions ont montré qu'au sein des opérations de contrôle, les aspects financiers n'étaient pas prioritaires.
a) Des effectifs de contrôleurs en baisse
Dès 2014, à l'occasion d'un rapport sur la mise en place des ARS, nos collègues Alain Milon et Jacky Le Menn soulignaient les difficultés qu'elles devraient affronter en matière de contrôle. À propos des pharmaciens, le rapport soulignait « un affaiblissement préoccupant » des contrôles, la mise en place des ARS ayant « aggravé la tendance » constatée antérieurement.
Les rapporteurs rappelaient par ailleurs que comme l'ensemble des administrations publiques et des opérateurs de l'État, les agences participent à l'effort de maîtrise des finances publiques qui se « traduit par une diminution de leurs budgets de fonctionnement et par une réduction des effectifs qui leur sont alloués ».
Cette réduction des moyens n'a pas épargné le champ de l'inspection contrôle et des personnels formés et disponibles pour y participer. L'inspection contrôle dans le secteur médico-social n'a probablement jamais disposé de moyens suffisants pour exercer sa mission dans des conditions optimales. Cette mission était par ailleurs enserrée dans un dialogue de gestion plus large et sans doute considérée comme non prioritaire en raison du développement de procédures d'évaluation confiées à des organismes extérieurs, susceptibles de réduire les besoins de contrôle administratif.
Auditionnés par votre commission, les représentants des corps administratifs en charge des contrôles ont dressé un tableau inquiétant de l'évolution des effectifs et de la place octroyée aux activités de contrôle.
Ainsi, en 2018, près de 8 500 personnes, soit 8 300 équivalents temps plein (ETP), travaillaient dans les ARS. Parmi ces agents, 2 700 étaient juridiquement habilitées à réaliser des contrôles.
80 % de cet effectif, est constitué de corps statutaires comme les inspecteurs de l'action sanitaire et sociale, médecins inspecteurs de santé publique, pharmaciens inspecteurs - et de trois autres corps s'occupant de la santé environnementale - ingénieurs d'études sanitaires, ingénieurs du génie sanitaire, techniciens sanitaires -, soit 2 231 agents habilités par la loi à réaliser des contrôles. Le second groupe est constitué de 536 agents de droit privé ou de droit public, essentiellement des contractuels ou des personnes en détachement issues des fonctions publiques territoriale ou hospitalière, qui, juridiquement, ne sont pas habilitées à procéder à des inspections ; toutefois, la loi a prévu que le directeur général de l'ARS pouvait les habiliter à l'inspection-contrôle et leur donner la qualité d'inspecteur ou de contrôleur après une formation qualifiante de quatre semaines, dans le jargon, on les appelle les Icars pour inspecteurs-contrôleurs des ARS.
Selon les propos tenus par les représentants de ces agents devant votre commission : « en 2018, sur ces 2 700 personnes, seuls 500 ETP étaient consacrés à l'inspection-contrôle en l'ARS, soit 6 % des ETP totaux ». Évidemment, cela concerne tout le champ sanitaire - médico-social, ambulatoire, professionnels de santé -, sur tout le territoire.
En effet, environ 1 000 inspecteurs habilités n'inspectent jamais : ils travaillent sur des missions d'accompagnement, de régulation, de planification, de gestion de projet, d'allocation de ressources. Pour les autres, le temps de travail consacré à cette mission est assez réduit, voire marginal : 8 % de leur temps de travail pour les médecins inspecteurs, 10 % pour les inspecteurs de l'action sanitaire et sociale, 28 % pour les pharmaciens inspecteurs, contre 79 %, pour ces derniers, en 2007, c'est-à-dire avant la mise en place des ARS. Le reste de ce temps est consacré à diverses missions, par exemple d'efficience médico-économique, de veille et de sécurité sanitaires, c'est-à-dire aux missions prioritaires assignées aux ARS.
Il y a donc clairement un émiettement, voire une atomisation du temps de travail de chaque inspecteur, ce qui compromet nécessairement sa professionnalisation et surtout son savoir-faire. Inspecter est un métier, en cas de moindre activité, les compétences et la qualification se perdent rapidement, même l'appétence pour le contrôle s'amenuise.
La globalité des missions de contrôle et d'inspection assignée aux ARS concerne donc 500 ETP, mais plus de la moitié d'entre eux - 271 ETP - sont dédiés uniquement à la santé environnementale : contrôle de la qualité de l'eau - eaux de baignade ou de consommation -, lutte contre les légionelles, l'amiante, le radon.
Par conséquent, en réalité, la ressource humaine disponible pour contrôler tout le champ sanitaire et médico-social est 230 ETP, et non pas 500.
Il n'a pas été possible de disposer d'un tableau consolidé des ETP consacrés par les conseils départementaux aux missions d'inspection et de contrôle mais les situations qui ont été portées à la connaissance des rapporteurs font apparaître un tableau très contrasté suivant les territoires.
Selon la mission IGAS/IGF « les conseils départementaux ont une relation de proximité avec les Ehpad mais une capacité de contrôle limitée sur eux ». Pour la mission, les moyens de contrôle dont se seraient dotés les départements sont, « sauf exception, très limités et leur investissement dans ce dernier souvent ponctuel, et imbriqué dans des relations de routine, les mêmes agents pratiquant parfois les visites à fin de vérification et gérant les relations générales avec les établissements. »
La commission des affaires sociales insiste sur la nécessité d'attribuer des moyens supplémentaires pour l'exercice des missions de contrôle confiées aux ARS et aux départements dans le secteur médico-social.
Proposition n° 10 : Attribuer des moyens supplémentaires aux autorités de tarification et de contrôle pour accroitre le nombre de missions d'inspections-contrôles dans le secteur médico-social.
b) Des orientations à clarifier ou à compléter
La définition des orientations de la politique de contrôle des Ehpad est pilotée au niveau national par le secrétariat général des ministères chargés des affaires sociales (SGMAS) et la mission permanente d'inspection - contrôle (MPIC) de l'Inspection générale des affaires sociales (IGAS), avec le concours des différentes directions d'administration centrale, délégations interministérielles et agences du ministère des Solidarités et de la Santé.
S'agissant des contrôles relevant du champ de compétences des ARS (établissements sanitaires et médico-sociaux), ce pilotage s'exerce depuis 2011 dans le cadre de la Commission nationale de programmation des Inspections-contrôles (CNPIC), coprésidée par le chef de la MPIC de l'IGAS et un représentant du SGMAS. Cette instance réunit, 4 fois par an, les commanditaires d'Orientations nationales d'inspection-contrôle (ONIC) sur les champs sanitaire et médico-social : DGCS (pour les ESMS dédiés aux personnes âgées et aux personnes en situation de handicap), DGOS, DGS, agences sanitaires (ABM, ANSES, ANSM, ASN), ainsi que trois représentants d'ARS. La CNPIC a pour mission :
• de prioriser les thèmes d'inspection - contrôles proposés par les commanditaires afin d'aboutir chaque année à un programme national, adressé en fin d'année aux ARS par instruction de l'IGAS validée par le Conseil National de Pilotage (CNP) des ARS, comprenant un nombre restreint d'ONIC ;
• d'accompagner ces priorités d'outils méthodologiques permettant une meilleure réalisation des ONIC retenues ( cf . fiches d'orientation stratégique de mise en oeuvre, grilles de contrôle, etc .) ;
• d'examiner les bilans quantitatif et qualitatif des ONIC des années précédentes, destinés à intégrer le bilan national annuel d'inspection - contrôle réalisé par l'IGAS ;
• de promouvoir toute amélioration stratégique ou méthodologique visant à renforcer la politique d'inspections-contrôle des ARS.
La MPIC de l'IGAS contribue également à soutenir et professionnaliser les services chargés des inspections - contrôles au sein des réseaux territoriaux de l'État dans les champs sanitaire, social et médico-social.
Au titre d'exemple, pour l'année 2022, 11 ONIC ont été retenues, dont deux portées par la DGCS. L'une d'elles concerne le « contrôle de la sécurité et de la qualité de la Prise En Charge Médicamenteuse (PECM) des résidents en Ehpad ». Initialement programmée sur la période 2018-2020 mais suspendue en 2020 (de même que l'ensemble des ONIC) compte tenu de la crise sanitaire, cette ONIC a été reconduite sur la période 2021-2023. L'objectif de cette ONIC est de mesurer l'impact de la lutte contre l'iatrogénie sur la qualité et la sécurité de la prise en charge médicamenteuse des personnes âgées en EHPAD, ainsi que d'affiner l'évaluation des besoins en textes réglementaires nouveaux afin de mieux encadrer cette composante essentielle de la prise en charge médicale des résidents. La seconde concerne le programme de prévention des risques sanitaires environnementaux liés aux bâtiments dans les Ehpad.
Conformément à l'instruction du CNP des ARS, les 11 ONIC en cours mobilisent moins de 50 % des ressources des ARS consacrées à l'inspection - contrôle. Cela laisse aux DGARS quelques espaces pour adapter ces orientations nationales à la situation régionale et définir les Programmations Régionales d'Inspection - Contrôle (PRIC), en fonction des enjeux locaux déterminés avec les DDARS et en lien avec les conseils départementaux (le cas échéant), en vue de contrôles conjoints au sein des ESMS co-autorisés ARS-CD (parmi lesquels les Ehpad).
Les ARS auditionnées par vos rapporteurs ont confirmé que les contrôles qu'elles organisaient s'inscrivaient dans le cadre des ONIC, un équilibre est recherché entre ces orientations nationales et les objectifs régionaux. Le tableau (ci-dessous) des priorités établi par l'ARS Nouvelle-Aquitaine illustre cet équilibre entre priorités nationales et des initiatives régionales.
Missions prioritaires inscrites au PRICE 2019 relatifs aux Ehpad
|
Orientations |
Thème du programme d'IC |
Objectifs |
|
ONIC |
Contrôle de la sécurité et de la qualité de la prise en charge médicamenteuse des résidents en établissement d'hébergement pour personnes âgées dépendantes (Ehpad). |
1. Le contrôle des dispositions réglementaires opposables ; 2. L'accompagnement individualisé des Ehpad dans leur démarche de sécurisation de la prise en charge médicamenteuse notamment sur le management de la qualité ; 3. La capitalisation des inspections menées à partir de bilans réguliers pour engager des travaux bénéficiant à l'ensemble des Ehpad de la région et aux DD (exemples : mise à disposition d'une plaquette d'information à l'attention des Ehpad et des DD, travail dédié sur la préparation des doses à administrer (PDA)...) ; 4. La remontée au niveau national des rapports et indicateurs en vue de l'adaptation des textes et de capitalisation pour le niveau national. |
|
ONIC/ORICE |
Inspection de la gestion des risques liés au bâtiment relatifs à l'amiante, la légionellose, le radon, et les DASRI, dans les établissements médico-sociaux. |
1. Connaissance par l'ARS des modalités de gestion des risques légionellose, amiante, radon, et DASRI ; 2. Prévenir ou s'assurer de la suppression des situations d'exposition aux divers risques ; 3. Constater les infractions et mettre en oeuvre les procédures administratives et pénales. |
|
ORICE |
Qualité de la prise en charge des personnes âgées dans les Ehpad (bientraitance, maltraitance, fin de vie). |
1. Repérage et prévention des risques de maltraitance ; 2. Propositions de mesures correctives visant à sécuriser les pratiques ; 3. S'assurer du respect des recommandations de bonnes pratiques et de la mise en oeuvre des évolutions règlementaires ; 4. Prise en compte de l'évolution des profils des personnes accompagnées (situations complexes de handicap, maladies neuro-évolutives en Ehpad, fin de vie, prise en charge de la douleur...) ; 5. Renforcer la personnalisation de l'accompagnement proposé ; 6. Soutien à la politique de contractualisation et aux actions prévues au SRS. |
|
ORICE |
Analyse du pilotage et de la mise en oeuvre des financements octroyés par l'ARS aux ESMS. |
Approfondir, par une inspection ou un contrôle sur place et/ou sur pièces, l'analyse de la situation de la structure, notamment sur les aspects de pilotage, de gestion des ressources humaines, de gestion comptable, budgétaire et financière. |
La lecture de ces priorités confirme la prédominance des préoccupations liées à l'état de santé des résidents (iatrogénie médicamenteuse) ou à la qualité de leur prise en charge. Les contrôles au sein des Ehpad, qu'ils soient programmés dans le cadre des PRIC ou bien diligentés en urgence (hors programmation) à la suite d'un signalement ou d'une plainte, sont axés sur le repérage et la prévention des risques de maltraitance, mais pas uniquement. Cette thématique a fait l'objet, entre 2002 et 2017, d'une ONIC spécifique au sein des ESMS dédiés aux personnes âgées et aux personnes handicapées. Après 15 ans de mise en oeuvre et 10 182 contrôles réalisés dans ce cadre, cette ONIC n'a pas été reconduite en considération du fait que la lutte contre la maltraitance était désormais reconnue comme consubstantielle à la stratégie d'inspection-contrôle et qu'elle était devenue un objectif stratégique global, s'appliquant à l'ensemble des ESMS.
Ces inspections-contrôles peuvent être réalisées soient de manière inopinée (et non annoncée) ou dans le cadre d'une information préalable de l'établissement. De nombreuses inspections sont ainsi diligentées sans information préalable du gestionnaire, afin de constater le fonctionnement effectif des structures.
Ainsi, au-delà de cette thématique qui demeure prioritaire au niveau national et local, les contrôles d'Ehpad portent aussi, de manière plus générale, sur la sécurité et la qualité globale de la prise en charge.
Les contrôles plus ciblés menés sur l'utilisation des dotations publiques allouées, notamment en cas de dysfonctionnements présumés dans la gestion des établissements ne constituent pas une cible prioritaire.
Le choix des corps de métiers en charge du contrôle, la prédominance des questions liées à la qualité de la prise en charge des résidents ont fait passer au second plan les questionnements sur l'usage des fonds publics et le recrutement d'agents, ou la collaboration avec des structures, en capacité de mener ces contrôles y compris face à des interlocuteurs qui ont structuré et financiarisé leur activité.
2. Les acteurs du contrôle nombreux et qui ne se parlent guère entre eux
Si la réglementation présente des lacunes à combler et qu'un équilibre doit être trouvé entre accompagnement et usage pertinent des fonds publics, entre simplification et contrôle, la commission des affaires sociales souhaite l'ouverture d'un chantier sur la structuration et le renforcement de la coordination du contrôle. Dans un contexte de ressources rares et de situations complexes, l'articulation des interventions des différents acteurs concernés qu'il s'agisse des autorités de tarification et de contrôle ou d'autres services de l'État amenés à contrôler le fonctionnement des Ehpad est indispensable pour mutualiser les moyens, et l'expertise, notamment en matière financière ou de droit du travail.
Dans cette analyse de l'organisation du contrôle, la tentation première pourrait être de se focaliser sur la coordination entre État, représenté par les ARS, et départements. Cette collaboration est hétérogène suivant les territoires et sans doute insatisfaisante de façon générale. Ces acteurs n'ont pas encore créé de véritables habitudes de travail communes, sans doute en raison d'un déséquilibre d'organisation dû à la centralisation des missions d'inspection au niveau des directions générales des ARS et donc à leurs difficultés à dialoguer au niveau départemental.
Toutefois, les auditions auxquelles vos rapporteurs ont procédé pointent un autre défaut dans l'organisation-contrôle des Ehpad, celui d'un grand nombre d'intervenants administratifs. Plusieurs administrations de l'État sont en effet concernées : concurrence et répression des fraudes (pour la protection contractuelle des résidents), inspection du travail, finances publiques et bien sûr les acteurs de la sphère sanitaire et sociale (ARS, assurance maladie).
a) La difficulté de coordonner les contrôles exercés par les services de l'État
L'activité de contrôle est susceptible de faire intervenir plusieurs services de l'État, de la sphère sociale notamment avec l'intervention des ARS ou de l'inspection du travail mais également de la sphère économique avec la direction générale de la concurrence, de la consommation et de la répression des fraudes (DGCCRF). Enfin, des inspections-contrôle peuvent également être réalisées de manière conjointe, en fonction des structures à inspecter, avec d'autres services chargés d'effectuer des contrôle comme l' Assurance-maladie ou encore dans le cadre des Comités Opérationnels Départementaux Anti-Fraude (Codaf) avec les services de police et de gendarmerie, et surtout avec la Direction départementale des finances publiques (DDFIP).
Si les autorités en charge de la délivrance des autorisations et de la tarification (principalement les conseils départementaux et les ARS) ont un rôle majeur à jouer dans l'exercice du contrôle ainsi que le prévoient les textes réglementaires, elles ne sont pas les seules à intervenir en ce domaine. Les échanges d'informations, et les contrôles conjoints, aujourd'hui peu développés ne pourraient que renforcer la capacité d'intervention des différents acteurs et l'expertise déployée dans un champ très vaste d'établissements et de situations territoriales.
Deux exemples peuvent illustrer les synergies qui pourraient être provoquées par une meilleure articulation des interventions.
Dans le domaine de la gestion des ressources humaines, dont tous les observateurs s'accordent à dire qu'il est essentiel pour la bonne prise en charge des résidents, et pour lequel tous les analystes soulignent la faible attractivité et les difficultés de recrutement, les compétences des ARS (et des conseils départementaux) gagneraient à être complétées par celles de l'inspection du travail.
L'inspection du travail intervient déjà dans les Ehpad, en appui du dialogue social et pour contrôler le respect du code du travail.
Intervention de l'inspection du travail en Ehpad depuis 2018
|
Type d'intervention |
2018 |
2019 |
2020 |
2021 |
2022 |
Total |
|
Contrôle |
411 |
303 |
327 |
349 |
25 |
1 415 |
|
Enquête |
616 |
674 |
655 |
541 |
62 |
2 548 |
|
Examen de documents |
622 |
668 |
7 41 |
607 |
62 |
2 700 |
|
Réunions en entreprise |
248 |
228 |
121 |
107 |
8 |
7 12 |
|
Total |
1 897 |
1 873 |
1 844 |
1 604 |
157 |
7 375 |
Source Mission IGAS/IGF
Selon la mission IGAS/IGF, les thématiques récurrentes lors de ces contrôles sont :
- la précarité et le recours abusif aux contrats de travail temporaire ou à durée déterminée ;
- le harcèlement moral, la charge de travail et les risques psycho-sociaux ;
- la durée du travail et la prise de congés ;
- la santé au travail (évaluation des risques, aide à la manutention et prévention des troubles musculosquelettique et risques biologiques ;
- le fonctionnement des institutions représentatives du personnel.
Compte tenu des difficultés du secteur en matière de gestion des ressources humaines, une meilleure articulation des interventions ou, à tout le moins, des échanges réguliers d'information permettraient d'améliorer le contrôle des établissements et un meilleur accompagnement des personnels qui travaillent dans des conditions difficiles.
Un raisonnement identique peut être tenu à l'égard de l'apport que pourrait représenter une meilleure articulation des interventions des ARS et des conseils départementaux avec ceux des directions départementales de la protection des populations (DDPP), services déconcentrés de la DGCCRF.
Les services déconcentrés de la DGCCRF jouent en effet un rôle important dans le contrôle du secteur de l'hébergement des personnes âgées et exercent leurs compétences sur les aspects suivants : affichage des prix/tarifs ; conformité des contrats ; respect de l'encadrement de l'évolution des prix pour les places non habilitées à l'aide sociale à l'hébergement ; recherche de pratiques commerciales trompeuses.
Lors de son audition, la directrice générale de la DGCCRF a indiqué que sa direction contrôle environ de 500 établissements par an.
Contrôles réalisés par la DGCCRF et ses services déconcentrés
|
2013 - 2014 |
2016 - 2017 |
2017 - 2018 |
2019 - 2021 |
|
447 établissements habilités ou non à recevoir des bénéficiaires de l'aide sociale contrôlés, lors de 532 visites |
652 établissements ont été contrôlés (866 visites) |
552 établissements ont été contrôlés (682 visites) |
Plus de 1 000 établissements |
Source : DGCCRF
Contrairement aux ARS qui sont en situation de réagir à des plaintes ou des signalements de maltraitance, sous l'angle protection des consommateurs qui est celui de la DGCCRF, le secteur des Ehpad ne fait l'objet que de peu de plaintes. À titre d'illustration, 37 signalements (pas nécessairement dans le champ de compétence de la DGCCRF) ont été recensés sur la plateforme SignalConso en 2021 sur les Ehpad (de tous statuts).
Plusieurs hypothèses peuvent être avancées pour expliquer ce faible nombre de signalements :
- il s'agit d'un public vulnérable, dépendant. Les résidents ne sont majoritairement pas en mesure d'alerter eux-mêmes un service de contrôle. Si les familles ne sont pas présentes et/ou particulièrement vigilantes (les contrats et les modalités de facturation sont complexes), les anomalies ne sont pas signalées ;
- il s'agit d'un public captif. Il y a potentiellement une sous-déclaration en raison de la crainte des familles soit de mesures de rétorsion à l'encontre de leur parent, soit d'être dans l'obligation de le déplacer. Or, les contraintes financières, géographiques et la disponibilité des chambres constituent un frein certain à la mobilité du résident en plus de son état de santé ;
- malgré les informations régulièrement diffusées sur le site internet de la DGCCRF (fiches pratiques, synthèses des résultats des contrôles menés), il peut être difficile d'identifier le bon interlocuteur parmi les multiples acteurs : DDPP, DDETSPP, ARS, conseils départementaux.
Les contrôles menés par les DDPP ne sont donc pas déclenchés par des plaintes ou des signalements et s'inscrivent plutôt dans une programmation. L'existence d'un programme de travail est de nature à favoriser une meilleure articulation des interventions avec les autres acteurs concernés.
Ces deux exemples, inspection du travail et DDPP, montrent l'intérêt de renforcer l'articulation entre les acteurs pour trois raisons :
- premièrement, tous les manquements à la réglementation devraient être signalés aux autorités de tarification et de contrôle et être considérés comme un signal, faible, de l'état de fonctionnement de l'Ehpad, de nature à programmer un contrôle plus large, même sans signalement de maltraitance.
- deuxièmement, leur agglomération permet de contrôler plus d'établissements. Rapportée au nombre d'Ehpad, l'activité de contrôle de chaque acteur demeure limitée. Dans le cas des services déconcentrés de la DGCCRF ou de ceux de l'inspection du travail moins de 10% des Ehpad font l'objet d'un contrôle mais additionné aux contrôles menés par les autres acteurs cela permet de couvrir un nombre d'établissements plus conséquent.
- troisièmement, des efforts doivent être faits pour mieux coordonner les inspections-contrôle mais surtout pour développer l'échange d'informations. Un fonctionnement en silo peut être accepté au regard des réglementations applicables et des champs de contrôles respectifs des différents acteurs mais une coordination est nécessaire notamment afin de partager des objectifs communs et de déployer les moyens nécessaires au contrôle. Elle permet de mutualiser les moyens et de renforcer les capacités d'expertise.
Proposition n°11 : Créer un comité d'animation des contrôles au niveau national réunissant les directions d'administrations centrales et les caisses de sécurité sociale concernées, le défenseur des droits, afin de définir des orientations nationales et donner des impulsions aux réseaux déconcentrés.
La programmation de ces réunions et leur animation pourraient être confiée à la CNSA qui apportera son expertise et bénéficiera en retour d'une connaissance encore plus approfondie du secteur.
Par ailleurs, si l'exercice de la fonction de contrôle est une question de ressources humaines, la formation d'équipes pluridisciplinaires (ARS, inspecteurs du travail, inspecteurs de la consommation et de la répression des fraudes, inspecteurs du travail) est une piste qui devrait être examinée, sans être écartée au nom de dispositions législatives et réglementaires (compétences en matière de pouvoirs de police judicaire et de police administrative). De la même façon des synergies devraient être recherchées avec les chambres régionales et territoriales des comptes pour disposer d'une expertise supplémentaire en matière financière et budgétaire.
b) Un contrôle territorial complexe à organiser
Cette définition de modalités de coordination des interventions des services de l'État chargés des contrôles et un meilleur échange d'information doit être déclinée au niveau territorial.
Outre la coordination des services de l'État une attention particulière doit être apportée à la collaboration des autorités de tarification et de contrôle que sont les ARS et les conseils départementaux.
Il ressort des auditions que le niveau de coordination des missions d'inspection-contrôle entre les ARS et les conseils départementaux est hétérogène et plutôt de facture médiocre.
Les auditions de plusieurs directeurs généraux d'ARS (Île-de-France, Grand Est, Nouvelle-Aquitaine, Pays de la Loire, Occitanie, dont le ressort territorial concerne 52 départements) et de plusieurs conseils départementaux (Gironde, Loire-Atlantique, Hauts-de-Seine, Eure-et-Loir) ont mis en exergue une volonté des parties en présence de trouver des modalités de coopération, modalités qui peuvent varier selon les territoires.
Le conseil départemental de Gironde indique que la plupart des contrôles font suite à un signalement et sont menés pour partie conjointement avec les services de l'ARS. Jusqu'en mars 2020, une commission mensuelle des plaintes réunissait les agents de l'ARS et du département.
Dans les Hauts-de-Seine, les contrôles conjoints de l'ARS et du conseil départemental restent rares. Auditionnée par vos rapporteurs, la nouvelle directrice générale de l'ARS Île-de-France a indiqué vouloir remédier à cette situation et avoir pris contact avec tous les présidents de conseils départementaux de la région. Elle indique qu'entre 2020 et 2021, 11 des 55 contrôles réalisés par l'ARS dans les Ehpad l'ont été de manière conjointe avec les conseils départementaux, soit 20 % d'entre eux.
Face à cette situation, la commission des affaires sociales du Sénat estime nécessaire de poser une contrainte aux autorités de tarification et de contrôle afin qu'elles coordonnent leurs actions d'inspection-contrôle. Elle préconise l'instauration d'une réunion régulière rassemblant à la fois l'ARS et le département mais également tous les services de l'État menant des contrôles dans le secteur des Ehpad afin que leurs actions soient structurées et que l'échange d'informations s'intensifie. Une réunion bimestrielle semble un rythme idoine pour amorcer cette coopération.
Proposition n°12 : Décliner le comité d'animation des contrôles au niveau départemental, avec un représentant du conseil départemental, afin de coordonner les actions.
III. PLUS LARGEMENT, UN DÉFICIT DE PILOTAGE STRATÉGIQUE
Les lacunes constatées en matière de contrôle relèvent à la fois d'une réglementation inadaptée à l'évolution du secteur, d'un manque de moyens consacrés à ces missions mais également d'un déficit de pilotage stratégique.
Ce déficit de pilotage stratégique est en partie imputable aux Gouvernements successifs qui ont évoqué, préparé pour certains d'entre eux, un projet de loi grand âge avant d'y renoncer. Dans ce contexte, les évolutions législatives et réglementaires n'ont été qu'incrémentales, quasi silencieuses, et n'ont pas favorisé une approche globale et une vision stratégique des sujets. La volonté de développer le maintien à domicile s'est imposée, à juste titre, comme la priorité stratégique du secteur. Cet objectif prioritaire ne dispensait pas les autorités d'assurer le pilotage stratégique du secteur de l'hébergement en établissement, plus particulièrement en Ehpad, afin de garantir son adéquation avec l'évolution des besoins et le développement du virage domiciliaire et de prendre en compte l'assouplissement de l'environnement réglementaire dans lequel évoluent les Ehpad.
Pour assurer ce pilotage stratégique, les autorités de tarification et de contrôle disposent de plusieurs instruments. La définition de schémas territoriaux est le premier d'entre eux (schémas départementaux relatifs aux personnes handicapées ou en perte d'autonomie pour les conseils départementaux, schéma sectoriel au sein du schéma régional de santé tenant compte des besoins en matière médico-sociale pour les ARS, programme interdépartemental d'accompagnement des handicaps et de la perte d'autonomie). Cette planification permet de déterminer les priorités de financement et de cartographier l'offre disponible.
Au côté de ces instruments globaux, les autorités disposent d'autres instruments plus spécifiques destinés à piloter le fonctionnement des établissements comme la délivrance de l'autorisation, l'allocation des moyens budgétaires et la contractualisation. L'analyse du secteur montre que ces instruments n'ont pas permis de développer un véritable pilotage stratégique.
L'approche des autorités de tarification a toujours été centrée sur l'établissement. La constitution de groupes multi-gestionnaires d'Ehpad n'a pas été appréhendée par les tutelles, tandis que le dialogue de gestion qui accompagne la contractualisation et l'affectation de crédits demeure à l'état embryonnaire.
Comme pour l'exercice du contrôle, les choix faits en matière de réglementation ont pour effet de rendre plus difficile l'exercice de ce pilotage stratégique. Les modalités de financement des Ehpad illustrent cette situation. Les allocations budgétaires sont calculées en fonction de l'état de santé des résidents et les autorités de tutelle ne sont plus compétentes pour définir les plafonds d'emplois.
En outre, le souci de simplification qui a présidé à la construction budgétaire et réglementaire en vigueur, fondé sur une vision par établissement ne permet pas de répondre de façon satisfaisante et structurée aux enjeux du secteur. Des évolutions doivent être envisagées en replaçant les Ehpad dans une logique de parcours global des personnes âgées.
A. DES MODALITÉS D'AUTORISATION ET DE TARIFICATION QUI NE SONT PAS EN ADÉQUATION AVEC LES EXIGENCES D'UN PILOTAGE STRATÉGIQUE
Les réformes mises en oeuvre au cours des quinze dernières années ont apporté des modifications substantielles au fonctionnement du secteur. Qu'il s'agisse du nouveau régime d'autorisation des Ehpad mis en place par la loi HPST 14 ( * ) , de l'évolution des modalités de financement ou de l'instauration des contrats pluriannuels d'objectifs et de moyens (CPOM) portées par la loi ASV.
Ces évolutions vont dans le sens d'un desserrement de la contrainte réglementaire afin de laisser une marge d'initiative plus grande aux établissements et répondre ainsi aux attentes des acteurs. Ces évolutions ne sont pas accompagnées d'une réflexion suffisamment approfondie sur les modalités du pilotage stratégique, sur l'adéquation des moyens et des instruments nécessaires à ce pilotage. Par ailleurs l'accent a été mis au cours de ces dernières années sur le virage domiciliaire afin de répondre aux attentes de nos concitoyens. La question des Ehpad a été « laissée de côté »; il convient donc de se re-saisir de cette question pour assurer son intégration dans une politique globale en adéquation avec les besoins que va soulever l'évolution démographique des années à venir.
1. Un régime d'autorisation qui doit trouver son équilibre
Pour exercer leurs activités, les établissements et services sociaux et médico-sociaux oeuvrant auprès des personnes âgées, des personnes handicapées, des enfants ou des personnes en difficultés sociales sont soumis à l'obligation d'obtenir une autorisation administrative auprès des services de l'État ou/et des conseils généraux selon la catégorie d'établissement ou de service. Ce régime d'autorisation doit trouver son équilibre entre la possibilité reconnue aux autorités de tarification de se prononcer sur la pertinence des projets qui lui sont soumis et la volonté de laisser une liberté d'organisation aux acteurs.
Le principe d'une autorisation préalable a été consacré par la loi de 1975 15 ( * ) et son caractère contraignant s'est accru progressivement. Toutefois, l'instauration de ce régime d'autorisation n'a fait qu'encadrer une pratique historique : l'émergence ascendante des projets dans le social et le médico-social. En effet, depuis l'apparition des premiers services dans ce domaine, ce sont principalement les initiatives des acteurs locaux, publics ou privés, qui avaient été à l'origine de projets de création de structures. L'autorisation administrative et l'apport d'éventuels financements publics avaient conduit à une discussion préalable de ces projets entre les porteurs de projets et les autorités compétentes, sans changer la logique ascendante de l'apparition de ces projets à partir d'une analyse des besoins locaux. La mise en place progressive de schémas d'organisation sociale et médico-sociale, d'outils de programmation comme le programme interdépartemental d'accompagnement des handicaps et de la perte d'autonomie (PRIAC) ont modifié l'environnement administratif et réglementaire avant que la loi HPST n'opère un changement de logique radical en consacrant la primauté de la commande publique et de son caractère descendant, avec l'avènement des appels à projet lancés par les autorités compétentes.
a) Un régime d'autorisation centré sur une forme d'activité
Pour exercer leurs activités, les Ehpad sont soumis à l'obligation d'obtenir une autorisation administrative auprès des services de l'État ou/et des conseils généraux. Ce régime d'autorisation a été instauré au milieu des années 1970 et modifié plusieurs fois depuis le début des années 2000 16 ( * ) . Il a pris sa forme actuelle avec la loi HPST qui a introduit une procédure d'appels à projet.
Avec l'introduction de cette procédure d'appel à projet, la loi HPST a modifié en profondeur la logique de délivrance de ces autorisations et a permis aux autorités de tarification et de contrôle de reprendre la main sur les créations de places.
Avant 2010, les personnes ou organismes gestionnaires d'Ehpad déposaient une demande d'autorisation auprès de l'autorité compétente. La décision d'autorisation était alors rendue après consultation du comité régional de l'organisation sociale et médico-sociale (CROSMS). La loi HPST a supprimé ce comité et mis en place une procédure d'appels à projets pour autoriser la création, la transformation ou l'extension des établissements et services, lancée par l'autorité compétente en charge du financement (directeurs généraux des agences régionales de santé et présidents des conseils généraux) sur la base d'un cahier des charges. La décision d'autorisation est rendue après classement des projets par une commission de sélection des appels à projet placée auprès de chaque autorité.
Ce changement redonne l'initiative aux autorités publiques et vise à organiser de façon plus efficace la sélection des projets par les décideurs, puisqu'ils s'inscrivent en réponse à des besoins médico-sociaux définis de façon collective et concertée.Dans le même temps, la lourdeur des procédures (appel à projets, candidatures à manifestation d'intérêt) favorise les organisations bien structurées, professionnalisées disposant d'une forte expertise gestionnaire.
Ce régime d'autorisation a connu des évolutions avec la LFSS pour 2018 et son article 51 visant à favoriser l'innovation. Dans le domaine des Ehpad cela a permis de proposer des organisations innovantes comme les expérimentations d'Ehpad hors les murs.
Au regard des évolutions du secteur de la prise en charge des personnes âgées, du développement des solutions domiciliaires et de la nécessité de développer des parcours, une évolution du régime des autorisations semble indispensable. Un nouveau régime d'autorisation devrait être mis à l'étude afin de permettre la délivrance d'autorisations globalisées favorisant l'organisation de ces parcours (hébergement permanent en Ehpad, hébergement temporaire, accueil de jour, service d'aide à domicile). Ce régime d'autorisation pourrait tenir compte de la variété des offres du secteur et de la pluralité des intervenants. Sans aller vers un effacement des différentes formes d'organisation existantes dans le secteur, une réflexion approfondie pourrait être ouverte sur l'opportunité d'un nouveau régime d'autorisation, global, favorisant le développement des Ehpad centre de ressources, ou Ehpad-pivot pour apporter des prestations qui pourraient varier dans le temps en fonction de l'évolution de l'état de santé de la personne.
b) Le problème des transferts d'autorisation
La question du pilotage stratégique par le biais du régime d'autorisation ne se pose pas uniquement au moment de la délivrance. La vie des établissements peut nécessiter des évolutions du contenu de ces autorisations, la latitude dont disposent les autorités compétentes pour suivre le titulaire de ces autorisations apparaît alors très réduite et peu en adéquation avec la possibilité de s'assurer que ces évolutions sont conformes à la volonté de la tutelle. Ce constat soulève la question de l'équilibre général du régime d'autorisation, contraint à la délivrance, plus libéral pour le transfert.
Cette possibilité de suivre et accompagner les évolutions dans la vie des établissements constitue pourtant un élément fort de la capacité de pilotage stratégique des autorités de tarification et de contrôle. Cette possibilité d'agir sur l'évolution de l'offre existante est d'autant plus nécessaire qu'au cours des vingt dernières années, un mouvement de structuration important a été mené dans le secteur privé lucratif, favorisant l'émergence de groupes multi-gestionnaires d'Ehpad. Ces regroupements d'établissements vont se poursuivre dans les années à venir afin de mutualiser les moyens, de bénéficier d'expertise commune, et de favoriser les parcours. Ce mouvement de regroupement devrait aussi concerner les établissements du secteur public.
Ces restructurations nécessitent des transferts d'autorisation ou des transferts de propriété puisqu'elles concernent en priorité des établissements déjà en activité. La réglementation 17 ( * ) en vigueur dispose que « l'autorisation ne peut être cédée qu'avec l'accord de l'autorité compétente pour la délivrer, qui s'assure que le cessionnaire pressenti remplit les conditions pour gérer l'établissement, le service ou le lieu de vie et d'accueil dans le respect de l'autorisation préexistante, le cas échéant au regard des conditions dans lesquelles il gère déjà, conformément aux dispositions du présent code, d'autres établissements, services ou lieux de vie et d'accueil . »
Cette réglementation ne laisse qu'une marge de décision limitée aux autorités compétentes. Les ARS et conseils départementaux auditionnés dans le cadre de la mission considéraient que cette réglementation ne leur permettait pas véritablement de s'opposer à un transfert d'autorisation et donc à saisir ces occasions pour définir une vision stratégique du devenir des établissements concernés.
Dans la pratique, le souhait de cession d'un établissement est connu tardivement par les services de l'ARS et du conseil départemental, ceux-ci pouvant avoir le sentiment d'être mis devant le fait accompli. Les services ne disposent que d'un court délai pour instruire la demande de cession (trois mois).
In fine , le rejet du transfert ne peut se fonder que sur l'incapacité du cessionnaire à remplir les conditions de gestion de l'établissement. En pratique, la plupart des organismes cessionnaires gèrent déjà des établissements et démontrer une telle incapacité est complexe. Par conséquent, les services des ARS et des conseils départementaux ne mènent pas systématiquement un contrôle approfondi mais procèdent à une analyse de risques à l'issue de laquelle une investigation est réalisée lorsque des situations présentant des risques sont identifiées.
La gestion du régime d'autorisation ne suffit pas à maîtriser les éventuels changements de propriétaires d'un établissement. Les groupes multi-gestionnaires peuvent avoir recours à un autre procédé juridique permettant d'échapper à la cession d'autorisation au sens de la réglementation de l'action sociale et des familles. La reprise des parts sociales de la société détentrice de l'autorisation permet d'éviter de déposer un dossier de cession d'autorisation auprès des autorités. Le détenteur de l'autorisation ne change pas c'est la « holding » qui change. Ce procédé permet d'échapper au contrôle à priori des autorités, seule une démarche d'information est prévue par les textes.
Si la loi HPST a redonné une capacité de contrôle aux autorités de tutelle pour l'ouverture de nouvelles places, la réglementation demeure déséquilibrée en faveur des établissements pour ce qui est des transferts. Cette souplesse réglementaire a permis la restructuration du secteur et la constitution de groupes multi-gestionnaires d'établissements. La nécessité de piloter l'évolution de l'offre dans les années à venir et de développer des solutions hybrides doit conduire à réfléchir également sur les modalités de révision du régime juridique de transfert des autorisations.
2. Une tarification trop complexe
Il y a 14 ans nos collègues en charge du rapport sur la création du 5 ème risque 18 ( * ) écrivaient : « Le système français de prise en charge de la perte d'autonomie souffre aussi et surtout du grand nombre d'acteurs concernés et de l'enchevêtrement de leurs compétences respectives. Faute de choix clairs de la part des pouvoirs publics depuis la fin des années quatre-vingt, les circuits institutionnels et financiers sont désormais caractérisés par une très grande complexité. Dans ces conditions, engager une réflexion tendant soit à les simplifier, soit à les améliorer, tout en prenant acte de la diversité des acteurs, représente une nécessité opérationnelle incontournable. »
Depuis cette période, la loi ASV a proposé une réforme des modalités de financement des Ehpad mais il s'agissait d'abord de rénover l'évaluation des besoins des établissements en tenant compte de l'état de santé des résidents, d'assouplir la construction budgétaire, plus que de d'agir sur le nombre d'acteurs. Les Ehpad perçoivent aujourd'hui encore un financement tripartite pour les soins, la dépendance et l'hébergement.
a) Un financement tripartite accusé de rendre le pilotage budgétaire complexe
La persistance de ce financement tripartite, porté par des financeurs distincts est régulièrement présentée comme une source de complexité et la fusion des enveloppes soins et dépendance comme la solution permettant de simplifier la gouvernance du secteur.
Cette complexité budgétaire a été en partie réduite. En effet, faisant reposer le financement sur une équation tarifaire fondée sur l'état de santé et de dépendance des résidents, la loi ASV a réduit l'intensité des négociations budgétaires entre les établissements et les autorités de tarification.
Toutefois, la critique demeure, assise sur le caractère réputé artificiel de la frontière entre les sections soins et dépendance. Cette critique est acutisée par le fait que la part des financements départementaux ne cesse de décroître et que, par ailleurs, un certain nombre de mesures relevant du champ de la dépendance sont prises en charge par des crédits de l'objectif général de dépenses financé par l'assurance maladie (compensation des convergences tarifaires négatives sur les forfaits dépendance versés par les départements, mesure de revalorisation salariale prises dans le cadre du Ségur et affectant les charges de personnels affectés à la dépendance).
Dans son rapport sur la prise en charge médicale des personnes en Ehpad remis à la commission en février, la Cour des comptes observait que « la construction d'un modèle unifié de tarification où l'assurance maladie assumerait le financement quasi intégral des charges relatives aux soins et à la dépendance, permettrait de mettre en cohérence et de simplifier la structure de financement, ainsi que de regrouper au niveau des ARS, les discussions financières relatives à la prise en charge des personnes ».
Une proposition similaire avait été faite dans le cadre du rapport Libault 19 ( * ) , dans la perspective d'une unification des financements sous l'égide de la CNSA, avec des crédits assurance maladie. Cette proposition a également été formulée par plusieurs organisations du secteur auditionnées par vos rapporteurs, comme la fédération hospitalière de France (FHF). Cette fusion avait été envisagée dans la cadre de la préparation du PLFS pour 2022, sans qu'il soit donné suite à cette hypothèse de travail.
La mission essaiera de montrer que la simplification du pilotage budgétaire peut emprunter la voie d'un guichet unique au niveau départemental, réunissant ARS et conseils départementaux. Les complexités administratives qui seraient liées à la dualité de pilotage et de financement sont aussi dues en partie à une coordination insuffisante entre l'ARS et le conseil départemental.
Toutefois, dans le cadre de la préparation d'une loi grand âge, une réflexion approfondie pourrait être lancée afin de proposer une évolution majeure des modalités de financement des Ehpad. Une telle démarche doit tenir compte de l'ensemble du parcours des personnes âgées et du développement de formules hybrides comme les Ehpad hors les murs ou les Ehpad plateformes, tout comme des projets de fermeture des unités de soins de longue durée et la conséquence de cette fermeture sur l'évolution de l'état de santé des résidents en Ehpad. La nouvelle architecture des « tuyaux budgétaires » ne doit pas se traduire par une rupture dans la prise en charge des personnes âgées parce que le département serait en charge du domicile et l'ARS des établissements.
b) Une tarification qui n'incite pas à investir dans la qualité
Depuis 20 ans la problématique de la simplification et d'une éventuelle fusion des enveloppes soins et dépendance a dominé le débat sur la question du financement des Ehpad. Cette prédominance fait passer au second plan la question de l'adéquation des modalités de financement avec les besoins des personnes âgées et la capacité des établissements à s'adapter aux évolutions de l'état de santé de leurs résidents.
Cette question est une question qualitative. Il ne s'agit pas de se focaliser sur la demande de moyens supplémentaires, même si ces derniers sont indispensables ainsi que le relève la Cour des comptes et ce malgré les efforts budgétaires réalisés ces dernières années, mais bien de s'assurer que les modalités d'allocation budgétaire incitent les établissements à développer une prise en charge de qualité.
La problématique à laquelle doivent faire face les établissements, et leurs personnels, est celle de la dégradation de l'état de santé de leurs résidents. Leur mission est, dans un premier temps de prévenir cette dégradation pour le développement d'actions de prévention. Ils doivent également prendre en charge des personnes dont le degré de dépendance s'accroît et être en mesure de développer des moyens d'accueil adaptés, médicalisés. La fermeture prochaine des unités de soins de longue durée (USLD), annoncée par le Gouvernement au premier trimestre 2022 aura d'ailleurs des conséquences sur ce point par les effets de transferts des USLD vers les Ehpad qu'elle produira.
Or, il ressort des auditions de la mission que les modalités de financement ne sont plus en adéquation avec les objectifs de prise en charge des résidents et doivent évoluer afin d'inciter les établissements à une démarche qualité.
La loi ASV a procédé à une première évolution qui a permis d'établir un lien entre l'état de santé et de dépendance des résidents et le niveau de financement des établissements. Si le financement des Ehpad est d'ores et déjà fondé sur l'évolution de l'état de santé des résidents des infléchissements demeurent nécessaires pour renforcer le caractère incitatif des modalités d'allocation budgétaire. Ces infléchissements doivent prendre deux directions.
Il convient tout d'abord de faire un premier bilan de la réforme portée par la loi ASV. Ce bilan fait apparaître des défauts de mise à jour des coupes 20 ( * ) tarifaires qui sous-tendent le calcul des dotations. Ces retards empêchent la revalorisation des budgets et sont source de pertes de recettes préjudiciables à la qualité de la prise en charge.
Dans son enquête précitée, la Cour des comptes relève que si la réglementation prévoit que les Pathos moyen pondéré (PMP) et Gir moyen pondéré (GMP) doivent être recalculés avant la conclusion du CPOM, soit tous les cinq ans, « le rythme réel de mise à jour des coupes ne respecte pas souvent ce calendrier ». En effet, si environ les deux tiers des établissements ont des coupes réalisées au cours des trois dernières années « 18 % ont des coupes qui datent de 2015-2016 et 8 % un coupe antérieure à 2015 » pour le GMP, « 18 % ont des coupes qui datent de 2015-2016 et 11 % une coupe antérieure à 2015 » pour le PMP .
La durée de validité relativement longue de ces évaluations neutralise les effets de la réforme tarifaire portée par la loi ASV puisqu'elle ne permet pas de faire évoluer les financements au même rythme que l'état de santé des résidents. Cette situation est en partie causée par le manque de moyens des ARS qui ne disposent pas de suffisamment de médecins pour réaliser ces opérations.
Ensuite, une réflexion doit être lancée afin que les règles de financement incitent les établissements à investir davantage dans la prévention. À ce titre, et dans la continuité des propositions formulées par la Cour des comptes, les modalités de financement devraient être ajustées pour tenir davantage compte des besoins liés à la prise en charge des troubles cognitifs et certaines dotations devraient être conditionnées à des indicateurs chargés de mesurer le déploiement d'actions de prévention. Une réforme des ordonnances Pathos pourrait permettre de mieux valoriser la prévention, les thérapies non médicamenteuses et le suivi de l'évolution des pathologies. Enfin, le modèle d'allocations de ressources devrait faire une place plus grande aux dotations pluriannuelles plus favorables aux objectifs d'amélioration de la qualité ou d'accueil des populations en situation de précarité ou de handicap.
Les modalités de financement destinées à favoriser la prise en charge des besoins d'accompagnement des résidents doivent également être révisées. Cette évolution doit encourager le développement des prestations particulières telles que les unités d'hébergement renforcées (UHR), les pôles de soins adaptées (Pasa) ou les unités de vie protégées, autant de structures dont la mise en place apporte une réponse à l'évolution de l'état de santé des résidents. Ce développement, point nodal de la prise en charge de maladies neurodégénératives, est aujourd'hui trop lent.
B. LE CPOM : UN INSTRUMENT QUI N'A PAS FAIT LA PREUVE DE SON EFFICACITÉ
L'histoire de la contractualisation entre les établissements et les autorités tarificatrices et de contrôle est vieille d'un quart de siècle. Deux grands types de contractualisation ont été déployés durant cette période, les conventions tripartites puis les conventions pluriannuelles d'objectifs et de moyens (CPOM). Ces conventions poursuivent un même objectif qui est celui d'organiser un dialogue de gestion entre les autorités tarificatrices et de contrôle et les établissements d'hébergement des personnes âgées dépendantes (Ehpad). Le passage des conventions tripartites aux CPOM est le signe d'une évolution des modalités de ce dialogue qui passe d'une relation de tutelle encadrée à une forme d'accompagnement.
Outre leurs fonctions, ces conventions ont un autre point commun, un calendrier de déploiement qui s'étire au-delà des échéances prévues initialement. Les Ehpad avaient initialement jusqu'au 31 décembre 1998 pour signer les conventions tripartites avec les autorités représentant l'assurance maladie et le département. Cette échéance a été repoussée à plusieurs reprises avant d'être finalement fixée au 31 décembre 2008. Le déploiement des CPOM était quant à lui initialement prévu entre 2017 et 2022 avant d'être repoussé à 2024. Si la crise sanitaire peut expliquer ce report, elle ne saurait expliquer à elle seule le retard constaté dans la conclusion des CPOM.
Les retards dans la signature de ces conventions ne sont pas les seules raisons de ce manque d'efficacité des CPOM. Le dialogue de gestion qui fonde la relation contractuelle suppose des moyens humains suffisants. Or, ici les parties au contrat souffrent d'un manque de manque d'ETP spécialisés. Le contenu des contrats peut être une autre explication à la portée limitée de cet instrument. Les CPOM doivent prendre en compte pluriannualité et moyens or nous venons de voir que les modalités de financement des Ehpad sont paramétrées en fonction de l'état de santé des résidents. Il est donc difficile de faire vivre dans une perspective stratégique la partie « moyens » de ces instruments.
1. Contractualiser autour d'objectifs ambitieux
Le passage des conventions tripartites aux CPOM s'inscrit dans une démarche ambitieuse visant à rénover le dialogue de gestion. Ces CPOM ont toujours vocation à poursuivre l'amélioration de la qualité de l'accompagnement et de la prise en charge des personnes hébergées ou accueillies mais en contrepartie de ces objectifs de qualité les autorités de tarification doivent apporter des perspectives pluriannuelles quant au financement des structures. Le CPOM doit constituer un véritable outil de gestion budgétaire au service de la stratégie d'un gestionnaire.
La signature de conventions tripartites a été rendue obligatoire par la loi du 24 janvier 1997 21 ( * ) qui a également introduit la tarification ternaire (soins, dépendance, hébergement) des établissements d'hébergement pour personnes âgées dépendantes (Ehpad). À travers les conventions tripartites, les établissements s'engagent sur des objectifs de qualité en contrepartie d'une augmentation des moyens qui leur sont alloués. La deuxième vague de conventionnement tripartite s'est par ailleurs accompagnée de la mise en place d'une tarification définie en fonction du GIR moyen pondéré soins. Ce processus de médicalisation, qui s'est accompagné en moyenne d'une augmentation de 30 % des dotations allouées aux établissements, a été freiné par les contraintes budgétaires pesant sur le secteur médico-social (faiblesse des enveloppes de médicalisation prévues par chaque loi de financement de la sécurité sociale, contraintes financières pour les départements, qui finançaient à hauteur de 30 % les postes d'aides-soignants et d'aides médico-psychologiques). Comme l'a souligné la Cour des comptes en septembre 2014 22 ( * ) , « le dispositif apparaît ainsi quelque peu grippé, du fait des tensions budgétaires et des carences de l'organisation administrative ».
a) Une réforme portée par la loi ASV qui laisse peu de place aux départements
Les lois relatives à l'adaptation de la société au vieillissement (ASV) et de financement de la sécurité sociale (LFSS) pour 2016 et 2017 définissent cette nouvelle ère de la contractualisation du secteur médico-social avec la généralisation du « contrat pluriannuel d'objectifs et de moyens » (CPOM).
Cette réforme était motivée par les limites de la contractualisation antérieure. En 2014, la Cour des comptes observait que « Les Ehpad sont globalement couverts par des conventions tripartites obligatoires qui associent chaque structure à ses deux autorités de tutelle que sont l'ARS et le département. Cependant, établies selon un cahier des charges déjà ancien et dans des conditions de coordination difficiles à mettre en place entre les entités parties prenantes, ces conventions ne permettent ni d'asseoir une tarification pluriannuelle, ni de promouvoir des performances de gestion, ni de valoriser les mutualisations de moyens. »
La réforme proposée par la loi ASV se fixe des objectifs ambitieux, il s'agit à la fois de rénover les principes de la contractualisation et d'assurer une meilleure articulation entre contractualisation et financement pluriannuels. Le CPOM doit participer à une meilleure structuration de l'offre sur le territoire afin de mieux répondre aux besoins des personnes selon des modalités identifiées et priorisées dans le cadre des plans régionaux de santé et leurs cibles quantitatives et qualitatives opposables et des schémas élaborés localement. C'est également un levier de performance pour les ESMS.
Pour le secteur des Ehpad, le CPOM est présenté comme une source de simplification administrative car il se substitue aux conventions d'habilitation à l'aide sociale départementale quand elles existaient et aux conventions tripartites pluriannuelles. Le CPOM devient aussi le document unique de contractualisation pour le gestionnaire d'un ou plusieurs Ehpad.
Derrière ces considérations sur une contractualisation simplifiée et la rénovation du dialogue de gestion, l'instauration des CPOM accompagne la réforme de la tarification portée par la loi ASV. La loi dispose que le contrat prévoit les modalités d'affectation du résultat. Il convient, en effet, d'aménager lors de la négociation du CPOM un temps d'échange sur cette question afin de projeter un résultat prévisionnel et de s'assurer que l'affectation de ce résultat réponde aux objectifs du CPOM.
(1) Un CPOM cadre proposé par le ministère
Pour accompagner les acteurs locaux dans cette réforme, l'arrêté du 3 mars 2017 propose un modèle de contrat type conçu comme un outil utile aux autorités ayant délivré l'autorisation pour faire évoluer l'offre en tenant compte des problématiques rencontrées localement. Ce modèle de contrat est donc conçu de manière assez souple pour permettre aux acteurs de l'adapter et de définir des objectifs spécifiques propres aux caractéristiques de chacun des territoires.
Cet arrêté est complété par une instruction 23 ( * ) dont l'objet est de proposer une doctrine pour la mise en oeuvre de la réforme de la contractualisation du secteur médico-social, de rappeler les différents enjeux qu'elle recouvre et d'en expliciter les modalités techniques d'application.
Les visas du CPOM renvoient au plan régional de santé et aux différents schémas arrêtés localement. De même, le préambule du contrat-type du CPOM est laissé à la main des acteurs afin qu'ils puissent le personnaliser. Des annexes obligatoires et communes à l'ensemble des CPOM qui doivent être produites spécifiquement :
- la synthèse du diagnostic partagé . Le diagnostic partagé est l'élément fondateur du CPOM, à partir duquel découle l'ensemble des objectifs. Ses principales orientations sous la forme d'une synthèse, doivent être annexées au contrat afin de servir de document de référence ;
- une annexe détaillant la réponse des établissements et services du CPOM aux besoins territoriaux et leur inscription dans l'offre de santé et d'autonomie sur le territoire ;
- une annexe évolutive détaillant les objectifs fixés dans le cadre du CPOM assortis des indicateurs retenus pour en mesurer l'évolution. Cette annexe fait l'objet d'un point d'avancement pour permettre le suivi des objectifs. Pour ce faire, elle fait partie intégrante du rapport d'activités annuel, document transmis en même temps que l'état réalisé des recettes et des dépenses (ERRD).
Le CPOM doit également présenter le plan global de financement pluriannuel (PGFP) simulant la trajectoire financière des établissements et services sur une période glissante de 6 ans, au sein duquel figure notamment le plan pluriannuel d'investissement (PPI). Ce plan pluriannuel est intégré à l'état des prévisions de recettes et de dépenses (EPRD).
En outre les groupes gérant plusieurs établissements se sont vus offrir (LFSS 2017) la possibilité de conclure un CPOM pour les établissements d'un même département, pour lesquels les financements sont alors fongibles.
Ce cahier des charges permet de mesurer les ambitions attenantes à la rénovation des CPOM.
(2) Les ARS ont élaboré des contrats-types
Les ARS se sont également saisies de la question de l'élaboration d'un contrat-type qui reprend les recommandations formulées dans l'instruction ministérielle.
L'ARS Île-de-France dispose d'un CPOM type contenant l'ensemble des stipulations souhaitées, correspondant à la déclinaison des orientations stratégiques régionales. Par exemple, l'ARS a introduit dans les CPOM un seuil d'excédent (5%) au-dessus duquel le gestionnaire doit engager un échange avec les services sur l'affectation des résultats financiers. Cette règle est progressivement mise en place depuis 2019. L'ARS a également souhaité inscrire dans les CPOM un plafond de charge en dépendance et en soins par catégorie de personnels.
Ce CPOM type est ensuite adapté aux situations spécifiques dans le cadre de la négociation avec les établissements ou avec les organismes gestionnaires au niveau départemental.
L'ARS Nouvelle-Aquitaine a également élaboré un CPOM type et des outils correspondant à chaque catégorie d'établissement, notamment les Ehpad. Les orientations stratégiques de ce CPOM sont réparties autour de 5 axes : parcours et coordination ; repositionnement de l'offre et innovation ; prévention, qualité et sécurité des soins ; personnaliser l'accompagnement ; performance et management de la qualité. Ces orientations sont déclinées en objectifs opérationnels et indicateurs de suivi associés. À noter que l'outil de pilotage informatisé de suivi des CPOM n'est pas déployé de façon complète en Nouvelle-Aquitaine.
Cette pratique des ARS a pour effet de réduire la place laissée aux partenaires départementaux dans cette négociation contractuelle. Auditionné par la commission, le président du conseil départemental des Hauts-de-Seine indiquait que la majorité des objectifs arrêtés dans le cadre des CPOM sont définis par l'ARS Île-de-France de manière uniforme pour tous les établissements de la région. Le département peut toutefois fixer certains objectifs supplémentaires relevant de ses priorités. Ainsi dans les Hauts-de-Seine, sont financés dans le cadre des CPOM des postes de psychologues supplémentaires.
b) Le CPOM : un instrument au service des assouplissements portés par la loi ASV
Dans le prolongement des assouplissements de la réglementation initiés par la loi ASV, le CPOM a pour objectif de moderniser le dialogue entre les pouvoirs publics et les établissements et services médico-sociaux (ESMS) en fixant des objectifs de qualité et d'efficience, en contrepartie de perspectives pluriannuelles sur le financement des établissements, et en déclinaison notamment du schéma régional de santé élaboré par l'ARS de son ressort territorial.
Le CPOM est présenté comme un véritable outil de gestion budgétaire au service de la stratégie négociée d'un gestionnaire. Il doit permettre aux autorités de tarification de mettre en oeuvre, d'une part, les objectifs du projet régional de santé (PRS) et de son schéma régional de santé (SRS) et, d'autre part, les objectifs des schémas départementaux. Ainsi, il doit constituer l'instrument privilégié de déclinaison de la priorité nationale et territoriale dans le domaine d'intervention de la personne morale gestionnaire.
Il donne également l'occasion de mettre en cohérence les objectifs du gestionnaire et de ses structures avec les priorités de politiques publiques établies notamment dans les documents de programmation régionaux et/ou départementaux. Le CPOM peut constituer un levier privilégié pour insérer l'établissement ou le service au sein du territoire, dans une logique de construction de parcours d'accompagnement des publics avec l'établissement de partenariats formalisés avec institutions et professionnels sociaux, médico-sociaux ou sanitaires, le recours à des réseaux d'intervention spécialisés, l'adhésion à des groupes de coopération, etc .
Derrière des objectifs aussi ambitieux, l'instauration des CPOM réforme profondément les rapports budgétaires entre les établissements médico-sociaux financés en totalité ou en partie par l'État et l'autorité tarifaire chargée de leur financement, à savoir l'agence régionale de santé (ARS) et/ou le conseil départemental.
Jusqu'alors la tarification de ces établissements se faisait par campagne budgétaire annuelle, avec une définition de la dotation construite à partir d'un budget prévisionnel établi par l'établissement et la signature d'une convention tripartite. En premier lieu, le procédé présentait deux inconvénients majeurs : sa stricte annualité ne permettait pas aux établissements de développer un projet véritablement stratégique, et ces derniers se trouvaient toujours tributaires de négociations où l'autorité tarifaire conservait le dernier mot (les délibérations des conseils d'administration des établissements étant toujours soumises à l'autorité tarifaire).
Comme nous l'avons souligné précédemment les objectifs chiffrés en matière d'équivalent temps plein (ETP) financés par les dotations soins et dépendance et les clés de répartition des financements de postes sur chacune des sections (par exemple 70% de la masse salariale d'un aide-soignant sur les soins et 30 % sur la dépendance) sont supprimés lors du passage de la convention tripartite au CPOM).
Le CPOM, négocié tous les cinq ans, doit donner a priori à l'établissement signataire une souplesse de gestion dans le temps et décloisonne partiellement les règles d'affectation de dépenses et de résultats. En second lieu, la présentation par l'établissement d'un budget prévisionnel à partir duquel sa dotation était chiffrée organisait le financement du secteur médico-social autour d'un « pilotage par la dépense », sans que soit véritablement questionnée la pertinence de ces dépenses. Or, en contractualisant les « objectifs » et les « moyens », le CPOM a précisément vocation à mieux articuler les seconds aux premiers. La généralisation du CPOM sert donc le double but de donner plus de liberté aux gestionnaires d'établissements et d'améliorer l'allocation des deniers publics au secteur médico-social.
2. Une réforme qui peine à produire ses effets
La loi relative à l'adaptation de la société au vieillissement (art. 58) rénove la contractualisation entre les autorités tarificatrices. Cette réforme de la contractualisation des établissements d'hébergement pour personnes âgées dépendantes (Ehpad) et des petites unités de vie (PUV) est prévue pour s'opérer sur une durée de 5 ans à compter du 1 er janvier 2017.
Ainsi, au 1 er janvier 2022, l'ensemble des Ehpad et des PUV devaient obligatoirement avoir conclu un CPOM avec les autorités ayant délivré leur autorisation. La signature de ce CPOM est obligatoire et en cas de refus de le signer ou de le renouveler de la part de l'organisme gestionnaire, la loi prévoit des sanctions pour ce dernier qui risque une minoration du forfait global de soins (à hauteur d'un montant dont le niveau maximum peut être porté à 10 % du forfait par an).
Les personnes auditionnées ont fait part d'une vision critique du processus de négociation des CPOM, considéré comme long et fastidieux et se sont interrogées sur la capacité des parties au contrat à mener les dialogues de gestion qui doivent en principe servir à faire un point d'avancement sur la mise en oeuvre des actions.
a) Une mise en oeuvre retardée
Le rapport remis par la Cour des comptes à la commission en février dernier pointe le faible taux de signature des CPOM. La Cour estime que moins de 20 % des ESMS avaient conclu un CPOM en 2019 et extrapole, à partir des Ehpad contrôlés à l'occasion de cette enquête que ce « pourrait être un peu plus de 30 % » en 2021.
L'analyse des délais fait apparaître des retards conséquents dans la mise en place des CPOM sur l'ensemble des territoires, il semble qu'aucune région n'atteigne le seuil de 50 % des CPOM conclus.
Dans son enquête, la Cour des comptes cite l'exemple des départements de la Haute-Garonne et de l'Oise.
Le département de Haute-Garonne est une illustration des difficultés rencontrées dans la négociation des CPOM puisque « qu'en 2018, seuls 10 CPOM ont été conclus pour un total de 130 Ehpad, pour les établissements qui disposaient des conventions tripartites les plus anciennes [...] Le département de l'Oise connait un nombre de signatures particulièrement faible : seuls 6 CPOM ont été conclus à ce jour sur les 45 fixés dans le cadre de la programmation pluriannuelle, soit 13,33 % de réalisation . »
Toujours selon l'enquête menée par la Cour des comptes « en Auvergne-Rhône-Alpes, le taux moyen de réalisation relativement élevé (44 %) malgré des écarts significatifs entre départements s'explique par un travail méthodologique ayant permis de construire des outils facilitant la contractualisation. Un nombre réduit d'objectifs socles sont systématisés dans les CPOM, avec la possibilité d'introduire des objectifs complémentaires ciblés (notamment ceux des départements). L'ARS a mis au point un guide des indicateurs (comme par exemple le suivi nutritionnel avec un indicateur de pesée périodique). L'objectif a été de simplifier les outils . »
Les DGARS auditionnés par les rapporteurs de la commission n'ont pas apporté d'éléments de nature à moduler ou remettre en question l'analyse chiffrée faite par la Cour des comptes.
Confronté à cette situation, le Gouvernement a dû desserrer le calendrier initial qui prévoyait la signature des CPOM avant le 1 er janvier 2022. L'instruction ministérielle du 16 novembre 2021 accorde aux directeurs généraux des DGARS un délai supplémentaire de trois ans pour conclure ces CPOM en repoussant la date limite de signature au 31 décembre 2024.
Si la crise sanitaire a incontestablement freiné les possibilités de dialogue de gestion entre Ehpad et autorités tarificatrices et de contrôle, elle ne saurait être considérée comme la seule responsable de ce délai supplémentaire pour achever la mise en place de cette nouvelle contractualisation voulue par la loi ASV. Ces délais sont aussi le signe d'une inadéquation entre l'instrument utilisé, les objectifs poursuivis et les moyens alloués. Le rythme des négociations est également dépendant des disponibilités des médecins de l'ARS dédiés à cette mission. En effet pour chaque CPOM, un médecin du Conseil départemental doit réaliser la coupe GMP (GIR moyen pondéré) des résidents et un médecin de l'ARS la coupe PATHOS (système d'évaluation pour identifier les pathologies des résidents et les soins requis pour définir le projet de soins de l'établissement). En l'absence de l'une des évaluations, le CPOM ne peut pas être conclu.
b) Un contrat unique, des temporalités différentes
Lors des auditions auxquelles il a été procédé dans le cadre de cette mission, nos interlocuteurs ont souligné la difficulté à mettre en place ce dialogue de gestion. Cette mise en oeuvre s'est tout d'abord heurtée à des questions d'organisation et de coordination entre autorités de tarification compétentes. À ces difficultés prévisibles s'est ajoutée au cours des 30 derniers mois la gestion de l'épidémie de covid-19 qui a fait passer au second plan les travaux préparatoires à la conclusion des CPOM.
Au-delà de ces obstacles, tous les interlocuteurs interrogés sur la mise en place des CPOM ont insisté sur la difficulté de faire figurer dans un document stratégique unique des éléments dont la temporalité et les échéances obéissent à des rythmes distincts : autorisations, frais de siège, campagnes budgétaires, coupe pathos déterminant la dotation soins, délégation de crédits non pérennes (crédits non reconductibles ou « complémentaires »).
Aujourd'hui, au regard de la réglementation en vigueur, les autorisations sont délivrées pour 15 ans, sous réserve d'une évaluation externe réalisée tous les 5 ans (contre 7 jusqu'en 2021), alors que les CPOM durent 5 ans. Les notifications de crédits sont quant à elles annuelles et transmises aux établissements à l'issue de la campagne budgétaire. Par ailleurs, le montant des dotations des sections soins et dépendance est calculé sur le fondement d'une équation tarifaire dépendante du profil des résidents de l'Ehpad, sans capacité d'action de l'ARS ou département sur celles-ci. Les procédures d'autorisation et de notification des crédits constituent donc un exercice décorrélé du calendrier de négociation des CPOM en raison de réglementations et de temporalités elles-mêmes différentes.
Dans le cas du secteur privé lucratif, les CPOM concernent, l'ensemble des établissements d'un même groupe dans un département alors que les procédures d'autorisation et de notification des crédits sont individuelles. À cet égard, si la négociation de ces contrats au niveau départemental apparaît pertinente, leur effectivité pourrait être renforcée en y ajoutant des données par établissement afin d'affiner l'analyse, favoriser le dialogue et donner davantage d'objectifs en matière de qualité de prise en charge. Le budget étant basé uniquement sur des équations tarifaires fermées, la finalité et l'apport du CPOM tels que conçus sont à questionner. Pour les groupes et les gestionnaires pluri-établissements d'un même département, il permet au gestionnaire d'autoriser les flux financiers entre établissements. Il est donc davantage conçu comme un outil de gestion budgétaire et financière à la faveur du gestionnaire qu'un outil stratégique de pilotage par la qualité.
Sans être ingérable, la coordination temporelle de ces différentes négociations apparaît chronophage aux acteurs locaux pour un intérêt pouvant être questionné.
c) Un impact limité sur la recomposition de l'offre
De la même façon, l'objectif de transformation de l'offre est difficile à mettre en oeuvre dans le cadre de la recomposition de l'offre existante dans un contexte de programmation de places limitées (PRIAC) et d'autorisation conjointe ARS/ conseils départementaux des Ehpad.
L'absence de financement complémentaire pérenne pour les Ehpad ne permet pas toujours d'allouer les moyens nécessaires aux objectifs assignés en termes d'organisation et de qualité de prise en charge pour le gestionnaire, même si la poursuite d'objectifs qualitatifs peut aussi se concevoir sans moyens nouveaux. À noter également que la transformation de l'offre passe par la mise en oeuvre d'expérimentations et de dispositifs innovants ; l'absence de programmation pluriannuelle des crédits venant soutenir ces expérimentations ne permet pas d'intégrer ces éléments dans le cadre des CPOM. Aboutir à une véritable transformation de l'offre nécessiterait donc d'attribuer aux financeurs, et donc aux établissements, des crédits pérennes.
Faute de constituer un outil de programmation et de transformation de l'offre, les CPOM sont orientés notamment sur l'amélioration de la qualité de la prise en charge des résidents. Ils comprennent fréquemment des éléments d'autodiagnostic sur la qualité de prise en charge. Ces éléments sont peu confrontés aux évaluations externes et internes réalisées et ne font pas systématiquement l'objet de visites de contrôle des autorités de tarification préalables à la contractualisation. Des objectifs de qualité sont déclinés dans les annexes des CPOM. Selon les ARS et départements, ils sont plus ou moins individualisés. Ils paraissent surtout fortement empreints d'orientations régionales et/ou départementales traduisant des préoccupations communes sur la prise en charge en Ehpad. Leur suivi prévu à mi-parcours n'a pas encore démarré, notamment en raison de la crise sanitaire, intervenue au moment où les bilans intermédiaires des premiers CPOM auraient dû survenir. Il n'a pas été constaté de dispositif permettant d'assurer l'effectivité du suivi. Les contrats ne comportent pas de stipulation concernant la non-atteinte des objectifs.
Qu'ils soient standardisés ou individualisés, les objectifs fixés dans les CPOM ne s'appuient, sauf exception, sur aucun accompagnement financier, ce qui limite leur portée. Au-delà de financements ponctuels, les engagements financiers sont renvoyés aux négociations financières annuelles. Le passage à une tarification automatisant les dotations à partir d'équations tarifaires ne permet pas de réelles négociations, les financements complémentaires étant trop limités pour engager des projets structurants d'innovations ou de transformation de l'offre.
L'intérêt des CPOM par rapport aux conventions tripartites antérieures était de prévoir des clauses de rendez-vous régulièrs entre l'établissement et les autorités de tutelle permettant d'actualiser à un rythme supérieur de ce qui existait auparavant l'évaluation de l'établissement. Ce rythme ambitieux n'a pas été tenu dans une très grande majorité de départements, en partie du fait de la crise sanitaire, en partie du fait des moyens nécessaires pour les conduire de manière systématique vu le volume d'établissements.
Le CPOM n'a pas atteint sa finalité stratégique, faute de véritable dialogue de gestion instauré entre les parties prenantes. Le caractère obligatoire des CPOM induit un certain appauvrissement des échanges du fait d'une certaine « industrialisation » du processus de négociation. Le CPOM ne fait qu'entériner des actions déjà mises en oeuvre, les autorités signataires renvoyant aux appels à projets, à candidature ou à manifestation d'intérêt sur les sujets de transformation ou de développement de l'offre.
d) Les CPOM doivent devenir un instrument de la pluriactivité
La commission des affaires sociales du Sénat a déjà exprimé des propositions pour faire évoluer le contenu des CPOM. Elle souhaite, ainsi qu'elle l'a déjà demandé en 2018 24 ( * ) , que le contrat pluriannuel d'objectifs et de moyens deviennent un instrument de la pluriactivité.
Un des préalables à la réforme ambitieuse de la prise en charge de la personne handicapée lancée par le Gouvernement précédent repose sur un changement de paradigme : au projet de l'établissement, qui régit l'admission ou le refus de la personne accueillie, doit se substituer le projet personnalisé de la personne, qui doit seul désormais guider le redéploiement de l'offre. Vos rapporteurs plaident pour que ce changement de paradigme s'applique également dans le champ du grand âge.
Les évolutions y sont sans doute plus lentes en raison de la dichotomie que l'on continue volontiers d'entretenir entre le maintien à domicile, lorsque l'autonomie n'est pas atteinte, et l'accueil en Ehpad, seule réponse que les pouvoirs publics pourraient apporter lorsque surgit la dépendance. C'est ignorer les autres formes d'accueil intermédiaires - soutien infirmier à domicile, accueil de jour (AJ) et hébergement temporaire (HT) - qui peuvent être offertes aux personnes, dont elles peuvent être par ailleurs demandeuses et qui peuvent leur permettre de mieux vivre un départ du domicile, réservant l'Ehpad pour les cas les plus extrêmes.
Tout l'enjeu est d'inciter un même gestionnaire d'établissement à développer plusieurs activités correspondant à plusieurs degrés de prise en charge. Un même gestionnaire peut ainsi assumer la charge d'un Ehpad, de plusieurs formes d'hébergement intermédiaire, d'un Ssiad et/ou d'un Saad.
La construction d'un modèle de prise en charge intégré assure autant la diversification de l'offre que l'homogénéité de la couverture territoriale. La mise en oeuvre des contrats pluriannuels d'objectifs et de moyens (CPOM) ; l'article L. 313-12 du CASF prévoit expressément que le CPOM signé par un Ehpad « peut inclure d'autres catégories d'établissements ou de services [médico-sociaux], lorsque ces établissements ou services sont gérés par un même organisme gestionnaire et relèvent du même ressort territorial ».
L'intérêt de la diversification de l'activité du gestionnaire d'établissement ne se limite pas à la personne accueillie. Il est aussi susceptible de retombées positives sur le personnel. Les rapporteurs y voient même une des voies de lutte contre le défaut d'attractivité que subissent les métiers de la prise en charge du grand âge, en raison d'un cantonnement excessif à l'Ehpad.
DEUXIÈME PARTIE : PROMOUVOIR UN PILOTAGE PAR LA QUALITÉ POUR UNE MEILLEURE PRISE EN CHARGE DES RÉSIDENTS ET UNE PLUS GRANDE ATTRACTIVITÉ POUR LES PROFESSIONNELS
A. À TOUT LE MOINS, DANS LE CADRE EXISTANT : GÉNÉRALISER LA DÉMARCHE QUALITÉ
1. Un indispensable pilotage par la qualité
a) La qualité mesurée par le regard porté sur l'activité par une tierce partie
• L'évaluation externe des établissements
L'évaluation des établissements et services médico-sociaux n'a jamais été une franche priorité . La loi du 2 janvier 2002 avait, la première, rendu obligatoire l'évaluation des établissements 25 ( * ) en prévoyant une évaluation interne, tous les cinq ans, et une évaluation externe, au cours des sept ans suivant l'autorisation et au moins deux ans avant la date de son renouvellement. La loi créait en outre, pour élaborer les référentiels et bonnes pratiques au regard desquels les évaluations seraient conduites, un conseil national de l'évaluation sociale et médico-sociale (Cnesms), qui n'a été installé effectivement que près de quarante mois plus tard, en avril 2005.
Aucune évaluation n'ayant été engagée fin 2006, le Gouvernement d'alors a tenté de relancer le processus en transformant le Cnesms en Agence nationale de l'évaluation et de la qualité des établissements et services sociaux et médico-sociaux (Anesm), en 2007 26 ( * ) . Dix ans plus tard, le Gouvernement fondait l'Anesm dans la HAS en arguant que « cette agence [l'Anesm] n'a pas atteint la taille critique pour exercer ses missions et que sa gouvernance est complexe » 27 ( * ) .
Cette décision intervenait après la publication d'un rapport de l'IGAS certes muet sur l'avenir de l'Anesm, mais brossant un paysage assez sombre des organismes habilités à l'évaluation. Il relevait notamment que, parmi les 1 314 recensés en 2015, « seuls 640 (soit 49 %) sont considérés comme actifs, et, parmi ceux-ci, 55 % comptent un seul salarié. En comparant l'effectif déclaré par les organismes actifs en 2015 avec le nombre d'évaluations externes réalisées, on constate que l'activité d'évaluation externe ne peut être l'activité principale que d'une minorité d'entre eux » Les inspecteurs constataient d'une part « la diversité des [organismes habilités à l'évaluation] (du cabinet international à l'autoentrepreneur) et, d'autre part, que la grande majorité d'entre eux sont de très petites structures, ce qui montre leur fragilité et leur isolement », mais aussi que « 86 % des ARS estiment avoir rencontré des difficultés pour s'assurer de l'indépendance » des organismes habilités 28 ( * ) .
C'est dans ce contexte qu'a été élaboré le dispositif en vigueur aujourd'hui en application de la loi dite « Santé » de 2019 29 ( * ) . Celui-ci renvoie à la HAS la fixation de la procédure selon laquelle les ESSMS devaient faire procéder à l'évaluation de la qualité des prestations qu'ils délivrent et l'habilitation des organismes pouvant procéder à ladite évaluation 30 ( * ) . Prévue initialement pour entrer en vigueur le 1 er janvier 2021, cette réforme avait été retardée par la crise sanitaire due au covid-19.
La Haute Autorité de santé (HAS) a finalement publié en mars 2022 le premier référentiel d'évaluation de la qualité des établissements sociaux et médico-sociaux 31 ( * ) . Il manque encore à son entrée en vigueur la procédure d'accréditation des organismes évaluateurs : celle-ci avait été introduite par amendement du Gouvernement au PLFSS pour 2022, conjointement avec le recul d'un an de l'entrée en vigueur de la réforme, mais le Conseil constitutionnel a jugé l'article irrecevable au titre de la LOLFSS.
Un décret de novembre 2021 32 ( * ) avait fixé le rythme d'évaluation tous les cinq ans, et non plus tous les sept ans, mais il prévoyait également que les ARS et conseils départementaux devaient établir avant le 1 er juillet 2022 un calendrier des évaluations du 1 er juillet 2023 au 31 décembre 2027. L'ajournement de la réforme a conduit à repousser cette date butoir au 1 er octobre 2022 33 ( * ) .
En définitive, tous les Ehpad et services dont l'autorisation a été délivrée entre le 1 er janvier 2008 et le 31 décembre 2009 et qui devaient avoir réalisé leur évaluation en 2021 ou 2022 devront l'avoir transmise entre le 1 er janvier 2023 et le 30 juin 2023.
Le référentiel publié en mars 2022 fixe les exigences sur neuf thématiques pour chacune des trois cibles de l'évaluation :
- la personne accompagnée . La méthode dite de « l'accompagné traceur » appliquée ici consiste en un échange avec une personne accompagnée, puis avec les professionnels qui l'accompagnent afin de recueillir leurs points de vue sur les pratiques mises en oeuvre ;
- les professionnels : ce chapitre est évalué à travers la méthode du « traceur ciblé ». L'évaluateur organise des entretiens avec différents professionnels pour apprécier leur capacité à développer un questionnement éthique, à garantir l'effectivité des droits des personnes accompagnées, à favoriser l'expression et la participation de la personne, à construire et personnaliser le projet d'accompagnement avec la personne elle-même, à adapter l'accompagnement à l'autonomie et à la santé et à assurer de la continuité et de la fluidité des parcours ;
- la gouvernance de l'établissement ou du service : ce chapitre est évalué par la méthode de « l'audit système » qui consiste à s'entretenir avec la gouvernance d'une structure pour évaluer l'organisation mise en place et s'assurer de sa maitrise par les professionnels sur le terrain.
Le référentiel d'évaluation de la qualité des ESSMS de la HAS
Neuf thématiques conditionnent la qualité de l'accompagnement, présentes dans un ou plusieurs des chapitres, sont explorées dans le cadre de l'évaluation :
• la bientraitance et l'éthique ;
• les droits de la personne accompagnée ;
• l''expression et la participation de la personne ;
• la co-construction et la personnalisation de son projet d'accompagnement ;
• l'accompagnement à l'autonomie ;
• l'accompagnement à la santé ;
• la continuité et la fluidité des parcours des personnes ;
• la politique ressources humaines de l'ESSMS ;
• la démarche qualité et gestion des risques.
L'évaluation se fonde sur 139 critères dits « standards » qui correspondent aux attendus de l'évaluation et 18 critères dits « impératifs » qui correspondent à des exigences qui, si elles ne sont pas satisfaites, impliquent la mise en place d'actions spécifiques dans la continuité immédiate de la visite d'évaluation.
Chaque évaluation se traduira par un rapport rendu public, dont le format fixé par la HAS présente les résultats par chapitre et selon les critères établis par les évaluateurs. Des représentations graphiques du niveau de qualité atteint par chapitre ou thématique, sous forme de radars, sont associées à l'identification des axes forts comme des axes de progrès de la structure. Ces derniers feront l'objet d'un plan d'actions à mettre en oeuvre par l'établissement ou le service, qui devra en assurer le suivi et le déploiement dans le temps. Chaque année, l'ESSMS devra faire état dans son rapport d'activité transmis à l'autorité de tarification et de contrôle des avancées de son plan d'actions et ainsi témoigner de la dynamique mise en oeuvre en matière de qualité.
Le rapport d'évaluation a par ailleurs vocation à être diffusé largement : à l'autorité de tarification et de contrôle, à la HAS, et en interne dans les instances de la structure, y compris au conseil de la vie sociale.
• Les procédures de labellisation
L'évaluation des établissements n'épuise sans doute pas la boîte à outils du pilotage par la qualité. D'abord, comme le remarquait la Cour des comptes dans son rapport de février 2022, il ne s'agit que d'une évaluation, c'est-à-dire un rapport de conformité, et non d'une certification, qui prend la forme d'une décision, car « certains secteurs tels que la protection de l'enfance ne sont clairement pas prêts à assumer la procédure de certification. La HAS reconnaît par ailleurs qu'elle ne dispose pas des moyens humains nécessaires pour assurer la certification de l'ensemble des structures sociales et médico-sociales, dix fois plus nombreuses sur le territoire national que les établissements de santé » 34 ( * ) .
La certification par des organismes tiers ou les procédures de labellisation restent ainsi des pistes intéressantes pour améliorer la qualité de la prise en charge.
Le rapport Libault de 2019 proposait par exemple de financer des formations collectives permettant d'obtenir de labels qualité, tels que « Humanitude » ou « établissement bien traitant » homologués par la HAS. Cette homologation reposerait sur un cahier des charges défini au niveau national, pouvant être aligné sur le référentiel national de l'évaluation externe, et comprenant notamment une périodicité minimale de renouvellement du label.
Les labels de qualité en Ehpad
Le label « Humanitude »
Créé et délivré par l'association Asshumevie, le label Humanitude est délivré sur le respect de cinq principes, déclinés en 300 critères et indicateurs :
- zéro soin de force sans abandon de soins (100 % des soins en douceur) ;
- respect de l'intimité et de la singularité (autonomie, dignité, sexualité) ;
- vivre et mourir debout (éviter la grabatisation) ;
- ouverture sur l'extérieur (famille, intergénérationnel, bénévolat...) ;
- lieu de vie, lieu d'envies (projet d'accompagnement personnalisé).
D'après le site internet de l'association, en juillet 2022, 26 établissements affichent le label Humanitude et 79 sont en cours de procédure pour l'obtenir.
Le label Établissement bien traitant
Lancé en 2016 par Anne Picard, ce label s'adresse aux établissements sociaux et médico-sociaux dans les secteurs du social, du handicap et des personnes âgées.
Il se présente comme « une solution concrète au développement de la culture de la bientraitance et de la prévention du risque de la maltraitance sur le terrain ». Valable cinq ans et délivré anciennement par le bureau Veritas, désormais par l'organisme Apave, le label s'obtient en six étapes qui vont de l'adhésion aux valeurs du label, au développement des compétences opérationnelles jusqu'au maintien des acquis. Il se présente comme un outil de prévention contre les risques psychosociaux puisqu'il oblige les établissements à renouer avec des temps de réflexions pluridisciplinaires et de formation sur les questions du sens et de l'humain dans les métiers d'accompagnement de la personne.
Cinq établissements médico-sociaux ont été labellisés en France métropolitaine et en outre-mer, et 22 sont en passe de l'être.
Tous ces dispositifs sont complémentaires et participent à la démarche d'amélioration continue de la qualité dans les ESSMS. Un établissement labellisé peut par exemple valoriser lors de la visite d'évaluation les actions d'amélioration mises en oeuvre après auto-évaluation ou toute autre action spécifique engagée en lien avec l'activité de la structure et le public accueilli : certification, labellisation, recommandation de bonne pratique professionnelle, etc .
Il conviendra toutefois de veiller à bien organiser la complémentarité de ces différents modes de contrôle qualité externe , afin que la diversité d'initiatives privées ne fragilise pas la démarche nationale, au détriment de la lisibilité pour le grand public. Le quatrième alinéa de l'article L. 312-8 du code de l'action sociale et des familles prévoit en effet que la certification par un organisme accrédité « peut être prise en compte dans le cadre de l'évaluation » dans des conditions déterminées par décret.
Le décret du 12 novembre 2021 précité a précisé que les certifications, qui ne dispensent pas d'évaluation externe, sont prises en compte « dans les limites de la correspondance définie, pour chaque référentiel de certification, par arrêté du ministre chargé des affaires sociales pris après avis de la Haute Autorité de santé sur la base d'un tableau de correspondance » entre le référentiel de certification et celui de la HAS. L'arrêté définissant la compatibilité des deux procédures n'a pas encore été pris.
b) La qualité encouragée par le suivi d'indicateurs publics
Le pilotage des établissements par la qualité peut encore prendre la forme d'un suivi d'indicateurs de l'activité rendus publics, ce que promeut par exemple la Cour des comptes, en s'appuyant sur des comparaisons internationales.
Comparaisons internationales pour la prise en charge des soins en Ehpad
(extraits de l'annexe n° 7 du rapport de la Cour des comptes de février 2022)
« La principale différence inspirante qui peut être mise en avant réside dans l'observation de modalités nationales de contrôle externe des bonnes pratiques professionnelles de soins en Ehpad, avec des données accessibles au grand public. Une publication sur internet des résultats d'indicateurs qualité pour chaque établissement est organisée en Allemagne, au Canada (Ontario), au Danemark et en Suède. La proportion de médicaments psychotropes, le nombre de chutes ou encore la satisfaction ressentie dans les relations avec le personnel et pour les repas sont ainsi inclus dans une dynamique à la fois d'inspection in situ et de transparence publique.
Comme l'indique la présidente de la juridiction financière de l'Ontario, la première vertu d'un indicateur est de désigner avec netteté ce qui est important, au-delà de sa seule valeur numérique : mesurer la satisfaction des résidents peut être interrogé au titre de la subjectivité potentielle de la méthode, mais ne pas le faire est sans doute bien plus critiquable, au regard de la représentation désobligeante des résidents qui en découle. Tel est le cas aussi de la satisfaction des personnels. L'important réside dans la répétition de la mesure et l'analyse de son évolution, et non son constat à une date donnée. »
Le plan d'action gouvernemental présenté en mars 2022 prévoit justement que chaque fiche signalétique d'établissement s'enrichisse de dix indicateurs clés publiés annuellement et ayant vocation à figurer sur le portail internet géré par la CNSA, quel que soit le statut de l'Ehpad. Ces dix indicateurs sont ainsi :
1° le taux d'encadrement ;
2° le taux de rotation des personnels ;
3° le taux d'absentéisme ;
4° la date de la dernière évaluation de la qualité de l'établissement ;
5° le plateau technique : présence d'une salle de stimulation sensorielle, balnéothérapie, etc . ;
6° le profil des chambres (doubles/simples) ;
7° le budget quotidien pour les repas par personne ;
8° le nombre de places habilitées à l'aide sociale à l'hébergement ;
9° la présence d'une infirmière de nuit et d'un médecin coordonnateur dans l'Ehpad ;
10° le partenariat avec un réseau de santé (gériatrique, de soins palliatifs, etc .).
Le décret 28 avril 2022 précité 35 ( * ) prévoit la transmission par les Ehpad de cinq premiers indicateurs, qui reprennent le contenu des indicateurs numérotés 5, 6, 8, et 9 ci-dessus, ainsi qu'un cinquième critère relatif au « partenariat avec un dispositif d'appui à la coordination des parcours de santé ».
Le décret précise en complément qu'un arrêté du ministre chargé des affaires sociales doit définir le contenu et les modalités de calcul de ces indicateurs. Cet arrêté est en cours de rédaction. L'ensemble de ces indicateurs sera importé à partir des données du tableau de bord de la performance du secteur médico-social déjà rempli par les Ehpad, lesquels n'auront donc pas de formalité nouvelle à accomplir, sauf pour indiquer la présence d'un infirmier de nuit - des travaux sont en cours afin d'intégrer cette nouvelle donnée dans le tableau de bord à partir de 2023.
Il est vraiment regrettable qu'il ait fallu attendre la déflagration de l'affaire Orpea pour mettre en oeuvre une mesure apparemment si peu coûteuse que celle proposée sous les numéros 59 et 60 dans le rapport de Dominique Libault de 2019, consistant à « établir rapidement une liste d'indicateurs disponibles dans le tableau de bord des établissements médico-sociaux ou rapidement mobilisables constituant un socle « "qualité" ». Les structures auraient l'obligation de compléter le tableau de bord, en particulier pour ces indicateurs » et « publier les évaluations et les indicateurs clés sur le site www.pour-les-personnes-agees.gouv.fr » 36 ( * ) .
On observera toutefois que la politique de publication d'indicateurs n'est pas sans limites . D'une part, la concurrence qu'elle encourage ainsi développe un sentiment de consommateur chez les personnes dépendantes et leurs familles, et contribue à normaliser les pratiques du personnel en fonction du résultat attendu des indicateurs, et d'eux seuls. D'où l'importance de bien définir les indicateurs à prendre en compte, dont il conviendrait de débattre plus ouvertement. La Défenseure des droits propose par exemple pour sa part que parmi les indicateurs portés à la connaissance du grand public figurent également :
- le niveau de certification qualité HAS de l'établissement ;
- le taux d'évaluation gériatrique effectuée par le médecin coordonnateur ;
- le taux de projets personnalisés élaborés et réévalués ;
- le taux de passage aux urgences ;
- le taux de formation du personnel à la bientraitance.
D'autre part, une telle politique d'encouragement du libre choix éclairé, ou supposé tel, des usagers ne s'entend, précisément, que si une forme de choix leur est ouverte. Cela suppose, à tout le moins, de revoir le pilotage quantitatif de l'offre, et donc sans doute d'élaborer une autre politique d'autorisation de nouveaux établissements que celle menée ces dernières années.
2. Un besoin absolu de gestion de proximité
a) Dans la vie quotidienne des établissements
L'association des usagers au fonctionnement des établissements médico-sociaux a longtemps été balbutiante et, aujourd'hui encore, reste hétérogène.
Le principal organe est à cet égard le conseil de vie sociale , créé par la loi de 2002 en remplacement du « conseil d'établissement » issu de la loi de 1985. L'article L. 311-6 du code de l'action sociale dispose alors, et jusqu'à ce jour, qu' « afin d'associer les personnes bénéficiaires des prestations au fonctionnement de l'établissement ou du service, il est institué soit un conseil de la vie sociale, soit d'autres formes de participation », les textes réglementaires précisant depuis 2004 que ces dernières peuvent être « un groupe d'expression ou toute autre forme de participation » 37 ( * ) .
Depuis 2004 encore, le conseil de la vie sociale « donne son avis et peut faire des propositions sur toute question intéressant le fonctionnement de l'établissement ». Il se réunit au moins trois fois par an sur convocation du président. Il comprend au moins cinq membres mais, dans tous les cas, le nombre des représentants des usagers et des familles doit être supérieur à la moitié du nombre total des membres. Il est présidé par un représentant des personnes accueillies, élu à la majorité des votants. Le directeur de l'établissement et un représentant de la commune d'implantation assistent de droit aux réunions, peuvent être consultés, mais ne participent pas aux délibérations. Enfin, le conseil peut appeler « toute personne » à participer à ses réunions à titre consultatif en fonction de l'ordre du jour, le code précisant qu'un élu communal ou intercommunal peut être invité à assister aux débats.
Un certain nombre d'associations, par exemple celles réunies au sein de la plateforme « Pour des Résidents toujours citoyens en Ehpad », estime qu'un CVS sur cinquante seulement est opérationnel, et qu'« une très grande proportion des résidents, des familles et des personnels ne connaît pas son existence et son rôle ».
La Cour des comptes relevait pour sa part dans le rapport commandé par la commission des affaires sociales en février dernier qu'« une part significative des Ehpad contrôlés ne réunit pas assez régulièrement » le CVS - dix sur les 57 de son échantillon - et que « le niveau de concertation est variable, avec des réunions qui peuvent rester formelles, sans véritable engagement de la direction à répondre, dans la mesure du possible, aux demandes, souhaits et réclamations des résidents et des familles » 38 ( * ) .
Il faut constater à tout le moins que les textes qui régissent le CVS ont très peu évolué depuis 2004, et qu'ils ont été rédigés pour plusieurs types de structures.
Le décret du 25 avril 2022 39 ( * ) a procédé à d'opportunes précisions relatives à la composition et aux attributions des CVS. Il ouvre d'abord la composition du conseil, notamment aux élus et aux médecins coordonnateurs. La règle est maintenue selon laquelle le nombre des représentants des personnes accueillies, d'une part, et de leur famille ou de leurs représentants légaux, d'autre part, doit être supérieur à la moitié du nombre total des membres du conseil. L'ensemble des modifications est ramassé dans le tableau ci-après.
|
Composition actuelle du CVS |
Nouvelle composition du CVS |
|
Article D. 311-5 CASF |
|
|
Le CVS comprend au moins : - 2 représentants des personnes accueillies ; - S'il y a lieu, 1 représentant des familles ou des représentants légaux ; - 1 représentant du personnel ; - 1 représentant de l'organisme gestionnaire. |
Le CVS comprend au moins : - 2 représentants des « personnes accompagnées » ; - 1 représentant des professionnels employés par l'établissement ou le service, élu ; - 1 représentant de l'organisme gestionnaire. Si la nature de l'établissement ou service le justifie, il comprend également : - 1 représentant de groupement des personnes accompagnées de la catégorie concernée ; - 1 représentant des familles ou des proches aidants des personnes accompagnées ; - 1 représentant des représentants légaux des personnes accompagnées ; - 1 représentant des bénévoles accompagnant les personnes s'ils interviennent dans l'établissement - Le médecin coordonnateur - 1 représentant des membres de l'équipe médico-soignante . |
|
Le nombre des représentants des personnes accueillies, d'une part, et de leur famille ou de leurs représentants légaux, d'autre part, doit être supérieur à la moitié du nombre total des membres du conseil |
|
|
Article D. 311-18 CASF |
|
|
Le conseil peut appeler toute personne à participer à ses réunions à titre consultatif en fonction de l'ordre du jour. Un représentant élu de la commune d'implantation de l'activité ou un représentant élu d'un groupement de coopération intercommunal peut être invité par le conseil de la vie sociale à assister aux débats. |
Le conseil peut appeler toute personne à participer à ses réunions à titre consultatif en fonction de l'ordre du jour. Peuvent demander à assister aux débats du CVS : - un représentant élu de la commune d'implantation de l'activité ou un représentant élu d'un groupement de coopération intercommunal ; - un représentant du conseil départemental ; - un représentant de l'autorité compétente pour délivrer l'autorisation ; - un représentant du conseil départemental de la citoyenneté et de l'autonomie ; - une personne qualifiée mentionnée à l'article L. 311-5 ; - le représentant du défenseur des droits. |
Le décret modifie également les attributions des conseils de la vie sociale.
Ceux-ci pourront donner leur avis sur l'ensemble des questions relatives au fonctionnement de l'établissement. Il pourra être informé des résultats des évaluations et sera associé à la mise ne place des mesures correctrices. L'ensemble des précisions apportées aux compétences des CVS est indiqué dans le tableau ci-après.
|
Missions actuelles du CVS |
Nouvelles missions du CVS |
|
Article L. 311-15 |
|
|
Le CVS : « donne son avis et peut faire des propositions sur toute question intéressant le fonctionnement de l'établissement ou du service notamment sur » : - l'organisation intérieure et la vie quotidienne - les activités, l'animation socio-culturelle et les services thérapeutiques, - les projets de travaux et d'équipements, - la nature et le prix des services rendus, - l'affectation des locaux collectifs, l'entretien des locaux, - les relogements prévus en cas de travaux ou de fermeture, - l'animation de la vie institutionnelle et les mesures prises pour favoriser les relations entre ces participants ainsi que les modifications substantielles touchant aux conditions de prises en charge. |
I.- Le conseil exerce les attributions suivantes : 1° Il donne son avis et peut faire des propositions sur toute question intéressant le fonctionnement de l'établissement ou du service notamment sur : - les droits et libertés des personnes accompagnées , - l'organisation intérieure et la vie quotidienne, les activités, l'animation socio-culturelle et les prestations proposées par l'établissement ou services , - les projets de travaux et d'équipements, - la nature et le prix des services rendus, - l'affectation des locaux collectifs, l'entretien des locaux, - les relogements prévus en cas de travaux ou de fermeture, - l'animation de la vie institutionnelle et les mesures prises pour favoriser les relations entre ces participants ainsi que les modifications substantielles touchant aux conditions de prises en charge ; 2° Il est associé à l'élaboration ou à la révision du projet d'établissement ou du service, en particulier son volet portant sur la politique de prévention et de lutte contre la maltraitance ; 3° Il est entendu lors de la procédure d'évaluation, est informé des résultats et associé aux mesures correctrices à mettre en place ; 4° Il est consulté sur le plan d'organisation des transports des personnes adultes handicapées bénéficiant d'un accueil de jour ; II.- Dans le cas où il est saisi de demandes d'information ou de réclamations concernant les dysfonctionnements et événements indésirables graves, le président oriente les demandeurs vers les personnes qualifiées, le dispositif de médiation ou le délégué territorial du défenseur des droits . III.- Les établissements réalisent chaque année une enquête de satisfaction sur la base de la méthodologie et des outils élaborés par la Haute Autorité de santé. Les résultats de ces enquêtes sont affichés dans l'espace d'accueil de ces établissements et sont examinés tous les ans par le conseil. |
Le décret introduit enfin des précisions d'organisation et de transparence . Il rend obligatoire l'élaboration d'un règlement intérieur du CVS, qui fixera également la durée du mandat de ses membres, qui étaient jusqu'à présent élus pour une durée, renouvelable, comprise entre un et trois ans. Son président est chargé d'assurer « l'expression libre de tous les membres », ainsi que de présenter le rapport d'activité que rédigera chaque année le CVS à l'instance compétente de l'organisme gestionnaire de l'établissement.
Les clarifications apportées par le décret d'avril 2022 sont bienvenues mais elles ne lèvent pas tous les obstacles à la bonne marche de ces organes.
D'abord, il est regrettable que, près de vingt ans après sa création, il n'existe toujours aucun site national d'information sur le fonctionnement du CVS, permettant aux usagers et à leurs familles de mieux s'approprier cet outil essentiel de dialogue et de bonne gestion des établissements. Le site pour-les-personnes-âgées lui consacre une page depuis deux ans seulement. La CNSA pourrait s'engager plus avant dans l'accompagnement à la bonne marche des conseils en diffusant ne serait-ce qu'un guide destiné à ses membres.
Ensuite, il conviendrait de soutenir la formation des usagers et des directions d'établissement au bon fonctionnement des CVS, afin que les représentants d'usagers se saisissent pleinement de leur rôle, et que les directions n'y voient pas une forme de menace pesant sur leur capacité d'action au quotidien.
Enfin, il serait utile que la culture de la participation aux CVS soit plus franchement soutenue à l'échelle nationale. Luc Broussy suggère ainsi la création d'une fédération nationale des CVS 40 ( * ) . L'association inter-CVS de l'Essonne peut fournir un autre exemple inspirant : ce réseau constitué avec l'appui du conseil départemental réunissait cinq CVS à ses débuts, en 2012, puis 83 sur les 113 Ehpad du département en 2014. Chaque séance d'échange et d'auto-formation donne lieu à bulletin reprenant des situations, expériences et recommandations ; des fiches pratiques évolutives de conseils sont réalisées au fur et à mesure des enseignements ; un site internet relaie ses activités. Plus de 200 élus de CVS ont ainsi reçu l'information ainsi que des comités départementaux des retraités et personnes âgées (Coderpa) d'autres départements. De nombreux problèmes individuels sont ainsi mieux résolus par l'approche préventive et collective, et les directeurs d'établissement accueillent plus favorablement le CVS dans le fonctionnement de l'établissement.
Il pourrait également être envisagé, dans la même optique, de garnir les CVS de membres d'associations d'usagers agréées au niveau national, en s'inspirant du système existant dans le secteur sanitaire , où les associations d'usagers agréées ont leur place, notamment, dans les conseils de surveillance des établissements hospitaliers.
Proposition n° 18 : Ouvrir les CVS à des personnes extérieures à l'établissement, telles des associations d'usagers agréées sur le modèle du secteur sanitaire.
b) Dans la gestion des événements exceptionnels
L'amélioration de la qualité de la prise en charge en établissement impose en outre de revoir les modes de détection et de traitement des événements exceptionnels, lesquels sont loin d'être satisfaisants .
En 2004 est créé le système Prisme, pour « Prévention des risques, inspections, signalements des maltraitances en établissement », « base de données nationale relative aux contrôles des établissements sociaux et médico-sociaux dans le cadre de la prévention et de la lutte contre la maltraitance », et « outil d'observation et d'analyse des violences et maltraitances dans les établissements sociaux et médico-sociaux » destiné au ministère de l'action sociale, « à des fins statistiques et de pilotage » 41 ( * ) .
En mars 2006, un rapport de l'IGAS pointait un certain nombre de dysfonctionnements dans sa mise en oeuvre 42 ( * ) . Le système devait en principe se composer d'un volet de signalement, d'un volet relatif aux inspections/contrôles à compter de 2006, et ultérieurement d'un volet relatif aux plaintes. Les inspecteurs relevaient que le mode d'emploi avait été fourni tardivement aux services et qu'un an après la mise en service de son premier volet, les directions régionales de l'action sociale n'y avaient toujours pas accès.
Quatre circulaires ministérielles de 2008, 2010, 2011 et 2014 43 ( * ) ont ensuite veillé à ce que les services déconcentrés en fassent une utilisation plus scrupuleuse. La circulaire de 2010 est la première à préciser aux ARS que « toute situation de maltraitance signalée dans le secteur médico-social et toute inspection réalisée (diligentée par vous-même ou demandée par les préfets de département de votre région y compris pour des structures sociales) doivent être saisies » dans Prisme. Le système Prisme a été complété par le système « Réclamations et plaintes », d'utilisation obligatoire pour les services à compter de 2011, pour la gestion opérationnelle des plaintes.
Depuis la loi ASV de 2015, l'article L. 331-8-1 du code de l'action sociale et des familles fait obligation aux établissements eux-mêmes d'informer sans délai leurs tutelles « de tout dysfonctionnement grave dans leur gestion ou leur organisation susceptible d'affecter la prise en charge des usagers, leur accompagnement ou le respect de leurs droits et de tout évènement ayant pour effet de menacer ou de compromettre la santé, la sécurité ou le bien-être physique ou moral des personnes prises en charge ou accompagnées » 44 ( * ) .
L'arrêté du 28 décembre 2016 45 ( * ) a précisé le dispositif en dressant la liste des EIG mentionnés à l'article L. 331-8-1 du code de l'action sociale et des familles, ainsi que le résume l'encadré ci-dessous.
Les événements indésirables graves en Ehpad prévus à l'article L. 331-8-1 CASF
1° Les sinistres et événements météorologiques exceptionnels ;
2° Les accidents ou incidents liés à des défaillances d'équipement techniques de la structure et les événements en santé environnement ;
3° Les perturbations dans l'organisation du travail et la gestion des ressources humaines ;
4° Les accidents ou incidents liés à une erreur ou à un défaut de soin ou de surveillance ;
5° Les situations de perturbation de l'organisation ou du fonctionnement de la structure liées à des difficultés relationnelles récurrentes avec la famille ou les proches d'une personne prise en charge, ou du fait d'autres personnes extérieures à la structure ;
6° Les décès accidentels ou consécutifs à un défaut de surveillance ou de prise en charge d'une personne ;
7° Les suicides et tentatives de suicide, au sein des structures, de personnes prises en charge ou de personnels ;
8° Les situations de maltraitance à l'égard de personnes accueillies ou prises en charge ;
9° Les disparitions de personnes accueillies en structure d'hébergement ou d'accueil, dès lors que les services de police ou de gendarmerie sont alertés ;
10° Les comportements violents de la part d'usagers, à l'égard d'autres usagers ou à l'égard de professionnels, au sein de la structure, ainsi que les manquements graves au règlement du lieu d'hébergement ou d'accueil qui compromettent la prise en charge de ces personnes ou celle d'autres usagers ;
11° Les actes de malveillance au sein de la structure.
L'arrêté précise encore que l'information transmise aux autorités de tutelle comprend : les coordonnées de la structure concernée et celles du déclarant, les dates de survenue et de constatation de l'EIG signalé, la nature des faits, les circonstances dans lesquelles les faits se sont produits, le nombre de personnes victimes ou exposées au moment de l'information des autorités administratives, les conséquences de l'EIG, les demandes d'intervention des secours, les mesures immédiates prises par la structure, l'information apportée à la personne concernée, qui est signalé aux familles, aux proches, et, le cas échéant, au représentant légal et à la personne de confiance des personnes concernées, les dispositions prises ou envisagées par la structure pour remédier aux dysfonctionnements, éviter leur reproduction et, le cas échéant, faire cesser le danger, les suites administratives ou judiciaires, les évolutions prévisibles ou difficultés attendues, et les répercussions médiatiques, le cas échéant.
C'est une innovation législative bienvenue, mais la notion de dysfonctionnement, ou de tout événement, indésirable grave, souvent abrégée en EIG, s'est ajoutée à celle d' « événement indésirable grave associé à des soins » (EIGS) qui existait déjà dans le secteur sanitaire en vertu de l'article L. 1413-14 du code de la santé publique. Adapté à la loi ASV par la loi Santé de 2016, cet article dispose désormais que « tout professionnel de santé ou établissement de santé ou établissement et service médico-social qui constate un événement indésirable grave associé à des soins réalisés lors d'investigations, de traitements, d'actes médicaux à visée esthétique ou d'actions de prévention doit en faire la déclaration » au directeur général de l'ARS.
Un EIGS, précise la partie réglementaire du code, « est un événement inattendu au regard de l'état de santé et de la pathologie de la personne et dont les conséquences sont le décès, la mise en jeu du pronostic vital, la survenue probable d'un déficit fonctionnel permanent, y compris une anomalie ou une malformation congénitale » 46 ( * ) .
Ces signalements alimentent, en vertu d'un autre dispositif 47 ( * ) , une base nationale à partir de laquelle la HAS doit établir un bilan annuel assorti en tant que de besoin de recommandations sur les modalités d'organisation et les pratiques professionnelles à l'origine des faits qui lui sont rapportés.
Depuis un décret de 2016, c'est par le portail des signalements des évènements sanitaires indésirables que la procédure de déclaration des EIGS à l'ARS, par les professionnels et les établissements, est désormais réalisée de façon identique dans les secteurs sanitaire et médico-social 48 ( * ) , la coordination des deux dispositifs étant assurée par la précision que la déclaration d'un EIGS à l'ARS vaut information au titre de l'obligation de signalement prévue par la loi ASV 49 ( * ) .
Restent deux problèmes. D'une part, la coexistence de deux catégories non clairement séparées. Parmi les EIG, les « accidents ou incidents liés à une erreur ou à un défaut de soin ou de surveillance », les « suicides et tentatives de suicide, au sein des structures, de personnes prises en charge ou de personnels » et dans une moindre mesure « les disparitions de personnes accueillies en structure d'hébergement ou d'accueil » peuvent très bien entrer dans la catégorie des EIGS.
La question n'est pas sans importance car, d'autre part, aucun système d'information spécifique n'a été développé pour centraliser les signalements d'EIG. Alors que les EIGS peuvent être renseignés par l'intermédiaire du système d'information sanitaire des alertes et crises (Sisac) mis à disposition des ARS 50 ( * ) , rien, en dépit d'un audit de l'IGAS et du lancement d'une étude de faisabilité, ne permet pour l'heure aux établissements médico-sociaux de faire remonter les EIG aux échelons départemental, régional et national. En conséquence, les seules données dont la DGCS dispose sont très partielles, ce qui nuit à la précision de la surveillance et donc, le cas échéant, au déclenchement de contrôles.
Il faut en outre avoir à l'esprit, comme le fait observer Alice Casagrande, présidente de la Commission pour la lutte contre la maltraitance et la promotion de la bientraitance du Haut Conseil de la famille et de l'enfance et de l'âge, la probable « sous-déclaration massive des situations de maltraitance en Ehpad comme à domicile, notamment par peur de représailles ou par lassitude de ne pas obtenir des réponses en proximité qui conduit à renoncer à se faire entendre plutôt qu'à changer d'interlocuteur ».
Les usagers peuvent, pour leur part, appeler le 3977, géré par « La Fédération 3977 contre la maltraitance », qui a pour objectif d'animer et de coordonner un dispositif d'alerte sur les risques de maltraitance envers les personnes âgées et les adultes handicapés. Or tous les acteurs s'accordent pour dénoncer sa sous-utilisation. D'après Georges Siffredi, président du conseil départemental des Hauts-de-Seine, cette plateforme est méconnue et « sous-utilisée par les familles » - encore que les appels aient « considérablement augmenté » dans ce département depuis la sortie du livre de Victor Castanet 51 ( * ) . La ministre Brigitte Bourguignon a également concédé en mars que la plateforme n'était « pas suffisamment outillée pour effectuer la remontée des signalements dans les meilleures conditions » et annoncé le renforcement des moyens qui lui sont consacrés.
Selon Jean-Luc Gleyze, président du conseil départemental de la Gironde, « les outils de détection des maltraitances sont trop éclatés, avec trois canaux : l'ARS, le département et le 3977. Ainsi les saisines sont-elles assez rares, même si elles sont aujourd'hui en augmentation. Nous observons une grande difficulté à recouper les informations pour analyser correctement les signaux faibles ; »
Il convient par conséquent de redoubler d'efforts pour faciliter la détection des situations problématiques graves en établissement . Cela impose de fiabiliser au plus vite la connaissance du problème par la finalisation des outils informatiques nécessaires, mais aussi de développer la culture du signalement en Ehpad. Comme le suggère l'ARS Île-de-France, cela pourrait faire l'objet d'une rubrique plus précise au sein des CPOM.
Développer la culture de la prise en compte des EIG peut également passer par le dialogue au sein des CVS. Pour l'heure, les CVS « sont avisés » des seuls EIG « qui affectent l'organisation ou le fonctionnement de la structure ». Son directeur ou son responsable « communique » au CVS la nature de l'EIG et les dispositions prises pour y remédier et en éviter la reproduction 52 ( * ) . Les dysfonctionnements portés à sa connaissance pourraient être définis plus largement.
Et quant au CVS, depuis le décret d'avril dernier, « dans le cas où il est saisi de demandes d'information ou de réclamations concernant les dysfonctionnements et événements indésirables graves, le président oriente les demandeurs vers les personnes qualifiées, le dispositif de médiation ou le délégué territorial du défenseur des droits » . Il conviendrait d'aller plus loin, en imposant par exemple une obligation de réponse sur la suite donnée aux signalements de maltraitance adressée par les familles aux autorités tarificatrices et de contrôle.
Proposition n°22 : Se doter rapidement d'outils fonctionnels de signalement des événements indésirables graves en Ehpad.
Proposition n°23 : Imposer une obligation de réponse sur la suite donnée aux signalements de maltraitance adressés par les familles aux autorités tarificatrices et de contrôle.
B. UNE TRANSFORMATION NÉCESSAIRE DU CADRE EXISTANT
1. Rendre la nature de l'offre propice à l'amélioration de la prise en charge des personnes
a) Réguler l'appétit des acteurs du segment lucratif du secteur
(1) Le secteur privé commercial : une compatibilité avec le soin jusqu'à un certain point
Les données statistiques disponibles font apparaître la place croissante des groupes privés dans le secteur des Ehpad. A contrario , et même si le secteur public gère toujours la moitié des places accessibles, le poids de ce dernier s'est considérablement réduit. Dans certains départements, l'offre privée lucrative représente maintenant plus de la moitié des places effectives.
• Une évolution dynamique entre la fin des années 1980 et la fin des années 2000
Entre 1986 et 2015, le nombre de places en établissements médico-sociaux médicalisés et non médicalisés s'est accru de 85 %, cette croissance est très majoritairement portée par le secteur privé et notamment par le secteur privé lucratif, où elle atteint 560 % sur la période.
Évolution du nombre de places en Ehpad et logements foyers par statut d'établissement
Source : Livre blanc « Quel Ehpad pour demain ? », commission des affaires sociales du Sénat
Les données disponibles font apparaître la place conséquente des groupes privés lucratifs dans le secteur. Un raisonnement fondé sur le statut juridique montre que le privé lucratif gère un peu plus d'un quart des établissements (26 %). Les autres établissements sont gérés par le privé non lucratif (32 %), le public autonome (18 %), des établissements de santé publics (13 %) et les centre communaux d'action sociale (CCAS) (11 %).
Un raisonnement fondé sur le nombre de places modifie peu la répartition. La part du secteur privé lucratif est alors de 22 %, celle du privé non lucratif de 29%, le reste se répartissant entre les différents acteurs publics (autonomes 19%, rattachés à un établissement de santé 22 %, CCAS 8 %).
Évolution du nombre de placeS d'Ehpad par statut d'établissement
Source : chiffres 2007, 2011 et 2015 : Enquêtes EHPA de la DREES/Chiffres 2017 : CNSA, base HAPI des EHPAD tarifés en 2017 (portrait des EHPAD 2017)
Le secteur privé lucratif assure donc la gestion d'environ un quart des places accessibles en Ehpad aujourd'hui . Cette situation est le fruit d'un choix des gouvernements qui se sont succédé depuis le milieu des années 1980 et des autorités territoriales. En effet, le nombre d'Ehpad commerciaux croît fortement à compter des années 1980, et cette croissance demeure dynamique tout au long des années 1990 et 2000, tout comme le nombre de places offertes par cette catégorie d'acteurs.
Ainsi sur les dix dernières années, le nombre de places en Ehpad public demeure stable, mais cette stabilité cache une réduction du nombre de places gérés par le public sur la période la plus récente, c'est-à-dire entre 2015 et 2017 et une réduction de près de 2 points du pourcentage de places gérées par les opérateurs publics dans l'ensemble de l'offre disponible. Toujours entre 2011-2017, le nombre de places gérées par des opérateurs privés passe de 117 820 unités à 129 956 unités, soit une augmentation de 12 136 places.
Sur la période considérée, le nombre total de places augmente de 21 651 unités, le secteur privé lucratif représente plus de 50 % de cette augmentation, le privé non lucratif dispose quant à lui de près de 10 000 (9 125) places supplémentaires. L'augmentation de l'offre est donc largement le fait de l'action des acteurs privés commerciaux ou non commerciaux.
• La constitution de groupes multi-gestionnaires présents en France et à l'international
Si le secteur privé lucratif se compose encore d'acteurs individuels et indépendants, la tendance constatée au cours des 25-30 dernières années est, dans un premier temps, celle du regroupement et de la constitution de groupes multi-gestionnaires d'Ehpad, puis d'un développement de l'activité à l'international dans un second temps.
Cinq groupes dominent actuellement le marché national. Le groupe Korian vient en tête avec 14 371 lits (4 354 à l'étranger), devant Orpea (9 212 lits en France et 3 057 à l'étranger), Dolcéa (7 898 lits), Medica France (7 144 lits en France et 1 378 à l'étranger) et DomusVi (6 211 lits en France et 1 830 à l'étranger). Sur ce top cinq du marché de la dépendance, se côtoient des spécialistes de la dépendance combinant Ehpad, cliniques de soins de suite et de réadaptation et cliniques psychiatriques (Korian, Medica France), des groupes de maisons de retraite (Noble Age) et quelques acteurs fortement intégrés, à l'image de DomusVi. En 2020, sur les quinze premiers groupes privés lucratifs français, sept ont désormais plus de lits à l'étranger qu'en France. La gouvernance de ces groupes a été modifiée pour tenir compte de cette évolution ainsi que l'ont montré les auditions des dirigeants d'Orpea devant la commission des affaires sociales du Sénat, avec une répartition des compétences entre une équipe de direction « Monde » et des dirigeants pays, dont la France.
Ce développement à l'international est en partie dû au fait que les créations de places en Ehpad ont fortement ralenti à partir de 2010. Les règles relatives à la création d'établissement ont profondément changé avec la loi HPST et la fin du contexte budgétaire particulièrement favorable des années 1990 et 2000. Alors que l'initiative reposait sur les gestionnaires ? ce sont maintenant les ARS et les conseils départementaux qui décident de la configuration de l'offre, à travers les appels à projets. Les groupes privés lucratifs ont donc cherché de nouveaux leviers de croissance, à travers la diversification des activités et le développement international. La Cour des comptes constatait ainsi en février 2022, en conclusion d'un paragraphe consacré à des comparaisons internationales, qu'« une autre particularité française est l'existence de groupes privés de statut commercial, avec une forte présence internationale depuis 20 ans, sans équivalent dans les autres pays étudiés ».
Outre des barrières à l'entrée protectrices, la croissance de ces groupes privés s'explique par des fondamentaux démographiques positifs, du fait du vieillissement de la population, et des dotations publiques importantes qui stabilisent leur chiffre d'affaires quasiment pour moitié. Bref, ainsi que le postulait un grand quotidien du soir en préambule d'un article de 2019 : « c'est un business en or. Rentable et pérenne, avec une demande qui devrait croître ces trente prochaines années . » 53 ( * )
Non seulement la prise en charge des personnes âgées est un secteur économique comme un autre, et plus porteur que d'autres, mais il est affecté par les tendances sans doute les moins propices à la préservation de la qualité des soins, telle l'emprise croissante des fonds de capital-investissement 54 ( * ) . Trois des cinq plus grands groupes français - DomusVi, Colisée, Domidep - sont en effet détenus par des fonds de capital investissement. Jean-François Vitoux, ancien directeur général de DomusVi et désormais directeur général d'Arpavie, a expliqué à la commission d'enquête comment son métier était « devenu incompatible avec les mécanismes financiers » 55 ( * ) .
DomusVi a ainsi été racheté trois fois en moins de dix ans : une première fois en 2014 au prix de 650 millions d'euros par PAI Partners 56 ( * ) , qui a revendu ses parts en juin 2017 au fonds ICG pour la somme de 2,3 milliards d'euros. En mai 2021, le capital du groupe est à nouveau réorganisé par le fonds ICG, qui le valorise cette fois-ci à hauteur de 4,3 milliards d'euros 57 ( * ) , soit une multiplication par presque sept en sept ans. En définitive, sa valorisation a donc été estimée à 16,4 fois le bénéfice de la société avant intérêts, impôts et amortissements (Ebitda), alors qu' « en 2014, un groupe privé d'Ehpad s'achetait environ 9,5 fois son résultat d'exploitation » 58 ( * ) .
Ces plus-values à la revente sont rendues possibles par la technique du leveraged buy-out , qui permet à ces fonds de racheter la société à crédit, lequel est porté par la société elle-même. Dans ce schéma, l'endettement sert à financer l'expansion du groupe - à l'international, souvent, compte tenu du ralentissement de la délivrance d'autorisations - et est remboursé par une ponction sur ses bénéfices opérationnels. Un tel montage est en outre rarement sans avantage pour les dirigeants de l'entreprise, qui se constituent ainsi des fortunes personnelles 59 ( * ) .
Colisée a également été racheté trois fois en six ans : d'abord par Eurazeo en 2014, puis par IK Investment Partners en 2017, et enfin par EQT Infrastructure en 2020, une société de capital-investissement gérée depuis le Luxembourg, pour un montant compris entre 2,2 et 2,3 milliards d'euros, soit 15 fois l'Ebitda du groupe 60 ( * ) , avec pour conséquence un endettement multiplié par trois depuis 2015.
Comme l'ont relevés Laure de la Bretèche, présidente d'Arpavie, et Jean-François Vitoux, « la financiarisation du secteur commercial depuis dix ans est impressionnante. Elle a pris de court les pouvoirs publics qui n'ont su anticiper ni sa puissance ni ses conséquences ; » . Ces stratégies font supporter aux résidents et à la collectivité des risques de coûts financiers importants. Au Royaume-Uni, le groupe Four Seasons Health Care, qui avait changé quatre fois de propriétaire depuis 2000, a ainsi dû être placé sous administration judiciaire en 2019.
On ne peut en effet valoriser un groupe à plus de quinze fois son bénéfice avant intérêts, impôts et amortissements sans exiger de lui une rentabilité exceptionnelle à très court terme , et par conséquent menacer à plus ou moins brève échéance la qualité de la prise en charge dispensée aux résidents des établissements.
Mais une structure de propriété plus classique ne protège pas nécessairement du risque de faire passer l'intérêt des propriétaires avant celui des usagers. Soit en raison de trop faibles contrepouvoirs d'actionnaires, lorsque l'actionnariat est trop atomisé ou lorsque les acteurs institutionnels sont marginalisés, soit en raison de la propension, désormais répandue, à maintenir la rémunération des actionnaires à un certain niveau.
Pour l'exercice 2020, Orpea a ainsi distribué en 2020 à ses actionnaires « 34 % de ses 160 millions d'euros de résultat net, soit 58 millions d'euros et 0,90 euro par action, mieux qu'en 2019, une année de covid-19 sans dividendes, mais moins que le 1,20 euro de 2018. La société traverse pourtant très bien la crise, puisque son chiffre d'affaires, au troisième trimestre 2021, a bondi de 70 millions d'euros, soit 10,8 % de mieux qu'un an avant » . Korian, pour sa part, « a lancé, en décembre 2021, un plan de rachat de ses propres actions, d'un montant de 50 millions d'euros, qui n'a pour seule utilité que de faire monter artificiellement le cours de Bourse » 61 ( * ) .
(2) Mieux réguler la place du secteur privé dans l'offre médico-sociale
• Des besoins d'hébergement encore importants
On concédera pourtant que, malgré tous les moyens engagés pour réussir le virage domiciliaire, et les succès déjà engrangés en la matière, le besoin de places en Ehpad va continuer à s'accroître dans les années à venir. Dans la situation démographique actuelle, il sera donc difficile de se passer des acteurs privés commerciaux pour prendre en charge les personnes âgées dépendantes. Il semble cependant possible de freiner l'emballement de la rentabilité par la recherche de mécanismes vertueux.
La population de personnes âgées dépendantes estimée à 2,5 millions de personnes en 2015, pourrait atteindre 4 millions en 2050. Les Ehpad accueillent aujourd'hui environ 15 % des plus de 80 ans, soit environ 600 000 résidents. Les projections démographiques indiquent qu'en 2030, il est acquis que la France comptera 21 millions de personnes de plus de 60 ans, dont 3 millions seront en perte d'autonomie. En 2050, ces effectifs seront respectivement de 25 et 4 millions.
Pour analyser les effets de ce vieillissement de la population, la direction de la recherche, des études de l'évaluation et des statistiques (Drees) du ministère chargé de la santé a développé un modèle prospectif appelé LIVIA, pour « lieux de vie et autonomie », qui permet de faire des projections sur le nombre attendus de seniors en perte d'autonomie dans les trois principaux lieux de vie que sont le domicile, la résidence autonomie et l'Ehpad. Si les évolutions démographiques sont quasi certaines, les projections de la Drees reposent sur des hypothèses aboutissant à trois scénarios différents.
Le premier scénario repose sur l'hypothèse que la proportion de personnes résidant en Ehpad dans la population, resterait identique à son niveau de 2015. En retenant une tendance intermédiaire sur l'évolution de la dépendance, il faudrait alors ouvrir 108 000 places nouvelles en Ehpad et assimilés d'ici à 2030, puis 211 000 places d'ici à 2050. Ces places s'ajouteraient à l'offre disponible aujourd'hui. Pour parvenir à un tel résultat, il faudrait plus que doubler le rythme annuel de créations de places observé depuis 2012.
En résidences autonomie, 33 000 places supplémentaires seraient nécessaires à l'horizon 2030 et 44 000 autres à l'horizon 2050, à comparer aux 104 000 places actuelles. Dans les scénarios élaborés par la Drees, contrairement au cas des Ehpad, les projections sur les résidences autonomie restent assez stables quelle que soit l'hypothèse retenue sur l'évolution du taux de dépendance, puisque ces structures accueillent en grande majorité des personnes autonomes.
Si la dépendance évolue de façon plus optimiste, les besoins de places en Ehpad deviendraient moins importants. Il faudrait ouvrir 56 000 places en Ehpad d'ici 2030. Ces scénarios ne tiennent pas compte des annonces de la feuille de route Ehpad-USLD présentée par le ministère des solidarités en mars dernier, dont il sera question plus loin.
La demande de places en Ehpad demeurera assez forte au cours des années à venir et les pouvoirs publics doivent donc déterminer l'environnement dans lequel ces créations pourront être réalisées. Il convient donc de s'intéresser à la place respective des différents acteurs et des moyens et incitations qui seront mis à leur disposition pour répondre à ce besoin. L'absence d'action se traduirait probablement par la poursuite d'un accroissement des places gérées par les établissements privés lucratifs. Or les rapporteurs considèrent qu'une offre publique de bonne dimension doit demeurer accessible à nos aînés.
• Revoir le système de transfert d'autorisation
Le contrôle des transferts d'autorisation est déjà prévu par le code de l'action sociale et des familles. Son article L. 313-1 dispose que : « L'autorisation ne peut être cédée qu'avec l'accord de l'autorité compétente pour la délivrer, qui s'assure que le cessionnaire pressenti remplit les conditions pour gérer l'établissement, le service ou le lieu de vie et d'accueil dans le respect de l'autorisation préexistante, le cas échéant au regard des conditions dans lesquelles il gère déjà, conformément aux dispositions du présent code, d'autres établissements, services ou lieux de vie et d'accueil » ;
La partie réglementaire du code prévoit notamment que « la demande de cession de l'autorisation [...] est adressée par le cessionnaire à l'autorité ou aux autorités compétentes pour délivrer l'autorisation. » 62 ( * ) Cette demande doit être assortie d'un dossier comportant :
- une partie administrative, dans laquelle figurent notamment l'identité, l'adresse et le statut juridique de la personne physique ou morale qui demande la cession, le protocole d'accord portant cession de l'autorisation conclu entre le cédant et le cessionnaire, le projet d'établissement ;
- une partie relative aux personnels, décrivant notamment l'état des effectifs, par type de qualifications, exerçant ou appelés à exercer dans l'établissement ;
- une partie financière décrivant les modalités précises de financement du projet, une présentation du compte ou du budget prévisionnel de l'établissement ou du service ;
- ainsi que l'engagement du demandeur au respect des conditions techniques minimales d'organisation et de fonctionnement.
Cet article prévoit aussi que « l'autorité ou les autorités compétentes pour délivrer l'autorisation peuvent demander la communication de tout document complémentaire permettant la bonne instruction du dossier pour s'assurer que le cessionnaire pressenti est en capacité de gérer l'établissement, le service ou le lieu de vie et d'accueil », et enfin que « l'absence de réponse de l'autorité ou des autorités compétentes dans un délai de trois mois suivant la date de réception du dossier complet vaut rejet de la demande . »
Le décret du 28 avril 2022 précité 63 ( * ) apporte déjà un certain nombre de compléments opportuns, notamment :
- l'introduction d'une comptabilité analytique, qui permettra d'isoler une comptabilité par établissement ou service géré, ainsi que le suivi de l'utilisation des financements publics, de la réalisation de marges et des flux financiers entre l'ESMS et l'entreprise, ces éléments devant par ailleurs faire l'objet d'une attestation d'un commissaire aux comptes ;
- la transmission systématique de ces documents aux autorités de tarification compétentes à la clôture d'un exercice, ainsi que le rapport du commissaire aux comptes et ses annexes ;
- la suppression des cadres budgétaires simplifiés, induisant la transmission d'un EPRD/ERRD complet, comme pour les autres catégories de gestionnaires, détaillé dans les annexes financières par section tarifaire, pour les charges et les produits, dans le cas d'Ehpad.
L'audition par la commission de la direction générale de la cohésion sociale fait toutefois apparaître qu'il serait utile de compléter les dispositions législatives existantes pour prévoir :
- la possibilité de recourir à des sanctions dès que les règles budgétaires fixées par le code de l'action sociale et des familles ne sont pas respectées ;
- les modalités de contrôles et de sanctions au niveau des groupes gérant plusieurs Ehpad par une autorité ;
- l'obligation au niveau de l'entité juridique, et non plus seulement au niveau des établissements, de transmission aux autorités d'une annexe en comptabilité analytique sur les mouvements financiers entre le groupe et l'Ehpad, ainsi que l'utilisation des dotations publiques ;
- le renforcement du reporting extra-financier de ce secteur sur le modèle des obligations de reporting sectoriel qui ont été prévues concernant les émissions de gaz à effet de serre du secteur du transport ;
- le renforcement des capacités de contrôle par les corps d'inspection et de contrôle tels que l'IGF, l'IGAS, la Cour des comptes et les chambres régionales des comptes, ou encore la DGFIP, par exemple par un pouvoir d'alerte ou de saisine des corps de contrôles aux directeurs généraux d'ARS et aux présidents de conseils départementaux.
• Limiter la recherche du profit par l'imposition d'une redevance sur la profitabilité opérationnelle
Laure de la Bretèche et Jean-François Vitoux proposent en outre de créer une redevance assise sur la profitabilité des Ehpad privés à but lucratif.
Leur raisonnement repose sur le constat que, pour exploiter un Ehpad, tout opérateur doit obtenir une autorisation, laquelle donne droit à la perception de dotations publiques finançant principalement les salaires de soignants sans lesquels l'établissement n'accueille personne et ne réalise donc pas de profit. L'autorisation d'exploiter un Ehpad est donc un actif public dont bénéficie l'opérateur privé, et doit être considéré de la même façon que les licences de téléphonie, les autorisations d'occupation du domaine public, ou les concessions d'autoroutes. Or « aucun économiste ne contestera qu'un actif public dont une personne privée tire un profit doive être rémunéré ».
Pour rendre cette redevance équitable, les auteurs suggèrent de fixer la redevance de façon proportionnelle à la profitabilité opérationnelle du gestionnaire de chaque établissement, c'est-à-dire le résultat avant loyer divisé par le chiffre d'affaires réalisé dans l'hébergement. « Un Ehpad public habilité à l'aide sociale avec un prix de journée de 60 euros dégage par nature une profitabilité très faible, alors qu'un Ehpad commercial avec un prix de 120 euros va dégager une profitabilité élevée. Ces bénéfices sont rendus possibles parce que le personnel soignant, qui représente la plus grande partie des charges d'exploitation, est payé au même prix dans les deux cas et financé par des dotations publiques voisines ».
Une redevance fortement progressive, poursuivent les auteurs, n'obérera pas la profitabilité de l'Ehpad public, alors que celle de l'Ehpad commercial baissera significativement. Il suffirait aux pouvoirs publics de caler un pourcentage de rémunération raisonnable de l'actionnaire et d'estimer le montant moyen des travaux nécessaires pour en déduire le pourcentage de redevance applicable, à niveau de profitabilité donné. En plus, ce mécanisme serait simple à mettre en oeuvre puisque les agences régionales de santé et les départements disposent déjà de la plupart des informations nécessaires. « Cette nouvelle régulation réduirait les incitations à la maximisation du profit puisque la redevance augmente avec la profitabilité. »
Un tel mécanisme permettrait en outre de dégager des revenus destinés à soutenir la diversification et la modernisation de l'offre.
• Encadrer l'évolution de l'offre à but lucratif
Depuis la logique introduite par la loi HPST, la loi soumet la création, la transformation ou l'extension d'un Ehpad à une procédure d'appel à projet. Elle précise que « lorsque les projets font appel, partiellement ou intégralement, à des financements publics, ces autorités délivrent l'autorisation après avis d'une commission d'information et de sélection d'appel à projet social ou médico-social qui associe des représentants des usagers. Une partie des appels à projets doit être réservée à la présentation de projets expérimentaux ou innovants répondant à un cahier des charges allégé » 64 ( * ) . Cette procédure permet aux ARS, comme l'a montré la présentation de l'évolution statistique de l'offre, de maîtriser leurs engagements financiers dans le secteur.
À défaut de revoir la procédure tout entière, qui renforce par ailleurs la concurrence non seulement entre établissements publics et privés commerciaux, mais encore entre ces derniers et les établissements de l'économie sociale et solidaire, il serait envisageable d'encadrer l'évolution de l'offre à but lucratif en fixant, à l'échelle d'un territoire, une région ou un département, un ratio de places en établissement privé commercial.
Proposition n° 13 : Donner un droit d'opposition élargi aux autorités de tarification et de contrôle sur les transferts d'autorisation (et notamment en cas de vente).
Proposition n° 14 : Prévoir le versement d'une redevance pour les Ehpad commerciaux (ou pour le rachat par une société commerciale).
Proposition n° 15 : Encadrer l'évolution de l'offre privée lucrative par rapport à l'offre globale d'un département.
b) Encourager à la montée en compétences du secteur médico-social
(1) Accompagner la médicalisation des Ehpad
Comme le rappelle la Cour des comptes dans son rapport de février 2022, l'âge moyen des résidents en institution était de 85 ans et 9 mois en 2015 contre 85 ans en 2011. En quatre ans, la proportion des personnes âgées de 90 ans ou plus parmi les résidents en institution est passée de 29 % à 35 %. Les Ehpad accueillent les résidents les plus âgés. L'âge moyen en Ehpad est de 86 ans et 4 mois en 2015. La durée de séjour était en moyenne de 2,5 ans en 2015. L'Ehpad est souvent le dernier lieu d'hébergement de la personne âgée et le dernier lieu de vie pour un quart des personnes décédées en France.
Le niveau de dépendance des personnes accueillies en Ehpad s'est accru entre 2011 et 2018 : leur groupe iso-ressources moyen pondéré (GMP) passe en moyenne de 689 en 2011 à 723 en 2018. Plus de la moitié des résidents, 54 % exactement, y est désormais en GIR 1 ou 2, c'est-à-dire très dépendante.
Le Gouvernement a tiré les premières conséquences de ce constat en présentant une feuille de route Ehpad-USLD 2021-2023 le 17 mars 2022 65 ( * ) à partir des analyses et des recommandations du rapport de mission sur les profils de soins en USLD et en Ehpad qui avait été remis le 5 juillet 2021 par les Pr Claude Jeandel et Olivier Guérin 66 ( * ) . Celui-ci montrait en effet que les USLD ne permettent pas de répondre de manière satisfaisante aux besoins de prise en charge médicale complexe, lourde et prolongée de tout âge, et qu'une grande partie des profils de soins de patients des USLD rejoignaient ceux des résidents en Ehpad.
La transformation des USLD devrait se traduire par deux actions : d'une part, l'évolution d'une partie de ces unités vers des unités de soins dites de soins prolongés complexes dont les missions, les publics cibles et le modèle de financement sont à préciser ; d'autre part, le transfert d'une seconde partie vers le secteur médico-social en vue de les adapter aux nouveaux profils et besoins de soins des personnes âgées dans les années à venir. D'après les estimations en cours de consolidation qui ont été communiquées aux rapporteurs lors de l'audition de la direction générale de l'offre de soins, 34 000 places d'USLD devraient être fermées, et les deux tiers des personnes concernées transférées en Ehpad.
Les 15 mesures de la feuille de route Ehpad-USLD 2021-2023
Axe 1 : Faire évoluer l'offre par la création d'unités de soins prolongés complexes (USPC) à vocation strictement sanitaire et par le regroupement de l'offre d'hébergement médicalisé des personnes âgées
1) Créer une offre sanitaire d'unité de soins prolongés complexes (USPC) pour une prise en charge adaptée des personnes de tous âges hospitalisées
2) Regrouper au sein des Ehpad l'ensemble des profils de soins cohérents
Axe 2 : Concrétiser la transformation du modèle de l'Ehpad
3) Adapter le cadre de vie et la vie quotidienne des résidents présentant davantage de pathologies - Laboratoire de l'Ehpad de demain
4) Adapter l'architecture des Ehpad à la prévalence élevée des troubles neurocognitifs
Axe 3 : Assurer un maillage territorial de proximité et garantir un haut niveau d'accompagnement et de prise en soin
5) Concrétiser le concept de l'Ehpad comme centre de ressources territorial
6) Poursuivre le déploiement des Pôle d'activités et de soins adaptés (PASA) et des unités d'hébergement renforcées (UHR) au sein des Ehpad
7) Regroupement des Ehpad publics autonomes et création des groupements territoriaux sociaux et médico-sociaux (GTSMS)
8) Étudier la généralisation du tarif global et ne plus le conditionner à la présence d'une PUI
Axe 4 : Reconnaître les spécificités des fonctions au sein des Ehpad pour les faire évoluer .
9) Faire évoluer la fonction de médecin coordonnateur d'après l'expérience de la crise covid
10) Reconnaître la fonction d'infirmier coordonnateur sur la base d'un référentiel national
11) Reconnaître le besoin de compétence en gérontologie des infirmières
12) Généraliser les astreintes infirmière de nuit à l'ensemble des Ehpad
13) Faciliter les interventions des chirurgiens-dentistes libéraux en Ehpad
Axe 5 : Assurer de meilleures modalités d'intervention des ressources sanitaires et des ressources en santé mentale/psychiatrique au sein des Ehpad
14) Déployer les modalités d'intervention des ressources sanitaires en Ehpad.
15) Formaliser et encadrer les modalités d'intervention des ressources en santé mentale/psychiatrie au sein des Ehpad
Certaines de ces actions sont déjà en cours de mise en oeuvre. Le Ségur de la santé et la LFSS 2022 ont en effet pérennisé, ainsi qu'y avait appelé la commission des affaires sociales du Sénat à plusieurs reprises, certains dispositifs déployés pendant la crise et qui ont fait leur preuve. C'est le cas par exemple :
- des équipes mobiles gériatriques, qui accompagnent à titre subsidiaire les professionnels des Ehpad dans la prise en charge complexe de certains résidents. Un cadre de leurs interventions a été diffusé par la DGOS et la DGCS le 19 novembre 2021 67 ( * ) . Le Ségur de la santé a doublé le renfort financier à ces équipes, pour le porter à 8 millions d'euros par an, ce qui bénéficie à 177 équipes mobiles ;
- des équipes mobiles d'hygiène, par la mise à disposition de temps infirmiers hygiénistes, afin d'améliorer la prévention et la maîtrise du risque infectieux mais aussi de diffuser une culture de gestion de crise.
- du renfort de l'hospitalisation à domicile (HAD). Le nombre de résidents d'Ehpad pris en charge en HAD a augmenté de 79 % entre 2019 et 2020, grâce à un assouplissement dans les conditions de leur mise en oeuvre. La feuille de route de l'HAD 2021-2026 prévoit de développer l'articulation entre l'HAD et les secteurs social et médico-social et de renforcer le rôle de l'HAD dans les parcours des personnes âgées, en situation de handicap ou de précarité. L'extension aux autres catégories d'ESMS, en 2023, du financement du soutien de l'HAD aux Ehpad est à l'étude.
- des astreintes gériatriques et soins palliatifs. Portées par les filières gériatriques et de soins palliatifs, avec la collaboration des HAD, elles couvrent désormais 100 % des établissements. Leur pérennisation a également été décidée dans le cadre du Ségur de la santé, et encadrée par une instruction du 7 février 2022. Le plan soins palliatifs-fin de vie 2021-2024 complète leur financement, et le décret du 27 avril 2022 a donné une base réglementaire au conventionnement des Ehpad avec de telles équipes mobiles.
Ce dernier décret précise également les conditions d'exercice de la nouvelle mission facultative de centre de ressources territorial pour les personnes âgées exercée par les Ehpad ou les services à domicile . Cette mission comporte deux modalités d'intervention, qui devront être menées conjointement :
- une mission d'appui aux professionnels du territoire par la formation, l'appui administratif et logistique, la mise à disposition de compétences et ressources gérontologiques, gériatriques et de ressources et équipements spécialisées ou de locaux adaptés ;
- une mission d'accompagnement renforcé pour des personnes âgées en perte d'autonomie nécessitant un accompagnement à domicile plus intensif, en alternative à l'EHPAD.
Une instruction a été publiée le 15 avril dernier pour accompagner les ARS dans le déploiement de la nouvelle mission, notamment dans l'organisation d'appels à candidature, programmés pour le deuxième semestre 2022 sur la base du cahier des charges arrêté par le ministre compétent.
Outre les Ehpad, les divers services à domicile, infirmiers, d'aide et de soins ou services polyvalents, pourront porter cette nouvelle mission. Les établissements commerciaux n'en seront pas écartés, afin de ne pas aggraver les inégalités territoriales.
L'instruction budgétaire du 12 avril 2022 a enfin consacré une enveloppe globalisée de 52,2 millions d'euros au renforcement de l'encadrement médical en Ehpad au moyen :
- de l'augmentation de la présence médicale. Deux décrets du 27 avril 2022 tâchent de remédier au déficit de couverture médicale en établissement et d'attractivité du métier. Le premier 68 ( * ) augmente le temps minimal de médecin coordonnateur au sein des Ehpad, en assurant sa présence au moins deux jours par semaine, quelle que soit la taille de l'établissement. Le second décret octroie aux médecins coordonnateurs une prime d'un montant brut mensuel de 517 euros 69 ( * ) ;
Temps de présence du médecin coordonnateur en Ehpad
|
Capacité de l'établissement |
ETP minimal en vigueur |
ETP minimal désormais |
|
Moins de 44 places |
0,25 |
0,40 |
|
Entre 45 et 59 places |
0,40 |
0,40 |
|
Entre 60 et 99 places |
0,50 |
0,60 |
|
Entre 100 et 199 |
0,60 |
0,80 |
|
200 places ou plus |
0,80 |
1 |
Source : décret n° 2022-731 du 27 avril 2022
- de la continuité des soins la nuit par la généralisation des astreintes d'infirmiers de nuit à l'ensemble des Ehpad en 2023. Le choix des modalités de mise en oeuvre de cette continuité - gardes, astreintes, conventionnement avec un opérateur de HAD - est laissé aux ARS ;
- des PASA et UHR, répondant au besoin d'accompagnement des personnes atteintes de maladies neurodégénératives au sein des Ehpad. Dans le cadre de ces dispositifs, il s'agit de financer des temps d'intervention d'une équipe pluridisciplinaire.
Toutes ces initiatives sont, à l'évidence, bienvenues et participent de la montée en compétence des établissements accueillant des personnes âgées . Selon le tableau de bord de l'ANAP, au moins 20 % des Ehpad n'avaient pas de médecin coordonnateur au 31 décembre 2019. L'assurance que ces mesures suffiront à combler les besoins n'est toutefois pas apportée.
Il manque toutefois une ambition plus nette dans la modernisation des soins en établissement, en exploitant par exemple les possibilités offertes par le numérique : un service de prise de rendez-vous médical à distance en établissement, sur le modèle de Doctolib, permettrait de remédier à l'étroitesse de la couverture en médecin coordonnateurs.
(2) Revoir le répertoire d'action au soutien du portage immobilier des Ehpad
• Soutenir plus fortement le secteur public dans le portage de son patrimoine immobilier
Rappelons que 57 % des établissements pour personnes âgées ont été construits avant 1990, dont 18 % sans rénovation depuis 1990. La part des gestionnaires propriétaires de l'Ehpad est de 77 % dans le secteur public, 44 % dans le secteur privé non lucratif, et 40 % dans le secteur privé lucratif.
Nombre d'établissements rénovés par période
|
Nombre d'établissements dont le bâti a été - en partie ou complétement - construit ou rénové |
% des établissements |
|
|
Avant 1989 |
1806 |
18% |
|
Entre 1990 et 1999 |
1853 |
18% |
|
Entre 2000 et 2009 |
2814 |
28% |
|
À partir de 2010 |
3635 |
36% |
|
TOTAL |
10106 |
100% |
Source : Livre blanc : quel Ehpad pour demain ?
La politique immobilière en direction des Ehpad doit poursuivre au moins trois objectifs : l'adaptation de l'offre d'hébergement aux besoins des résidents, la rénovation de l'existant, et la réponse aux besoins à venir.
Pour atteindre ces objectifs, les pouvoirs publics s'appuient sur deux mécanismes : des plans d'aide à l'investissement placés sous l'égide de la CNSA, des mécanismes d'incitation fiscale pour favoriser l'investissement immobilier. Les plans d'aide de la CNSA sont plutôt destinés au secteur public tandis que les mécanismes fiscaux ont accompagné l'ouverture de places dans le secteur privé lucratif.
Ces instruments doivent être questionnés au regard des pratiques en cours et des besoins à venir.
Dans un contexte de ralentissement des créations de places nouvelles, et alors que les pratiques du secteur sont questionnées par l'affaire Orpea, une réflexion doit être ouverte sur la pertinence des dispositifs fiscaux visant à favoriser l'investissement privé dans le secteur.
Par ailleurs, dans un contexte où l'immobilier occupe une place déterminante dans la qualité d'accueil des résidents et alors que les établissements publics sont ceux dont le bâti est le plus ancien, il convient de réfléchir aux instruments qui pourraient être mis à sa disposition pour l'accompagner dans la gestion immobilière.
Ces réflexions doivent être menées dans une double perspective : les conditions d'hébergement proposées actuellement peuvent être améliorées ; la construction de nouvelles places d'Ehpad est indispensable pour tenir compte des évolutions démographiques à venir.
Le cahier des charges fixé par l'arrêté du 26 avril 1999 insistait déjà sur ce point : « les espaces doivent contribuer directement à lutter contre la perte d'autonomie des résidents, favoriser le mieux possible leur sociabilité et instaurer une réelle appropriation par le résident et son entourage » 70 ( * ) . L'Ehpad doit trouver un équilibre entre ses principales composantes : un lieu de vie, un lieu adapté à la prise en charge de la dépendance, un lieu de prévention et de soins.
Ce cahier des charges fixait des objectifs ambitieux devant permettre « la transposition en établissement du domicile du résident », ce qui signifie la promotion des chambres individuelles, dotées d'un cabinet de toilette intégré et d'une surface minimale comprise entre 18 et 22 mètres carrés.
Les établissements publics sont ceux qui ont le plus de mal à répondre aux recommandations de ce cahier des charges : 11 % des chambres sont encore partagées, un quart des chambres n'ont pas de douche privative, contre respectivement 4 % et 9 % pour le privé non lucratif et 7 % et 4 % pour le privé lucratif.
La question immobilière est une question centrale pour la pérennisation et le développement de nouvelles places en Ehpad. Aussi est-il devenu fondamental d'investir massivement dans la modernisation du bâti des Ehpad surtout publics , et de réfléchir aux moyens à leur donner pour faciliter le portage de leur immobilier, par exemple via la possibilité de s'appuyer sur des professionnels, tels des offices publics d'HLM ou des foncières solidaires, pour les accompagner dans la gestion de ce patrimoine .
Proposition du rapport Libault de 2019 relative à l'immobilier (extraits)
Proposition n° 55 : « Lancer un plan de rénovation des établissements, en particulier publics de 3 Mds € sur 10 ans. Ce plan intègrera des exigences accrues en termes de qualité architecturale et valorisera la réalisation de petites unités de vie (15-20 personnes) au sein des établissements ».
« Étant donné l'ancienneté de son bâti, le secteur public serait priorisé. L'ouverture de ces financements au secteur privé non lucratif et lucratif doit être assortie d'exigences fortes sur la qualité de prise en charge et par une maîtrise des tarifs hébergement. Destiné prioritairement au secteur public, ce plan de rénovation serait conditionné pour les établissements de petite taille à l'engagement de dynamiques de rapprochement.
Il serait établi sur la base d'un audit détaillé à réaliser rapidement. En retenant une hypothèse de 150 000 places à rénover (un quart de l'offre totale n'a pas connu de rénovation depuis plus de 25 ans), le besoin d'investissement a été estimé à 15 Mds €. Il est proposé d'augmenter les plans d'aide à l'investissement de la CNSA d'environ 3 Mds € en 10 ans (soit un triplement de l'effort actuel d'investissement) pour abonder et amorcer un large plan de rénovation du bâti. Cet abondement interviendrait indépendamment des efforts d'investissements consentis par d'autres opérateurs. En particulier, les investissements nouveaux de la Caisse des dépôts et consignations et d'Action Logement doivent intervenir en complémentarité avec cet effort d'investissement.
Ce plan de rénovation permettrait de ne pas répercuter les coûts liés à la rénovation sur les résidents. Il représente donc une dépense évitée pour les personnes et les familles. »
• Restreindre les mécanismes de défiscalisation de l'investissement dans l'immobilier des Ehpad
La dimension immobilière a une importance particulière dans le modèle économique des acteurs privés lucratifs. Les établissements privés, situés plus fréquemment dans des zones urbaines denses, supportent un coût du foncier plus élevé. L'objectif assumé par Orpea, lors de sa dernière assemblée générale d'actionnaires, en juin 2021, était d'ailleurs celui de la « “premiumisation” de l'offre et du réseau » assurée, entre autres, par la « création d'établissements dans des localisations à fort pouvoir d'achat » et une « montée en gamme du réseau existant ». L'immobilier est central dans cette stratégie : de beaux locaux, avec espace vert, bien situés, sont un argument pour capter des clients.
Lors de son audition par la commission, Yves le Masne, ancien directeur général d'Orpea, a ainsi indiqué : « Dans un établissement classique, le résultat brut d'exploitation est de l'ordre de 20 % à 30 %. Ce qui a fait l'originalité d'Orpea, c'est d'essayer d'avoir les loyers les plus bas possible tout en étant le mieux placé possible. En effet, nous nous sommes efforcés de construire nous-mêmes nos immeubles, ce qui permet d'économiser les coûts de promotion immobilière, qui représentent 10 % à 20 % du coût d'une construction classique. Dans la moitié des cas, nous conservons la pleine propriété des immeubles de manière à ne pas payer de loyer. Avant loyer, les différents acteurs de notre secteur ont à peu près la même profitabilité que nous, mais comme nous économisons les loyers, notre profitabilité après loyer est meilleure. » 71 ( * ) .
Or une grande partie des Ehpad commerciaux appuient leur immobilier sur la vente en lots sous statut de loueur en meublé non professionnel ouvert à l'investissement défiscalisé qui s'adressent notamment aux particuliers et promettant en contrepartie des taux de rendement importants non réglementés.
Comme l'a indiqué Sophie Boissard à la commission : « Nous avons engagé depuis 2017 un plan de rénovation très vaste sur le parc médico-social, qui sera terminé d'ici à 2025, soit plus de 1 milliard d'euros dans les 270 établissements médico-sociaux du groupe. [...] Nous pouvons le faire sans nous endetter de manière déraisonnable et - j'insiste - sans recourir à des ventes à la découpe. Nous n'avons pas recours chez Korian - cela se pratiquait avant mon arrivée - aux fameuses locations meublées professionnelles (LMP). Nous recevons tous, en tant qu'épargnants, de telles publicités qui offrent des rendements invraisemblables. Je considère aujourd'hui que ce n'est pas le bon dispositif pour investir durablement. Nous ne voulons pas risquer de nous retrouver dans des situations de propriétés morcelées, avec des loyers exorbitants, ce qui pourrait nous mettre dans l'incapacité totale d'assurer durablement l'activité . » 72 ( * ) .
Les dispositifs de défiscalisation applicables à l'investissement en Ehpad
1) Le dispositif « Censi-Bouvard »
Ce dispositif permet de bénéficier d'un crédit d'impôt de 11 % du montant de l'investissement hors taxe réalisé dans un logement loué meublé neuf dans une structure spécifique (résidence avec services pour étudiants, résidence services seniors, Ehpad, etc .).
Cette exonération s'étale sur une période de 9 ans, avec un montant maximum d'investissement plafonné à 300 000 euros.
Il est également possible de récupérer la TVA à hauteur de 20 % du montant de l'investissement, sur demande auprès du Trésor public.
2) Le statut de loueur meublé non professionnel (LMNP)
L'acheteur d'une chambre en Ehpad ou dans une résidence senior dont les revenus locatifs de l'investissement sont inférieurs à 50 % du revenu total et dont les recettes locatives sont inférieures ou égales à 23 000 euros peut bénéficier du régime fiscal micro-bic, plus avantageux.
Il peut également récupérer la TVA si le logement est situé dans une résidence avec services, si le bail commercial signé avec l'exploitant de la résidence comprend 4 services para-hôteliers et si les loyers perçus sont soumis à la TVA de 5,5 %. En Ehpad, ces trois conditions sont généralement remplies d'office.
Le statut de LMNP autorise également un amortissement linéaire sur les murs de l'immeuble pour une période de 30 à 40 ans, mais aussi sur le mobilier pendant 5 à 7 ans. L'investisseur peut alors créer des amortissements réputés différés. En optant pour ce régime réel, les loyers deviennent alors non imposables et la totalité des charges foncières peut être déduite des revenus locatifs.
3) Le statut de loueur meublé professionnel (LMP)
Ce statut s'applique lorsque l'investisseur génère plus de 23 000 euros de recettes locatives, représentant plus de 50 % de son revenu global. La défiscalisation en Ehpad sous régime reste possible, mais elle nécessite un investissement de départ plus élevé, d'être inscrit au RCS et de payer des cotisations aux organismes sociaux. Il est possible de récupérer la TVA et d'amortir linéairement l'immeuble sous les mêmes conditions que pour le statut LMNP.
Ce statut LMP permet de déduire toutes les charges foncières de son revenu global et les plus-values de cession de biens peuvent être exonérées d'impôts si l'activité en LMP est exercée depuis 5 ans et que les recettes annuelles des deux années civiles précédentes ne dépassent pas les 250 000 euros.
L'acquéreur, domicilié en France, bénéficie alors de réductions d'impôt sur la valeur hors taxes du bien, sous réserve qu'il le loue en meublé non professionnel (LMNP) pendant au moins 9 ans.
Or de tels montages pèsent substantiellement, avant même la mise en fonctionnement de l'établissement, sur le niveau du tarif hébergement, réduisant de fait l'accessibilité financière de ces structures pourtant d'intérêt général, sans parler de la pression qu'elle exerce sur la rentabilité de l'exploitation et du rapport qu'un tel mécanisme général entretient avec son mode de propriété.
Aussi les rapporteurs s'interrogent-ils sur l'opportunité de restreindre très sérieusement les mécanismes de défiscalisation de l'investissement locatif en Ehpad.
Proposition n° 16 : Supprimer les dispositifs de défiscalisation pour les investissements immobiliers en Ehpad (ou les soumettre à des règles plus protectrices des petits épargnants et plus contraignantes sur l'entretien du bâti).
Proposition n° 17 : Donner aux acteurs publics et privés non lucratif la possibilité de s'appuyer sur des professionnels pour les accompagner dans la gestion du patrimoine immobilier des Ehpad (foncières solidaires, OPHLM).
(3) Répondre aux besoins en matière de personnel
Des besoins du secteur des personnes âgées dépendantes en personnel en nombre suffisant et qualifié, tout a déjà été dit. Par exemple, par le rapport de Myriam El Khomri de 2019 73 ( * ) .
Les métiers du grand âge sont d'abord peu attractifs . Le turn-over y est important : plus de 80 % des Ehpad ont des vacances de postes et/ou jugent les difficultés de recrutement récurrentes, le nombre de candidats aux concours d'aide-soignant a baissé de 25 % en cinq ans.
La sinistralité de l'emploi atteint en outre des niveaux records, supérieurs à ceux du BTP : la fréquence des accidents du travail et maladies professionnelle est proche de 100 pour 1 000 salariés, soit trois fois supérieure à la moyenne nationale.
Les rémunérations du secteur sont par ailleurs durablement faibles. Les salaires de base des premiers niveaux d'emploi sont inférieurs au SMIC dans plusieurs conventions collectives. En conséquence de quoi, le taux de pauvreté des intervenants à domicile est de 17,5 %, contre 6,5 % pour l'ensemble des salariés. De plus, 79% des salariés sont à temps partiel, le plus souvent subi.
Or trop peu a été fait pour y remédier. Les formations restent cloisonnées, et les refontes des diplômes d'accompagnant éducatif et social (DEAES) et d'aide-soignant ont été menées séparément, alors que les métiers se rapprochent. L'ouverture d'un institut de formation d'aides-soignants ou d'un établissement dispensant le DEAES nécessite toujours, respectivement, une autorisation et un agrément, freins que la loi LCAP du 5 septembre 2018 a levés dans d'autres secteurs.
Les financements pour la qualité de vie au travail restent à encourager plus fortement. Un engagement pour le développement de l'emploi et des compétences (EDEC) a été conclu en 2014 entre les ministères du travail, de la santé et de l'économie pour le secteur de l'autonomie, de même qu'un contrat de filière, en 2017. La dynamique n'a toutefois pas pris.
Les innovations du secteur restent limitées . Une stratégie nationale pour améliorer la qualité de vie au travail en Ehpad a été arrêtée en juin 2018, et d'autres acteurs nationaux, les collectivités, les Carsat, y contribuent aussi, mais le secteur conserve une image peu dynamique.
L'organisation du secteur est encore insuffisamment structurée . Il est couvert par sept conventions collectives. Avec la loi LCAP du 5 septembre 2018, les métiers du grand âge ne relèvent certes plus désormais que de trois OPCO - hors fonction publique, mais des progrès peuvent encore être faits.
Enfin, les métiers sont trop cloisonnés. Les compétences sont définies de manière serrée, et les règles de financement de la prise en charge à domicile ou en Ehpad sont rigides. Un projet contenant par exemple 80 places d'Ehpad, 30 places de Ssiad, un Saad, dix places d'accueil de jour et cinq places d'hébergement émarge sur cinq enveloppes différentes et doit obtenir quatre autorisations distinctes.
Le rapport faisait en conséquence un grand nombre de propositions, dont la plupart méritent d'être reprises.
Principales propositions du rapport El Khomri
Le rapport de Mme El Khomri formulait un certain nombre de préconisations dans l'objectif essentiel de former près de 350 000 professionnels d'ici 2025 : 260 000 pour compenser les départs en retraite et les combler les vacances, et 93 000 par des créations de postes - 66 500 pour augmenter de 20 % le taux d'encadrement et 20 700 pour faire face au vieillissement de la population, notamment.
Axe 1 : assurer de meilleures conditions d'emploi et de rémunération
- Recruter en fonction des besoins : créer 18 500 postes/an d'ici 2024.
- Remettre à niveau les rémunérations des conventions collectives inférieures au SMIC, créer un mécanisme d'indexation, et supprimer l'agrément national des conventions collectives.
- Soutenir les démarches de rapprochement des partenaires conventionnels du secteur, aller vers un OPCO commun.
- Aider à la mobilité des professionnels à domicile : négocier une offre nationale pour équiper les accompagnants de véhicules propres, aider à l'acquisition du permis de conduire en fin de formation.
Axe 2 : donner une priorité à l'amélioration de la qualité de vie
- Lancer un programme de lutte contre la sinistralité, porté par la branche AT-MP. Promouvoir la qualité de vie dans les CPOM.
- Imposer 4 heures de temps collectif par mois d'équipe à domicile et en Ehpad. Créer un baromètre national sur la qualité de vie au travail.
- Développer les groupements d'employeurs en les exonérant de TVA. Investir dans les équipements réduisant la pénibilité au travail.
Axe 3 : moderniser les formations et changer l'image des métiers
- Mobiliser le Plan d'investissement dans les compétences sur les formations sanitaires et sociales. Renforcer le repérage et l'accompagnement des candidats aux formations.
- Supprimer le concours d'aide-soignant pour la formation initiale et l'apprentissage ; assurer l'inscription dans les centres de formation via Parcoursup pour la formation initiale, ouverte aux non-titulaires du bac.
- Supprimer tout quota national pour les entrées en formation d'aide-soignant.
- Garantir la gratuité de la formation. Augmenter le nombre de sessions annuelles dans tous les centres de formation, accompagner le développement du maillage territorial de l'offre de formation.
- Réduire drastiquement l'éventail des diplômes. Rapprocher les référentiels et les instituts de formation des aides-soignants et accompagnants éducatifs et sociaux, pour une fusion à terme. Porter à 10 % la part des diplômes obtenus par l'alternance, à 25 % celle des diplômes délivrés dans le cadre de la VAE.
- Structurer des parcours attractifs. Développer de nouvelles fonctions d'animation d'équipes, de tutorat, d'enseignement. Permettre à tous les professionnelss d'accéder à une formation en gérontologie. Ouvrir aux aides-soignants de la FP un grade terminal en catégorie B.
- Créer un campus des métiers du grand âge, guichet unique de formation et de qualification. Créer un « senior BAFA » (proposition faite par la députée Audrey Dufeu Schubert).
- Lancer une campagne nationale de communication pour améliorer l'image des métiers du grand âge.
Axe 4 : innover pour transformer les organisations
- Reconnaître et sécuriser les glissements de tâches dans le cadre de protocoles nationaux. Expérimenter l'activité libérale dans les zones sous-denses. Reconnaître l'intérêt de la pratique avancée en gérontologie. Créer le métier de « care manager » (coordination de services prévus pour renforcer le maintien à domicile).
- Promouvoir l'innovation organisationnelle.
Axe 5 : mobilisation et la coordination des acteurs et des financements
- Réunir une conférence départementale des métiers du grand âge « chargée de définir une feuille de route » déclinant le plan national.
- Créer une plateforme départementale des métiers du grand âge pour mettre en oeuvre un guichet unique sécurisant les recrutements, dont le pilotage serait confié aux préfets, PCD et DDARS.
- Réunir un comité national des métiers du grand âge, instance de gouvernance du plan national, présidé par un parlementaire.
- Assurer la mobilisation des financements nationaux nécessaires ; le comité national cartographierait les fonds susceptibles d'être mobilisés. Le rapport reprend l'idée du rapport Libault de mobiliser la CRDS, « ou toute autre ressource pérenne ». Déroger le cas échéant au pacte de Cahors.
- Créer un observatoire national des métiers du grand âge.
2. Rendre la gouvernance du secteur propice à l'efficacité et à l'efficience de la politique du grand âge
a) Les problèmes de financement et de gouvernance
Quand on parviendrait à mettre en place un pilotage par la qualité, à mieux associer les usagers à la gestion des établissements et à améliorer celle des événements indésirables, à rééquilibrer les places respectives des différents segments de l'offre et notamment à brider les ambitions du privé commercial, à accompagner la nécessaire médicalisation des établissements et à remédier aux difficultés de recrutement, il resterait à clarifier le cadre national de la politique de prise en charge des personnes âgées en perte d'autonomie.
Car, comme le relevait la concertation grand âge et autonomie de 2019, « L'épuisement institutionnel paraît très profond. Il est largement illustré par le désarroi des acteurs de terrain, gestionnaires de services à domicile et d'établissements... il faut rebâtir le système de pilotage et de gouvernance en partant de principes simples, qualité de prise en charge, réponse aux besoins, attention et écoute aux attentes des personnes âgées » 74 ( * ) .
Depuis 2020, des modifications importantes ont été apportées au secteur, au premier rang desquelles la création par la loi relative à la dette sociale et à l'autonomie de 2020 75 ( * ) d'une nouvelle branche de sécurité sociale chargée de gérer le nouveau risque de la perte d'autonomie, branche dont la gestion a été confiée à la CNSA.
Or on ne saurait affirmer que cette création a suffi à donner au secteur un nouvel équilibre : les rapporteurs de la commission d'enquête ont constaté avec surprise que lors de ses dizaines d'auditions, de la CNSA, il n'a quasiment jamais été question .
Pour un certain nombre d'acteurs du secteur, la médicalisation accrue des Ehpad emporte ou emportera à terme une compétence élargie des ARS sur la gouvernance du secteur des personnes âgées dans les territoires, ne laissant éventuellement aux départements que la compétence d'aide à domicile. Les rapporteurs estiment qu'un tel recul de la place des départements dans la politique médico-sociale n'est pas opportun.
D'abord, les départements ont en matière sociale et médico-sociale, d'une manière générale, une compétence quasiment séculaire et qui n'est remise en cause par personne. Ensuite, s'il est vrai que la couverture du risque autonomie a une forte dimension médicale, il a aussi et surtout une dimension sociale, car la coordination des acteurs de l'aide à la personne est une mission de proximité. La prévention de la perte d'autonomie exige par exemple le repérage des fragilités, qui sont socio-économiques, familiales et psychologiques au moins autant que sanitaires, et la crise sanitaire liée au Covid-19 a montré qu'un tel repérage perdait de son efficace à mesure qu'il s'éloignait du territoire.
Enfin, et par conséquent, le risque autonomie se prête plus mal que les autres à l'application du modèle d'organisation de la sécurité sociale de gouvernance centralisée par une caisse unique disposant d'antennes territoriales en réseau et, d'ailleurs, le choix de la CNSA pour gérer la branche autonomie ne s'est accompagné d'aucune modification de sa gouvernance, fondée sur un véritable « Parlement de l'autonomie » représentant toutes les parties prenantes.
Aussi la démarche de la mission Libault de 2022 semble-t-elle plus intéressante, qui prend soin de préciser que l'objectif ne doit pas être « de remettre en cause les choix de gestion des acteurs dans leur périmètre de compétences » mais de viser, « compte tenu de la forte imbrication des politiques de l'autonomie, à les amener à traiter ensemble, sur la base d'une contractualisation, les sujets à la frontière des prises en charge sanitaires, sociales et médicosociales, dans l'intérêt général d'un meilleur service rendu aux usagers » 76 ( * ) .
Les rapporteurs accueillent ainsi avec intérêt la proposition du rapport remis en mars 2022 à la ministre Brigitte Bourguignon, consistant à mettre en place un service public territorial de l'autonomie qui exercerait quatre grandes missions :
- l'accueil, l'information, l'orientation et la mise en relation des personnes âgées en perte d'autonomie , des personnes en situation de handicap et de leurs aidants, selon trois vecteurs : numérique, téléphonique, et d'accueil, d'information et d'orientation des usagers.
- l'instruction, la délivrance et la réévaluation des aides et des prestations - les acteurs territoriaux conservant leurs compétences ;
- l'appui aux solutions concrètes , à deux niveaux : d'une part, les aides et appuis, au profit des professionnels , à la gestion, au suivi et à l'accompagnement dans la durée de l'ensemble des personnes. Cette mission visera aussi à soulager les aidants. Les DAC, les communautés 360, les CLIC, les CPTS, en particulier, ont vocation à être intégrés au SPTA, afin que les modalités d'appui aux professionnels de terrain soient clairement identifiées au sein de ce point d'entrée intégré. D'autre part, la mobilisation de l'ensemble des acteurs institutionnels et associatifs de droit commun ;
- les actions de prévention, de repérage et d'« aller-vers », mission qui mobilise les nombreux acteurs du repérage de la perte d'autonomie, de l'adaptation des logements, ou encore ceux réunis au sein des conférences des financeurs de la prévention de la perte d'autonomie.
Schéma des missions du SPTA
Source : mission parcours et autonomie 2022.
Le rapport de la mission parcours et autonomie préconise ainsi qu'un service public territorial de l'autonomie prenne forme , au titre de ses deux premières missions au moins, dans une Maison des ainés et des aidants , sous réserve qu'elle s'inscrive bien dans la logique de point d'entrée unique, simple, identifié et lisible pour les usagers et les professionnels et qu'elle organise l'appui aux solutions concrètes.
La CNSA jouerait dans le déploiement de ce service un rôle pilote, qui pourra consister à :
- soutenir l'ingénierie du projet de déploiement du SPTA, en lien avec les « référents SPTA » au sein des conseils départementaux et des ARS : en élaborant avec eux le cahier des charges des SPTA, en élaborant des référentiels métiers avec les professionnels de terrain, en repérant les bonnes pratiques territoriales, en assurant l'appui opérationnel auprès des conseils départementaux et des ARS comme elle le fait déjà auprès des MDPH ;
- former les acteurs territoriaux à la structuration du service public territorial ;
- animer les instances de démocratie sanitaire ;
- définir, recenser et suivre les indicateurs, assurer les remontées de données nécessaires au pilotage national et local du SPTA, pour garantir que les missions du cahier des charges sont effectivement mises en oeuvre, en élaborant un tableau de bord homogène mis à disposition de la COTEA, recensant les données à collecter pour le pilotage national et local du SPTA.
La gouvernance territoriale de la politique de l'autonomie serait en conséquence refondée au sein d'une conférence territoriale de l'autonomie (Cotea) . Celle-ci s'appuiera sur le réseau des ARS et sur les conseils départementaux, mais associerait également les préfets, acteurs des politiques publique d'insertion professionnelle, d'emploi et de cohésion des territoires, mais aussi les directeurs des services départementaux de l'éducation, en tant qu'ils mobiliseront les structures du premier et du second degré pour l'inclusion scolaire des enfants en situation de handicap.
Le périmètre des missions de la Cotea concernera les quatre blocs d'actions du SPTA :
- réaliser et mettre à jour un diagnostic partagé quantitatif et qualitatif des besoins ;
- définir et approuver, sur la base de ce diagnostic partagé, une stratégie départementale de déploiement et d'organisation du SPTA répondant aux besoins, sur la base du cahier des charges national ;
- initier, renforcer et animer les dynamiques partenariales locales, par exemple en matière de prévention, ou pour organiser des sorties d'hospitalisation, ou même en désignant des référents identifiés pour les usagers ;
- établir à cette fin une programmation des projets et des financements associés.
Propositions du rapport Libault de 2022 (extraits)
1° Définir par la loi et mettre en oeuvre un service public territorial de l'autonomie dans tous les départements.
2° Créer un système d'information de suivi actif du parcours de vie de la personne âgée et/ou en situation de handicap ainsi que de leurs aidants, partagé entre les professionnels des secteurs sanitaire, social et médico-social.
3° Réunir les conditions d'une évaluation globale de la situation de la personne, en s'appuyant sur une révision des outils d'évaluation (grilles AGGIR et PATHOS).
6° Prévoir l'intégration au SPTA des dispositifs d'accueil, d'information, d'orientation, de mise en relation, d'attribution des prestations, d'appui aux solutions concrètes et de prévention de la perte d'autonomie, sans remise en cause de leur existence.
8° Élaborer en concertation avec tous les acteurs un cahier des charges national totalement axé sur le service à l'usager, dans les quatre blocs de mission du SPTA.
9° Mettre en place, sur la base d'un cahier des charges et d'un pilotage national par la CNSA, un programme de formation continue commune des agents publics (ARS et CD) et des professionnels de terrain des secteurs sanitaire, social et médico-social.
10° Légitimer les délégations départementales des ARS dans le pilotage des politiques de l'autonomie et du SPTA, aux côtés du conseil départemental chef de file, en adaptant leurs organisations internes aux logiques de parcours et en renforçant l'attractivité des métiers.
11° Prendre en compte les financements des différents dispositifs et outils de coordination existants ainsi que leurs limites pour attribuer des financements pour le déploiement du SPTA, dans une logique d'effet de levier.
12° Créer une conférence territoriale de l'autonomie au niveau départemental.
13° Renforcer et simplifier les articulations entre l'ARS, le conseil départemental, les communes et groupements de communes à travers un schéma départemental stratégique et opérationnel commun.
15° Autorise par la loi les assemblées locales à fusionner par délibération des conférences et instances entrant dans le champ du SPTA.
21° Assurer un déploiement généralisé du SPTA sur le territoire national, de manière progressive, dans les deux ans suivant la publication de la loi.
Les rapporteurs rejoignent enfin leurs collègues de l'Assemblée nationale sur la nécessité de créer un conseil national consultatif des personnes âgées sur le modèle du Conseil national consultatif des personnes handicapées (CNCPH).
Ce dernier, créé par la loi de 1975, « assure la participation des personnes handicapées à l'élaboration et à la mise en oeuvre des politiques les concernant » 77 ( * ) . Il peut être consulté par les ministres compétents sur tout projet, programme ou étude intéressant les personnes handicapées. Il peut se saisir de toute question relative à la politique concernant les personnes handicapées. Il est chargé d'évaluer la situation matérielle, financière et morale des personnes handicapées en France et des personnes handicapées de nationalité française établies hors de France prises en charge au titre de la solidarité nationale, et de présenter toutes les propositions jugées nécessaires au Parlement et au Gouvernement, visant à assurer, par une programmation pluriannuelle continue, la prise en charge de ces personnes.
De telles missions ne sont actuellement pas remplies pour les personnes âgées en perte d'autonomie autrement que par la remise de rapports ponctuels, dans la tradition créée par le rapport Laroque de 1962 78 ( * ) , remis désormais à une fréquence dont l'accélération dit à elle seule la gravité du problème qu'il nous faut collectivement résoudre. Aussi un organe permanent trouverait-il sa place dans la formalisation des solutions nécessaires, au plus près des pouvoirs publics.
Un tel organe pourrait d'ailleurs être connecté par convention au comité d'animation des contrôles appelé de ses voeux par les rapporteurs dans la proposition n° 5, convention qui aurait pour objet de favoriser la concertation et les échanges d'informations.
Proposition n° 19 : Créer un conseil national consultatif des personnes âgées.
Proposition n° 20 : Prévoir une convention entre le conseil national consultatif des personnes âgées nouvellement créé et le comité d'animation des contrôles ( cf . proposition n°5).
Proposition n° 21 : Créer une conférence territoriale des personnes âgées.
b) En attendant la « loi Grand âge et autonomie »
La dernière proposition appelée par l'analyse du présent rapport ne surprendra guère puisqu'elle ramasse ce qui précède, et surtout car elle s'appuie sur la promesse faite, au moins sous cette forme, depuis le milieu du quinquennat précédent : examiner une loi consacrée au grand âge et à l'autonomie, afin de répondre aux besoins de la population en la matière.
Une telle réforme devra notamment :
- Trouver ces sources de financement pérennes d'une offre de service de meilleure qualité. Outre le renforcement des qualifications et l'effort d'investissement, notamment immobilier, mentionnés précédemment, il conviendra d'augmenter le taux d'encadrement en établissement. La Cour des comptes relevait encore en février dernier que « des différences nettes peuvent être constatées s'agissant des taux d'encadrement observés dans treize pays par un même gestionnaire d'Ehpad. Alors que, dans certains pays, ce taux est supérieur (Irlande) ou très légèrement inférieur (Pays-Bas) à un agent pour un résident, il est inférieur de moitié dans d'autres (Belgique, Tchéquie). La France se situe pour sa part à 0,66 agent par résident. En tenant compte de la durée légale du travail, et en comparant sur une base commune de 40 heures hebdomadaires pour tous les pays (la durée hebdomadaire est de 48h00 en Irlande), le taux d'encadrement en Irlande s'établit alors à 1,38 ETP pour un résident, tandis que le ratio français fléchit à 0,57 (pour 35 heures). C'est une dimension structurante des comparaisons de taux d'encadrement ».
- Aménager, les aides existantes pour améliorer la couverture des besoins, en réexaminant par exemple l'opportunité de certains seuils d'âge ou les cloisonnements entre politiques du handicap et politique du grand âge, un tel décloisonnement étant rendu souhaitable par la création d'une branche de sécurité sociale commune ;
- Améliorer la coordination des acteurs pour fluidifier les prises en charge ;
- Structurer une politique de prévention de la perte d'autonomie cohérente et efficace.
Proposition n° 24 : Examiner une loi grand âge visant à structurer un service public de la prise en charge de la perte d'autonomie répondant aux besoins et aux souhaits de la population.
TRAVAUX DE LA COMMISSION
___________
I. CONSTITUTION DE LA MISSION D'INFORMATION
(Mardi 8 février 2022)
- Présidence de M. Alain Milon, vice-président -
M. Alain Milon , président . - Mes chers collègues, la parution de l'enquête journalistique Les Fossoyeurs de M. Victor Castanet a donné lieu à ce que d'aucuns appellent désormais l'affaire Orpea. L'ampleur des dysfonctionnements mis au jour appelle effectivement une remise en ordre. Ont été annoncées plusieurs catégories de travaux, de la part du Gouvernement - il aurait pu le faire bien avant -, qui a diligenté des enquêtes de l'Inspection générale des affaires sociales (IGAS) et de l'Inspection générale des finances (IGF), et de la commission des affaires sociales de l'Assemblée nationale qui a notamment entendu le PDG du groupe.
Le souhait de la présidente de notre commission est, d'une part, de ne pas doublonner les travaux en cours et, d'autre part, de travailler sur un sujet susceptible, le cas échéant, d'avoir un débouché législatif. Notre commission pourrait ainsi s'intéresser au « contrôle du contrôle », en conduisant des travaux sur le cadre juridique des contrôles opérés dans les Ehpad mais aussi sur les moyens qui leur sont alloués, leur fréquence, leur qualité, leurs résultats et les suites qui leur sont données. Elle pourrait aussi constituer l'aiguillon nécessaire au maintien du calendrier ambitieux engagé par le Gouvernement.
À cette fin, nous pourrions constituer, au sein de notre commission, une mission d'information sur le contrôle des établissements d'hébergement pour personnes âgées dépendantes (Ehpad). L'idée est celle d'une mission « agile », qui procède à quelques auditions plénières mais surtout à un travail sur pièces auprès des différents acteurs du contrôle.
À l'issue de cette réunion de commission, notre présidente saisira le Président du Sénat afin que cette mission d'information puisse être dotée des prérogatives d'une commission d'enquête si vous êtes d'accord sur cette démarche. Le calendrier s'est un peu précipité, car cet après-midi a lieu la dernière Conférence des présidents avant la suspension des travaux parlementaires. C'est pourquoi Catherine Deroche a informé l'ensemble des membres du bureau de la commission par un courrier vendredi dernier.
La Conférence des présidents pourrait prévoir que le Sénat se prononce le jeudi 17 février si la commission des lois confirme la recevabilité du sujet, qu'elle devrait examiner au cours de sa réunion du 16 février prochain.
Mme Laurence Cohen . - La commission d'enquête sur les hôpitaux est encore en cours, comme de nombreux autres travaux. La mission d'information pourrait-elle se transformer en commission d'enquête ?
M. Alain Milon , président . - Elle aurait les pouvoirs d'une commission d'enquête.
Mme Laurence Cohen . - La commission d'enquête sur les hôpitaux doit rendre son rapport en mars prochain.
Quel serait le calendrier de la mission d'information sur le contrôle des Ehpad ?
M. Alain Milon , président . - Je ne sais pas. La mission d'information ne comprendra pas d'autres membres que ceux de la commission des affaires sociales. Nous demanderons simplement qu'elle ait les pouvoirs d'une commission d'enquête, notamment de demander aux personnes entendues de prêter serment.
Mme Monique Lubin . - Pourquoi ne pas avoir demandé directement la création d'une commission d'enquête ?
Peut-on considérer qu'il s'agit d'une mission interne à notre commission ?
M. Alain Milon , président . - C'est la même chose que la mission d'information sur l'adéquation du passe vaccinal à l'évolution de l'épidémie de covid-19, dont l'une des auditions vient de se terminer.
Mme Monique Lubin . - L'ensemble des membres de la commission pourra-t-il participer aux auditions ?
Le rapporteur pourra-t-il faire venir les différents acteurs contrôlant les Ehpad ?
M. Alain Milon , président . - Tous les membres de la commission des affaires sociales pourront participer.
Le rapporteur agira comme bon lui semble.
Mme Émilienne Poumirol . - Combien y aura-t-il de rapporteurs ?
M. Alain Milon , président . - La majorité sénatoriale n'en a proposé qu'un, mais il peut y en avoir deux !
Je sais que votre groupe s'est interrogé sur la possibilité de désigner un rapporteur. Je n'y suis pas opposé, pas plus que la présidente. Nous allons proposer, pour notre part, Bernard Bonne.
Mme Jocelyne Guidez . - Le sujet est très intéressant. Peut-on l'élargir aux maisons départementales des personnes handicapées ?
M. Alain Milon , président . - Cet élargissement ne semble pas possible pour l'instant. Nous pourrons peut-être l'envisager en juillet prochain, en même temps que nous verrons si nous pouvons mener des missions d'information sur d'autres sujets, avec un autre gouvernement et d'autres parlementaires.
Mme Laurence Cohen . - Le temps nous est compté : on ne peut pas élargir le périmètre d'enquête de la commission et travailler dans de bonnes conditions. La nomination de Bernard Bonne en tant que rapporteur nous semble être une bonne idée.
Je souligne toutefois un problème concernant le fonctionnement de cette commission, qui est très ouverte : les rapporteurs sont toujours issus des groupes Les Républicains (LR) ou Socialiste, Écologiste et républicain (SER), alors que ce ne sont pas les seuls groupes politiques représentés dans la commission.
Mme Raymonde Poncet Monge . - Je suis d'accord avec Mme Cohen !
M. Alain Milon , président . - J'entends bien votre remarque. M. Bonne n'est pas un rapporteur du groupe LR, mais un rapporteur de la majorité sénatoriale. Si l'opposition sénatoriale veut bien s'entendre sur le nom d'un rapporteur, cela ne me dérange pas. (Sourires)
Mme Monique Lubin . - Je voulais savoir pourquoi cette mission d'enquête était aussi ciblée sur le contrôle du contrôle. Certes, le livre Les Fossoyeurs révèle un problème lié au contrôle des établissements, mais ce n'est pas le seul problème. Il y a aussi toute une philosophie autour de cette financiarisation du grand âge. Le temps nous est compté, mais doit-on vraiment s'en arrêter là ?
M. Alain Milon , président . - Oui, nous le devons, pour une raison toute simple : l'IGAS s'est vu confier une mission par le Gouvernement ; l'Assemblée nationale a mis en place des auditions sur le sujet.
Si nous allions sur les mêmes terrains que l'Assemblée nationale et que l'IGAS, nous ne serions pas audibles. Nous voulons trouver un créneau pour permettre à nos travaux d'être écoutés. Nos collègues de l'Assemblée nationale et les membres de l'IGAS étendront leurs enquêtes à d'autres sujets tout aussi importants.
M. Bernard Bonne . - Pour répondre à Mme Guidez, je pense que nous devons nous en tenir à la question des personnes âgées. Ce sont non pas les seuls Ehpad qui sont concernés, mais l'ensemble des lieux d'accueil des personnes âgées, y compris les résidences autonomie. Tous les lieux devront être étudiés, pour que l'on voie quels sont les contrôles adaptés à chaque type de structure.
Il est évident qu'en regardant la manière dont les contrôles sont effectués et peuvent être améliorés, nous irons bien plus loin que le simple contrôle : il faudra voir ce que l'on contrôle, les raisons pour lesquelles on contrôle, et quelles améliorations nous pouvons proposer pour la prise en charge des personnes âgées.
De nombreux rapports ont déjà été réalisés, et il ne faudra pas répéter à l'infini ce qui a déjà été dit. Le rapport Libault contient de nombreuses propositions. Le rapport d'information que Mme Meunier et moi-même avons signé a aussi apporté de nombreux éléments.
M. Alain Milon , président . - Je conclus de ces échanges que nous sommes d'accord pour demander l'octroi des prérogatives d'une commission d'enquête à cette mission d'information.
La commission demande au Sénat de lui octroyer les prérogatives d'une commission d'enquête, en application de l'article 5 ter de l'ordonnance n° 58-1100 du 17 novembre 1958 relative au fonctionnement des assemblées parlementaires et de l'article 22 ter du Règlement du Sénat.
M. Alain Milon , président . - La majorité propose la candidature de Bernard Bonne. Quelle est la candidature de l'opposition sénatoriale ?
Mme Monique Lubin . - Nous proposons le nom de Michelle Meunier.
M. Alain Milon , président . - Comme c'est l'usage au sein de notre commission, tous les membres de la commission des affaires sociales seront évidemment invités à assister aux auditions menées par la mission d'information, qui travaillera en toute transparence.
Mme Michelle Meunier et M. Bernard Bonne sont désignés rapporteurs de la mission d'information sur le contrôle des Ehpad.
II. EXAMEN EN COMMISSION
___________
Réunie le mardi 12 juillet 2022, sous la présidence de Mme Catherine Deroche, présidente, la commission examine le rapport d'information de M. Bernard Bonne et Mme Michelle Meunier, rapporteurs, sur la mission d'information sur le contrôle des Ehpad
Mme Catherine Deroche , présidente . - Avant que nous n'examinions le rapport de la mission d'information sur le contrôle des établissements d'hébergement pour personnes âgées dépendantes (Ehpad), je vous rappelle que nous suspendrons nos travaux vers 14 h 25 pour assister à l'éloge funèbre de Catherine Fournier en séance publique.
M. Bernard Bonne , rapporteur . - L'émotion légitime suscitée par la publication de l'ouvrage de Victor Castanet a conduit notre commission à mettre en place une mission d'information, dotée de pouvoirs d'une commission d'enquête, que vous nous avez confiée. Après avoir entendu 150 personnes au cours de 54 auditions en format rapporteur, auxquelles certains d'entre vous ont été très assidus, et 7 réunions de commission, nous allons aujourd'hui vous présenter nos conclusions et nos recommandations.
Au préalable, permettez-moi de dire ce que le rapport n'est pas.
Bien que notre mission tienne compte du contexte et s'en approprie certains éléments, il ne s'agit pas d'une commission d'enquête sur la gestion des Ehpad du groupe Orpea, ou sur le groupe Orpea lui-même. Sur ce sujet, le Gouvernement a diligenté une mission de l'inspection générale des affaires sociales (Igas) et de l'inspection générale des finances (IGF). Nous tenons d'ailleurs à saluer la grande qualité du travail d'investigation des responsables de cette mission, et la clarté des réponses apportées à nos questions lorsque nous les avons auditionnés.
À la suite de la remise de leurs conclusions, le Gouvernement, sur le fondement de l'article 40 du code de procédure pénale, a saisi le procureur de la République de Nanterre de faits susceptibles de caractériser les infractions d'abus de confiance, voire de détournement de fonds publics. Une enquête judiciaire a été ouverte.
Nos travaux ont été consacrés à la question du contrôle, au « contrôle du contrôle » et, plus largement, à l'analyse de la manière dont l'État et les autorités de tarification assurent le pilotage stratégique du secteur. Ils font apparaître quatre constats : les autorités de contrôle peinent à remplir leurs missions ; il existe un déficit de pilotage stratégique ; le pilotage par la qualité doit être développé pour redonner son attractivité au secteur ; les besoins pour l'avenir sont connus, et il faut désormais y répondre.
Commençons par analyser les difficultés rencontrées par les autorités de contrôle pour remplir leurs missions.
Dans l'affaire Orpea, les limites de la réglementation ont été mises en exergue dès les premières révélations. Elles ont été confirmées par l'enquête de la Cour des comptes et par le rapport de la mission IGAS-IGF. Certaines pratiques ne font l'objet d'aucun contrôle réel et sérieux, comme la gestion des flux financiers au sein des groupes multi-gestionnaires d'Ehpad ; dans d'autres cas, comme le contrôle de la section hébergement, les autorités de contrôle ont été désarmées.
Notre première recommandation sera d'étendre la campagne de contrôle annoncée par le Gouvernement à tous les groupes privés lucratifs. Le rapport IGAS-IGF montre l'importance de ces contrôles, à un niveau agrégé, sur un certain nombre de sujets : remises de fin d'année, constitution d'excédents, recrutement, imputations budgétaires. Il n'est plus suffisant de contrôler les établissements : il faut aussi contrôler les groupes. Cette mission doit être confiée à l'IGAS et à l'IGF, dans l'attente d'une évolution de la réglementation qui organiserait ce contrôle en routine.
Le contrôle des groupes doit être conçu comme un dialogue régulier avec les autorités. Nous proposons la conclusion d'une convention pluriannuelle d'objectifs entre ces groupes privés et la Caisse nationale de solidarité pour l'autonomie (CNSA).
Pour mettre en place ces contrôles ainsi que cette nouvelle convention, nous proposons de débuter par une contractualisation avec les groupes privés lucratifs ; elle a vocation à être étendue à tous les groupes intervenant dans le secteur des Ehpad.
Ce cadre général une fois posé, nous le complétons avec plusieurs mesures concrètes visant à mieux encadrer l'activité des groupes privés.
Les flux financiers entre les établissements et le siège des groupes doivent être encadrés, notamment les frais de siège et les excédents budgétaires.
Le recours à prélèvements au titre des frais de siège constitue un mode d'organisation classique et n'est pas propre au secteur médico-social. Cette possibilité est déjà encadrée par le code de l'action sociale et des familles, qui la subordonne à l'octroi d'une autorisation. Nous proposons de plafonner les prélèvements qui peuvent être effectués au titre des frais de siège.
La seconde catégorie de flux financiers sur laquelle l'affaire Orpea attire l'attention est celle de la constitution d'excédents budgétaires. Depuis la loi relative à l'adaptation de la société au vieillissement (ASV), les éventuels excédents sont laissés à la disposition des établissements. Ces excédents sont nécessaires pour leur permettre de dégager une capacité d'autofinancement. Pourtant, la mission IGAS-IGF constate que la gestion de ces excédents est mal appréhendée par l'État. Nous proposons alors de plafonner leur montant et de définir la durée durant laquelle ils peuvent être utilisés.
Enfin, il nous semble indispensable de procéder au contrôle de la section hébergement. Dans le prolongement des échanges que nous avons eus en février dernier avec le Premier président de la Cour des comptes, il convient d'élargir les compétences de la Cour et des chambres régionales des comptes au volet hébergement des établissements et services médico-sociaux.
Ces évolutions, qui nous semblent indispensables, doivent être complétées par des mesures d'ajustement tout aussi essentielles.
L'assouplissement du cadre réglementaire mis en place par la loi ASV a été mis à profit par certains acteurs pour optimiser leurs présentations budgétaires et leurs résultats. Ainsi, en 2016, les effectifs des agents des services hôteliers émargeaient à 70 % sur le budget hébergement et 30 % sur le budget dépendance ; les effectifs des aides-soignants émargeaient à 30 % sur le budget dépendance et à 70 % sur le budget soins. Depuis la réforme, certains établissements financent des effectifs des services hôteliers à plus de 30 % sur la section dépendance et font financer les effectifs des aides-soignants à plus de 70 % sur le budget soin. Cela leur permet de dégager une marge sur la section hébergement qui n'apparaît pas dans les documents transmis par les établissements non habilités à l'aide sociale.
Le rapport IGAS-IGF relève, d'une part, des difficultés d'interprétation des textes dont auraient pu bénéficier les acteurs pour optimiser l'affectation des dépenses, et, d'autre part, l'existence de pratiques différentes suivant les agences régionales de santé (ARS). Il nous semble donc nécessaire de demander à l'État de clarifier les règles d'imputation des dépenses de personnel entre les différentes sections tarifaires.
Enfin, comme l'ont indiqué les personnes auditionnées, le régime des sanctions à mettre en oeuvre est complexe. La mission IGAS-IGF consacrée à la gestion des établissements du groupe Orpea suggère de prononcer des sanctions financières directement à l'encontre des groupes, plutôt que d'engager une procédure à l'encontre de plusieurs de leurs établissements. Cette solution est conforme à l'organisation fortement centralisée du groupe Orpea et aux pratiques qui sont sanctionnées.
Dans ce cas précis, à savoir une utilisation des fonds publics non conforme à la réglementation, la mission IGAS-IGF considère que deux procédures s'offrent aux pouvoirs publics pour prononcer des sanctions à l'encontre du groupe : la récupération des financements publics employés à un objet différent de celui qui est prévu par les textes, ou des sanctions financières.
La mission préconise de lancer une procédure de récupération à l'échelle nationale, sous l'égide de la CNSA. Cette procédure peut être engagée par une décision du représentant légal de l'établissement qui a accordé un concours de l'État, ici la CNSA.
Si aucune de ces deux procédures n'a jamais été actionnée à l'encontre d'un groupe, il nous paraît d'ores et déjà indispensable de formuler deux recommandations.
Premièrement, définir les actions préalables au prononcé des sanctions financières. Ces dernières s'inscrivent dans une procédure de réponses graduées et ne sont prononcées qu'à la suite d'une injonction non satisfaite.
Deuxièmement, compléter la procédure de récupération des sommes utilisées à des fins autres que celles qui sont prévues par les textes : il s'agit aujourd'hui d'une disposition d'ordre général, afin de simplifier son utilisation dans le champ médico-social.
Nous considérons le plan de contrôle annoncé par le Gouvernement comme très insuffisant. Il est, en outre, mal perçu sur le terrain, vécu comme une tracasserie inutile, tant la situation et les difficultés rencontrées par la majorité des établissements sont connues de leurs autorités de tutelle.
L'État porte une responsabilité écrasante dans les orientations actuelles du contrôle, qui n'en font pas une priorité des ARS, ainsi que l'ont indiqué les représentants de médecins inspecteurs, pharmaciens inspecteurs et inspecteurs de l'action sanitaire et sociale.
Les contrôles existants sont prioritairement axés sur la maltraitance. C'est indispensable, mais cela ne suffit pas, nous l'avons vu : le contrôle des flux financiers doit être intensifié.
Un contrôle efficace nécessite également de renforcer la coordination des acteurs, encore trop hétérogène selon les départements. Concurrence et répression des fraudes, inspection du travail, ARS, finances publiques... chacun organisait ses propres contrôles. Une coordination totale est sans doute inatteignable, mais la renforcer et échanger des informations, c'est possible ! Pour cela, il est nécessaire d'imposer des contraintes d'organisation.
La CNSA pourrait se voir confier le soin de réunir un comité d'animation des contrôles au niveau national, qui réunirait les administrations centrales concernées, les caisses de sécurité sociale, le Défenseur des droits, l'Assemblée des départements de France (ADF), afin de concevoir des orientations communes, et de donner des impulsions aux réseaux déconcentrés. Ce comité d'animation doit être décliné au niveau départemental, avec un représentant du conseil départemental. Cette déclinaison territoriale doit prendre un tour plus opérationnel, avec des échanges d'informations sur les contrôles réalisés par les uns et les autres, ainsi que la définition d'actions communes.
Par ailleurs, les moyens consacrés au contrôle doivent être renforcés, afin que les missions d'inspection et de contrôle ne soient pas seulement mutualisées, mais bien accrues.
Mme Michelle Meunier , rapporteure . - Le renforcement et la structuration des contrôles doivent aller de pair avec un renouvellement des pratiques en matière de pilotage stratégique.
Le déficit que nous avons constaté dans ce domaine est en partie imputable aux gouvernements successifs qui ont évoqué - et même, pour certains d'entre eux, préparé - un projet de loi Grand Âge, avant d'y renoncer. Dans ce contexte, les évolutions législatives et réglementaires n'ont été qu'incrémentales, et n'ont pas favorisé une approche globale ni une vision stratégique des sujets. La volonté de développer le maintien à domicile s'est imposée comme la priorité stratégique du secteur, et ce à juste titre. Or, cet objectif prioritaire ne dispensait pas les autorités d'assurer le pilotage stratégique du secteur des Ehpad, afin de garantir son adéquation avec l'évolution des besoins et le développement du virage domiciliaire.
Le renforcement du pilotage stratégique doit passer par une meilleure gestion du régime d'autorisation.
En attendant, et à défaut de refondre tout le régime d'autorisation, comme cela est développé dans les conclusions de ce rapport, nous vous proposons trois évolutions.
Tout d'abord, la question des transferts d'autorisation et du pilotage de l'offre privée a retenu notre attention. La réglementation en vigueur ne laisse qu'une marge de décision limitée aux autorités compétentes pour s'opposer à un transfert d'autorisation. Dans la pratique, le rejet du transfert ne peut se fonder que sur l'incapacité du cessionnaire à remplir les conditions de gestion de l'établissement. Comme la plupart des organismes cessionnaires gèrent déjà des établissements, démontrer une telle incapacité est complexe. Un droit d'opposition à ces transferts doit ainsi être accordé aux autorités de tarification, afin qu'elles soient en capacité de piloter l'offre dans le temps et de choisir les opérateurs.
Ensuite, nous observons qu'une autorisation donne droit à la perception de dotations publiques, finançant principalement les salaires des soignants, sans lesquels l'établissement n'accueille personne et ne réalise donc pas de profits. L'autorisation d'exploiter un Ehpad est, par conséquent, un actif public dont bénéficie un opérateur privé, et doit être considéré de la même façon que les licences de téléphonie, les autorisations d'occupation du domaine public ou les concessions d'autoroutes. La délivrance de l'autorisation pourrait, dès lors, être soumise au versement d'une redevance.
Enfin, la procédure d'appels à projets renforce la concurrence non seulement entre établissements publics et privés commerciaux, mais encore entre ces derniers et les établissements de l'économie sociale et solidaire (ESS). Nous proposons alors des mesures d'encadrement de l'offre à but lucratif, qui dépasse déjà 50 % de l'offre dans certains territoires.
Ces remarques sur le pilotage de l'offre nous conduisent naturellement à évoquer des questions de gouvernance.
A contrario de la pratique constatée dans le groupe Orpea, la gouvernance des établissements a un grand besoin de gestion de proximité, laquelle passe par une meilleure association des résidents ou de leurs familles.
L'association des usagers au fonctionnement des établissements médico-sociaux a longtemps été balbutiante. Le principal organe est, à cet égard, le conseil de la vie sociale (CVS), créé par la loi de 2002, en remplacement du conseil d'établissement. Les associations d'usagers estiment que seul un CVS sur cinquante est opérationnel, et qu'une très grande proportion des résidents, des familles et des personnels ne connaît pas son existence et son rôle.
Avec le décret du 25 avril 2022, le Gouvernement a apporté d'opportunes précisions. La composition du conseil a d'abord été élargie et les attributions des CVS précisées. Le décret rend également obligatoire l'élaboration d'un règlement intérieur et d'un rapport d'activité.
Ces clarifications sont bienvenues, mais elles ne lèvent pas tous les obstacles à la bonne marche de ces organes. La présence d'associations agréées, par exemple, devrait être envisagée, sur le modèle des associations d'usagers dans le secteur sanitaire.
Nous rejoignons nos collègues de l'Assemblée nationale sur la nécessité de créer un conseil national consultatif des personnes âgées, sur le modèle du Conseil national consultatif des personnes handicapées (CNCPH). Ce dernier, créé par la loi de 1975, peut être consulté par les ministres compétents et peut se saisir de toute question relative à la politique concernant les personnes handicapées, dont il évalue la situation matérielle, financière et morale.
Un tel organe pourrait, par ailleurs, être relié par convention au comité d'animation des contrôles, en lien avec notre recommandation n° 5, convention qui aurait pour objet de favoriser la concertation et les échanges d'informations.
Avec la place des usagers, la question de la gouvernance est dominée par une autre problématique : celle de la simplification du pilotage territorial.
De ce point de vue, la création en 2020 d'une nouvelle branche de sécurité sociale chargée de la gestion du risque de perte d'autonomie n'a pas changé grand-chose. Pour un certain nombre d'acteurs, la médicalisation souhaitable des Ehpad emporte ou emportera à terme une compétence élargie des ARS dans les territoires, ne laissant éventuellement aux départements que la compétence d'aide à domicile. Un tel recul de la place des départements dans la politique médico-sociale ne nous semble pas opportun.
La mission de Dominique Libault de mars 2022 nous semble s'inscrire dans une démarche plus intéressante. Elle précise que l'objectif ne doit pas être de remettre en cause les choix de gestion des acteurs dans leur périmètre de compétences, mais de viser, « compte tenu de la forte imbrication des politiques de l'autonomie, à les amener à traiter ensemble, sur la base d'une contractualisation, les sujets à la frontière des prises en charge sanitaires, sociales et médico-sociales, dans l'intérêt général d'un meilleur service rendu ».
D'après ce rapport, la gouvernance territoriale de la politique de l'autonomie pourrait être refondée au sein d'une conférence territoriale de la santé et de l'autonomie (Cotea). Celle-ci s'appuierait sur le réseau des ARS et sur les conseils départementaux, mais associerait également d'autres acteurs intervenants dans les politiques de soutien à l'autonomie, tels les préfets, les acteurs des politiques publiques d'insertion professionnelle, d'emploi et de cohésion des territoires, mais aussi les directeurs des services départementaux de l'éducation.
Le périmètre des missions de la Cotea concernera les quatre blocs d'actions du service public territorial de l'autonomie (SPTA) proposé par le rapport : réaliser et mettre à jour un diagnostic partagé des besoins, sur le plan quantitatif et qualitatif ; définir une stratégie départementale d'organisation du SPTA répondant aux besoins, sur la base d'un cahier des charges national ; animer les dynamiques partenariales locales, par exemple en matière de prévention, ou pour organiser des sorties d'hospitalisation ; établir à cette fin une programmation des projets et des financements associés.
Avec la gouvernance, le pilotage par la qualité est présenté par de nombreux acteurs, qu'il s'agisse de la Cour des comptes ou de Dominique Libault, comme un levier à actionner pour améliorer la prise en charge des résidents et l'attractivité du secteur.
Selon vos rapporteurs, cela doit commencer par une prise en charge renforcée des questions de maltraitance.
Selon Jean-Luc Gleyze, président du conseil départemental de la Gironde, « les outils de détection des maltraitances sont trop éclatés, avec trois canaux : l'ARS, le département et le 3977. Ainsi les saisines sont-elles assez rares ».
Par conséquent, il faut redoubler d'efforts pour faciliter la détection des situations problématiques graves dans les établissements. Cela impose de fiabiliser au plus vite la connaissance du problème par la finalisation des outils informatiques nécessaires. Il conviendrait d'aller plus loin, en imposant, par exemple, une obligation de réponse sur la suite donnée aux signalements de maltraitance adressés par les familles aux autorités de tarification et de contrôle.
L'autre volet de la politique de qualité repose sur le déploiement d'un référentiel élaboré par la Haute Autorité de santé (HAS).
La HAS a finalement publié, en mars 2022, le premier référentiel d'évaluation de la qualité des établissements sociaux et médico-sociaux. Comme elle n'a pas les moyens nécessaires pour assurer la certification de l'ensemble des structures, celle-ci sera réalisée par des organismes tiers ; les procédures de labellisation seront accréditées par le Comité français d'accréditation (Cofrac). Les premières évaluations fondées sur ce référentiel devraient débuter en septembre.
Le pilotage des établissements par la qualité peut aussi prendre la forme d'un suivi d'indicateurs de l'activité rendus publics.
Le décret du 28 avril 2022 précité prévoit la transmission par les Ehpad de cinq indicateurs : la composition du plateau technique ; le profil des chambres (simples ou doubles) ; le nombre de places habilitées à l'aide sociale à l'hébergement ; la présence d'un infirmier de nuit et d'un médecin coordonnateur dans l'établissement ; le partenariat avec un dispositif d'appui à la coordination des parcours de santé.
La liste d'indicateurs annoncée par la ministre en mars dernier était deux fois plus longue, la Défenseure des droits en proposait d'autres : les indicateurs ne font pas tout. Quoi qu'il en soit, il conviendra de suivre de près la mise en oeuvre de ces mesures.
Le pilotage par la qualité doit également favoriser une meilleure organisation du secteur et renforcer son attractivité.
Sur les besoins en personnel du secteur des personnes âgées dépendantes, que ce soit du côté du nombre ou de la qualification, tout a déjà été dit. Par exemple, le rapport de 2020 réalisé par Myriam El Khomri présente les métiers du grand âge comme peu attractifs, car le turnover y est important ; le nombre de candidats aux concours d'aide-soignant a baissé de 25 % en cinq ans, la sinistralité de l'emploi atteint des niveaux records, les rémunérations du secteur sont durablement faibles, les formations restent cloisonnées et l'organisation du secteur est encore insuffisamment structurée.
M. Bernard Bonne , rapporteur . - Les besoins pour l'avenir sont connus, il faut désormais y répondre.
Nous concédons que, malgré tous les moyens engagés pour réussir le virage domiciliaire, et les succès déjà engrangés en la matière, le besoin de places en Ehpad va continuer à s'accroître dans les années à venir. La population de personnes âgées dépendantes, estimée à 2,5 millions de personnes en 2015, pourrait atteindre 4 millions en 2050. Si la dépendance évolue de façon plus optimiste, il faudrait tout de même ouvrir 56 000 places en Ehpad d'ici à 2030.
Pour accompagner la politique immobilière du secteur, les pouvoirs publics s'appuient sur deux mécanismes : des plans d'aide à l'investissement placés sous l'égide de la CNSA, des mécanismes d'incitation fiscale pour favoriser l'investissement immobilier.
Ces instruments doivent être examinés au regard des pratiques en cours et des besoins à venir. Il devient fondamental d'investir massivement dans la modernisation du bâti des Ehpad, surtout ceux relevant du public dont le bâti est plus ancien ; il faut entamer une réflexion sur les moyens à leur donner pour faciliter le portage de leur immobilier, en donnant par exemple la possibilité de s'appuyer sur des professionnels, tels des offices publics de HLM ou des foncières solidaires, pour les accompagner dans la gestion de ce patrimoine.
En outre, une réflexion doit être ouverte sur la pertinence des dispositifs fiscaux visant à favoriser l'investissement privé dans le secteur.
La démographie ne permettra sans doute pas de se passer des acteurs du secteur privé commercial, mais il semble possible de freiner l'emballement de la rentabilité, notamment dans la dimension immobilière, cruciale dans le modèle économique des acteurs privés lucratifs.
L'immobilier d'une grande partie des Ehpad commerciaux s'appuie sur la vente en lots sous statut de loueur en meublé non professionnel ouvert à l'investissement défiscalisé : ce statut s'adresse notamment aux particuliers, promettant en contrepartie des taux de rendement importants. Or, ces montages pèsent lourd, avant même la mise en fonctionnement de l'établissement, sur le niveau du tarif hébergement, réduisant de fait l'accessibilité financière de ces structures, pourtant d'intérêt général ; ne parlons pas de la pression exercée sur la rentabilité de l'exploitation.
Aussi nous interrogeon-nous sur l'opportunité de restreindre très sérieusement les mécanismes de défiscalisation de l'investissement locatif en Ehpad.
Notre dernière proposition ne surprendra guère, car elle reprend ce qui précède, et, surtout, elle s'appuie sur la promesse faite, au moins sous cette forme, depuis le milieu du quinquennat précédent : examiner une loi consacrée au grand âge et à l'autonomie, afin de répondre aux besoins de la population.
Cette recommandation est incontournable, le secteur a besoin de réformes structurelles de grande ampleur. Ne pas le faire, c'est manquer de considération pour nos aînés.
Nous voudrions conclure la présentation de ce rapport en saluant le professionnalisme, le dévouement et le travail considérable qui est accompli chaque jour dans les Ehpad, et que la crise sanitaire rend encore plus difficile.
Mme Catherine Deroche , présidente . - Je salue moi aussi le travail de nos deux rapporteurs.
Je rappelle que le dépôt de ce rapport ouvre un délai de vingt-quatre heures au cours duquel il peut être demandé que le Sénat se réunisse en comité secret.
Je vous demande donc la plus stricte confidentialité sur nos débats jusqu'à la conférence de presse.
La réunion, suspendue à 14 h 20
La réunion est reprise à 15 h 15.
Mme Catherine Deroche , présidente . - Nous reprenons nos travaux sur le rapport de la mission d'information sur le contrôle des Ehpad.
M. Philippe Mouiller . - Je salue le travail des rapporteurs. Les conclusions de leurs travaux sont très attendues sur le terrain.
Le rapport montre qu'il est difficile de contrôler les crédits du volet hébergement des établissements et services médico-sociaux à but lucratif. Un amendement datant de 2009 avait exclu ces établissements de tout contrôle : pourrions-nous revenir sur cette disposition à l'occasion de l'examen d'un prochain projet de loi de financement de la sécurité sociale ?
Pour être efficaces, les contrôles supposent des sanctions : les outils à la disposition des autorités sont-ils adaptés ? Doivent-ils être améliorés ?
Cette mission d'information trouve son origine dans une crise : nous avons tous été choqués par le traitement réservé aux résidents par certains groupes privés. Pourtant, dans certains territoires, les difficultés seraient considérables sans leur concours. Je souscris à l'équilibre prôné par les rapporteurs : il faut restreindre les profits, et des moyens plus importants doivent être consacrés aux personnes âgées. Toutefois, ne multiplions pas les normes qui décourageraient le secteur privé d'investir.
Chacun est conscient du vieillissement de la population. Néanmoins, l'augmentation du nombre de places disponibles constitue-t-elle la seule réponse ? Ne faut-il pas envisager une transformation du modèle des Ehpad ?
Mme Monique Lubin . - Ce rapport est très intéressant. J'espère que nous pourrons nous en servir à l'occasion de l'examen d'une future loi consacrée à la dépendance.
Le livre a soulevé la question des financements normalement destinés aux soins et à la dépendance, qui, dans les faits, sont détournés pour améliorer l'attractivité des groupes aux yeux des investisseurs. Ce phénomène était-il connu ? Si c'est le cas, était-il toléré ?
Mme Cathy Apourceau-Poly . - Je remercie les deux rapporteurs pour la qualité de leur travail.
Avec ma collègue Laurence Cohen, nous regrettons l'absence de loi sur le grand âge, pourtant promise par le précédent gouvernement. La cinquième branche de la sécurité sociale créée récemment est une coquille vide, du point de vue tant de son financement que de sa gouvernance : c'est une fausse bonne idée. Notre groupe déposera une contribution à ce sujet. Nous demandons des moyens pour les Ehpad : cela passe par des recrutements, des revalorisations salariales et des plans de formation de qualité.
Nous plaidons pour un grand service public du troisième âge. Nous ne devons pas faire de profits sur le dos de nos anciens. Le rôle des conseils départementaux au sein de la gouvernance des établissements doit être renforcé, de même que les contrôles inopinés au sein des grands groupes privés.
J'ai été profondément choquée par le niveau de salaire des directeurs d'Orpea : le chiffre de 1,2 million d'euros a été cité. Pendant ce temps, faute de moyens, les personnes âgées sont maltraitées dans les Ehpad privés. Étant donné que ces groupes bénéficient de fonds publics, est-il possible d'encadrer ces salaires exorbitants ?
Mme Raymonde Poncet Monge . - Je remercie les deux rapporteurs pour leur travail. Les auditions ont été remarquablement dirigées par nos deux collègues. Je regrette toutefois que le rapport n'ait pas adopté la même tonalité.
Aujourd'hui, le constat est clair : les groupes à but lucratif tels qu'Orpea et Korian puisent dans la section hébergement au détriment des soins apportés aux personnes. Plus le niveau de dépendance est élevé, moins les résidents sont en capacité de réclamer une qualité de service minimale. La vulnérabilité est exploitée. Il en va de même pour les cliniques psychiatriques gérées par ces groupes. Pis encore, les personnes sans famille ne peuvent pas se défendre. Les indicateurs de qualité ne pourront pas résoudre tous les problèmes.
Ces groupes privés saisissent l'occasion des modifications législatives et réglementaires pour augmenter leur profit. Dans son livre, Victor Castanet a cité un exemple édifiant : lorsque l'assurance maladie passe de la solvabilisation individuelle des dispositifs au forfait afin de limiter la dépense devenue trop dynamique, ils parviennent encore à maximiser le profit. Le même scénario s'est répété lors de l'adoption de la loi ASV. Ces sociétés, qui disposent d'une grande puissance de feu, sont très lucratives et sont mieux gérées que certaines entreprises du CAC 40. D'aucuns soutiennent qu'elles se retireraient du marché sans ces profits : qu'elles le fassent !
Notre réaction est bien tardive. Ces groupes ne se contentent plus de puiser dans les sections soins et hébergement : ils ne sont plus un acteur du secteur médico-social - ne l'ont-ils jamais été ? - ou de l'immobilier de santé. D'ici à 2025, Orpea aura vendu un quart de son patrimoine immobilier, engendrant ainsi des profits spéculatifs via des filiales présentes au Luxembourg et dans les paradis fiscaux. La croissance externe d'Orpea s'est fondée sur l'endettement financier.
Au fil du temps, Orpea donne de moins en moins d'informations sur ses filiales à l'étranger : leur structure financière est inconnue, contrairement à la situation prévalant en Allemagne. Il est nécessaire que l'Autorité des marchés financiers (AMF) joue pleinement son rôle.
Nous examinerons prochainement le projet de loi du Gouvernement relatif au pouvoir d'achat. Orpea rassure actuellement ses actionnaires en leur rappelant que ses crédits-bails sont capés à 1 %. Ceux-ci peuvent se réjouir : les tarifs des contrats des usagers sont, quant à eux, bien indexés sur l'inflation, soit une augmentation vraisemblable de 7 à 8 %. Une volonté politique est indispensable pour réduire la place qu'occupent ces grands groupes privés dans le secteur médico-social. Les transferts d'autorisation doivent être mieux encadrés. Par ailleurs, les autorisations ne doivent plus être renouvelées tacitement tous les quinze ans.
Le taux d'encadrement doit être rendu obligatoire, comme dans les crèches. Sans personnel en nombre suffisant, il faut fermer les établissements.
Mme Catherine Deroche , présidente . - Les enfants rentrent chez eux le soir, à l'inverse des résidents des Ehpad.
Mme Frédérique Puissat . - Madame Poncet Monge, si l'on appliquait ce que vous proposez, tous les établissements devraient fermer.
Mme Raymonde Poncet Monge . - En moyenne, les résidents restent deux ans dans les Ehpad. Si des problèmes d'embauche apparaissent, il faut refuser les nouveaux résidents. N'étalons pas la misère, comme Orpea le fait aujourd'hui. Le taux d'occupation des établissements est leur levier d'action : sans personnel, ils seraient contraints de fermer.
M. Olivier Henno . - Je tiens à féliciter les deux rapporteurs, qui n'ont ménagé ni leur temps ni leur peine. Je rends hommage à leur pugnacité.
Toutefois, je m'interroge sur l'efficacité de l'action publique : un livre d'un journaliste aura été nécessaire pour approfondir un sujet aussi important. Quel a été le rôle de l'État, des ARS et des conseils départementaux ? J'ai moi-même consacré du temps aux conseils d'administration de plusieurs Ehpad publics.
Les rapporteurs soutiennent qu'une réflexion doit être ouverte sur la pertinence des dispositifs fiscaux visant à favoriser l'investissement privé dans le secteur. Ils s'interrogent sur l'opportunité de restreindre largement les mécanismes de défiscalisation de l'investissement locatif dans les Ehpad. J'y suis plutôt favorable, mais avez-vous mesuré les conséquences de cette décision ? Le modèle global ne serait-il pas remis en cause ? Cette préconisation des rapporteurs est importante et structurelle. Je me réjouis que vous ayez ouvert ce débat.
M. Bernard Bonne , rapporteur . - Je rappelle que les travaux de notre commission avaient pour objet non pas le groupe Orpea ou la loi Grand Âge, mais le contrôle du contrôle. Nous avons naturellement débordé du cadre - nous souhaitions même le faire davantage - et nous n'avons pas été bienveillants, il est vrai, tant ce que nous avons appris au cours des différentes auditions nous a paru scandaleux. Dans la mesure où nous devions répondre à la mission qui nous a été confiée, nous n'avons pas inclus dans le rapport l'ensemble de nos observations et recommandations. Lorsque le projet de loi Grand Âge sera examiné, nous pourrons nous exprimer plus largement.
Des décrets ont été pris en urgence par le Gouvernement, entre la publication du livre de Victor Castanet, le rapport IGAS-IGF et la remise de notre rapport : ils prévoient un contrôle approfondi de la section hébergement notamment. Des modifications législatives seront néanmoins nécessaires pour imposer, dans l'intérêt des résidents, des contrôles plus stricts à ces groupes, qui, chaque fois, leur opposent le secret des affaires.
Nous avons en outre constaté un mélange dans les tarifications, entre les soins et la dépendance d'une part, qui relèvent de l'État et des départements, et l'hébergement d'autre part. Or, quand on fait glisser du personnel de l'un à l'autre, en particulier de l'État vers l'hébergement, il s'ensuit une modification de l'orientation de l'argent public. C'est ce à quoi s'est livré Orpea, et ce n'est pas normal. Nous devons donc modifier la loi pour contrôler plus efficacement le volet hébergement dans l'ensemble du secteur médico-social.
En ce qui concerne la place du privé, Michelle Meunier et moi-même avions tendance à remettre en cause, au début de nos travaux, l'existence même du secteur privé, commercial et social ne faisant pas bon ménage. Je vous assure aujourd'hui que la suppression du secteur privé est impossible. Mme la présidente l'a fait remarquer, que ferait-on des résidents de ces établissements ? Qui est en mesure aujourd'hui de racheter l'ensemble des biens immobiliers des groupes privés ?
Un encadrement beaucoup plus important est en revanche nécessaire. Nous devons aussi doter le secteur public de moyens supplémentaires pour lui permettre d'acquérir de l'immobilier. La simple gestion des établissements est à la portée de tous et le secteur public a démontré qu'il en était parfaitement capable. Finalement, tous les établissements se heurtent à la même difficulté : un manque de moyens - les directeurs réclament au plus vite en moyenne deux personnes supplémentaires par établissement - auquel - je l'espère ! - la loi Grand Âge pourra remédier.
L'évolution du secteur privé lucratif doit être contenue. Dans certains départements, la proportion d'établissements relevant de cette catégorie atteint quasiment 50 % quand, dans d'autres, elle n'est que de 8 à 9 %. Nous n'avons pas fixé de limite chiffrée, mais la loi Grand Âge pourrait en instaurer une.
Il convient également de mieux contrôler les autorisations. Auparavant, quand un groupe rachetait un établissement privé, on se contentait de signer. L'absence de contrôle explique en partie les niveaux de rémunération exceptionnels des directeurs de groupe. Si les directeurs et les personnels des établissements font leur travail avec les moyens dont ils disposent et les contraintes qui sont les leurs, il faut contrôler les rémunérations au niveau du groupe. Dans les groupes privés, on n'attribue de rémunérations qu'en fonction des résultats. Si demain les résultats sont moins bons - ils le seront, l'action Orpea ayant déjà perdu 80 % en l'espace de six mois - les rémunérations le seront également.
M. Mouiller évoquait l'augmentation du nombre de places dans trente ans. Dans un rapport que nous avons remis récemment avec Michelle Meunier, nous avions fait un pari : ne plus créer de places en établissement, mais privilégier le maintien à domicile et les structures intermédiaires. Force est de reconnaître que nous allons devoir créer des places supplémentaires. Une annonce du gouvernement passée relativement inaperçue prévoit de supprimer l'ensemble des unités de soins de longue durée (USLD) et de placer 80 % de leurs résidents - soit près de 20 000 personnes - en maison de retraite. Des unités de soins prolongés complexes (USPC) seront créées pour accueillir les 20 % restants. En un mot, il faut maintenir la place du privé, mais le contrôler beaucoup plus.
J'en viens aux interrogations soulevées par Mme Lubin : les dysfonctionnements constatés dans les groupes privés étaient-ils connus, avérés et tolérés par les autorités de contrôle ? La réponse est non, et c'est précisément ce qui nous semble scandaleux. Personne ne s'est posé la question. Un ancien membre du corps préfectoral, ancien directeur d'ARH, est même parti travailler quelque temps comme conseiller du groupe Orpea. Personne n'imaginait à quel point tout y était fait pour gagner de l'argent. Les consultants de McKinsey ou autres étaient beaucoup plus forts qu'imaginé. Ils ont trouvé toutes les failles du système qui permettaient d'engranger des dividendes et ils ne s'en sont pas privés.
Madame Apourceau-Poly, nous ne pouvions aller beaucoup plus loin dans le cadre de ce rapport, mais la question que vous avez soulevée pourrait être abordée dans le cadre de la loi Grand Âge.
Je remercie Mme Poncet-Monge pour sa présence à l'ensemble des auditions. Il était nécessaire que le Sénat fasse preuve de fermeté. Je rappelle également que le groupe Orpea n'est pas le seul concerné.
Mme Émilienne Poumirol . - Tout à fait !
M. Bernard Bonne , rapporteur . - Il me semblait important d'inscrire dans le rapport l'extension du contrôle à tous les groupes privés dans les deux ans. Orpea a été montré du doigt, mais je vous assure que des exagérations ont eu lieu dans beaucoup d'autres groupes privés commerciaux. Ce n'est pas mentir que de dire que les profits y ont été extraordinairement élevés.
Mme Raymonde Poncet Monge . - Cela aurait dû susciter des interrogations !
M. Bernard Bonne , rapporteur . - Peut-être...
Alors que nous avons contrôlé les établissements - parfois même les départements -, personne, pas même les directeurs d'ARS - c'est anormal -, ne s'est soucié de contrôler les groupes. Or le système Orpea, copié par beaucoup d'autres, l'a bien montré : tout remontait au niveau du groupe, où les flux financiers notamment bénéficiaient d'une opacité complète. Les grands groupes ont pu profiter allègrement de cette absence de contrôle.
Concernant la proposition visant à supprimer les dispositifs de défiscalisation, nous devons réfléchir, dans le cadre de la loi Grand Âge, aux moyens d'aider au maximum les établissements publics, afin que l'immobilier ne soit pas une difficulté financière majeure, comme c'est aujourd'hui le cas. Si les groupes privés ont prospéré, c'est parce que le secteur public n'avait pas les moyens de rivaliser en la matière.
La gestion, tout le monde sait faire. Le personnel est identique dans le public et dans le privé. Nous devons supprimer cette défiscalisation, jusqu'ici trop profitable aux groupes sans que les investisseurs en bénéficient réellement. Nombre de particuliers se sont fait berner après avoir investi dans de l'immobilier pour ces grands groupes. Au bout d'un certain temps, lorsque l'établissement n'était plus conforme, ils se sont retrouvés propriétaires d'un établissement vide, quand d'autres obtenaient des autorisations de poursuite d'activité en tant qu'Ehpad. La recommandation n° 16 vise effectivement à modifier cette possibilité de défiscalisation afin de priver les grands groupes de cet avantage comparatif.
Nous avons également fait le constat que les capacités financières des grands groupes leur permettaient de répondre très rapidement aux appels à projets et, bien souvent, de les remporter. Dans ce contexte, il faudra revoir l'ensemble des autorisations de transfert, de rachat et d'implantation.
La loi Grand Âge permettra d'améliorer considérablement la situation - il le faut. Le nouveau ministre des solidarités souhaite nous rencontrer à ce sujet, preuve qu'il s'y intéresse. J'espère qu'il aura la force de persuasion suffisante pour convaincre le Gouvernement de soumettre un projet de loi au Parlement. Quels seront les moyens associés ? C'est tout le problème. Si nous pouvons empêcher des dérives, il est certain que nous ne pourrons continuer à travailler sans moyens supplémentaires.
Je remercie M. Castanet pour son livre. Il nous a permis de dévoiler ces anomalies et de dénoncer le système. Je note que l'audit interne mis en place par le groupe Orpea est arrivé aux mêmes constatations que la mission IGF-IGAS. J'ai le sentiment que M. Philippe Charrier, jusqu'ici président-directeur général par intérim d'Orpea, avait vraiment la volonté de remettre les choses en place.
Mme Catherine Deroche , présidente . - Je précise que, par rapport à la version du rapport soumise à consultation, la recommandation n° 12 a fait l'objet d'une modification rédactionnelle. Elle est désormais la suivante : « Décliner le comité d'animation des contrôles au niveau départemental avec un représentant du conseil départemental afin de coordonner les actions ».
Les recommandations sont adoptées.
La mission d'information adopte, à l'unanimité, le rapport d'information et en autorise la publication.
Il est décidé d'insérer le compte rendu de cette réunion dans le rapport.
III. COMPTES RENDUS DES AUDITIONS
Audition de M. Victor Castanet,
journaliste et auteur de
l'ouvrage Les Fossoyeurs
Mme Catherine Deroche , présidente . - Dans le cadre de la mission d'information sur le contrôle des établissements d'hébergement pour personnes âgées dépendantes (Ehpad), nous entendons, cet après-midi, M. Victor Castanet, journaliste.
Cette audition fait l'objet d'une captation vidéo, retransmise en direct sur le site du Sénat et disponible en vidéo à la demande.
Monsieur Castanet, nous avons souhaité, avec les rapporteurs de la mission d'information, Bernard Bonne et Michelle Meunier, vous entendre à quelque distance de l'émotion suscitée par la parution, le 26 janvier dernier, de votre livre Les Fossoyeurs . Cet ouvrage, consacré au groupe gestionnaire d'établissements privés médico-sociaux Orpea, a mis en lumière les dérives d'un système d'optimisation des coûts, au détriment de la qualité de la prise en charge et du bien-être des résidents, mais aussi des financements de l'assurance maladie. Il dénonce aussi l'inadéquation de la forme actuelle des contrôles opérés non pas sur les groupes, mais sur les établissements, et l'incapacité des autorités à s'assurer du bon emploi de l'argent public. C'est pourquoi notre mission d'information a choisi de s'intéresser à la question du contrôle.
Avant de vous laisser la parole pour un propos liminaire d'une dizaine de minutes, je rappelle que cette mission d'information s'est vu attribuer les prérogatives d'une commission d'enquête ; je vous demande donc de prêter serment. Je rappelle que tout témoignage mensonger devant une commission d'enquête parlementaire est puni de cinq ans d'emprisonnement et de 75 000 euros d'amende.
Conformément à la procédure applicable aux commissions d'enquête, M. Victor Castanet prête serment.
M. Victor Castanet, journaliste et auteur de l'ouvrage Les Fossoyeurs . - Les familles et les salariés qui ont participé à cette enquête, plus de 250 personnes au total, ont témoigné des situations de maltraitance subies par les patients de ces établissements, mais aussi des conditions de travail. Sur le premier point, beaucoup de familles se sont exprimées au cours des dernières semaines, dans les médias et face à la représentation nationale, mais n'oublions pas que ce système a aussi considérablement affecté les conditions de travail des salariés du groupe, et ce à tous les niveaux : le personnel soignant, mais aussi les directeurs d'établissement.
Les responsables actuels d'Orpea affirment que mon enquête met en cause les collaborateurs du groupe. C'est, en fait, exactement l'inverse : c'est la direction générale, soit un très petit nombre d'individus, qui est responsable d'une politique réfléchie et assumée de réduction des coûts, passant notamment par un rationnement des produits de santé et d'alimentation, qui a eu un impact direct sur la qualité de la prise en charge des résidents et sur les conditions de travail des salariés. Les directeurs n'ont aucune marge de manoeuvre dans ce groupe : ce sont des supersecrétaires, qui n'ont la mainmise ni sur le budget de l'établissement ni sur sa masse salariale. Ils ne peuvent pas remplacer les absences comme ils le souhaiteraient, ne serait-ce que parce que l'application informatique qu'ils doivent utiliser ne le permet pas ; ils dépendent donc totalement de leur hiérarchie et ne font que suivre ses consignes.
Mon livre met en cause la direction générale du groupe, en particulier son directeur général délégué à l'exploitation, M. Jean-Claude Brdenk, le cost killer du groupe, M. Yves Le Masne, contrôleur de gestion, puis directeur général du groupe, et M. Jean-Claude Marian, son fondateur, ainsi que certains individus occupant des postes clés au sein du service achats et des ressources humaines, dirigées par M. Bertrand Desriaux ; il y aurait beaucoup à dire sur la politique salariale du groupe, sur son syndicat maison, Arc-en-ciel, ou encore sur les très nombreux licenciements pour faute grave de directeurs ou de soignants pris sans aucun motif : il y a eu beaucoup de contentieux, mais nombre de personnes n'ont pas osé aller aux prud'hommes.
Le sujet le plus important pour les parlementaires que vous êtes est sans doute la gestion de l'argent public par Orpea. Ce groupe reçoit, chaque année, des dotations qui varient entre 1 et 2 millions d'euros par établissement et par an, pour un total d'environ 300 millions d'euros annuels. Des témoignages et des documents m'ont permis de démontrer que l'utilisation de cet argent public était tout à fait contestable.
En atteste d'abord la pratique des marges arrière sur les produits de santé. Les directeurs ne pouvaient travailler qu'avec les fournisseurs retenus par le groupe ; les contrats-cadres prévoyaient que d'importantes marges arrière, ou rétrocommissions, seraient reversées au groupe par les fournisseurs, parmi lesquels on peut notamment citer Bastide et Hartmann, et ce sans que les autorités de contrôle -agences régionales de santé (ARS) ou conseils départementaux - en soient informées ni que la direction générale de la concurrence, de la consommation et de la répression des fraudes (DGCCRF) enquête sur ces sujets. Cela fait au moins quinze ans qu'Orpea pratique ce système, qui a été élargi à des intervenants extérieurs, comme les laboratoires. L'État doit se poser des questions : les autorités de contrôle n'ont pas su ou voulu voir ce système, qui, au-delà de l'aspect financier pour l'argent public, a eu des conséquences directes sur la prise en charge des résidents.
L'autre exemple d'une utilisation contestable de l'argent public est l'optimisation de la masse salariale. Il faudra, sur ce point, des investigations poussées, car le système est sophistiqué. Les postes de soignants sont financés par l'argent public ; leur nombre réel correspond-il bien à celui pour lequel un financement a été reçu ? Certains établissements avaient des excédents de dotation pouvant atteindre 100 000 euros annuels. Le groupe a-t-il rendu cet argent ? Yves Le Masne lui-même expliquait que de tels excédents n'auraient eu aucune logique, puisque les ARS auraient repris cet argent, mais le groupe les a-t-il intégralement déclarés ? Il est de la responsabilité de l'État d'enquêter sur ce point.
Il est important que la commission des affaires sociales de l'Assemblée nationale se soit saisie de ces questions, mais elle n'a pas obtenu beaucoup de réponses. Le travail de votre commission peut donc s'avérer fondamental. Les familles et les salariés attendent que l'État aille au bout assez rapidement, ils veulent aussi obtenir des réponses du groupe et définir les responsabilités de ceux qui ont mis en place ce système et de ceux qui, au sein de l'État et des ARS, l'ont laissé se perpétuer vingt ans durant. Qu'est-ce qui a failli pour que les autorités de contrôle ne soient pas en mesure de mettre au jour la réalité de ce système ?
Mme Catherine Deroche , présidente . - Le panel des auditions sera très large ; nous nous intéresserons surtout au contrôle, même si d'autres thématiques seront abordées.
M. Bernard Bonne , rapporteur . - Merci à M. Castanet d'être venu répondre à nos questions. J'ai regardé toutes les auditions qui se sont tenues à l'Assemblée nationale, j'ai remarqué que les responsables d'Orpea n'ont pas du tout répondu aux questions qui leur étaient posées ; nous nous y prendrons donc différemment.
Je pense que notre mission d'information ira au fond des choses ; elle s'intéresse avant tout au contrôle, voire au contrôle du contrôle, mais nous entendons formuler des préconisations pour éviter les débordements dans les structures à but lucratif, mais aussi remédier aux dysfonctionnements des autres établissements. De nombreux rapports ont déjà été publiés, y compris par nous-mêmes, qui défendent la nécessité de consacrer plus de moyens aux personnes âgées. Votre ouvrage dénonce lui aussi le manque de moyens et de personnel dans toutes ces structures ; Mme Claire Hédon, Défenseure des droits, le souligne également. Il faudrait engager au moins 100 000 personnes. J'espère que l'adoption d'une loi relative au grand âge d'ici à la fin de cette année permettra de remédier à ces problèmes. Notre rapport, qui sera rendu à fin du mois de juin, offrira au nouveau gouvernement des armes pour s'engager enfin dans cette réforme.
Au cours des quatre prochains mois, nous comptons mener énormément d'auditions, plénières ou non : ministres responsables, directeurs d'ARS, représentants des directeurs d'établissement, des résidents et des familles, opérateurs privés, au-delà d'Orpea et de Korian, fournisseurs et laboratoires. Nous voulons aller le plus loin possible. Nous attendons aussi beaucoup du rapport conjoint de l'Inspection générale des finances (IGF) et de l'Inspection générale des affaires sociales (IGAS), dont nous auditionnerons les auteurs.
À la lecture de votre livre, en tant qu'ancien président de conseil départemental, j'ai été abasourdi. Nous n'avions aucun moyen de nous informer directement ou de donner notre avis quand nous approuvions le versement de l'allocation personnalisée d'autonomie (APA). Il faut organiser un contrôle beaucoup plus approfondi des dépenses consenties par les résidents et par les acteurs publics.
Monsieur Castanet, avez-vous eu connaissance d'actions en justice engagées depuis la publication de votre ouvrage à l'encontre d'Orpea en matière de maltraitance des résidents ou de fraude à la réglementation ? Il me semble qu'aucune action n'ait été engagée contre vous par Orpea ou ses dirigeants ; comment l'expliquez-vous ? Avez-vous recueilli des éléments supplémentaires depuis la parution du livre ?
Disposez-vous de documents probants relatifs aux remises de fin d'année ? Les explications données par Korian et Orpea ne justifient pas ces pratiques : il s'agirait de payer des prestations de service fournies par Bastide, Hartmann ou d'autres fournisseurs, pour le compte de Korian ou Orpea !
Vous expliquez, dans votre livre, que le fournisseur de protections contre l'incontinence a développé un modèle spécifique pour Orpea. Les éléments dont vous disposez permettent-ils de déterminer si ce modèle était conforme à la réglementation ? A-t-il été commercialisé auprès d'autres établissements ?
Quelles difficultés avez-vous rencontrées pour l'obtention de documents de la part d'Orpea, des ARS et des conseils départementaux ?
M. Victor Castanet . - Ni le groupe Orpea ni ses principaux dirigeants n'ont porté plainte pour diffamation. On leur a demandé, notamment à l'Assemblée nationale, pourquoi ils ne le faisaient pas alors qu'ils niaient beaucoup des faits exposés dans le livre ; ils ont, chaque fois, déclaré qu'ils se réservaient le droit de le faire.
Quant aux actions engagées contre le groupe, je sais que certaines familles se préparent à lancer des procédures dans les semaines qui viennent ; les avocats réunissent énormément de plaintes et de témoignages, ce qui requiert du temps. D'autres familles s'étaient engagées dans de telles procédures avant la sortie du livre ; l'une d'entre elles a fait condamner Orpea en première instance pour des faits de maltraitance. Des salariés aussi se préparent à engager des procédures contre le groupe, notamment pour utilisation de leur nom dans de faux contrats de travail. Des syndicats, dont la CGT, vont porter plainte pour certains faits de discrimination syndicale et de fraude aux élections professionnelles. En revanche, à ma connaissance, il n'y a pas encore d'enquête judiciaire autour de la gestion par le groupe de l'argent public ; certaines familles et certains salariés s'interrogent quant à cette inaction de l'État, même si l'on peut espérer que celui-ci ne fait qu'attendre la publication du rapport de l'IGF et de l'IGAS. Pourtant, en tant que journaliste, je sais que plus on laisse passer de temps avant l'ouverture d'une enquête, plus la partie adverse est en mesure de nettoyer les traces de ses actes : il est donc important d'agir vite.
Oui, je dispose de documents probants quant aux remises de fin d'année. Des employés d'Orpea sur le terrain ont témoigné des effets concrets de ces marges arrière : sans disposer de preuves écrites, ils savaient que ce système fonctionnait. Mais des cadres de plus haut niveau, au service achats du siège, m'ont également raconté dans le détail le fonctionnement du système et m'ont transmis des documents où figurent les taux de remise et les montants associés pour un grand nombre de fournisseurs.
M. Bernard Bonne , rapporteur . - Pourrez-vous nous faire parvenir ces documents ?
M. Victor Castanet . - Je dois en discuter avec mon avocat et ma maison d'édition afin de garantir la protection de mes sources. Ces documents sont datés, ce qui pourrait nuire à leur anonymat.
M. Bernard Bonne , rapporteur . - Je comprendrais tout à fait que vous masquiez les éléments permettant d'identifier vos sources ; ce qui nous intéresse est le contenu de ces documents.
M. Victor Castanet . - Certes, mais Orpea enquête déjà pour déterminer l'identité de mes sources. Je dois être vigilant : certaines de ces personnes ont peur des représailles du groupe, d'autres ont signé des accords de confidentialité...
J'en viens à Hartmann et au modèle spécifique de protection contre l'incontinence évoqué dans le livre. Des employés du service achats m'ont raconté qu'un appel d'offres était lancé tous les six ans pour ces protections et d'autres dispositifs médicaux, mais que c'étaient toujours les mêmes fournisseurs - Hartmann et Bastide - qui les remportaient, car ce sont ceux qui consentent aux marges arrière les plus importantes. Selon ces personnes, l'appel d'offres ne se jouait que sur ce point, les critères de qualité étaient absents du débat. Les autres fournisseurs n'auraient pas accepté de telles remises de fin d'année. Les patrons de telles firmes m'ont raconté des négociations avec Orpea dans lesquelles ils avaient refusé de mettre en place de telles marges, qu'ils jugeaient illégales et immorales, ce qui avait entraîné la fin de leurs relations avec Orpea, mais aussi Korian - j'ai moins enquêté sur ce dernier, je peux donc moins m'étendre sur son cas. Ces deux géants du secteur imposaient ces règles ; il fallait s'y plier pour rester dans le jeu.
Ce système fonctionnait pour les protections et les dispositifs médicaux, mais également les laboratoires. Pendant longtemps, les établissements d'Orpea travaillaient avec de petits laboratoires, souvent les plus proches et, partant, les plus efficaces pour des prélèvements urgents. Or ces laboratoires ont perdu tous leurs contrats du jour au lendemain, en 2015 ou 2016, quand le siège a décidé de mettre en place un système équivalent de marges arrière pour les laboratoires. Cela s'est fait contre l'intérêt des résidents et contre l'avis des directeurs d'établissement. La pratique des marges arrière participe de la financiarisation et de la concentration de ces groupes. Seules les grosses structures peuvent y participer ; les petits laboratoires indépendants souffrent de ces politiques.
La qualité de la prise en charge s'en trouve aussi directement affectée. Lors d'une des dernières négociations de contrat avec Hartmann pour les protections, le taux de remise convenu par rapport au prix public affiché était de 28 % : c'est colossal ! Hartmann a accepté au vu de l'ampleur du marché, mais cela a eu des conséquences immédiates sur la qualité des produits fournis. Une personne qui travaillait au service achats m'a raconté que, dans les semaines qui ont suivi, de nombreux directeurs d'établissement les avaient appelés pour se plaindre de la qualité des nouvelles protections, qui fuyaient ou se déchiraient beaucoup plus souvent. Des discussions ont eu lieu, mais les responsables n'ont rien voulu entendre : seules les marges arrière comptaient. La dignité et la santé de dizaines de milliers de personnes âgées en ont souffert. Depuis lors, de nouveaux appels d'offres ont eu lieu ; peut-être ont-ils rectifié le tir, je ne saurais le dire.
M. Bernard Bonne , rapporteur . - Pour modifier un équipement tel que ces protections, il faut une autorisation. Pensez-vous qu'elle a été octroyée ?
M. Victor Castanet . - J'ai consulté les bibles des produits de ces fournisseurs. La nature exacte du changement de produit serait très difficile à prouver, au vu du nombre immense de références, qui changent en permanence, ce qui rend impossible, même pour les directeurs d'établissement, de suivre ceux qui importent vraiment. C'est un vrai labyrinthe, ce qui me semble réfléchi. Le changement de qualité à la suite de ce contrat est, en revanche, étayé par des témoignages directs de directeurs et de cadres du service achats.
Ces pratiques financières ont un impact non seulement en matière de gestion de l'argent public, mais aussi sur la prise en charge de ces personnes et sur leur dignité, ce qui provoque également une souffrance pour le personnel et les directeurs d'établissement. Ces derniers n'ont cessé de perdre en marges de manoeuvre : une application informatique commune à Orpea et à Hartmann définissait le nombre et le type de protections auxquelles ils avaient droit, sans adaptation possible pour les profils atypiques. Un directeur aurait voulu commander des protections adaptées pour une personne en surpoids : cela lui était impossible dans l'application. Pour le hors-standard, qui est tout de même très fréquent, il fallait passer par d'autres canaux, recevoir l'autorisation du directeur régional, qui leur était souvent refusée s'ils osaient la demander. Ils avaient conscience de la maltraitance qu'ils faisaient subir à ces personnes recevant des protections inadaptées, mais demeuraient dépendants du système en place.
M. Bernard Bonne , rapporteur . - Qu'en est-il des difficultés que vous avez rencontrées pour obtenir de la part d'Orpea, des ARS et des conseils départementaux des documents relatifs aux remises de fin d'année ?
M. Victor Castanet . - Rappelons d'abord qu'Orpea a commencé par nier l'existence de telles remises, avant de les présenter comme des commissions versées par les fournisseurs pour paiement de services que leur aurait fournis Orpea.
M. Bernard Bonne , rapporteur . - M. Mérigot, de Korian, a affirmé la même chose.
M. Victor Castanet . - Je n'ai enquêté que sur Orpea, je ne me prononcerai donc pas sur Korian. Pour Orpea, il y a plusieurs éléments problématiques. Les marges arrière, ou remises de fin d'année, peuvent être légales, mais leur régularité n'est pas établie quand de l'argent public est concerné. Je n'ai pas connaissance d'autres situations de ce type. Ensuite, les autorités de contrôle n'étaient pas au courant. Cette information était cachée lors de la remise de compte annuelle aux inspecteurs des ARS ou des conseils départementaux. Les inspecteurs avaient les factures, mais pas les contrats-cadres. Par ailleurs, le taux moyen de telles remises dans d'autres secteurs oscille entre 2 % et 10 % ; ici, pour les laboratoires, ce taux dépassait 20 %, et atteignait même 28 % pour les protections ! Ces sommes étaient reversées non pas aux établissements, mais au siège du groupe. Enfin, qui a vérifié au cours des quinze dernières années que les prestations de service dont on dit qu'elles justifient ces remises ont bien été réalisées, qu'elles représentaient jusqu'à 28 % de la valeur du contrat et qu'elles profitaient aux résidents ? Le système est extrêmement opaque, au détriment de l'argent public. Le groupe a tout fait pour en cacher l'existence aux autorités de contrôle pendant des années.
Oui, j'ai rencontré des difficultés pour obtenir certains documents. J'ai commencé par recueillir des témoignages de soignants, puis de directeurs d'établissement et de personnes exerçant de plus hautes fonctions au sein du groupe, qui m'ont expliqué la pratique des remises de fin d'année et l'optimisation de la masse salariale. Certains d'entre eux ont eu le courage de me transmettre des documents internes, notamment sur l'inadéquation entre les postes financés par l'argent public et ceux qui étaient réellement pourvus.
Pour exploiter ces documents, il fallait que je les compare à ce qui avait été déclaré aux autorités de contrôle. Je me suis donc adressé à certaines ARS, notamment d'Île-de-France et d'Aquitaine, en leur expliquant que je menais une enquête sur Orpea et qu'on m'avait rapporté certaines irrégularités quant à la gestion de l'argent public. Toutes les ARS que j'ai contactées ont refusé de me rencontrer, m'ont affirmé que je n'avais pas le droit de consulter ces documents et m'ont dissuadé d'aller au bout. Je me suis étonné que ces documents ne soient pas publics. J'ai eu le sentiment à plusieurs reprises d'être vu comme un gêneur. Orpea a même été mis au courant de mes demandes auprès de certaines ARS ; j'en ai été informé par l'ancienne directrice de la communication du groupe, Brigitte Cachon. Cela m'a incité à plus de prudence dans mes contacts avec les ARS, au vu du contact étroit que certains de leurs employés avaient avec le groupe. Cela m'a beaucoup surpris, car j'aurais imaginé que mon enquête était utile pour la gestion de l'argent public dont les ARS sont responsables.
En revanche, certains inspecteurs des conseils départementaux de la Gironde et de la Vienne m'ont déclaré avoir le droit de me transmettre ces déclarations annuelles, de façon que je puisse procéder à ces vérifications, ce qu'ils ont effectivement fait. S'ils avaient eu la même attitude que les ARS que j'ai contactées, je n'aurais jamais pu obtenir de preuves. Je ne veux pas généraliser : je ne dis pas qu'il y a collusion avec les grands groupes dans toutes les ARS. En revanche, j'ai concrètement fait une telle expérience dans certaines d'entre elles. J'ai aussi relevé que plusieurs anciens salariés de ces agences étaient employés au siège du groupe et que des liens étroits subsistaient avec certaines ARS. Je ne m'attendais pas à de tels liens avec les autorités de contrôle.
Depuis 2017, on a progressivement mis en place les contrats pluriannuels d'objectifs et de moyens (CPOM), conclus non plus par établissement, mais par groupement d'établissements. Si ce système avait été mis en place plus tôt, j'aurais eu encore plus de mal à démontrer les dysfonctionnements, du fait de l'opacité accrue des budgets.
La loi relative à l'adaptation de la société au vieillissement, qui a mis en place les CPOM, a, de ce point de vue, pleinement satisfait les demandes des dirigeants d'Orpea. Il y a désormais beaucoup moins de contrôles : on ne vérifie plus le nombre d'équivalents temps plein, mais seulement la masse salariale générale, et les excédents de dotation ne sont plus repris. Cette loi a été très utile au groupe ; je ne suis pas sûr que ce soit une bonne chose.
M. Bernard Bonne , rapporteur . - Le CPOM est intéressant pour un établissement : cela lui permet d'avoir de la visibilité sur cinq ans. Mais, dans le cas d'un groupe, moins contrôlé, beaucoup d'échappatoires sont possibles.
M. Victor Castanet . - Plusieurs inspecteurs de conseils départementaux m'ont exposé ce mouvement : à un moment, l'État a décidé de faire confiance et de moins contrôler. Ils recevaient des consignes en ce sens. Un budget était établi ; il n'y avait pas de raison de reprendre de l'argent. L'approche du CPOM ne marche que si l'on considère que les grands groupes sont vertueux, mais il y a toujours des acteurs qui le sont moins que d'autres...
Mme Michelle Meunier , rapporteure . - Votre livre a été un coup de tonnerre, même si les professionnels de ce secteur nous alertaient déjà sur leurs conditions de travail. Vous avez su montrer le caractère odieux de certaines pratiques dans le secteur lucratif.
Vous avez consacré un chapitre de votre ouvrage aux contrôles « bidons ». Vous évoquez le cas d'un contrôle annulé très peu de temps avant la date prévue grâce à l'intervention d'une personne influente. Vous venez encore d'évoquer les anciens salariés d'ARS ayant rejoint ces groupes privés. Disposez-vous d'éléments factuels sur ce point ? Pourriez-vous nous les communiquer ?
À votre connaissance, combien y a-t-il eu de contrôles inopinés et de contrôles préparés chez Orpea ces cinq dernières années ?
Les professionnels de ces établissements, travaillant dans des conditions déplorables et se voyant contraints de maltraiter les personnes hébergées, en souffrent. Les conseils de vie sociale peuvent-ils, selon vous, représenter une forme de médiation et de démocratie au sein des établissements ?
M. Victor Castanet . - Suivant un témoignage que j'ai reçu d'un cadre dirigeant d'Orpea, un contrôle a bien été annulé à la suite de l'appel de l'un des dirigeants du groupe à un salarié de l'agence régionale de l'hospitalisation (ARH) d'Île-de-France. La personne qui m'en a fait part était notamment chargée de la préparation des contrôles dans les cliniques. Ces contrôles étaient peu nombreux : une dizaine en huit ans sur 50 établissements.
Un contrôle de conformité était effectué trois semaines après l'ouverture d'une clinique. Tout était évidemment parfait à ce moment ; c'est ensuite que l'on réduisait le personnel et que l'on augmentait la capacité d'accueil. En cas de contrôle par la suite, le groupe était contacté à l'avance par l'ARS, généralement un mois avant le contrôle. Ce cadre faisait ensuite le nécessaire : il allait chercher quelques aides-soignants supplémentaires dans une autre résidence, modifiait des contrats de travail et des plannings. Le jour même, il se rendait sur le site pour tout préparer en détail ; il lui était même arrivé de faire sortir du site, pour le temps du contrôle, des résidents surnuméraires.
Cette personne m'a rapporté certains faits qui l'avaient intriguée quant aux liens entre le groupe et certaines ARS. Orpea avait une bonne idée de la sévérité relative des contrôles dans les différentes régions. Certaines agences étaient plus attentives que d'autres quant aux excédents de dotation, d'autres étaient vues comme des amies ; c'était le cas de l'ARH d'Île-de-France.
Il est arrivé à cette personne de se trouver incapable de préparer correctement un contrôle prévu dans une clinique. Il s'en est ouvert à son supérieur, le patron de la branche Clinea, qui lui a promis de s'en occuper. Une semaine après, ce supérieur lui confirmait avoir appelé l'une des inspectrices de l'ARH d'Île-de-France : le contrôle n'aurait pas lieu.
Mon contact s'est rendu compte que cette inspectrice était en contact direct avec l'un des hauts dirigeants d'Orpea, ils déjeunaient ensemble régulièrement. Ce lien permettait notamment au groupe de disposer à l'avance d'informations relatives aux autorisations d'ouverture d'établissement. Après chaque rencontre avec cette inspectrice, les salariés du siège recevaient des instructions pour préparer tel ou tel dossier, trouver un terrain, des médecins... Orpea avait ainsi une longueur d'avance sur ses concurrents.
Cette inspectrice a fini par quitter l'ARH d'Île-de-France ; quelques jours après, elle était embauchée au siège du groupe, à un poste important dans le développement. Des cadres dirigeants d'autres groupes se sont aussi interrogés quant à cette embauche et au fait que l'État n'avait pas réuni de commission de déontologie pour déterminer la légalité d'une embauche aussi rapide dans un groupe privé auquel cette personne délivrait encore des autorisations d'ouverture quelques semaines plus tôt.
Je suis journaliste. Je n'ai aucun moyen de savoir si cette façon de faire est légale ou non. Ce qui est certain, c'est que des cadres dirigeants d'Orpea et d'autres patrons du secteur se posent la même question.
M. Bernard Bonne , rapporteur . - Vous avez le nom de cette personne ?
M. Victor Castanet . - Oui, j'ai son nom.
Avec ma maison d'édition, nous avons décidé de ne citer que les principaux dirigeants de ces groupes, et non l'ensemble des intervenants, non seulement pour des raisons juridiques, mais aussi parce qu'il s'agit davantage de dénoncer un système que de cibler des individus.
Quand il a été demandé au docteur Marian, à l'Assemblée nationale, si d'anciens fonctionnaires d'agences régionales de santé travaillaient au siège d'Orpea, il a longuement hésité avant de déclarer que le groupe avait peut-être recruté des consultants ayant ce profil. Je peux vous assurer qu'il s'agit non pas de consultants, mais bien de salariés ayant fraîchement quitté des ARS.
M. Bernard Bonne , rapporteur . - La question sera posée sous serment aux opérateurs Orpea et Korian, mais nous aimerions que vous nous fournissiez les noms en votre possession, après en avoir discuté avec votre maison d'édition.
M. Victor Castanet . - Cette porosité des liens entretenus entre Orpea et certaines ARS pose question. Quand ce groupe embauche d'anciens hauts fonctionnaires à des postes importants, notamment dans le secteur du développement, c'est pour une raison précise : profiter de leurs contacts.
En ce qui concerne le conseil de vie sociale (CVS), je peux seulement dire que plus les familles sont impliquées dans le fonctionnement des établissements, mieux c'est. Les CVS peuvent faire remonter certains dysfonctionnements aux directeurs d'établissements. Pour autant, ce n'est pas la solution parfaite : on trouve des CVS chez Orpea. À partir du moment où les directeurs n'ont pas de pouvoir, les CVS peuvent toujours se plaindre, les choses ne changeront pas.
Certains directeurs se battent au quotidien pour que leurs résidences fonctionnent au mieux, mais eux aussi sont victimes de cette organisation.
De plus, Orpea a mis en place un système de primes : si les objectifs de qualité, et surtout de rentabilité, largement prédominants, sont atteints, les directeurs touchent des primes pouvant représenter de 15 000 à 18 000 euros par an. Ils sont donc poussés à faire des économies sur un budget déjà très serré.
Recevoir des primes pour avoir fait baisser des coûts, ce qui entraîne forcément une perte de qualité de la prise en charge, peut se révéler traumatisant : coincés entre leurs intérêts personnels et ceux de leurs résidents, de nombreux directeurs finissent par être dégoûtés de la façon dont ils exercent leur métier au sein d'Orpea. Beaucoup d'entre eux évoquent un choc post-traumatique et doivent faire des années de psychanalyse pour s'en remettre. Ils ont l'impression de participer à un système qui les pousse à agir contre leurs valeurs éthiques.
En outre, ce système permet aussi à la direction générale de se dédouaner : elle impose un budget très serré, qui crée le rationnement, et va ensuite inciter le directeur à aller encore plus loin, quitte à le pousser à la faute.
M. Bernard Bonne , rapporteur . - Après une grande fatigue, M. Le Masne a pu être interrogé le 9 mars dernier. Selon lui, ces accusations sont portées par trois ou quatre personnes ayant été licenciées depuis longtemps et les faits reprochés remonteraient à plus de dix ans.
Il a également déclaré que les marges arrière n'existaient pas et qu'il n'y avait jamais eu ni limite de coûts pour tout ce qui concerne le résident ni rationnement de repas.
Nous serions intéressés par tous les éléments en votre possession permettant de contredire ces propos.
M. Victor Castanet . - Mon enquête s'étale sur trente ans. J'ai recueilli les témoignages des premiers collaborateurs d'Orpea jusqu'à ceux d'aujourd'hui, en 2021.
M. Le Masne a effectivement déclaré qu'il n'y avait aucun rationnement sur tout ce qui touchait aux résidents. Pour le contredire, il suffit d'écouter Jean-Claude Brdenk, le directeur général délégué à l'exploitation du groupe, qui a reconnu voilà quelques semaines qu'il existait des budgets « alimentation » de 4,35 euros par jour et par résident.
Tous les chefs cuisiniers auxquels j'ai parlé ont souligné qu'un tel budget les obligeait non seulement à rationner, mais aussi à peser chaque aliment. Comme je l'ai relevé à l'Assemblée nationale, j'ai été touché par ces témoignages de cuisiniers obligés de couper en deux des steaks hachés de 100 grammes pour servir deux repas à des personnes pesant parfois plus de quatre-vingts kilos. De même pour le rôti, dont la tranche ne devait pas excéder quarante grammes, soit deux bouchées, ou le beurre, dont les portions ne permettaient même pas aux résidents de tartiner leurs trois biscottes le matin.
Il s'agit d'un rationnement effrayant, surtout au regard du prix de la journée. Les établissements Orpea sont parmi les plus chers de France. Tous n'atteignent pas les tarifs des Bords de Seine, entre 7 000 et 8 000 euros par mois, mais ceux d'entrée de gamme coûtent entre 2 500 et 3 000 euros par mois, et les cuisiniers dont j'ai recueilli les témoignages travaillaient dans des établissements coûtant entre 4 000 et 5 000 euros par mois.
Mme Chantal Deseyne . - Les révélations de votre livre ont eu l'effet d'une bombe dans le secteur du grand âge et de la dépendance, mais aussi dans l'opinion. On savait qu'il existait localement des cas de maltraitance, mais on ignorait qu'il s'agissait d'un système organisé, avec la connivence éventuelle des ARS.
Avez-vous subi des pressions de la part de ces groupes, notamment Orpea et Korian, pour empêcher votre enquête d'aboutir et votre livre de paraître ?
Mme Véronique Guillotin . - Le début de votre livre laisse penser que ces restrictions étaient ciblées sur les personnes les plus fragiles, souffrant de troubles cognitifs, et qui recevaient le moins de visites, alors que d'autres, plus en forme et à même de s'exprimer, étaient mieux traitées. Pourriez-vous nous en dire plus ?
Vous évoquez la mise en place d'une fin de vie parfois effroyable, sans en avertir la famille, à travers un cas particulier. Avez-vous connaissance d'autres exemples d'administration de médicaments pouvant être létaux à des personnes ne l'ayant pas demandé ?
M. René-Paul Savary . - Je m'étais opposé à la mise en place des CPOM, qui rendaient les choses encore plus complexes. J'avais d'ailleurs été surpris de voir des syndicats soutenir ce dispositif.
Le directeur de mon département m'a récemment confirmé que déterminer les prix de journée à travers les CPOM, surtout avec plusieurs établissements de nature différente sur un même département, était aujourd'hui d'une difficulté sidérante.
Le département verse directement certaines prestations, notamment l'APA, aux établissements GIR 1 à 4. Pour ce faire, on établit un GIR pondéré. Si je comprends bien le système que vous décrivez, les dotations versées aux établissements selon ce GIR moyen pondéré qui ne seraient pas entièrement utilisées remonteraient dans les comptes du groupe, au niveau national, pour masquer ce détournement. Ai-je bien compris ?
M. Olivier Henno . - Beaucoup d'entre nous ont déjà siégé dans des conseils d'administration d'Ehpad publics ou associatifs à but non lucratif. Nous disposions alors des comptes et des budgets prévisionnels.
Les comptes de chaque établissement de ces groupes sont-ils individualisés ou globalisés ? S'ils sont globalisés, comment la tutelle peut-elle accepter une telle situation ?
M. Victor Castanet . - Mes sources et moi avons effectivement subi certaines pressions.
J'ai d'abord conduit mon enquête pour un grand quotidien national. Lorsque le groupe a été au courant de mes recherches, ses dirigeants ont demandé à me rencontrer, ce qui est très inhabituel. Normalement, ils ferment l'accès de tous leurs Ehpad et cliniques et dissuadent les journalistes d'enquêter. J'ai refusé de les rencontrer. Le groupe a alors contacté le quotidien pour lequel je travaillais en dénonçant mes méthodes, prétendant qu'elles n'étaient pas déontologiques.
Par la suite, tout au long de mon enquête, j'ai reçu courriers et mails, parfois très menaçants, me demandant très clairement d'arrêter. Au début de la crise sanitaire, j'ai continué de rencontrer des personnels et aides-soignants qui acceptaient de raconter ce qui se passait dans le groupe. J'ai reçu des messages très menaçants expliquant que mon enquête mettait en péril le travail des équipes du groupe, ce qui risquait de causer des accidents en période d'épidémie de covid-19.
Certaines de mes sources ont été contactées par le groupe avant que je les rencontre et ont refusé de s'exprimer ; d'autres, qui m'avaient déjà transmis des documents, par exemple, se sont ensuite murées dans le silence et ont fait machine arrière. Beaucoup avaient peur des agissements du groupe.
Dans la mesure où il s'agissait d'une enquête sur un des gestionnaires de maisons de retraite, j'ai d'abord pris cela pour de la paranoïa. Mais j'ai découvert ensuite les méthodes du groupe : appel à des officines de surveillance pour infiltrer ses salariés, notamment les syndiqués, et monter des dossiers à leur encontre ; recours à des directeurs « nettoyeurs » - l'un d'entre eux a accepté de témoigner dans mon livre - chargés de licencier des salariés, parfois de manière extrêmement brutale ; attestations demandées aux aides-soignantes à l'encontre des directeurs licenciés... Quand vous êtes aide-soignante et que vous gagnez 1 800 ou 2 000 euros, vous faites l'attestation qu'on vous demande.
Le groupe est habitué à prendre des libertés avec le droit du travail. Il a même mis en place un syndicat maison, Arc-en-ciel, dirigé par le service des ressources humaines d'Orpea. Des salariés se sont ainsi retrouvés face à leur direction, accompagnés d'un élu d'Arc-en-ciel qui n'était pas là pour les défendre...
Le groupe a mis en place tout un tas de pratiques pour tenir le personnel et dissuader ceux qui avaient été licenciés de jamais dénoncer les pratiques du groupe. Beaucoup des sources que j'ai rencontrées étaient terrifiées - le mot n'est pas trop fort - à l'idée de témoigner. Certains anciens directeurs pensaient même que j'étais une taupe au service du groupe !
En ce qui concerne le ciblage, le système mis en place crée des situations de maltraitance. Pour autant, il n'y a pas d'actes de maltraitance quotidiens dans les établissements Orpea. Ce système aura moins d'impact sur une personne âgée non dépendante. Un certain nombre d'établissements, notamment les Bords de Seine, à Neuilly, s'apparentent à des hôtels de luxe. Par contre, tout l'aspect médical est défaillant : dès les premières dépendances, ce système devient destructeur. Et si votre famille est peu présente, vous ne pouvez plus vous plaindre à personne. Les personnes les plus touchées, comme l'ont relevé les aides-soignantes, les auxiliaires de vie ou les directeurs que j'ai rencontrés, sont celles qui sont placées en unité protégée et souffrent de troubles sévères. C'est une situation parfois assez terrible.
Mme Véronique Guillotin . - Ma question ne portait pas tant sur l'aspect médical que sur l'alimentation et le quotidien. Les personnes payant parfois 7 000 euros par mois et ayant toute leur tête étaient-elles soumises au même régime, avec un demi-steak haché dans leur assiette ou seulement trois biscottes ?
M. Victor Castanet . - Non, les rationnements se faisaient sur les plus fragiles ou sur les patients qui payaient moins cher, même s'il y a aussi un coût repas journalier aux Bords de Seine, certes plus élevé. C'est d'ailleurs dans cet établissement que les protections étaient limitées à trois par jour. Certaines familles, qui payaient 8 000 euros ou plus par mois, achetaient elles-mêmes des protections pour être sûres que leur proche soit changé.
À d'autres, qui s'étaient plaintes de dysfonctionnements, notamment d'un manque de personnel, la direction a proposé des dames de compagnie. L'un des dirigeants a expliqué qu'il n'y avait aucune dame de compagnie dans les établissements, mais beaucoup de familles m'ont expliqué que ce sont bien les directeurs qui leur ont proposé de prendre une dame de compagnie, présente dans l'établissement, qu'il fallait rémunérer environ 700 euros par mois.
Aux Bords de Seine, on m'a aussi rapporté que l'on témoignait d'un peu plus d'égards aux anciennes personnalités politiques ou médiatiques, par exemple.
En ce qui concerne les excès de dotations, le système fonctionnait de la même manière pour le forfait soins ou le forfait dépendance. Ces établissements reçoivent des dotations annuelles en fonction du nombre de résidents et du GIR. Le directeur remplissait une déclaration de fin d'année retraçant ses dépenses, qu'il envoyait au siège. Elle était alors contrôlée par Yves Le Masne et par le service chargé de la tarification. Et c'est le siège qui transmettait ensuite cette déclaration aux conseils départementaux et aux ARS.
Le directeur d'établissement avait l'interdiction d'avoir le moindre échange avec ces derniers ; il ne pouvait même pas leur répondre au téléphone. Je ne comprends d'ailleurs pas que les ARS et les conseils départementaux aient accepté une telle situation. S'ils avaient besoin d'éclaircissements, ils appelaient non pas le directeur d'établissement, mais le siège, notamment la responsable du service tarification. Or le seul à même de pouvoir dire ce qu'il a dépensé dans son établissement, c'est le directeur. Et c'est lui qui aurait pu alerter sur un manque de personnel dans sa résidence. Cependant, les ARS et les conseils départementaux ont accepté cette centralisation.
Au regard des documents que j'ai pu obtenir, et je crois savoir que l'Inspection générale des finances a constaté la même chose, il existe un écart entre les déclarations des directeurs et les documents transmis par le siège aux autorités de contrôle. M. Véran a annoncé plus de contrôles, plus d'inspecteurs. Il a même dit que les ARS allaient contrôler les 7 500 Ehpad. Mais c'est le siège qu'il faut contrôler...
M. René-Paul Savary . - Malheureusement, il me semble que la loi ne le permet pas.
M. Victor Castanet . - Personne n'a contrôlé le siège d'Orpea ces dernières années. La direction générale de la concurrence, de la consommation et de la répression des fraudes (DGCCRF) n'aurait-elle pu s'en charger ?
M. Bernard Bonne , rapporteur . - Tout l'intérêt de cette mission d'information est de proposer des modifications législatives. Et nous le ferons.
M. Victor Castanet . - Ces grands groupes ont tout centralisé depuis des années.
M. René-Paul Savary . - Les contrôles qui ont été annoncés ne vont donc servir à rien. Comme vous le soulignez, il faut plutôt les diriger vers les sièges.
M. Laurent Burgoa . - Si vous aviez une proposition à nous faire pour améliorer le contrôle des Ehpad, quelle serait-elle ?
M. Victor Castanet . - Il faut bien évidemment mettre en place un système de contrôle centralisé, mais ce n'est pas tout.
Orpea était géré par un ancien contrôleur de gestion. Les inspecteurs que j'ai rencontrés ne connaissent rien à la comptabilité analytique ou aux circuits financiers. Ils ont une expertise médicale ou en droit du travail, mais aucune expertise comptable ou financière. Les groupes dont nous parlons s'appuient sur des équipes de haut niveau ; il faut donc des inspecteurs formés à ces domaines de compétence. Peut-être même faudrait-il recruter d'anciens professionnels du secteur, plus à même de déceler les failles.
M. Laurent Burgoa . - Est-ce aux ARS ou aux conseils départementaux de toujours contrôler ou faut-il une structure administrative autonome ?
M. Victor Castanet . - Il serait très bienvenu d'instaurer une autorité indépendante composée d'experts. Cela permettrait d'assurer une forme d'indépendance vis-à-vis de ces groupes.
Je ne veux pas jeter l'opprobre sur les ARS en général, mais comment un groupe comme Orpea, leader mondial du secteur, a-t-il pu mettre en place de telles pratiques depuis vingt ans sans qu'aucune ARS ou aucun conseil départemental s'en inquiète ?
Je ne pense pas que recruter une centaine d'inspecteurs supplémentaires ou contrôler tous les Ehpad soit la solution.
Mme Brigitte Micouleau . - Il faut aussi tenir compte des familles, qui sont les premiers lanceurs d'alerte.
M. Victor Castanet . - Tout à fait.
Mme Catherine Deroche , présidente . - Il y a deux étages : d'une part, la vie des établissements, quels qu'ils soient, y compris publics, et les formes de maltraitance que l'on peut y rencontrer, d'autre part le contrôle de ces grands groupes, qui ont la mainmise sur ce secteur. Il faut mettre en place les contrôles financiers nécessaires, notamment en ce qui concerne les détournements de fonds publics.
M. Bernard Bonne , rapporteur . - Cette mission d'information a vocation à déboucher sur des propositions concrètes dans le cadre de l'élaboration de la loi sur le grand âge. Nous voulons prendre des décisions fortes à l'endroit de ces groupes privés. Les choses ne peuvent continuer ainsi. C'est une question de morale.
Pendant très longtemps, les conseils départementaux distribuaient l'APA aux bénéficiaires, de manière individualisée, et non aux établissements. C'est avec le GIR moyen pondéré que les choses ont changé. Par ailleurs, les départements n'avaient rien à dire sur l'installation de ces groupes, qui dépendait d'une autorisation de l'ARS.
J'ai ainsi appris avec surprise qu'il y avait des Orpea et des Korian dans mon département, alors que je n'en ai jamais autorisé un seul. Au contraire, j'avais rencontré M. Marian voilà quelques années pour lui dire que nous n'avions pas les moyens d'implanter ses établissements dans la Loire. Beaucoup de groupes rachètent des établissements existants. C'est là qu'est tout le problème.
M. Victor Castanet . - Il s'agit d'un point très important. Ces groupes, en plus d'avoir obtenu des autorisations de manière parfois douteuse, ont aussi racheté beaucoup d'établissements.
Lorsque je l'ai rencontré, M. Claude Évin m'a affirmé qu'il n'était pas possible de transférer une autorisation d'implantation sans accord des ARS. Pourtant, c'est bel et bien possible : des directeurs d'ARS m'ont expliqué que beaucoup de structures, à peine montées, étaient rachetées par de grands groupes sans qu'ils aient leur mot à dire.
Il faut bien comprendre qu'une autorisation, délivrée gratuitement par l'État, vaut au moins 1 million d'euros le lendemain de la délivrance. Ce marché des achats et reventes d'autorisations est gigantesque. Dans les comptes annuels d'Orpea, le solde des immobilisations incorporelles représente plus de 2 milliards d'euros.
M. Bernard Bonne , rapporteur . - Nous comptons bien aller au fond des sujets dans le cadre de ce contrôle.
Mme Catherine Deroche , présidente . - Merci de votre participation à nos travaux, Monsieur Castanet.
Ce point de l'ordre du jour a fait l'objet d'une captation vidéo qui est disponible en ligne sur le site du Sénat .
Audition de syndicats
représentant les corps
d'inspection des ARS
Mme Catherine Deroche , présidente . - Mes chers collègues, dans le cadre de la mission d'information sur le contrôle des Ehpad (établissements d'hébergement pour personnes âgées dépendantes), nous entendons ce matin les représentants de syndicats représentant les corps d'inspection des agences régionales de santé (ARS) : M. Stéphane Bernard, secrétaire général adjoint du syndicat national des inspecteurs de l'action sanitaire et sociale, M. Thierry Fouéré, président du syndicat des médecins inspecteurs de santé publique, M. Aissam Aimeur, président du syndicat des pharmaciens inspecteurs de santé publique.
J'indique que cette audition fait l'objet d'une captation vidéo, qui sera retransmise en direct sur le site du Sénat et disponible en vidéo à la demande.
Je salue ceux de nos collègues qui participent à cette réunion à distance.
Je rappelle que la commission des affaires sociales du Sénat a mis en place cette mission d'information dotée des prérogatives de commission d'enquête à la suite de la parution de l'enquête journalistique Les Fossoyeurs . Cet ouvrage pointe notamment l'inadéquation de la forme actuelle des contrôles opérés, non pas sur les groupes, mais sur les établissements, et l'incapacité des autorités à s'assurer du bon emploi de l'argent public.
C'est pourquoi nous avons choisi de nous intéresser à la question du contrôle.
Depuis la parution du livre, différentes investigations ont été lancées, notamment une mission conjointe de l'inspection générale des affaires sociales (IGAS) et de l'inspection générale des finances (IGF), et le Gouvernement a fait différentes annonces, notamment celle du lancement d'un vaste programme de contrôle. Ce dernier point a suscité des réactions diverses entre ceux qui ont salué cette démarche et ceux qui ont regretté qu'elle se fasse au détriment des établissements et des ressources dont ils disposent.
Messieurs, je vous remercie de vous exprimer sur ces points en quelques minutes chacun, afin de laisser le maximum de temps aux échanges, et demande à tous d'être concis dans les questions et les réponses.
Je vais maintenant, conformément à la procédure applicable aux commissions d'enquête, vous demander de prêter serment.
Je rappelle que tout témoignage mensonger devant une commission d'enquête parlementaire est puni de cinq ans d'emprisonnement et de 75 000 euros d'amende.
Conformément à la procédure applicable aux commissions d'enquête, M. Stéphane Bernard, Picquet, M. Thierry Fouéré et M. Aissam Aimeur prêtent serment.
M. Aissam Aimeur, président du syndicat des pharmaciens inspecteurs de santé publique . - Madame la présidente, mesdames, messieurs les sénateurs, notre propos liminaire prendra la forme d'une déclaration commune à nos trois organisations.
Avant tout, nous tenons à vous remercier de nous avoir conviés à vos travaux dans le cadre de la mission d'information sur le contrôle des Ehpad.
Nous souhaitons vous faire part de notre diagnostic partagé sur les missions de contrôle mises en oeuvre par les agences régionales de santé. Il nous semble important de clarifier la notion de contrôle, parce qu'elle est souvent confondue, y compris au sein des ARS par certains de nos dirigeants, avec des notions plus ou moins voisines, comme celles d'évaluation, de certification ou d'audit, et de vous en indiquer notre définition.
Pour nous, en tant que corps d'inspection, le contrôle est une mission régalienne, qui consiste à procéder à des investigations approfondies et qui met surtout en oeuvre l'autorité publique, en application de pouvoirs conférés par la loi. Le contrôle vise alors à vérifier qu'une structure ou un professionnel veille bien au respect de la réglementation qui lui est applicable. Il permet non seulement de signaler des écarts à la norme juridique, mais surtout de mettre en évidence des dysfonctionnements ou des anomalies, d'identifier des risques majeurs, notamment des pratiques déviantes, en vue de les faire cesser ou de demander à ce qu'il y soit remédié, afin de garantir la sécurité des personnes.
À la différence de l'évaluation ou de l'audit, le contrôle constitue une activité susceptible d'entraîner des mesures de police administrative, voire des sanctions de nature administrative ou de nature financière. Pour des professionnels inscrits à un ordre professionnel, cela peut aussi déboucher sur des sanctions disciplinaires ordinales, voire sur des sanctions pénales. En effet, certains inspecteurs comme les pharmaciens inspecteurs, qui sont assermentés, sont habilités à rechercher et à constater des infractions pénales.
Le contrôle s'appuie sur deux modes d'investigation qui sont cumulables : d'une part, le contrôle sur pièces, c'est-à-dire documentaire, sans déplacement, d'autre part, le contrôle sur site, que nous appelons « inspection » dans notre jargon. Une inspection peut être prévue, dans le cadre d'une programmation qui peut être annuelle ou pluriannuelle, déclenchée en urgence, en cas de risque grave pour la santé ou de crise médiatique, comme on le voit aujourd'hui. Par ailleurs, elle peut être inopinée ou annoncée quinze jours ou un mois avant.
Bien que la loi prévoie que l'inspection-contrôle fasse partie intégrante des missions des ARS, cette activité ne constitue absolument pas une priorité pour ces agences, nous tenons à insister sur ce point : c'est sans nul doute une mission accessoire, qui passe au second plan, voire au dernier plan en fonction des structures - cela dépend fortement de la personnalité du directeur général de l'ARS. Il n'est donc pas étonnant de constater la marginalisation des corps d'inspection au sein des ARS.
Cela fait plus de dix ans que nous évoquons cette situation lors d'inspections ou d'évaluations réalisées par l'IGAS ou à l'occasion des missions d'évaluation et de contrôle de la sécurité nationale (Mecss) du Sénat et de l'Assemblée nationale. C'est pour nous un fait établi et avéré.
La suppression de l'activité d'inspection-contrôle dans les lettres de mission signées par le ministre des solidarités et de la santé et adressées aux directeurs généraux des ARS est intervenue en 2019. Avant, cet objectif y figurait. Cela confirme bien que ce n'est pas prioritaire, y compris par le niveau national.
De la même façon, les objectifs et les indicateurs de suivi qui concernent cette activité ont également été retirés des contrats pluriannuels d'objectifs et de moyens (CPOM) signés entre les ARS et l'État.
M. Stéphane Bernard, secrétaire général adjoint du syndicat national des inspecteurs de l'action sanitaire et sociale . - En 2022, alors que les lettres de mission pour la période 2022-2025 sont en cours de signature entre le ministre des solidarités et de la santé et les directeurs généraux d'ARS - je rappelle qu'une lettre de mission est en quelque sorte un contrat ou une feuille de route que signe chaque directeur général de l'ARS avec le ministre des solidarités et de la santé lui fixant ses objectifs pour une période de trois ans -, à notre connaissance, l'inspection-contrôle ne figure toujours pas parmi les priorités. Compte tenu du contexte, il y a là un paradoxe.
En 2019, un rapport de l'IGAS le mentionnait et sonnait l'alerte sur ce sujet.
M. Aissam Aimeur . - Depuis la mise en place des ARS en 2010, nos trois organisations syndicales n'ont eu de cesse d'alerter les responsables du ministère des solidarités et de la santé, les directeurs généraux d'ARS, les parlementaires, d'une part, de la diminution très inquiétante du nombre des inspections et les contrôles effectués par les ARS, d'autre part, des difficultés rencontrées sur le terrain par les inspecteurs pour exercer leur mission au sein de ces agences.
L'IGAS, qui s'intéresse beaucoup à la mission d'inspection-contrôle depuis plus de trente ans, a rendu plusieurs rapports en ce sens. Depuis la mise en place des ARS se sont développées des missions d'appui et de conseil et ont été publiés des rapports d'évaluation ; il en existe à ma connaissance au moins trois sur la fonction d'inspection-contrôle. Surtout, l'IGAS dresse tous les ans un bilan quantitatif et semi-qualitatif de l'activité d'inspection-contrôle.
En outre, en 2013, un référé de la Cour des comptes concernant spécifiquement le corps des pharmaciens inspecteurs a relevé que ce corps n'inspectait plus et a enjoint d'y remédier.
En 2014, l'ancien président de mon syndicat a expliqué devant la Mecss du Sénat que la situation était très difficile. Cela a été pris en compte dans le rapport, mais rien n'a vraiment changé depuis huit ans.
L'année dernière, au mois de février 2021, avec mes collègues ici présents, j'ai été auditionné par la Meccs de l'Assemblée nationale. Le rapport, publié au mois de juin, pointe de nouveau la difficulté liée à l'inspection-contrôle.
On peut donc dire de manière manifeste que ce problème est connu depuis au moins depuis dix ans, depuis la mise en place des ARS. Nous avons pour notre part joué notre rôle d'alerte face à une situation qui n'allait pas. Depuis cette date, les choses n'ont pas évolué de manière substantielle.
M. Stéphane Bernard . - Le rapport de la Mecss de l'Assemblée nationale de juin 2021 comporte une proposition n° 11, préconisant de renforcer l'inspection dans les ARS et de clarifier sa place.
M. Aissam Aimeur . - Tous ces rapports, qu'ils soient administratifs ou parlementaires, ont confirmé ces constats alarmants, notamment le fait que la mise en place des ARS s'est accompagnée d'un recul significatif des missions d'inspection et de contrôle.
Si l'on entre dans le détail, on s'aperçoit que les moyens humains consacrés à l'inspection-contrôle par les ARS sont très insuffisants. Les données les plus fiables et consolidés à notre disposition sont celles de 2018 - au 1 er janvier 2018 a été mis en place un logiciel informatique métier dédié à l'inspection-contrôle, qui a succédé à un système déclaratif sous forme de tableaux Excel.
Ainsi, en 2018, environ 8 500 personnes, soit 8 300 équivalents temps plein (ETP), travaillaient dans les ARS. Parmi elles, 2 700 étaient juridiquement habilitées à réaliser des contrôles ; elles étaient réparties en deux groupes. Le premier groupe, qui représentait 80 % de ce vivier humain, est constitué de corps statutaires comme les nôtres - inspecteurs de l'action sanitaire et sociale, médecins inspecteurs de santé publique, pharmaciens inspecteurs - et de trois autres corps s'occupant de la santé environnementale - ingénieurs d'études sanitaires, ingénieurs du génie sanitaire, techniciens sanitaires -, soit 2 231 agents habilités par la loi à réaliser des contrôles. Le second groupe est constitué de 536 agents de droit privé ou de droit public, essentiellement des contractuels ou des personnes en détachement issues des fonctions publiques territoriale ou hospitalière, qui, juridiquement, ne sont pas habilitées à procéder à des inspections ; toutefois, la loi a prévu que le directeur général de l'ARS pouvait les habiliter à l'inspection-contrôle et leur donner la qualité d'inspecteur ou de contrôleur après une formation qualifiante de quatre semaines ; dans le jargon, on les appelle les Icars, les inspecteurs-contrôleurs des ARS.
En 2018, sur ces 2 700 personnes, seuls 500 ETP étaient consacrés à l'inspection-contrôle en l'ARS, soit 6 % des ETP totaux. Évidemment, cela concerne tout le champ sanitaire - médico-social, ambulatoire, professionnels de santé -, sur tout le territoire. En effet, environ 1 000 inspecteurs habilités n'inspectent jamais : ils travaillent sur des missions d'accompagnement, de régulation, de planification, de gestion de projet, d'allocation de ressources... Pour les autres, le temps de travail consacré à cette mission est assez réduit, voire marginal : 8 % de leur temps de travail pour les médecins inspecteurs, 10 % pour les inspecteurs de l'action sanitaire et sociale, 28 % pour les pharmaciens inspecteurs, contre 79 %, pour ces derniers, en 2007, c'est-à-dire avant la mise en place des ARS. C'est sans doute moins aujourd'hui. Le reste de ce temps est consacré à diverses missions, par exemple d'efficience médico-économique, de veille et de sécurité sanitaires, c'est-à-dire aux missions prioritaires assignées aux ARS. Je le répète, le contrôle n'est pas prioritaire.
Il y a donc clairement un émiettement, voire une atomisation du temps de travail de chaque inspecteur, ce qui compromet nécessairement sa professionnalisation et surtout son savoir-faire. Inspecter est un métier : en cas de moindre activité, on perd rapidement en compétences, en qualifications et, surtout, en appétences.
La globalité des missions de contrôle et d'inspection assignée aux ARS concerne donc 500 ETP, mais plus de la moitié d'entre eux - 271 ETP - sont dédiés uniquement à la santé environnementale : contrôle de la qualité de l'eau - eaux de baignade ou de consommation -, lutte contre les légionelles, l'amiante, le radon, etc .
Par conséquent, en réalité, la ressource humaine disponible pour contrôler tout le champ sanitaire et médico-social est 230 ETP, et non pas 500.
M. Thierry Fouéré, président du syndicat des médecins inspecteurs de santé publique . - Je confirme qu'un très petit nombre d'ETP sont chargés de l'inspection relative à la prévention de la maltraitance, notamment dans les Ehpad. L'essentiel de nos inspections et contrôles concernent le secteur de la santé environnementale.
M. Aissam Aimeur . - On le voit bien, 230 ETP, c'est largement insuffisant pour 300 hôpitaux et cliniques, 7 500 Ehpad, les pharmacies de ville, les laboratoires d'analyse, le secteur du handicap, le secteur médico-social - 35 000 établissements et services - !
En 2018, sur ces 230 ETP, 49 étaient affectés à l'inspection-contrôle des Ehpad de toute la France, soit 0,6 % des ETP totaux des ARS.
On constate également que l'activité d'inspection et de contrôle a constamment diminué depuis la mise en place des ARS.
M. Stéphane Bernard . - De très nombreux articles ont été publiés sur ce sujet. Ainsi, Le Monde mentionne 24 Ehpad contrôlés en Île-de-France en 2018, contre 121 en Nouvelle-Aquitaine en 2019. En fait, en Nouvelle-Aquitaine, environ 75 % de ces contrôles concernaient la santé environnementale, c'est-à-dire le radon, la légionelle, les déchets d'activités de soins à risques infectieux (Dasri) et l'amiante, très loin des problématiques de la maltraitance en Ehpad. Les données réelles sont donc plus comparables à celles de l'Île-de-France.
M. Aissam Aimeur . - Le nombre global de contrôles, qui concerne la ville, l'hôpital, les professionnels de santé, le médico-social, est de 6 146 en 2016, 3 625 en 2018 et 2 620 en 2019, soit une baisse de 58 % en trois ans.
En 2018, 1 273 contrôles ont eu lieu dans le champ médico-social, mais cela inclut à la fois les personnes âgées et les personnes handicapées. Comme il s'agit d'un bilan semi-quantitatif, il est impossible de connaître le nombre d'Ehpad contrôlés, mais on l'estime entre 300 et 600.
L'érosion des effectifs au sein des ARS est constante : entre 2010, année de création des ARS, et 2020, 1 600 postes ont été perdus, ce qui a eu des conséquences sur les corps d'inspection. Tout cela a contribué à accélérer cette fragilisation du système de contrôle dans les champs sanitaire, social et médico-social. Entre 2014 et 2021, quasiment 400 postes ont été supprimés, ce qui représente une baisse de 30 % des effectifs des corps d'inspection les plus concernés par le contrôle des Ehpad et une baisse de 39 % des médecins inspecteurs.
M. Thierry Fouéré . - Il est important que vous sachiez qu'actuellement les missions d'inspection se rendent dans les établissements, notamment dans les Ehpad, sans médecin inspecteur tellement cette ressource manque ! Alors qu'on comptait en 2014 297 médecins inspecteurs dans les ARS, on en dénombre 181 au mois d'octobre 2021, d'après les chiffres de la DRH ministérielle, soit une perte de 116 postes. La trajectoire actuelle est une perte de 30 médecins inspecteurs de santé publique tous les dix mois. À M. Véran qui affirme qu'il va créer 150 postes dans les deux ans pour réaliser des inspections, je lui réponds que c'est le tonneau des Danaïdes, puisque l'on en perd plus que l'on en crée : à ce rythme, dans deux ans, on aura quasiment perdu presque 90 postes de médecins inspecteurs de santé publique.
Mme Catherine Deroche , présidente . - Ne peut-on pas dire que cette perte est parallèle à celle que l'on constate dans les effectifs médicaux dans tous les domaines ? Il y a moins de médecins : cela se constate aussi dans votre corps.
M. Thierry Fouéré . - Le corps est très peu attractif. On a fait des propositions au ministère des solidarités et de la santé, j'ai envoyé deux lettres aux mois de février et de décembre 2021, l'une à M. Véran, l'autre à M. Champion, secrétaire général du ministère, pour que l'on relance le recrutement de médecins inspecteurs de santé publique. Dans ces courriers, je pointe que la question de la formation des médecins à l'inspection-contrôle se posera cruellement. Je n'ai aucune réponse. Un groupe de travail s'est réuni en mars et la DRH ministérielle a affirmé n'avoir jamais reçu mes courriers !
M. Bernard Bonne , rapporteur . - Nous voulions savoir pourquoi ces contrôles n'avaient pas été effectués et dans quelles conditions ils auraient dû l'être. Vous nous avez apporté des réponses. Je vous remercie de nous transmettre l'ensemble des documents que vous avez mentionnés.
Quelles suites sont données aux contrôles ? Quelle est la part des contrôles financiers dans les Ehpad ? De quels moyens disposez-vous pour suivre les établissements contrôlés ? Que faire pour que les contrôles soient effectifs et empêchent les dérives que l'on a constatées ?
M. Stéphane Bernard . - La plupart du temps, les missions d'inspection sont coordonnées par des inspecteurs de l'action sanitaire et sociale. L'absence de médecins inspecteurs dans les équipes d'inspection est tout à fait problématique et handicapant, notamment dans le repérage de la maltraitance, puisque les inspecteurs de l'action sanitaire et sociale n'ont pas accès aux données médicales confidentielles individuelles des résidents dans les Ehpad, ce qui limite considérablement le champ de nos investigations.
On établit dans nos rapports d'inspection des constats qui prennent la forme d'écarts et de remarques, qui donnent ensuite lieu à des décisions qui sont prises par les directeurs généraux d'ARS, dans le cadre d'injonctions, de prescriptions ou de recommandations.
Il y a un problème en termes de sanctions, puisque la fermeture totale ou partielle, temporaire ou définitive, d'une activité, la cessation d'activité d'un établissement sont très difficiles à mettre en oeuvre quand il s'agit d'un Ehpad : il faut reloger les résidents, c'est traumatisant pour les familles... On en a actuellement l'exemple en Île-de-France, avec un petit établissement d'une vingtaine de lits.
En revanche, ce qui est très insuffisant aujourd'hui, en dehors des sanctions administratives, telles que les mise sous administration provisoire et fermetures d'établissements, c'est le régime des sanctions financières qui peuvent être prises à l'encontre des gestionnaires d'établissements, qui est défini dans le code de l'action sociale et des familles et qui prévoit des astreintes journalières ou des sanctions financières. En effet, il n'est pas opérationnel, faute de décret d'application de l'ordonnance du 17 janvier 2018 pour permettre l'émission des titres de perception sur la base des sanctions prononcées par les ARS. Un groupe de travail se réunit depuis deux ans, mais il manque toujours ce décret d'application.
Le régime de sanctions financières serait à mon avis intéressant et constituerait un autre mode d'opération par rapport aux sanctions administratives très fortes - fermeture, mise sous administration provisoire... -, qui sont très rarement utilisées.
M. Aissam Aimeur . - Il existe trois types de suites : d'abord, les suites pédagogiques, qui sont en quelque sorte des avertissements, des demandes de remise en conformité avec une réglementation qui peut être opposable ou par des recommandations de bonnes pratiques, ensuite, les suites correctives, qui sont essentiellement des mesures de police administrative, c'est-à-dire des mesures conservatoires - injonctions, mises en demeure, mises sous administration provisoire -, enfin, des suites répressives, c'est-à-dire une fermeture, des sanctions financières...
Les rapports de l'IGAS montrent que le suivi existe : on dispose de chiffres fiables sur le nombre d'injonctions, de fermetures prononcées, de suites disciplinaires, de transmissions au parquet...
M. Stéphane Bernard . - Je souhaite revenir sur le cadre juridique de l'inspection, qui nous paraît insuffisant, notamment dans le cadre du repérage et de la prévention de la maltraitance. Le concept de maltraitance a été défini tout récemment, par la loi du 17 février 2022 relative à la protection des enfants. Il manque des décrets pour fonder nos constats et pour que ceux-ci débouchent sur des sanctions et des mesures correctives prises par les directeurs généraux d'ARS. Il n'est qu'à prendre l'exemple des ratios de personnels dans les Ehpad. Un article du code de l'action sociale et des familles évoque de manière très vague une équipe pluridisciplinaire avec un médecin, un infirmier, des aides-soignants, des aides médico-psychologiques, mais nous n'avons pas de ratios du nombre de personnes par résident dans un Ehpad.
Il en est de même de la prise en charge médicamenteuse en établissement d'hébergement pour personnes âgées dépendantes : il n'y a pas de réglementation opposable. Depuis 2017, il y a une orientation nationale d'inspection-contrôle sur les Ehpad, sur la qualité et la sécurité de la prise en charge médicamenteuse, qui a justement pour objectif d'aboutir à la définition d'une réglementation opposable. Alors que cela constitue bien un enjeu majeur, on n'a pas de support juridique très affirmé. Par conséquent, les missions d'inspection ressemblent plus à des audits d'accompagnement avec la présence de pharmaciens inspecteurs dans les équipes d'inspection.
En matière de contrôle budgétaire, les ARS disposent de deux leviers. La tarification des établissements est en dehors du champ de l'inspection - le cadre budgétaire a été juridiquement profondément allégé par la loi de 2015 relative à l'adaptation de la société au vieillissement et la loi de financement de la sécurité sociale pour 2016, qui ont mis en place une réforme de la tarification des Ehpad avec des états prévisionnels de dépenses et de recettes, des états réalisés de recettes et dépenses et des CPOM.
Les ARS et les conseils départementaux contractualisent avec les gestionnaires d'Ehpad pour une durée de cinq ans. En matière de tarification, de grandes masses financières sont allouées aux structures. Le contrôle se fait maintenant par l'ARS sur la base de coûts des grandes masses financières et sur une durée pluriannuelle. Par ailleurs, dans la mesure où les CPOM sont signés à l'échelon des organismes gestionnaires, le contrôle budgétaire d'un établissement est rendu plus compliqué.
Comme cela a été montré dans l'ouvrage de M. Castanet, dans les groupes privés à but lucratif de type Orpea et Korian, les directeurs d'établissement ont très peu d'autonomie : le budget est défini par le siège, de même que le vivier de fournisseurs, l'ordonnancement des dépenses par un directeur est très réduit. Par conséquent, en cas d'inspection, le directeur, qui est notre interlocuteur, a une marge de manoeuvre extrêmement limitée dans le domaine budgétaire.
M. Bernard Bonne , rapporteur . - Dans ces cas-là, qui contrôlez-vous : le groupe ou l'établissement ?
M. Stéphane Bernard . - On contrôle l'établissement, en particulier tout ce qui relève du personnel, les effectifs réels budgétés, les effectifs présents le jour de l'inspection. Lorsque l'inspection est inopinée, il est intéressant de comparer qui était prévu au planning et qui est réellement présent au chevet du résident le jour de notre arrivée. Le plus gros poste de dépenses d'un Ehpad, ce sont les personnels.
On peut se faire communiquer toutes les pièces de tous les aspects budgétaires du fonctionnement de l'établissement, mais on ne peut pas contrôler le siège : cela relève de l'inspection générale.
Mme Catherine Deroche , présidente . - Il s'agit pour nous de savoir ce que le groupe Orpea fait de l'argent public, après tout ce que l'on a appris sur les remises, les dotations non complètement dépensées. C'est donc un problème financier.
Il reste même des enquêtes à faire localement pour savoir comment se comportent les établissements, qu'ils soient de statut public, privé à but non lucratif ou privé à but lucratif.
M. Stéphane Bernard . - C'est tout l'intérêt des inspections conjointes qui sont réalisées presque systématiquement avec les conseils départementaux : cela permet d'avoir une approche globale de fonctionnement de la structure sur le soin, la dépendance et l'hébergement.
Cependant, on peut développer des inspections conjointes avec des inspecteurs des finances publiques ou des inspecteurs du travail, mais n'est pas encore une réalité. Souvent, les ARS disent non.
M. Aissam Aimeur . - Certaines inspections conjointes peuvent être réalisées avec les inspecteurs de la DGCCRF, notamment sur la question des marges arrières.
M. Stéphane Bernard . - Il en est de même des contrats de séjour qui sont signés par les résidents ou les représentants légaux des résidents, qui peuvent contenir des clauses abusives. Les agents de la DGCCRF, les inspecteurs des finances publiques pour la partie analyse financière ou les inspecteurs du travail pour la réglementation du travail peuvent nous aider. En tant qu'inspecteurs de l'action sanitaire et sociale, nous ne sommes pas compétents pour relever des manquements à la réglementation et à la législation du code du travail et en faire part au directeur général d'ARS.
Mme Michelle Meunier , rapporteure . - Je remercie d'avoir bien précisé la différence entre investigation, inspection, évaluation, contrôle.
Pour l'instant, les seules inspections conjointes que nous connaissons concernent le département et l'ARS. À votre connaissance, quelle en est la proportion ?
L'écueil, c'est bien que vous soyez seuls à mener ces inspections avec les moyens que vous avez décrits, en insistant bien sur le fait que ce n'était pas considéré comme une priorité dans les ARS. Comment améliorer cette situation ?
Vous parlez inspections conjointes avec la DGCCRF ou avec l'inspection du travail. Quel pas supplémentaire attendez-vous du législateur ?
M. Stéphane Bernard . - Les inspections conjointes sont très utiles dans certains cas. Par ailleurs, la professionnalisation de l'inspection-contrôle dans le champ sanitaire, social et médico-social est fondamentale. On parle aujourd'hui des Ehpad, mais on pourrait parler du secteur du handicap, du contrôle des majeurs protégés, ce qui ne relève pas des ARS.
Nous préconisons la création d'un service à compétence nationale rattaché au ministère chargé de la santé, voire à l'IGAS, qui aurait toutes les compétences requises et qui pourrait structurer cette fonction d'inspection-contrôle, qui, pour nous, n'est pas portée par les ARS historiquement, non plus que politiquement. Les lettres de mission ne comportent pas d'objectifs prioritaires sur l'inspection-contrôle, les effectifs sont réduits à la portion congrue.
Nous vous fournirons toutes ces données chiffrées dans un document que nous vous avons préparé et qui aboutit à des propositions.
M. René-Paul Savary . - Oui, il faut un contrôle de gestion. Or ce métier n'existe pas et vous n'avez pas cette responsabilité-là.
Avez-vous un code de déontologie qui fait que, quand vous quittez l'ARS, vous n'avez pas le droit pendant un certain nombre d'années de prendre des responsabilités dans des structures médico-sociales privées ?
M. Aissam Aimeur . - Ce sont les règles de la fonction publique d'État qui s'appliquent en matière de gestion des liens et des conflits d'intérêts.
Cela se fait à titre préventif, par un système de déclaration. Dans les ARS, une déclaration publique d'intérêts est systématiquement réalisée par tous les inspecteurs ou toutes les personnes qui n'ont pas la qualité d'inspecteur, mais qui ont la possibilité de prendre des décisions, d'octroyer des autorisations, d'influer sur une décision. Une fois que vous quittez la fonction publique - mise en disponibilité ou démission -, une déclaration doit être établie, qui, en fonction de votre niveau hiérarchique, est soumise soit à un comité de déontologie locale, soit à une commission de déontologie nationale en charge de vérifier l'adéquation entre le poste sur lequel vous voulez évoluer et vos missions antérieures. Une commission émet alors un avis : compatible, compatible avec réserve, incompatible.
M. René-Paul Savary . - Connaissez-vous des cas d'inspecteurs confrontés à ce type de situation ?
Par ailleurs, avez-vous été sollicités par des groupes dans le but d'intervenir sur vos missions ? Avez-vous des remontées de terrain en ce sens ?
M. Aissam Aimeur . - Il s'agit d'une question délicate.
Il faut savoir que l'inspecteur n'a pas de pouvoir d'initiative. Moi, pharmacien inspecteur, je ne peux pas décider demain de pousser la porte d'un établissement. Ce pouvoir appartient au directeur général de l'ARS : c'est lui qui décide et qui est le commanditaire, par le biais d'une lettre de mission. Il donne une délégation de signature à un directeur métier, par exemple un directeur en charge de l'offre de soins, ce qui donne à ce dernier la possibilité de diligenter des inspections. C'est donc à ce directeur métier que nous nous adressons et qui nous répond.
Nous ne sommes pas au courant de tout ! S'il y a des tractations ou une proximité ou s'il y a des enjeux stratégiques, économiques, voire politiques que l'on ignore, il peut être demandé de surseoir à la mise en place d'une inspection ou d'interrompre une inspection en cours.
M. Stéphane Bernard . - On peut vous donner un exemple très concret : en 2018, le décès d'une patiente à l'hôpital Lariboisière donne lieu à une inspection de l'ARS Île-de-France.
M. Aissam Aimeur . - Cette affaire a été très médiatisée. Il faut bien comprendre qu'aujourd'hui de nombreuses inspections-contrôles sont mises en place dans les ARS parce que c'est médiatisé. Dans ce cas, il n'est plus question de concertation : il faut y aller tout de suite !
En 2018, le décès de cette patiente provoque un émoi national dans la presse. La ministre de l'époque demande un contrôle à l'ARS et celle-ci ne trouve rien de mieux à faire que d'engager une inspection conjointe avec l'AP-HP, c'est-à-dire le service d'audit interne !
M. Stéphane Bernard . - Un rapport conjoint a donc été établi notamment par le responsable du service des urgences qui a été mis en cause, parce qu'il faisait partie du service d'audit interne !
La fédération UNSA, dont nos trois syndicats font partie, a saisi le comité de déontologie ministériel qui a rendu en 2019 un avis nous donnant raison.
M. Aissam Aimeur . - Il a reconnu que c'était une pratique inacceptable. Voilà qui vous donne une idée de ce qui peut se passer dans les ARS.
Il existe parfois une proximité que l'on peut comprendre. Une ARS est, avant tout, une administration de conseil et d'accompagnement : l'inspection-contrôle n'est pas dans son ADN.
M. Stéphane Bernard . - M. Savary a posé la question des conflits d'intérêts d'inspecteurs qui pourraient devenir gestionnaires d'établissements, mais on est aussi confronté à la situation inverse d'anciens cadres de Korian ou d'Orpea qui deviennent des responsables dans les ARS ; c'est le cas d'un directeur départemental d'une ARS. On a beaucoup de membres de l'AP-HP, qui sont en poste à l'ARS Île-de-France, ou de l'AP-HM qui sont en poste à l'ARS PACA.
Mme Catherine Deroche , présidente . - Un directeur d'ARS qui est un ancien directeur d'hôpital comprend mieux les enjeux. Ce n'est donc pas forcément négatif et ne signifie pas qu'il y a collusion. En revanche, les collusions sont inadmissibles.
M. Stéphane Bernard . - Cela ne favorise pas tellement l'exercice de l'inspection-contrôle...
M. Thierry Fouéré . - Il faut que ce soit bien géré et que cela ne se passe pas dans la région où l'intéressé a exercé antérieurement.
Mme Catherine Deroche , présidente . - Le passage d'une structure à l'autre pose bien, en effet, une question déontologique.
M. René-Paul Savary . - La structuration de ces contrôles est en silos. Au regard des déviances qui sont constatées, ce sont des contrôles complètement différents qu'il faut faire, notamment des contrôles de gestion, mais en rapprochant chaque structure locale du siège, pour éviter les modifications de documents.
Avez-vous constaté de plus grandes difficultés de contrôle de gestion, c'est-à-dire plutôt financière, depuis la mise sur pied des états des prévisions de recettes et de dépenses (EPRD) ?
M. Stéphane Bernard . - Ce sont les services chargés de la tarification des établissements qui réalisent ce type de contrôle. Le passage aux EPRD fait disparaître les logiques antérieures de tarification par section tarifaire - soins, dépendance, hébergement - et rend fongibles les sources de financement. Le résultat est globalisé, l'analyse financière doit être faite de concert avec les services des conseils départementaux.
Il est vrai qu'il est aujourd'hui plus difficile pour nos collègues chargés du suivi au quotidien de la tarification et de l'allocation de ressources de procéder à un contrôle budgétaire fin, poste de dépenses par poste de dépenses, alors qu'on est dans une logique de grandes masses financières et de contrats pluriannuels.
M. Bernard Bonne , rapporteur . - Quelles sont vos préconisations ?
M. Aissam Aimeur . - Forts du constat que nous avons dressé, nous considérons que la fonction d'inspection-contrôle est manifestement sous-dimensionnée.
Il est indispensable de privilégier une approche locale et d'avoir des contrôles de proximité sur ces enjeux qui, dans les Ehpad, sont la qualité de vie des résidents, le respect des droits fondamentaux, la qualité et la sécurité des soins, le droit à la santé, la liberté d'aller et venir, etc . En effet, nombre de signalements ou de plaintes qui sont reçus par les ARS portent sur la maltraitance ou la bientraitance.
Ensuite, il faut un contrôle budgétaire et financier, qui a plutôt, à nos yeux, une dimension nationale, car cela se passe surtout au niveau des sièges sociaux et des structures des entreprises.
Nous proposons comme pistes d'amélioration que le ministère affiche clairement la place de l'inspection-contrôle comme outil prioritaire. Pour cela, il dispose de différents leviers : les lettres de mission, les CPOM... Il faut fixer clairement ces objectifs aux directeurs généraux des ARS, afin que cela figure dans leur feuille de route, au même titre que l'appui et l'accompagnement.
Aujourd'hui, au sein du ministère des solidarités et de la santé, il n'y a pas d'interlocuteur identifié concernant l'inspection-contrôle : nous sommes contraints d'écrire au secrétaire général, qui, la plupart du temps, ne nous répond pas. Il faut donc un pilotage stratégique et rigoureux de cette fonction, qui se concrétise dans l'organigramme du ministère, et qui relève, à notre avis, du niveau du secrétariat général qui a une emprise sur les directions d'administration centrale.
M. Thierry Fouéré . - Un tel rattachement est d'autant plus logique que le secrétariat général pilote les ARS.
M. Aissam Aimeur . - Nous proposons également de créer un service spécialisé constitué de personnels dédiés et sanctuarisés, comme c'est le cas dans différents ministères. Comment organiser des inspections conjointes entre un inspecteur du travail par exemple, dont c'est le coeur de métier, et un Icars qui ne consacre à cette tâche que 10 % de son temps de travail ?
Ce service, à qui serait confiée cette mission régalienne d'inspection-contrôle et qui serait à compétence nationale, pourrait à la fois piloter et animer la fonction d'inspection-contrôle grâce à des effectifs suffisants avec des compétences pointues, des expertises, notamment financières ou budgétaires, mais aussi des compétences médicales, pharmaceutiques, qui viendraient en appui des ARS.
Nous parlons aujourd'hui du secteur médico-social, mais la même problématique se pose pour tout le champ sanitaire, avec des centres de santé dentaires low cost . C'est le même problème !
Ce service à compétence nationale se verrait confier de grandes missions - pilotage, animation, organisation méthode, formation des agents, programmation des inspections... - et aurait une compétence opérationnelle avec des effectifs dédiés en nombre suffisant pour mener en propre des contrôles de haut niveau avec un niveau d'expertise important et venir ponctuellement, en cas de besoin, localement, en appui des ARS et renforcer les missions qui n'existent quasi plus. C'est le cas de la composante médicale, qui est très fragilisée dans les ARS.
Un tel schéma d'organisation existe ailleurs : à la DGCCRF, on trouve un service national des enquêtes qui s'occupe des gros dossiers, notamment à fort enjeu de concurrence ou de répression des fraudes, et qui est capable de mobiliser du personnel et une vraie compétence.
C'est vraiment la proposition centrale et la plus importante que nous vous soumettons aujourd'hui.
Il faut aussi professionnaliser l'activité de contrôle et lui allouer les moyens humains adaptés au sein de chaque ARS : comme je l'ai déjà bien montré, le temps de travail consacré à cette mission est insuffisant. Il convient donc de le sanctuariser, ce qui permettra aussi d'assurer le suivi des contrôles, notamment les injonctions, car c'est là que ça pèche.
Mme Michelle Meunier , rapporteure . - Pour vous, un tel service doit relever de la fonction publique d'État ? On parle aussi d'agences spécialisées ou extérieures.
M. Aissam Aimeur . - Aujourd'hui, nous sommes dans le giron du ministère des solidarités et de la santé, mais ce pourrait être un service interministériel, tant qu'il est régalien.
Nous ne sommes pas opposés à la création d'une autorité administrative indépendante : cela permettrait aussi de conforter l'indépendance technique de jugement des inspecteurs, qui est parfois fragilisée dans les ARS. Il est difficile d'être à la fois juge et partie et de recevoir l'ordre d'interrompre une inspection.
Il nous semble aussi important d'introduire une véritable transparence sur les missions d'inspection-contrôle, en rendant publics les injonctions, les mises en demeure, les décisions de fermeture, les décisions de mise sous administration, les rapports et les bilans annuels.
Aujourd'hui, vous n'y avez pas accès. Lors de son audition hier, M. Castanet a indiqué avoir demandé un certain nombre de documents aux ARS qu'elles ont refusé de lui transmettre. L'Autorité de sûreté nucléaire, par exemple, rend publiques ses lettres de suivi d'inspection. Peut-être faut-il une disposition législative pour le permettre ; dans tous les cas, la transparence est essentielle.
M. Bernard Bonne , rapporteur . - Avez-vous été auditionnés par l'Assemblée nationale à la suite de l'affaire Orpea ?
M. Aissam Aimeur . - Non.
M. Stéphane Bernard . - Je conclurai par un exemple concret. Un plan de contrôle des Ehpad est en cours de déploiement, avec une première phase allant de fin février au 11 mars. Concrètement, ça part dans tous les sens : comme il n'y a pas de pilotage national, chaque ARS choisit ses cibles et ses outils de contrôle.
En Normandie, 11 Ehpad du secteur privé lucratif ont été contrôlés conjointement avec les départements, ce qui a donné lieu à des injonctions nombreuses sur des thèmes particuliers. Le groupe Orpea s'en est rendu compte et a interpellé l'ARS Normandie en soulignant que cela se passait autrement dans d'autres ARS. Par conséquent, on s'attend à des procédures contentieuses sur les suites qui seront données à ces missions d'inspection.
S'il existe en effet des pratiques différenciées d'une ARS à une autre, c'est bien parce qu'il n'y a pas de corpus national bien défini, avec un pilotage national bien affirmé.
M. Aissam Aimeur . - L'IGAS s'est emparée de cette question, car elle est bien consciente que la fonction inspection-contrôle dans les ARS est insuffisante. Elle a donc depuis plus de dix ans une mission permanente d'inspection-contrôle chargée d'accompagner et d'animer cette fonction des ARS.
Il faut saluer le travail de l'IGAS, mais ce n'est pas son rôle. Si elle prend à sa charge ce travail d'animation, c'est parce qu'il y a une déficience du côté du ministère.
Mme Catherine Deroche , présidente . - Nous vous remercions de vos apports très intéressants.
Ce point de l'ordre du jour a fait l'objet d'une captation vidéo qui est disponible en ligne sur le site du Sénat .
Audition des syndicats des secteurs sanitaire et médico-social
Mme Catherine Deroche , présidente . - Dans le cadre de la mission d'information sur le contrôle des Ehpad, nous entendons ce matin les représentants des syndicats des secteurs sanitaire et médico-social : Mme Évelyne Rescanières, secrétaire générale de la CFDT Fédération Santé Sociaux, M. Guillaume Gobet, représentant de la CGT Santé Action Sociale, M. Gilles Gadier, secrétaire fédéral de la fédération Force Ouvrière des personnels des services publics et des services de santé (FOSPS), Mme Martine Vignau, secrétaire nationale de l'UNSA en charge de l'action sociale, des personnes handicapées et des personnes âgées, du logement et de l'insertion et Mme Anissa Amini, secrétaire fédérale référente du « grand âge » de Sud santé sociaux.
Cette audition fait l'objet d'une captation vidéo qui sera retransmise en direct sur le site du Sénat et disponible en vidéo à la demande.
Je salue ceux de nos collègues qui participent à cette réunion à distance.
Notre commission a mis en place cette mission d'information dotée des prérogatives de commission d'enquête à la suite de la parution de l'enquête journalistique Les Fossoyeurs , qui pointe notamment l'inadéquation de la forme actuelle des contrôles opérés non pas sur les groupes mais sur les établissements, ainsi que l'incapacité des autorités à s'assurer du bon emploi de l'argent public.
Depuis la parution du livre, différentes investigations ont été lancées, dont une mission d'inspection générale des affaires sociales (IGAS) et de l'inspection générale des finances (IGF), et le Gouvernement a fait différentes annonces, notamment celle du lancement d'un vaste programme de contrôle. Ce dernier point a suscité des réactions diverses entre ceux qui ont salué cette démarche et ceux qui ont regretté qu'elle se fasse au détriment des établissements et des ressources dont ils disposent.
Je vais maintenant, conformément à la procédure applicable aux commissions d'enquête, vous demander de prêter serment. Je rappelle que tout témoignage mensonger devant une commission d'enquête parlementaire est puni de cinq ans d'emprisonnement et de 75 000 euros d'amende.
Conformément à la procédure applicable aux commissions d'enquête, Mme Évelyne Rescanières, M. Guillaume Gobet, M. Gilles Gadier, Mme Martine Vignau et Mme Anissa Amini prêtent serment.
Mme Catherine Deroche , présidente . - Je vous donne la parole pour un propos liminaire si vous le souhaitez, ou plus simplement pour préciser votre profession.
M. Guillaume Gobet, représentant de la CGT Santé Action Sociale . - Je suis un ancien salarié d'Orpea, où j'ai travaillé pendant 18 ans. J'ai été délégué du personnel pendant plus de 12 ans. Je tiens à vous remercier de cette invitation ; cette forme d'audition, plus solennelle, nous convient mieux que celle organisée par l'Assemblée nationale.
Mme Evelyne Rescanières, secrétaire générale de la CFDT Fédération Santé Sociaux . - Je n'ai pas de mandat local, mais j'ai été infirmière pendant 17 ans dans une clinique privée lucrative à Toulouse, appartenant à l'époque au groupe Médipôle.
M. Gilles Gadier, secrétaire fédéral de la fédération Force Ouvrière des personnels des services publics et des services de santé (FOSPS) . - Je suis aide-soignant au centre hospitalier de Carcassonne. Pour mon organisation, la spéculation et la prise en charge de la dépendance ne sont pas compatibles.
Mme Martine Vignau, secrétaire nationale de l'UNSA en charge de l'action sociale, des personnes handicapées et des personnes âgées, du logement et de l'insertion . - Les différents syndicats fédérés au sein de l'UNSA ont choisi de me donner mandat pour cette audition. Votre commission d'enquête soulève des problématiques diverses : les limites des contrôles actuels, la confusion éventuelle entre l'évaluation de la qualité et le contrôle de l'utilisation des fonds publics, et ce, quelle que soit la nature juridique de l'établissement. Je suis inspectrice des finances publiques - mais je n'ai pas exercé depuis longtemps.
Mme Anissa Amini, secrétaire fédérale référente du « grand âge » de Sud santé sociaux . - Merci de cette invitation. L'organisation que je représente souhaite ardemment participer à la construction de l'Ehpad du futur et attend des solutions concrètes. Je suis aide-soignante dans un Ehpad public.
Mme Catherine Deroche , présidente . - Les rapporteurs Michelle Meunier et Bernard Bonne ont déjà commis trois rapports sur le sujet. Ils ont prévu une centaine d'auditions - plénières ou non - pour remettre un rapport en juin, comportant des propositions fermes et pratiques. Certains problèmes ont été mis en évidence par l'ouvrage de M. Castanet, mais d'autres étaient déjà connus.
M. Bernard Bonne , rapporteur . - Merci d'avoir répondu à notre invitation. Nous allons effectivement entendre de nombreuses personnes en audition, du ministère aux résidents et aux familles, pour comprendre ce qui a dysfonctionné. L'ouvrage dénonce deux éléments à distinguer. D'abord, les difficultés des Ehpad pour fonctionner normalement avec des moyens insuffisants - difficultés que nous connaissions déjà. Sur ce sujet, nous proposerons dans notre rapport que la loi grand âge qui était prévue soit votée rapidement et permette la mise en place de moyens suffisants. L'ouvrage dénonce également le profit fait par les groupes à but lucratif sur le financement public - cela, nous le découvrons, faute de contrôles : ceux-ci étaient rendus impossibles par le secret des affaires.
Monsieur Gobet, vous avez travaillé et été représentant syndical chez Orpea ; pourriez-vous nous en dire plus sur le syndicat Arc-en-ciel qui y a été créé ? Ceux d'entre vous qui connaissent le secteur privé à but lucratif pourraient-ils nous livrer leur ressenti sur leur travail dans ces établissements ? Où en sont les actions en justice qui ont été lancées depuis la parution du livre ?
Mme Michelle Meunier , rapporteure . - Après la parution du livre, avez-vous eu des témoignages de vos adhérents ? Où en êtes-vous des plaintes envisagées début janvier par la CFDT, la CGT et FO pour discrimination syndicale et entrave à activité syndicale ? Nous sommes un peu étonnés que, six semaines après parution, rien ne se passe.
M. Guillaume Gobet . - Le climat au sein des établissements n'a pas changé. Le style de management est le même : l'omerta et le règne de la terreur. Ce matin, un cuisinier me signale avoir été convoqué pour une sanction disciplinaire qui pourrait aller jusqu'au licenciement. Le mal-être est toujours là. Même si le livre a effectivement permis de révéler des choses, il y en a d'autres que nous connaissions déjà et avions dénoncé lors du mouvement social de 2018, notamment, concernant le manque de moyens - et je ne parle pas de la rémunération.
Le syndicat Arc-en-ciel a permis au groupe de maintenir l'omerta dans les instances représentatives du personnel. Comme c'est un groupe important, il doit remettre un rapport social. Celui-ci était toujours excellent, grâce à un dialogue social de façade au sein d'un comité social et économique (CSE) réduit à une chambre d'enregistrement : c'était la direction qui mettait en place l'ordre du jour, Arc en ciel, étant majoritaire, monopolisait le bureau. C'est cette manipulation par la direction qui lui a permis de ne jamais avoir d'audit -ce qui est rare pour un groupe de cette taille. Arc-en-ciel a un peu plus de 50 %, la CGT survit à peine avec 15 %, l'Unsa vient de s'implanter. Les autres syndicats n'ont pas survécu. C'est atypique pour une société qui représente 350 établissements dont 220 Ehpad et 70 cliniques...
Bien sûr, il est impossible de réunir les preuves de l'existence d'un protocole qui prévoirait qu'il faut licencier les rebelles ou les salariés accompagnés par la CGT. Cela n'est jamais écrit, mais dit lors de la réunion mensuelle des directeurs, et ceux d'entre eux qui n'appliquent pas cette règle sont mis dehors. Tout au long de la chaîne, un système délétère a été mis en place pour que chacun applique à la lettre ce que décide la direction.
Comme celle-ci a verrouillé les instances, il n'y a jamais eu aucune expertise par un cabinet, aucun audit. Nous savions bien que des établissements signaient des accords tripartites et qu'il y avait un problème d'insuffisance de personnel. Victor Castanet l'a dit : pour consulter les accords tripartites, cela a été la croix et la bannière ! Il a eu la chance que Fayard l'aide. Nous, même en passant par la commission d'accès aux documents administratifs (Cada), nous n'avons pas pu les obtenir, alors qu'il s'agit de documents publics !
M. Bernard Bonne , rapporteur . - Vous n'avez pas intenté d'action en justice ?
M. Guillaume Gobet . - C'est difficile, face à l'État. Nous n'avons pas assez de militants pour suivre tous les dossiers. Nous ne sommes pas des professionnels du droit. Or il en faut ; une grande centrale comme la nôtre peut en mobiliser, mais pas à chaque fois.
Mme Evelyne Rescanières . - Orpea a organisé un dialogue social basé sur le truquage des élections professionnelles, la mise en avant d'un syndicat maison, la discrimination syndicale et la pression subie par nos élus. Il était dangereux pour les représentants du personnel et pour les salariés de jouer leur rôle de signalement de la maltraitance ou de revendiquer leur droit à l'information. Les demandes de documents ont toutes été refusées par les instances. Ce groupe a agi en toute impunité, même sur ce volet-là. Nous avons maintes fois saisi l'inspection du travail, sans effet. Orpea reconnaît lui-même que le laxisme de la puissance publique lui a facilité les choses.
Grâce aux éléments révélés par le livre de M. Castanet, nous avons déposé plainte pour travail dissimulé en janvier.
M. Bernard Bonne , rapporteur . - Pas avant ?
Mme Evelyne Rescanières . - Non. Nous n'avions pas assez d'éléments.
Nous avons aussi déposé plainte pour recours abusif aux contrats à durée déterminée et pour escroquerie caractérisée par le fait d'avoir obtenu des fonds publics en trompant l'administration sur le nombre de postes réellement rattaché au montant de la dotation - si nous ne sommes pas la victime directe, qui est l'Etat, nous considérons que cela a porté préjudice à la profession en ne respectant pas le nombre minimal de salariés.
Nous avons déposé plainte contre le secrétaire du syndicat Arc-en-ciel pour ne pas avoir respecté objet d'un syndicat, qui est de défendre les salariés. Enfin, nous avons déposé plainte devant le tribunal judiciaire de proximité de Puteaux pour annuler le scrutin, ordonner l'organisation de nouvelles élections et annuler la désignation des délégués syndicaux.
M. Bernard Bonne , rapporteur . - Vous nous donnerez tous les éléments ?
Mme Evelyne Rescanières . - Bien sûr !
Nous ne découvrons pas tout : le montage financier d'Orpea est le même que tous les groupes à but lucratif. Orpea est le plus opaque, mais les autres le sont aussi.
Avec la CGT, nous avons mené une enquête au niveau européen avec l'aide du Centre for International Corporate Tax Accountability and Research (Cictar) sur les montages financiers du secteur : vous pouvez consulter le rapport sur le site de cet organisme.
Orpea utilise le système jusqu'à sa limite et s'enrichit avec l'argent de la solidarité nationale sans être inquiété.
M. Guillaume Gobet . - Avant la parution du livre, la CGT avait intenté en 2019 une action en justice à propos des élections dans la filiale Ehpad d'Orpea, remettant en cause la légitimité d'Arc-en-ciel, une affaire qui devrait être jugée fin mars.
Après la sortie du livre, nous avons intenté une action en référé pour faire annuler les élections truquées. L'affaire aurait dû être jugée, mais le tribunal de Puteaux étant engorgé, nous attendons une date d'audience dans la semaine.
Enfin, nous souhaitons déposer plainte au pénal. Une ancienne du service des ressources humaines, Camille Lamarche, a accepté de témoigner sur les élections de 2019. Nous pensions déposer plainte rapidement, mais, avec le temps, d'autres personnes ont souhaité témoigner. Il y a eu une libération de la parole. Désormais, même des cadres et des cadres dirigeants se mettent à parler. C'est ce qui explique que cela prenne un peu plus de temps.
M. Gilles Gadier . - Nous n'avons pas les moyens d'enquêter et de prouver les fraudes. Mais il suffit de regarder d'une part le reste à charge des résidents et les financements publics et d'autre part les bénéfices de ces Ehpad pour constater que l'argent public nourrit directement les dividendes des actionnaires.
C'est pour cela que nous tenons à dire que la spéculation n'est pas compatible avec la prise en charge du grand âge.
Ce qui nous inquiète, ce sont les effets de la maltraitance. Il faut corriger le dispositif de contrôle pour que cela n'arrive plus. Je ne doute pas que votre rapport alimentera vos réflexions pour la loi grand âge.
Il faut partir de la base : les normes et les ratios. Si on les oblige à respecter des normes et des ratios de personnel, il est possible que certains promoteurs s'intéressent un peu moins à ce secteur... Si le policier peut nous arrêter quand nous sommes en excès de vitesse, c'est que la vitesse est réglementée. Or, aujourd'hui, dans un Ehpad de 80 résidents il peut y avoir indifféremment une ou dix infirmières, il n'y a pas de norme. C'est catastrophique ! On peut voir que la recherche du profit peut aller au-delà de la réduction des effectifs et affecter la nourriture ou - pourquoi pas - le chauffage !
Il y a donc une maltraitance systémique qui va bien au-delà de la maltraitance institutionnelle. Elle contamine en effet tout le grand âge. Bien sûr, la situation est pire dans le secteur privé à but lucratif. Mais, même dans le secteur public, il faut des normes et des ratios.
La maltraitance a plusieurs formes. On a vu des personnes qui marchaient encore lorsqu'elles entraient à l'Ehpad, et qui, au bout de quelques mois, ne marchaient plus, faute de personnel pour les aider à marcher : on les met dans un fauteuil roulant pour aller jusqu'à la salle à manger, au bout du couloir...
Il est terrible de voir que l'on forme le personnel sur ce qu'il doit faire, avant de lui dire, une fois en poste, qu'il ne peut pas le faire.
La maltraitance, c'est aussi le personnel qui en est victime dans un secteur qui a désormais dépassé le bâtiment et travaux publics (BTP) pour le taux d'incidence !
Mme Catherine Deroche , présidente . - Oui, nous l'entendons souvent sur le terrain
M. Bernard Bonne , rapporteur . - Nous savions que les groupes d'Ehpad à but lucratif voulaient faire de l'argent. Mais nous pensions qu'ils se limitaient à l'immobilier et à l'hôtellerie. Nous n'imaginions pas qu'ils feraient de l'argent sur le financement public de la dépendance ! C'est qu'aujourd'hui la loi ne permet pas de contrôler cela.
M. Gilles Gadier . - Pour des contrôles, il faut des normes.
M. Guillaume Gobet . - Exactement !
Mme Catherine Deroche , présidente . - Mais que se passerait-il en cas de ratio insuffisant : on fermerait des lits ?
M. Gilles Gadier . - Je pense qu'il ne faut pas en rester à une vision trop réactive, mais bel et bien inventer un nouvel Ehpad qui soit préparé aux évolutions prévisibles au vu de la pyramide des âges.
M. René-Paul Savary . - Pourtant, dans l'état prévisionnel des recettes et des dépenses (EPRD), il y a bel et bien des ratios...
M. Guillaume Gobet . - Nous parlons bien des Ehpad. Chaque établissement estime le taux de dépendance global, qui lui donne droit à un certain volume de personnel.
Orpea et le reste du secteur à but lucratif sont dirigés par des financiers qui ont l'habitude de l'optimisation. Ils appliquent les mêmes recettes que celles que tout le CAC 40 applique, mais dans la santé. Ils ne font pas de différence entre l'argent public et l'argent payé par les résidents. Tout est indifférencié dans leur chiffre d'affaires.
M. Bernard Bonne , rapporteur . - Dans tous les établissements, il y a un taux fixé par les autorités régionales de santé (ARS) et les départements.
Mme Evelyne Rescanières . - Mais il n'est pas opposable.
M. Bernard Bonne , rapporteur . - Si.
Mme Evelyne Rescanières . - Non. Preuve en est le nombre d'établissements à but lucratif qui financent des postes de salariés sans qualification - les « "faisant fonction" » - avec les crédits prévus pour des professionnels qualifiés. Même l'hôpital public s'y met sous la pression budgétaire. Cela fait dix ans que nous dénonçons la déqualification, notamment dans le médico-social.
M. René-Paul Savary . - Mais des ratios reviendraient au même.
Mme Evelyne Rescanières . - Non : un service de réanimation, que les lits soient occupés ou non, doit compter un nombre fixe de professionnels. Ce ratio est opposable : s'il n'est pas atteint, le service est fermé et les professionnels le savent. Les établissements ne se risquent pas à perdre leur autorisation en violant cette règle.
Mme Martine Vignau . - Il n'y a pas qu'Orpea ; il faut trouver des solutions à cette absence de contrôle en général.
Les représentants des personnels doivent être un peu plus associés à l'économie générale de l'entreprise. Je comprends difficilement pourquoi les salariés ne sont pas représentés au Conseil d'administration d'Orpea, alors qu'ils le sont chez Korian- qui n'est pourtant pas non plus un modèle. C'est le seul moyen d'avoir des informations globales sur les effectifs, par exemple.
Concernant les ratios, il faudrait commencer par négocier un volume d'emploi entre d'une part l'établissement et d'autre part l'ARS et le département dans les contrats pluriannuels d'objectifs et de moyens (CPOM). La situation des personnes âgées peut se dégrader très vite, passer d'un groupe iso-ressources (GIR) 4 à un GIR 1, avec un besoin en personnel différent.
Je suis aussi surprise que personne ne puisse imposer la tenue d'un conseil de la vie sociale (CVS) dans un établissement, alors que la loi l'exige. Comment faire remonter les signalements dans ces conditions ? Des contrôles sont diligentés par les ARS, mais elles ont des moyens faméliques. À l'avenir, il faudrait repenser l'ensemble de ces contrôles pour qu'ils portent sur toutes les dimensions : action sociale, droit du travail et finances publiques. Il faut surtout qu'ils soient inopinés. Quand on est prévenu une semaine avant, on peut mettre la poussière sous le tapis.
On entend beaucoup parler des entreprises à mission : cela commence à plaire. Je suis assez dubitative : qu'est-ce que cela apporte de plus ? Cela ne peut remplacer des indicateurs, des critères et des contrôles bien établis - et qui devraient figurer dans le carnet du résident. Dans ce domaine, il n'y a pas de solution toute faite.
Mme Anissa Amini . - Comme le disait Guillaume Gobet, SUD n'est pas implanté chez Orpea : je ne parlerai donc pas de ce que je ne connais pas. Il y aurait des choses à dire d'autres groupes privés à but lucratif, comme Korian, mais ce n'est pas le sujet du jour.
Le climat dans les établissements est très difficile : les familles ont pris connaissance du livre, sont de plus en plus fébriles. Les remarques fusent et les directions de certains établissements ne protègent pas leur personnel. Beaucoup de salariés se plaignent : ce sont nous qui sommes contrôlés, surveillés, et pas nos directions.
Le Gouvernement a annoncé 7 500 contrôles dans les Ehpad. Soit, mais avant de les contrôler, il faudrait les remettre en ordre ! Or ils manquent de personnel. On parle souvent du déficit d'attractivité ; pourquoi les personnes ne veulent plus venir ? Quand je suis arrivée dans le secteur il y a vingt ans, c'était une vocation. Aujourd'hui, ils viennent y travailler comme s'ils allaient travailler au supermarché.
La fédération Sud est prête à travailler à long terme. Il est important d'écouter les représentants des salariés, les familles, pour que les personnes âgées vivent mieux. Le secteur a été laissé à l'abandon depuis plusieurs années. Il faut réagir et prendre les mesures adéquates ensemble ; or le Gouvernement a tendance à prendre ses décisions seul. Nous voulons être entendus. Nous savons bien qu'il n'y aura pas de nouvelle loi avant les élections.
Les CVS sont très mal utilisés. Il faut les renforcer en leur donnant plus de pouvoir pour que les résidents soient entendus. Il faut arrêter de promettre monts et merveilles aux familles si, sur le terrain, les soignants ne peuvent pas assumer.
Nous vous avons soumis des notes qui peuvent servir à votre réflexion.
Mme Evelyne Rescanières . - Sur l'opposabilité des ratios, un autre exemple : aujourd'hui, un tiers des Ehpad n'a pas de médecin coordinateur, alors que c'est une obligation légale. Aucun n'est inquiété.
Mme Cathy Apourceau-Poly . - Même si ce livre nous a appris des choses, sur bien des domaines, il n'a fait que confirmer des constats que nous avions déjà faits.
Avec ma collègue Laurence Cohen, nous avons mené 200 visites dans des établissements sanitaires et médico-sociaux, dont des Ehpad. Il y a une maltraitance institutionnelle, une souffrance des personnels, des patients, des familles. Il n'existe aucune norme, alors qu'il est indispensable qu'il y ait un ratio minimal de personnel par rapport au nombre de résidents.
Il y a une pénurie de personnel, car les salaires ne sont pas à la hauteur du métier.
Quelles mesures prendriez-vous immédiatement concernant les contrôles ? Le Gouvernement annonce un grand contrôle, mais il y faut des moyens. Aujourd'hui, seuls 10 % des Ehpad sont contrôlés. Les organisations syndicales sont-elles entendues en cas de contrôle ? Plus largement, quelle doit être la place de celles-ci ? Estimez-vous que l'organisation des contrôles devrait être modifiée ?
Mme Élisabeth Doineau . - Merci à toutes et tous pour vos témoignages qui consolident nos réflexions. Le livre de Victor Castanet a fait l'effet d'une bombe, mais il révèle un mal plus profond que le simple cas d'Orpea : la France ne s'est pas suffisamment préoccupée de la bientraitance des personnes âgées. Nous devons nous demander ce que nous sommes prêts à sacrifier pour l'améliorer. Tous les gouvernements ont été à côté de la plaque, alors que les effets du vieillissement des pays développés étaient prévisibles.
Maintenant, il va falloir gouverner, donc choisir. Ce livre met en lumière notre difficulté à envisager la vieillesse.
Je participe à des conseils d'Ehpad. Vous parlez de l'importance des CVS, mais il est très difficile de mobiliser les familles ; il faut parfois aller les chercher, comme si elles avaient démissionné. Mais comme vous le dites, il faut du contrôle, et de la transparence pour les familles - du moins pour celles qui s'impliquent.
Mais attention à ne pas trop normer. En début de semaine, j'ai visité un Ehpad géré par le centre communal d'action sociale dans un village de 300 habitants. Les personnes âgées étaient très bien traitées, il y avait une vraie ambiance. Les résidents qui arrivent en mauvais état se refont une santé, car ils sont plus stimulés par les autres. C'est ce que j'espère pour ceux que j'aime.
Ce que je souhaite, c'est que nos parents retrouvent un entourage humain, familial, qui ressemble à ce que nous ne pouvons plus leur donner, car nous avons une vie active et que nous vivons éloignés les uns des autres. Si on norme trop, ces petits accueils disparaîtront. Dans les établissements pour jeunes enfants, le ratio est impossible à tenir, pour certaines collectivités.
M. Laurent Burgoa . - Merci à tous les intervenants. À ce jour, les ARS et les conseils départementaux contrôlent les Ehpad. Mais ils en sont aussi les financeurs. D'après vous, qui devrait les contrôler ?
Mme Jocelyne Guidez . - Vous avez parlé de la déqualification des personnels pour faire des économies. Mais cela ne vient-il pas aussi du fait que l'on ne trouve pas de personnes qualifiées ?
Mme Amini a parlé d'un problème de vocation. Il ne s'agit pas seulement d'une question financière. D'après vous, comment faire venir un personnel qui ait une vocation envers les personnes âgées ?
Mme Evelyne Rescanières . - Quand tout va bien, la petite structure familiale, où tout le monde se connaît, a tout pour plaire. Mais, si survient une épidémie ou une canicule, la société a un autre regard. Si vous regardiez le rapport entre taux de mortalité pendant l'épidémie et la qualification du personnel, vous seriez surpris.
Les résidents et les familles attendent un service que ces structures ne peuvent pas rendre. Une présence infirmière 24 heures sur 24 heures réduit le taux d'hospitalisation de moitié.
Aujourd'hui, la qualification est vue comme une dépense, un coût, alors que c'est un profit, car elle diminue l'hospitalisation et permet de maintenir l'autonomie. La norme est là pour assurer aux familles que leurs parents sont pris en charge par des personnes qui connaissent leur métier.
Vous n'accepteriez pas, dans un hôpital, qu'on vous dise : « désolé, aujourd'hui, il n'y a pas d'infirmière ; c'est l'agent de service hospitalier (ASH) qui vous fera votre pansement. »
S'agissant des contrôles, la première chose à revoir, ce sont les critères d'autorisations d'exercice.
La direction générale de la cohésion sociale (DGCS) a construit un outil de traitement automatique des données à partir de la déclaration sociale nominative. Nous demandons depuis longtemps que la Cour des comptes enquête sur le financement public de l'activité de santé lucrative.
La Haute Autorité de santé pourrait missionner des enquêtes flash sur site, et pas seulement au siège.
Il faut mettre un terme à la porosité entre les groupes lucratifs de santé et la haute administration.
Les Conseils départementaux n'ont pas de règles communes et ils sont, avec les ARS, juges et parties.
Les contrôles perdent tout leur sens, faute de moyens de coercition contre des groupes bien organisés, disposant d'un réseau influent, et qui ne tremblent nullement face à la puissance publique.
M. Guillaume Gobet . - Immédiatement, il faudrait lancer des contrôles, mais pas dans le format actuel. Il faudrait faire participer des organisations syndicales de salariés, des familles et des résidents. Ce qui me gêne dans nos débats, c'est que nous parlons d'humains. Parmi les résidents, il y a des gens qui ont toute leur tête et qui parfaitement pourraient dire ce qu'ils veulent pour se sentir bien.
Mme Catherine Deroche , présidente . - On l'a bien vu pendant la crise sanitaire : les résidents ont été considérés comme des enfants, et non comme des citoyens à part entière.
M. Gilles Gadier . - J'ai, sous les yeux, l'exemple d'un Ehpad en Seine-Saint-Denis, qui avait fait l'objet d'un contrôle en 2021 assorti de douze recommandations qui n'ont jamais été suivies d'effets. Aujourd'hui, l'Ehpad a été fermé, mais seulement parce que le livre est paru.
M. Bernard Bonne , rapporteur . - De quel Ehpad s'agit-il ?
M. Gilles Gadier . - D'un Ehpad du groupe Médicharme ; il a été suspendu au moins six mois par l'ARS.
Ces contrôles sont guidés par des contingences : ceux qui les mènent sont d'abord des financeurs, et ils se préoccupent des besoins de la population. Cela conduit à se demander : si on ferme l'Ehpad, où mettra-t-on les résidents ?
On parle d'attractivité, mais il faut commencer par fidéliser. Or aujourd'hui, on casse les personnels au travail. Je le répète, nous avons dépassé en 2016 le taux d'incidence du BTP ! C'est que soulever un résident tout seul ou à deux, cela n'a pas la même incidence sur le squelette !
Tout le monde parle du livre de Victor Castanet, mais cela m'interpelle. Il aura fallu qu'un journaliste enquête pour révéler ces faits. Ce sont les pouvoirs publics qui sont pris en défaut. On ne trouve que ce que l'on cherche, et personne ne voulait voir ce que nous dénonçons depuis longtemps.
Vous voulez savoir pourquoi il faut des normes ? La canicule de 2003 a causé 15 000 décès, voire plus, dont plus de 5 000 dus à la déshydratation en institution ! Comment est-ce possible ? C'est dire à quel point cela ne date pas d'aujourd'hui. Quand j'ai un accident, le constat n'a jamais réparé la voiture. Il y a eu beaucoup de rapports, d'études ; maintenant, il faut que le Gouvernement agisse.
Mme Martine Vignau . - Le fait que ce soient les financeurs qui contrôlent pose un problème. Il faudrait aussi faire intervenir la Cour des comptes et les chambres régionales des comptes. Les moyens sont aussi trop limités.
Mme Anissa Amini . - Pour susciter des vocations, il faut travailler à la base, c'est-à-dire dans les lycées, dans les instituts de formations en soins infirmiers (IFSI), pour montrer à quel point c'est un magnifique métier.
Il faut aussi travailler dans les établissements en écoutant celles qui y travaillent - n'oublions que 80 % des personnes qui travaillent en Ehpad sont des femmes. Écoutez-les sur les horaires de travail, sur les cycles de travail. Il faut aussi voir avec les résidents ce qu'ils préfèrent ; ils nous disent parfois : je préfère t'avoir toi pendant trois jours qu'une personne différente chaque jour.
C'est pour cela qu'il est très important que le CVS se réunisse dans toutes les structures, y compris dans celles à but lucratif. Il faut le contrôler. L'investissement des familles est aussi très important.
Mme Catherine Deroche , présidente . - Merci beaucoup à tous.
Ce point de l'ordre du jour a fait l'objet d'une captation vidéo qui est disponible en ligne sur le site du Sénat.
Audition de directeurs d'agences régionales de santé
Mme Catherine Deroche , présidente - Mes chers collègues, nous allons maintenant entendre des directeurs d'agences régionales de santé : M. Jean-Yves Grall, directeur général de l'ARS Auvergne-Rhône-Alpes et président du collège des agences régionales de santé, Mme Marie-Hélène Lecenne, directrice générale de l'ARS Corse, et M. Pierre Pribile, directeur général de l'ARS de Bourgogne-Franche-Comté. Tous les trois sont en téléconférence.
Cette audition fait l'objet d'une captation vidéo qui sera retransmise en direct sur le site du Sénat et disponible en vidéo à la demande. Je salue ceux de nos collègues, nombreux, qui participent aussi à cette réunion à distance.
Je rappelle que notre commission a mis en place cette mission d'information dotée des prérogatives d'une commission d'enquête à la suite de la parution de l'enquête journalistique Les Fossoyeurs. Cet ouvrage pointe notamment l'inadéquation de la forme actuelle des contrôles, opérés non pas sur les groupes, mais sur les établissements, et l'incapacité des autorités à s'assurer du bon emploi de l'argent public. C'est pourquoi nous avons choisi de nous intéresser à la question du contrôle.
D'autres questions intéressant les ARS sont également soulevées par ce livre, qu'il s'agisse du contrôle des marges arrières sur certains produits, y compris remboursés par l'assurance maladie, d'éventuels excédents de dotation réalisés par certains établissements, ou, plus grave, de questions de déontologie intéressant des personnels des ARS ayant rejoint un groupe privé.
Je vais maintenant vous demander de prêter serment. Je rappelle que tout témoignage mensonger devant une commission d'enquête parlementaire est puni de 5 ans d'emprisonnement et de 75 000 euros d'amende.
Madame, messieurs, je vous laisse la parole pour un propos liminaire, avant de répondre aux questions des rapporteurs et de nos collègues sénateurs.
(Mme Marie Lecenne et MM. Jean-Yves Grall et Pierre Pribile prêtent serment, conformément à la procédure applicable aux commissions d'enquête)
Mme Marie-Hélène Lecenne, directrice générale de l'ARS de Corse . - Madame la présidente, je vous remercie de cette invitation. Nous nous sommes organisés pour répondre au questionnaire que vous nous avez transmis.
Votre première question portait sur l'organisation des ARS en matière de contrôle des Ehpad. La plupart des ARS sont organisées de sorte qu'elles disposent de missions transverses d'inspection, de contrôle, d'évaluation et d'audit. Ces missions transverses sont portées par des personnels habilités, dits « inspectants », qui maîtrisent la technique d'inspection mais également tout le corpus juridique qui prévaut en matière d'inspection et de gestion des suites d'inspection. Cette organisation garantit la qualité des processus de contrôle et de gestion des suites d'inspection, permet aux agences d'élaborer annuellement un programme régional d'inspection et de contrôle, et de tenir les tableaux de bord de reporting à travers un système d'information, en lien avec l'inspection générale des affaires sociales, reprenant le nombre et le résultat des inspections annuelles.
Il y a des corps d'agents dont les statuts les conduisent à être d'emblée habilités à faire de l'inspection. Ces effectifs sont complétés par des personnels complémentaires, qui ont suivi la formation dite Icars (Inspecteur ou contrôleur des agences régionales de santé) à cet effet. Ces personnels font de l'inspection, mais surtout organisent les procédures et les programmes d'inspection. Au total, on dénombre 2 767 personnes dans toutes les ARS en capacité de faire des inspections.
D'autres services métiers sont mobilisés en complément de la mission transverse d'inspection et de contrôle. L'organisation varie d'une ARS à l'autre. Dans certaines agences, on a du temps dédié qui est d'emblée établi en début d'année. C'est le cas en Nouvelle-Aquitaine par exemple. Dans d'autres agences, le programme est négocié avec chaque direction métier. En l'occurrence, pour les Ehpad, c'est la direction de l'autonomie.
On a également des programmes spécifiques, notamment pour les pharmacies. Les Ehpad sont concernés pour ce qui est du circuit du médicament.
Il y a bien sûr le contrôle en lui-même, mais il faut bien comprendre qu'il s'agit d'un processus juridique très contraignant, puisque les contrôles peuvent donner lieu à un certain nombre de mesures : injonctions, nominations d'administrateurs provisoires, suspensions temporaires d'activité ou fermetures, cessions. Aussi, à chaque étape, on est confronté à un risque de contentieux. Les procédures sont donc très exigeantes et le caractère transverse de l'organisation, avec l'appui de métiers plus spécifiques et complémentaires, garantit la sécurité juridique et l'expertise. Ce modèle nous apparaît pertinent.
La deuxième question portait sur le recensement de l'activité de contrôle des Ehpad par les ARS et par les départements. Nous avons un tableau de bord national qui nous permet de recenser les programmes qui sont définis annuellement et l'activité d'inspection à l'issue de l'année civile. Ce tableau de bord est fait en lien avec l'inspection générale des affaires sociales.
Les contrôles des Ehpad ne sont pas systématiquement faits conjointement avec les départements, même si la collectivité est toujours informée, son avis étant même sollicité. L'expérience des corps inspectants des ARS étant plus ancienne, les inspections sont davantage coordonnés par les ARS, ce qui est un gage de sécurité juridique. C'est surtout vrai pour la gestion des suites, notamment lorsqu'il s'agit de nommer des administrateurs provisoires. Néanmoins, je le répète, l'implication des départements est forte.
Vous devez savoir que l'inspection n'est pas la seule mesure de contrôle. Avec les collectivités, nous visitons 2 000 Ehpad par an pour effectuer les coupes Pathos. Il s'agit d'examens des dossiers médicaux, qui sont très importants. Les experts médicaux des deux autorités publiques se rendent dans les Ehpad pour établir ces coupes de dépendance et de charge en soins.
Il y a aussi l'évaluation interne et externe, dont la réforme est en cours. Je rappelle que 90 % des Ehpad ont vu leur autorisation renouvelée en 2016 et 2017 à la suite d'une évaluation externe menée par les deux autorités publiques. La plupart des Ehpad étaient en effet arrivés au terme des 15 ans d'autorisation.
Vous nous avez également interrogés sur la contractualisation. Dans le cadre du contrat pluriannuel d'objectifs et de moyens (CPOM), il y a des diagnostics extrêmement exigeants et une évaluation à mi-parcours est prévue, notamment en ce qui concerne la charge en soins et la dépendance, ce qui donne lieu à une discussion approfondie avec les gestionnaires. Enfin, il y a un diagnostic d'évaluation de sortie. Aujourd'hui, 20 % des Ehpad sont contractualisés dans un cadre tripartite.
Nous examinons également des résultats budgétaires à travers les états prévisionnels de recettes et de dépenses et les états réalisés de recettes et de dépenses. Cependant, nous rencontrons des difficultés pour l'exploitation de ces données. Nous disposons d'un outil établi par la Caisse nationale de solidarité pour l'autonomie (CNSA) annuellement qui permet des comparaisons entre les statuts d'établissement, les taux d'encadrement, les tarifications, ce qui nous permet d'analyser un Ehpad relativement à sa catégorie. Malheureusement, il n'existe pas de contrôle sur ces données déclaratives, hormis en cas d'inspection. Il faudrait envisager une évolution des outils pour pouvoir mieux contrôler ces éléments déclaratifs.
Compte tenu du modèle tarifaire pour les soins, qui repose sur une équation tarifaire, le dialogue de gestion annuel budgétaire demeure limité, puisque l'équation emporte directement la tarification en fonction de l'évaluation de la charge en soins, d'où l'importance de l'approche contractuelle.
J'en viens à la question des réclamations. Les ARS se sont dotées de systèmes d'information de gestion des réclamations. Nous sommes maintenant capables de gérer toutes les réclamations avec des processus établis et nous pouvons garantir que nous ne laissons rien de côté. C'est un élément précieux d'analyse du fonctionnement des Ehpad. Il reste néanmoins des progrès à faire en la matière. Enfin, nous n'avons pas de retour du numéro vert national pour les réclamations.
S'agissant des événements indésirables graves et ceux qui sont liés aux soins, leur déclaration est une obligation pour les établissements, mais, malgré de nombreux efforts des ARS pour développer cette culture du signalement, on reste très en deçà de nos attentes. Cela pourrait pourtant être un excellent levier pour une démarche qualité en interne. Nous poursuivons nos efforts pour engager cette dynamique. Le signalement ne doit pas être vu sous son aspect punitif.
Lorsque l'on a connaissance d'un événement indésirable ou d'une réclamation pouvant être requalifiée comme tel, on peut décider, en fonction d'une grille d'analyse de risques, une inspection inopinée ou de mettre l'Ehpad dans le programme d'inspection. Au-delà d'un comportement individuel, c'est tout le fonctionnement global d'un établissement qui peut être interrogé.
Sur les groupes privés, nos compétences sont limitées et nous attendons une évolution sur le sujet pour mieux appréhender la logique des groupes, qu'ils soient lucratifs ou non, puisque notre compétence se limite aux établissements. Je précise que d'autre corps sont susceptibles d'intervenir dans les Ehpad : inspection du travail, répression des fraudes, chambre régionale des comptes, direction des finances publiques.
S'agissant de la section « hébergement » des établissements privés lucratifs, le contrôle ne peut être organisé par les collectivités que lorsqu'elles ont l'habilitation à l'aide sociale. Ce contrôle ne peut pas être exhaustif sur tous les Ehpad et présente des insuffisances structurelles, notamment sa dimension déclarative.
J'en viens à la politique de contrôle depuis la parution du livre Les Fossoyeurs . Au-delà du problème Orpea, nous avons repris une activité normale d'inspection depuis le début de l'année, après deux ans de gestion de crise. Nous sommes dans une logique de déroulement de nos programmes, ce qui peut expliquer cette impression d'accélération et les plaintes de certains gestionnaires. Il faut aussi savoir que nous pratiquons un contrôle approfondi sur les surcoûts covid.
S'agissant de la préconisation d'un pilotage par la qualité, pour suivre les propositions de M. Libault, nous sommes d'accord pour dire qu'il faut évoluer dans cette voie. Nous avons bien sûr le nouveau référentiel HAS, qui vient de paraître, et nous sommes prêts à une évolution vers une logique de certification. Il nous paraît utile d'envisager un paquet « qualité » dans les contrats pour asseoir une dynamique de démarche qualité au sein de tous les établissements. Cela permettrait d'avoir des indicateurs comparables, avec un mécanisme de bonus/malus.
L'activité des conseils de la vie sociale (CVS) en matière d'appréciation de la qualité des prestations est très limitée. Une refonte de leur rôle est à envisager.
Par ailleurs, nous souhaitons mettre en avant notre expérience au titre de la gestion de crise. Tout ce qui relève de la coordination entre les appuis sanitaires, équipes mobiles gériatriques et équipes mobiles d'hygiène doit être pris en compte. Il nous semble important que tous les Ehpad disposent de pôles d'activités et de soins adaptés (PASA), d'unités d'hébergement renforcé, autant d'outils qui leur permettent de répondre aux besoins des résidents.
Enfin, vous nous avez interrogés sur leur manque de caractère stratégique des CPOM. Désormais, dans les schémas régionaux de santé, il y a ce que l'on appelle des cibles opposables qui sont déclinées en contrat. C'est vrai, on a eu tendance à mettre en avant des cibles qualitatives. C'est à mes yeux une dimension stratégique valable. Pour autant, le caractère opposable ne reposant pas sur un dispositif de sanction ou d'incitation, cette contractualisation rencontre des limites. De plus, je le rappelle, la tarification repose sur une équation standardisée, ce qui est de nature à limiter les effets de la contractualisation.
Les annonces récentes sur « l'Ehpad de demain » vont peut-être redonner au contrat une dimension davantage stratégique dans le positionnement de l'Ehpad sur son territoire, en articulation avec les partenaires du domicile.
M. Bernard Bonne , rapporteur . - Je vous remercie de participer à cette audition, qui est tout de même un peu obligatoire. Mme Lecenne est retenue en Corse par la visite de M. Darmanin, mais je regrette qu'au moins l'un de vous ne puisse être présent au Sénat. Nous ferons avec !
Ce matin, nous avons reçu les représentants des syndicats des différents corps d'inspecteurs. Ils n'ont pas été très tendres avec la politique d'inspection au niveau national.
Y a-t-il un caractère non prioritaire affiché des contrôles dans les Ehpad, avec une lettre ministérielle qui aurait été envoyée en 2019 ?
Les propositions des inspecteurs peuvent-elles être refusées ?
Constatez-vous de grandes différences entre les ARS dans les résultats des inspections, ce qui serait de nature à ouvrir la voie à des contentieux de groupes type Orpea ?
Pouvez-vous nous confirmer que des ARS ont refusé de transmettre des documents à M. Castanet pour son enquête, alors que les conseils départementaux ont collaboré très facilement ?
Que pensez-vous des contrôles inopinés ? Sont-ils réalisables, sachant qu'il y aurait 2 700 contrôleurs en ETP pour la prévention de la maltraitance, mais que, dans les faits, il n'y aurait que 49 ETP opérationnels pour les Ehpad ?
Quoi que vous en dites, je suis bien persuadé que la médiatisation du livre de M. Castanet a poussé votre ministère de tutelle à vous demander d'avancer des contrôles prévus sur deux ans.
M. Jean-Yves Grall, directeur général de l'ARS Auvergne-Rhône-Alpes . - Bien évidemment, les inspections dans les Ehpad n'ont pas été déclarées non prioritaires. Mieux, les ARS se sont organisées de façon à pouvoir optimiser leur activité en la matière. J'ajoute qu'il n'y pas d'inspecteurs strictement dédiés au médico-social. Il y a des agents qui ont des fonctions d'inspection. Dans mon agence, la mission d'inspection, composée de 19 agents, est compétente sur les douze départements pour organiser les quotités des agents qui ont vocation à inspecter. Il n'y a pas de segmentation, du moins dans mon agence, avec des agents qui ne feraient que les Ehpad. L'inspection est soumise à opposabilité juridique, donc il faut être très rigoureux.
À ma connaissance, en Auvergne-Rhône-Alpes, il n'y a pas eu de demande spécifique de documents de M. Castanet, donc nous n'avons pas pu refuser quoi que ce soit.
Mme Marie-Hélène Lecenne . - Il y a un processus très clair, avec un programme fondé sur des grilles d'analyse de risques, en concertation avec l'administration préfectorale. L'arbitrage sur le programme d'inspection est collégial, pluridisciplinaire et il repose sur des outils assez robustes. Tout cela pour répondre à la question sur d'éventuels refus d'inspections proposées.
M. Pierre Pribile, directeur général de l'ARS Bourgogne-Franche-Comté . - Je confirme ce que vient de dire Jean-Yves Grall sur le caractère supposé non prioritaire des inspections.
Dans mon agence, plus qu'une mission transverse, c'est une direction à part entière qui est en charge de l'inspection, du contrôle et de l'audit. Ce n'est pas une fonction à part. La définition du programme d'inspection et sa mise en oeuvre reposent sur cette direction et sur les forces des équipes dans l'ensemble de l'agence. C'est un levier pour atteindre nos objectifs métiers dans tous les domaines, et pas seulement l'autonomie.
On établit le programme sur un certain nombre de critères d'orientation nationale, de politique régionale, mais aussi grâce à des croisements de signaux qui nous sont remontés de différents directions.
On se garde toujours la latitude de faire du non-programmé au cas où un signal urgent nous remonterait en cours d'année.
S'agissant des transmissions de documents, je vous rappelle que l'accès aux documents administratifs fait l'objet d'un encadrement règlementaire très précis, avec des voies de recours, le tout sous l'autorité de la commission d'accès aux documents administratifs (CADA).
Enfin, sur le caractère inopiné des inspections, l'intérêt dépend du sujet et de l'objectif de l'inspection elle-même. Par exemple, dans notre programme, tout un pan vise à développer la culture de la déclaration dans les établissements. En l'espèce, rien ne sert de faire de l'inopiné, car ces inspections ont vocation à être pédagogiques. En revanche, si l'on recherche une fraude ou un acte de maltraitance, il vaut mieux ne pas prévenir à l'avance. Dans ce cas, dans mon agence, nous prévenons quand même systématiquement le conseil départemental pour l'associer, ce qu'il accepte la plupart du temps. Ainsi, dans le cadre du programme de contrôle faisant suite à la publication du livre, 14 inspections sur 15 ont été faites conjointement avec le conseil départemental concerné.
Mme Michelle Meunier , rapporteure . - Hier, M. Castanet nous a montré les limites des inspections pour mettre en évidence certaines pratiques techniques ou stratégiques des grands groupes pour contourner les lignes, légalement ou pas. De quelles adaptations en matière de formation vos agents ont-ils besoin pour prendre en compte ces pratiques ?
Enfin, dans la vague de contrôles à venir, quels seront les premiers établissements visés ?
M. Laurent Burgoa . - Votre ministre de tutelle a déclaré mi-février qu'il était incapable de donner le nombre de contrôles exercés dans les Ehpad, les bases de données étant différentes d'un département à l'autre. Qu'en est-il dans vos régions respectives ?
Différentes personnes nous ont alertés sur le fait que des personnels ayant travaillé dans des groupes gérant des Ehpad pouvaient travailler par la suite dans une ARS. Y a-t-il un code de déontologie à cet égard ?
Mme Annie Le Houerou . - De quelle manière avez-vous reçu les révélations de M. Castanet ? Avez-vous découvert à cette occasion les pratiques d'Orpea, notamment les rétrocommissions sur les achats et la gestion des contrats ? S'agissant des rachats d'Ehpad, est-ce qu'il y a une procédure particulière impliquant les ARS ?
Enfin, j'ai du mal à voir comment vous conciliez le programme régional d'inspection avec le traitement systématique de toutes les réclamations. Pouvez-vous nous apporter des précisions ?
Mme Marie-Hélène Lecenne . - De fait, on a du mal à appréhender les logiques de groupe. Nous sommes limités juridiquement puisque nous contrôlons par établissement. Le livre nous a effectivement surpris. L'ampleur de la logique d'optimisation et de transfert de charges entre les sections nous a interrogés.
Sur le programme des deux prochaines années, nous allons effectivement prioriser des établissements pour lesquels on a déjà des signaux : éléments de gestions, taux d'absentéisme, événements indésirables, réclamations.
S'agissant des procédures de rachat, je précise que, juridiquement, une autorisation médico-sociale n'est pas cessible. Nous sommes sur un processus administratif de transfert d'autorisation qui repose sur un corpus juridique assez exigeant. Mais nous ne sommes pas en capacité d'évaluer ce qu'une cession peut impliquer en termes de compensation budgétaire ou de logique commerciale.
M. Jean-Yves Grall . - Nos agents sont bien évidemment soumis aux règles de la fonction publique. Si des conflits d'intérêts sont constatés, ils ne participeront pas aux contrôles.
M. Pierre Pribile . - Nous n'intervenons pas sur les opérations capitalistiques, mais nous intervenons sur les transferts d'autorisation lorsqu'un opérateur privé cède la gestion d'un Ehpad. Pour l'avoir vécu à plusieurs reprises, je suis en mesure de vous dire que nous sommes pieds et poings liés par la réglementation. C'est paradoxal : on déploie un luxe de précautions sur le choix de l'opérateur, avec le conseil départemental, au moment où l'on accorde l'autorisation, mais si l'opérateur, deux ou trois ans après, décide de transférer l'autorisation, on n'a quasiment pas notre mot à dire. C'est une faille de notre corpus juridique. C'est un peu comme si le détenteur de l'autorisation était vu comme son propriétaire.
Je me dois de dire que j'ai été extrêmement éprouvé par la lecture de l'ouvrage de M. Castanet. Comment se fait-il qu'un tel système n'ait pas été détecté plus tôt ? Hélas, j'en suis venu à la conclusion que tout ce qui était décrit était plausible.
En effet, nous ne sommes pas équipés pour contrôler les groupes. Le Gouvernement a annoncé des mesures pour corriger cette faiblesse, mais on voit bien que cela requiert une coordination de toutes les ARS. On n'a absolument pas les moyens de détecter localement la pratique des rétrocommissions.
Par ailleurs, M. Castanet a mis en évidence des fausses déclarations budgétaires annuelles. On n'a aucun moyen de vérifier ces documents, ce qui fragilise l'ensemble de l'édifice. À cet égard, le Gouvernement souhaite s'appuyer sur les compétences des commissaires aux comptes pour certifier la sincérité des comptes que l'on nous présente à l'échelle des établissements.
J'en viens au traitement des réclamations. Nous en faisons un triple usage : traitement individuel ; prise en compte au moment de la préparation du programme d'inspection et de contrôle ; en outre, le signalement très préoccupant est susceptible de déclencher une inspection hors programme.
La vague de contrôles va être cadrée nationalement. De notre point de vue, la question de la maltraitance doit être au coeur de ce programme, mais il faut plus de moyens humains, sinon, d'autres activités, comme l'accompagnement, en pâtiront, et d'autres structures médico-sociales ou sanitaires seront moins contrôlées. Or la maltraitance ou la mauvaise gestion n'est pas l'apanage des Ehpad. J'ai notamment en tête un problème dans un centre de santé dentaire dépendant de mon agence.
M. Jean Sol . - Je voudrais revenir sur la remontée des événements indésirables. Par quel canal se fait-elle ? Existe-t-il un protocole précis ? Quelle est la répartition des signalements entre les directions, les familles et les professionnels ? Quels sont les champs les plus concernés ?
Mme Raymonde Poncet Monge . - Je veux revenir sur les limites du contrôle financier, les données étant uniquement déclaratives. Seul le contrôle approfondi permet de dévoiler des malversations ou des fraudes. Je pense que l'inspection générale des finances est aussi sollicitée. Dans les contrôles actuels, combien porte sur cette dimension, sachant que ce n'est pas sans lien avec la maltraitance ? En effet, il y a des répercussions sur l'encadrement, donc sur la qualité des soins et de l'hébergement.
Par ailleurs, je suis très étonnée qu'il n'y ait pas de contrôles sur les conditions financières des transferts d'autorisation.
M. Bernard Bonne , rapporteur . - Pour compléter ce qui vient d'être dit, j'ai été étonné du nombre de créations d'établissements à but lucratif à la suite de transferts d'autorisation. Il y a peut-être un manque de contrôles et il faudrait que vous nous fassiez des propositions à cet égard.
Pouvez-vous me confirmer qu'à l'occasion des contrôles vous ne puissiez voir que les directeurs régionaux des groupes, les directeurs d'Ehpad n'ayant aucune autonomie ?
La solution n'est-elle pas de confier à une ARS déterminée le soin de contrôler les établissements d'un même groupe sur tout le territoire ?
Enfin, je souhaiterais que toutes les ARS puissent nous envoyer par écrit leur sentiment sur ce qui s'est passé et leurs préconisations pour y remédier.
M. Jean-Yves Grall . - Monsieur Sol, en ce qui nous concerne, nous avons un seul point focal régional qui agrège l'ensemble des signalements auprès de l'ARS. À partir de là, la partie « maladie » est traitée par la direction de la veille et sécurité sanitaire ; les réclamations et les plaintes des usagers sont traitées dans une direction à part. Enfin, le troisième flux, celui des événements indésirables déclarés par les professionnels, est également traité par une structure ad hoc .
Je le répète, nous avons une culture très faible de la déclaration dans nos établissements en général, et dans les Ehpad en particulier. Or nous ne pouvons déclencher des inspections inopinées que si les informations nous remontent.
Au niveau interne, les signaux sont dispatchés et comparés entre les différentes directions pour agréger les petits bruits en un bruit de fond plus important qui nous permet de sérier les endroits où nous devons intervenir.
Monsieur Bonne, nous vous ferons part de nos propositions. Nous sommes dans un État de droit, et ce droit, actuellement, ne nous permet pas d'intervenir autrement que sur nos compétences.
Monsieur Sol, il n'y a pas vraiment de catégorisation. C'est un florilège de sujets qui remontent, et tous ne relèvent pas strictement de l'ARS. Je rappelle que le soin est de la compétence de l'ARS, mais l'hébergement et la dépendance relèvent des conseils départementaux. Mais sachez que nous travaillons en lien avec ces collectivités.
M. Pierre Pribile . - En 2021, en Bourgogne-Franche-Comté, on a reçu 2 350 signaux, dont 630 concernaient les Ehpad. Sur ces 630, un peu plus de 350 ont été déclarés par les Ehpad eux-mêmes, le reste venant des familles ou de professionnels en dehors de toute procédure de déclaration obligatoire. En revanche, 60 % des Ehpad n'ont rien déclaré en 2021. Or, vu la définition de ce qu'est un événement indésirable, même un Ehpad bien géré devrait avoir quelque chose à déclarer chaque année. Cela montre qu'il y a un gros travail à faire pour que cette culture de la déclaration imprègne les établissements. D'ailleurs, lors des contrôles, on s'attache à la procédure mise en place dans les Ehpad pour organiser la remontée de ces signalements.
Madame Poncet Monge, on recherche toujours les personnels non qualifiés, ce qui débouche sur des injonctions de mesures correctrices, mais ce sont des mesures de santé publique. On ne va pas systématiquement rechercher l'existence d'une intention frauduleuse sur le plan financier, car c'est une autre mécanique. Il faudrait arriver à démontrer que l'économie éventuelle réalisée se traduit in fine par une marge indue conservée par l'opérateur. C'est très complexe et cela excède les compétences de nos équipes. On cherche plutôt à intervenir par une injonction sur les pratiques RH. Nous devons de plus prendre en compte les très grandes difficultés de recrutement auxquelles font face les établissements. Dans ce cadre, l'intention frauduleuse n'est pas facile à distinguer.
Par ailleurs, vous avez raison, les directeurs d'établissement manquent d'autonomie, ce qui peut se traduire par des délais de transmission plus importants. Pour autant, ils sont tenus juridiquement de nous transmettre tous les documents que l'on demande. C'est parfois long.
Monsieur le rapporteur, les contrôles des groupes par des ARS référentes font partie des possibilités envisageables.
Enfin, Mme Poncet Monge a pointé l'absence de contrôle des conditions financières des transferts d'autorisation. L'absence de cadre juridique plus contraignant ouvre évidemment la voie à des transactions financières. Il faut sans doute réfléchir à un nouveau cadre juridique qui permette aux ARS et aux conseils départementaux, autorités de tutelle, d'avoir leur mot à dire. Les transferts d'autorisation peuvent se faire vers un opérateur qui a pignon sur rue, mais qui n'est pas forcément celui que l'on aurait choisi à l'issue d'une procédure transparente. Ce n'est d'ailleurs peut-être pas un hasard si ce n'est pas celui que l'on a choisi quelques années auparavant lors de l'autorisation initiale. Il y a vraiment là une faille.
Mme Marie-Hélène Lecenne . - Monsieur le rapporteur, il y a effectivement eu assez peu de créations d'Ehpad ces dernières années. Il y a surtout eu des reprises d'établissements en difficulté.
Mme Corinne Imbert . - Comment appréciez-vous le fait que les périmètres des ARS aient été calqués sur ceux des nouvelles régions ? N'a-t-on pas assisté à un affaiblissement des délégations territoriales des ARS dans chaque département, avec toutes les conséquences que cela peut avoir sur les contrôles effectifs ?
M. Jean-Yves Grall . - Je ne suis pas certain qu'il y ait eu un affaiblissement. Au contraire, je pense que c'est un renforcement puisque le besoin en compétences et en expertise de haut niveau, notamment en matière financière, est de plus en plus prégnant. Or c'est beaucoup plus facile d'y faire face à l'échelle des grandes régions. Cela permet de mettre à disposition des départements les moins riches des compétences dont ils n'auraient pu bénéficier autrement.
La régionalisation permet la consolidation du pilotage du contrôle. De surcroît, cela autorise des dépaysements, ce qui est toujours bénéfique. J'y insiste, c'est une chance.
M. Pierre Pribile . - Je partage tout à fait ce constat, surtout dans une petite ARS comme la nôtre. C'est un mélange d'expériences très bénéfique. L'affaiblissement des délégations territoriales n'a rien à voir. C'est plutôt le fruit de l'érosion continue du plafond d'emplois.
Ce point de l'ordre du jour a fait l'objet d'une captation vidéo qui est disponible en ligne sur le site du Sénat.
Audition de Mme Brigitte Bourguignon,
ministre
déléguée auprès du ministre des solidarités
et de la santé,
chargée de l'autonomie
Mme Catherine Deroche , présidente . - Dans le cadre de la mission d'information sur le contrôle des établissements d'hébergement pour personnes âgées dépendantes (Ehpad), nous entendons cet après-midi Mme Brigitte Bourguignon, ministre déléguée auprès du ministre des solidarités et de la santé, chargée de l'autonomie.
J'indique que cette audition fait l'objet d'une captation vidéo qui sera retransmise en direct sur le site du Sénat et disponible en vidéo à la demande.
Je salue ceux de nos collègues qui participent à cette réunion à distance.
Notre commission a mis en place cette mission d'information dotée des prérogatives de commission d'enquête à la suite de la parution de l'enquête journalistique Les Fossoyeurs le 26 janvier dernier.
Cet ouvrage pointe notamment l'inadéquation de la forme actuelle des contrôles opérés, non pas sur les groupes mais sur les établissements, et la grande difficulté des autorités à s'assurer du bon emploi de l'argent public. C'est pourquoi notre commission a choisi de s'intéresser à la question du contrôle.
Depuis la parution du livre, différentes investigations ont été lancées, dont une mission de l'inspection générale des affaires sociales (IGAS) et de l'inspection générale des finances (IGF). Le Gouvernement a fait différentes annonces, notamment celle du lancement d'un vaste programme de contrôle et du renforcement des moyens juridiques des contrôleurs.
Nous avons souhaité que cette audition intervienne à quelque distance de la parution du livre, une fois l'émotion légitime un peu retombée, afin de disposer non seulement d'une enquête journalistique, fût-elle de qualité, mais aussi du rapport des inspections.
Depuis lors, les événements se sont succédé : le Gouvernement a annoncé la saisine de la justice et le groupe Orpea a présenté des excuses.
Madame la ministre, nous souhaiterions cet après-midi que vous nous présentiez les principaux éléments de ce rapport, afin de comprendre comment les services contrôleurs, qu'il s'agisse de l'État, de la sécurité sociale ou des départements, ont pu passer à côté de tels dysfonctionnements.
J'aurai, pour ma part, trois questions.
Le Gouvernement indique que le rapport des inspections relève du secret des affaires, ce qui explique notamment qu'il ne m'ait été communiqué que tardivement. Pouvez-vous nous indiquer ce qui a motivé ce « classement » ? Puisque ce secret protège les entreprises, pouvez-vous nous confirmer que le groupe Orpea pourrait demander sa levée, ce qu'il semble par ailleurs souhaiter ?
Pouvez-vous nous indiquer sur quel fondement le Gouvernement envisage de saisir la justice ?
Dernière question, en forme de remarque : pensez-vous que la puissance publique soit aujourd'hui correctement équipée pour gérer et contrôler, au service de l'intérêt général, une relation contractuelle de cette nature avec un groupe privé de dimension internationale ? N'y a-t-il pas matière à rassembler les forces et à renforcer, par exemple, l'intervention de la Cour des comptes ?
Je demanderai à chacun d'être concis aussi bien pour les questions que les réponses.
Je vais maintenant, conformément à la procédure applicable aux commissions d'enquête, vous demander, madame la ministre, de prêter serment.
Je rappelle que tout témoignage mensonger devant une commission d'enquête parlementaire est puni de cinq ans d'emprisonnement et de 75 000 euros d'amende.
Conformément à la procédure applicable aux commissions d'enquête, Mme Brigitte Bourguignon prête serment.
Mme Brigitte Bourguignon, ministre déléguée auprès du ministre des solidarités et de la santé, chargée de l'autonomie . - Avant de commencer mon propos liminaire, je voulais vous remercier de vous être constitués en commission d'enquête, à la suite à la parution du livre Les Fossoyeurs . Je salue la qualité des travaux de la représentation nationale et sa capacité à aller, sans polémique ou outrance, au fond de ce sujet grave et essentiel pour les familles, les résidents ou les proches de résidents, lesquels, je le sais, nourrissent une angoisse légitime. Car les accusations portées contre le groupe Orpea les ont choqués, comme nous toutes et tous ici.
C'est bien un ensemble de faits graves que je dénonce, organisés au niveau du groupe Orpea, dans le seul objectif de la recherche du profit.
Ces faits graves, tels que décrits par les inspections, ont conduit au reniement de l'accompagnement des personnes âgées, notamment en matière alimentaire. Ils soulèvent également des questions de sécurité, avec de probables sous-déclarations d'événements indésirables graves. Ce système présente également des pratiques financières présumées irrégulières, en particulier de surfacturation d'achats de produits de santé et de surcapacité des Ehpad.
Ces faits présumés sont retranscrits dans le rapport d'inspection de I'IGAS et de I'IGF. Nous avons demandé aux inspections de vous le transmettre dans les meilleurs délais, en respectant les règles de sécurité et de secret des affaires qui régissent en droit ces travaux. Le Gouvernement a signalé au Procureur de la République ces faits, pour qu'il puisse procéder à leur instruction et les qualifier.
Le Gouvernement ne s'est jamais opposé à la publication du rapport d'inspection. Seul le groupe Orpea peut l'empêcher, notamment au titre du secret des affaires. J'ai lu ce dimanche dans un quotidien que le président du groupe Orpea regrettait la non-publication du rapport.
Si les regrets exprimés par M. Charrier se confirment, alors je lui demande, comme je l'ai fait hier à deux reprises par courriel, de lever le secret des affaires sur tout le rapport. Pour l'instant, le directeur général France d'Orpea m'a répondu qu'il ne voulait pas lever ce qui est couvert par le secret des affaires. Je regrette ce recul par rapport aux propos tenus ce dimanche. Vous lui poserez sans doute cette question demain.
Dans ces conditions, n'ayant aucune intention de laisser s'installer une ambiguïté qui viendrait alimenter les mauvais procès politiques, j'ai décidé, avec Olivier Véran, de publier le rapport d'ici à quelques jours, en veillant à occulter les parties qui doivent l'être, si Orpea confirme ne pas vouloir lever totalement le secret des affaires.
La saisine du Procureur ne sera pas la seule action du Gouvernement pour ce qui concerne ce que l'on appelle désormais l'« affaire Orpea ».
L'État demandera le remboursement des financements publics qui auraient été irrégulièrement employés, en enclenchant, pour la première fois après un rapport de l'inspection des finances, une procédure de demande de remboursement de fonds publics.
Par ailleurs, j'ai demandé un vaste programme de contrôles et d'enquêtes flash par les agences régionales de santé (ARS) sur l'ensemble des Ehpad qui avaient connu des signalements, et en particulier sur les Ehpad gérés par des groupes privés lucratifs.
Entre février et mars, outre les contrôles habituels inopinés sur signalement, plus de 230 établissements particulièrement signalés, appartenant principalement au groupe Orpea, ont été contrôlés de manière inopinée par les ARS, avec, le plus souvent, le concours des conseils départementaux.
Grâce à ces contrôles, plusieurs dysfonctionnements majeurs ont été identifiés, conduisant, pour 70 d'entre eux, à des injonctions ou des sanctions. Dans certains cas, nous avons été jusqu'à la mise sous administration provisoire et même la fermeture.
Une telle décision était nécessaire, car il fallait rétablir la confiance de nos concitoyens dans des établissements qui fournissent un service essentiel à notre nation.
Je ne peux que regretter l'opprobre qui s'est abattu sur tout un secteur, en faisant payer les agissements inacceptables d'un groupe à tous les professionnels, à tous les directeurs, à toutes les structures.
Je veux ici rendre hommage aux professionnels de l'immense majorité des établissements, qui s'investissent au quotidien dans la bientraitance. Nous leur devons beaucoup.
La confiance, cela ne se décrète pas. Pour la rétablir, il nous fallait des actes forts à destination de ces établissements, pour ne plus jamais vivre de telles dérives systémiques de quelques acteurs d'un secteur accompagnant les plus vulnérables d'entre nous.
Il nous fallait un « choc de transparence », au service d'un meilleur accompagnement des personnes âgées en perte d'autonomie.
C'est pourquoi nous avons annoncé le 8 mars dernier, avec Olivier Véran, le déploiement de mesures nouvelles, pour prévenir et lutter contre la maltraitance et les abus décrits dans le rapport des inspections.
Tout d'abord, nous avons décidé d'augmenter et de renforcer les contrôles dans les établissements, pour lutter contre la maltraitance. Tous les Ehpad seront soumis à un contrôle systématique dans les deux prochaines années. Nous investissons dans les moyens humains des ARS, avec 150 embauches supplémentaires, pour qu'elles soient, dans la durée, capables d'assumer cette tâche essentielle.
Aussi, nous renforcerons les possibilités de signalement et leur suivi par l'ensemble des services de l'État et des départements compétents au niveau territorial, de façon à bien cibler notre politique de contrôle et à garantir un suivi adapté à ces opérations.
Je crois également que nous devons rendre aux résidents et aux familles le pouvoir d'agir sur leur choix d'établissement. Il faut les aider à sortir d'un choix par défaut, en mettant en place une véritable cure de transparence. Nous avons ainsi décidé de publier chaque année dix indicateurs clés permettant d'évaluer et de comparer les établissements, pour éclairer le choix.
Seront concernés les taux d'encadrement, de rotation des professionnels, d'absentéisme, le profil des chambres et du plateau technique de l'établissement ou encore le budget quotidien pour les repas par personne. Un décret sera pris à cet effet avant le 1 er mai ; il a déjà été concerté avec l'ensemble du secteur.
Renforcer les contrôles et la transparence, c'est bien sûr oeuvrer à améliorer l'accompagnement en établissement. Mais il nous fallait entamer une démarche plus structurelle, embarquant les collectifs de travail, pour renforcer la qualité de l'accompagnement.
C'est pourquoi il était nécessaire de refondre le système d'évaluation externe des établissements, pour le rendre totalement indépendant, plus régulier, avec une évaluation tous les cinq ans, contre sept ans à l'heure actuelle. Un nouveau référentiel publié par la Haute Autorité de santé (HAS) le 10 mars dernier, donne toute sa place à la parole des personnes et des familles. Bien évidemment, nous n'avons pas attendu l'affaire Orpea pour y travailler. Les travaux étaient engagés depuis de longs mois, mais la crise du covid avait conduit à du retard.
Nous sommes désormais prêts, et je me réjouis de cette refondation de l'ambition de qualité pour tous les établissements médico-sociaux, qu'il faudra naturellement accompagner dans cette démarche nouvelle, exigeante et motivante pour les équipes.
Les évaluations seront rendues publiques sur la fiche internet de I'Ehpad et une mesure de la satisfaction sera affichée dans tous les établissements.
Pour faire vivre ces démarches, j'ai en outre la conviction que la libération de la parole des résidents, des familles et des personnels est un puissant moteur, et un gage in fine de qualité pour nos concitoyens.
Je souhaite que nous soutenions la libération de cette parole, en renforçant la démocratie au sein même des établissements et en agissant pour plus de médiation, à l'instar du secteur sanitaire. C'est notamment le sens de la réforme des conseils de la vie sociale (CVS). Nous en simplifions les procédures et les ouvrons à un plus grand nombre d'acteurs. Je pense aux élus locaux, mais aussi aux bénévoles, aux personnels soignants de l'établissement et aux résidents et à leurs familles.
Les CVS doivent être des lieux de dialogue, de démocratie, mais aussi, parfois, des lieux de contre-pouvoir contre les pratiques de certains groupes commerciaux. Là encore, un décret sera pris avant le 1 er mai, après concertation avec l'ensemble du secteur.
Car c'est bien cette question qui est la plus importante dans le scandale qui nous a toutes et tous marqués. Que des groupes commerciaux sacrifient l'accompagnement de personnes vulnérables à la rentabilité de leurs entreprises et aux dividendes versés à leurs actionnaires ne peut plus être acceptable et ne sera plus accepté.
Concrètement, nous mettrons en place une réponse globale avec des outils juridiques et comptables pour mieux contrôler et réguler les pratiques tarifaires de ces groupes.
D'abord, le droit de la consommation doit protéger particulièrement les personnes vulnérables. Ensuite, nous oeuvrons en faveur d'une plus grande transparence visant à garantir le bon usage des fonds publics dont ces groupes bénéficient.
Nous proposerons donc d'élargir par la loi les capacités de contrôle des services d'inspection de l'État et de la Cour des comptes non plus aux seules dotations publiques, mais bien aux sommes qui sont payées par les résidents de ces établissements.
Ces mesures essentielles, que nous avons annoncées avec Olivier Véran, prendront effet, pour beaucoup d'entre elles, avant la fin de ce quinquennat.
Il aurait été en effet inacceptable de se limiter à des effets d'annonce avant une élection présidentielle. Toutes les modifications réglementaires seront ainsi prises, grâce à la mobilisation sans faille des services du ministère des solidarités et de la santé.
Pour finir, mesdames, messieurs les sénateurs, cher Bernard Bonne - vous êtes l'auteur d'un rapport qui a beaucoup inspiré mon action et qui fera date -, je souhaite partager avec vous un voeu.
L'action publique et les enjeux qui nous rassemblent aujourd'hui, ceux du grand âge, de la perte d'autonomie et de la transition démographique, ne sauraient se limiter à la réponse à un scandale, à des propos de tribunes, caricaturaux et convenus, à un intérêt trop passager. La réforme de l'accompagnement de la perte d'autonomie dans notre pays nécessite bien plus que cela. D'autres pays, en particulier le Danemark, nous ont ouvert la voie.
Les changements qu'implique la transition démographique appellent à une action invariable, centrée sur le soutien à domicile de nos concitoyens âgés.
C'est cette priorité qui m'a fait mener des combats pour revaloriser les salaires des aides à domicile, pour débloquer des financements historiques pour ces services, pour lancer des transformations structurelles de ce secteur, en vue d'une meilleure qualité pour les personnes et les professionnels.
C'est cette priorité qui nous a conduits à investir dans une plus grande médicalisation de nos établissements, en rénovant nos établissements publics, en revalorisant les salaires de ces professionnels, en augmentant le temps de médecin dans tous les établissements et en les ouvrant sur leurs bassins de vie et sur la vie sociale de leur commune.
Cette réforme pour l'autonomie de nos concitoyens âgés ne s'arrêtera pas quand l'attention médiatique pour ce secteur s'estompera. Elle continuera grâce à la création de la cinquième branche de la sécurité sociale, grâce à l'affectation de moyens nouveaux, et grâce à la mobilisation des conseils départementaux, acteurs essentiels du virage domiciliaire.
Dans ce combat, vous pourrez toujours compter sur mon engagement. C'est dans cet état d'esprit que je me soumets bien volontiers à vos questions.
M. Bernard Bonne , rapporteur . - Madame la ministre, Michelle Meunier et moi-même vous poserons nos questions une par une. En effet, lors des auditions menées par l'Assemblée nationale, j'ai constaté qu'un trop grand nombre de questions posées en même temps n'amenait aucune réponse.
Nous avons mis en place une mission de contrôle du contrôle. Il ne s'agit absolument pas de jeter l'opprobre sur les personnels des établissements qui s'occupent de nos aînés.
Le livre Les Fossoyeurs a permis de faire bouger des choses complètement anormales. Il a mis en relief, tout d'abord, le manque de moyens de la plupart des établissements, que tout le monde reconnaît depuis longtemps. Nous attendons la loi sur le grand âge, qui devrait permettre, avec des moyens supplémentaires, de doter les établissements en personnels. Surtout, il a fait ressortir l'opacité, et toutes les déviances qu'on peut imaginer, des structures privées à but lucratif et, peut-être, d'autres structures.
Cette opacité a permis à ces groupes d'échapper au contrôle des départements et de l'État. Permettez-moi de revenir sur la notion de secret des affaires, qui me surprend quelque peu. En effet, dans la mesure où le président d'Orpea s'est étonné que le rapport n'ait pas été rendu public, nous devrons faire la clarté sur ce sujet.
Il faut le dire, le journaliste des Fossoyeurs a souvent rencontré des difficultés pour obtenir des renseignements de la part des ARS, qui lui opposaient le secret des affaires. Fort heureusement, les départements ont bien voulu ouvrir leurs documents, ce qui a permis de dévoiler certains faits. Le refus des ARS de transmettre ces éléments devra être clarifié.
Vous dites qu'il sera enjoint au groupe Orpea de restituer des financements publics irrégulièrement employés. Cela signifie-t-il que ce sujet ne relèvera pas d'un contentieux ? Une telle mesure ne concernera-t-elle qu'Orpea ou bien tous les établissements à but lucratif, y compris les petits groupes, sur lesquels il faudra aussi faire des contrôles.
Il est de votre devoir et de notre devoir de faire toute la clarté sur ces sujets, en rendant public, le plus vite possible, ce rapport.
Mme Brigitte Bourguignon, ministre déléguée . - Je le répète, le Gouvernement ne s'est jamais opposé à la transmission et à la publication de ce rapport. Toutefois, le secret des affaires étant invoqué par le groupe, nous nous devons de le respecter. Nous rendrons donc ce rapport public, avec la précaution d'usage.
Le plus important, à mes yeux, c'est que tous ceux qui ont eu à souffrir de cette situation soient entendus. Rien ne doit venir empêcher l'équilibre et la justice. Par conséquent, si on m'affirme qu'un élément pourrait venir perturber le déroulement d'une procédure judiciaire, je m'en tiens à la prudence la plus élémentaire.
Je tiens à votre disposition les mails échangés avec le groupe Orpea sur ce sujet.
S'agissant des contrôles, nous n'avons pas visé un groupe en particulier, même si cette affaire nous a précipités vers une inspection rapide. À partir du moment où un scandale était révélé, nous devions bien évidemment agir.
À l'heure actuelle, nous menons un travail en profondeur de réforme des inspections et des contrôles, dont nous avons constaté l'insuffisance, dès lors qu'il s'agit d'un système aboutissant à des formes de maltraitance des personnels et des résidents. Cela n'est pas aussi simple qu'un contrôle sur la base d'un signalement de maltraitance !
Nous devons accentuer nos efforts s'agissant des groupes privés commerciaux en matière de transparence. Nous suivrons à cet égard la recommandation de la Cour des comptes, en permettant que la « boîte noire » liée à la section hébergement ne fasse plus l'objet d'un système de vases communicants. Il convient donc de sacraliser la section « soins », de manière qu'il n'y ait plus d'interactions entre les sections.
Nous commençons avec Orpea, puisque nous disposons d'un travail assez poussé sur trois ans. Nous avons voulu renforcer le contrôle des ARS, grâce aux autorités indépendantes que sont l'IGAS et l'IGF. Ce travail, mené tambour battant par douze inspecteurs, nous permet de saisir aujourd'hui la justice.
M. Bernard Bonne , rapporteur . - L'IGAS et l'IGF ont réalisé un travail remarquable, que nous n'avons pas encore eu le temps de lire entièrement. Il est d'ailleurs étonnant qu'une synthèse n'ait pas été faite.
Pourquoi le contrôle des Ehpad et des groupes n'a-t-il été mis en place que récemment ? Les ARS auront-elles désormais les moyens de mener ces contrôles ? En effet, les syndicats des médecins, des pharmaciens et des inspecteurs nous ont dit clairement que, d'une part, le nombre des fonctionnaires affectés au contrôle avait diminué depuis un certain nombre d'années et, d'autre part, qu'il n'existait pas d'affichage réel d'une volonté de contrôler.
En 2014, Claude Évin, en tant que directeur de l'ARS de l'Île-de-France, avait signalé un problème de marges arrières concernant les établissements Korian. Or rien n'a été fait. Pourquoi n'y a-t-il pas eu de réaction de la part des ARS ? Certes, le livre permet de bousculer le fonctionnement des contrôles. Toutefois, on ne peut que regretter que rien ne se soit passé auparavant. Nous devons pouvoir dire aux résidents et à leurs familles : « nous avons failli ; nous allons y remédier rapidement, et nous nous excusons profondément. »
Mme Brigitte Bourguignon, ministre déléguée . - Chaque année, 10 % des établissements sont contrôlés. Plus précisément, 634 contrôles ont été menés en 2014 ; 708 en 2015 ; 649 en 2016 ; 668 en 2018 et 671 en 2019.
Nous voulons renforcer ces contrôles grâce à un renforcement des moyens humains : 150 équivalents temps plein (ETP) seront affectés aux ARS. Surtout, les départements seront systématiquement associés à ces contrôles.
À l'heure actuelle, 62 ETP sont dédiés aux contrôles, contre 61 en 2015. En ajoutant les effectifs dévolus au traitement des signaux, événements ou alertes, 150 ETP étaient consacrés au contrôle des Ehpad en 2018. Nous allons doubler ces effectifs, en embauchant 150 ETP supplémentaires.
Entre 2003 et 2015, l'offre de places en Ehpad a augmenté d'un tiers, tandis que l'offre des seuls Ehpad commerciaux a augmenté de plus de 50 %.
En 2010, avant l'entrée en vigueur de la loi Bachelot, le développement des Ehpad commerciaux connaissait son âge d'or. Cette loi a introduit le mécanisme d'appel à projets obligatoire, pour réguler l'attribution des autorisations.
Par ailleurs, pour mettre en perspective l'historique de cette évolution, je souligne que l'article 63 de la loi de financement de la sécurité sociale pour 2009 a libéralisé les tarifs d'hébergement, en supprimant l'obligation de retracer les charges et les produits dans des comptes distincts, ce que la Cour des comptes a récemment critiqué.
En 2014, M. Evin, alors directeur de l'ARS d'Île-de-France, avait alerté la ministre de l'époque sur les rétrocommissions financières opaques mises en place par le groupe Korian. Rien n'a été fait alors, et l'ARS a dû se débrouiller seule pour trouver un accord financier avec Korian, consistant en des dotations moindres.
Il faut noter qu'en 2015 a été votée la loi ASV (loi relative à l'adaptation de la société au vieillissement), qui n'interdisait pas ces pratiques. Pire, elle ouvrait deux possibilités, que je tiens à dénoncer aujourd'hui, favorisant encore plus les groupes privés. Il s'agit, tout d'abord, de la possibilité de ne pas reverser des excédents financiers tous les ans, ce qui a conduit Orpea aux manoeuvres aujourd'hui critiquées. Il s'agit, ensuite, de la possibilité pour les groupes d'Ehpad commerciaux de faire des états des prévisions de recettes et de dépenses (EPRD) simplifiés. Ainsi, l'ARS n'avait plus connaissance du budget consacré à l'hébergement.
En outre, la loi ASV a entraîné la convergence tarifaire, qui a beaucoup bénéficié aux Ehpad commerciaux, le public donnant au privé ! Cela a entraîné une baisse des financements dépendance des Ehpad publics de 125 millions d'euros. Ainsi, plus de 40 % des Ehpad publics ont vu leur financement baisser.
Alors que j'étais présidente de la commission des affaires sociales de l'Assemblée nationale, j'avais demandé un rapport immédiat, une mission « éclair », à deux députées, qui ont dressé un état des lieux. À aucun moment, la situation d'Orpea n'y est évoquée.
Vous le savez comme moi, au cours de ces dix dernières années, ces établissements ont changé de nature. En termes de dépendance, les pathologies traitées sont beaucoup plus lourdes. La médicalisation croissante de ces établissements s'est avérée nécessaire. Dans le projet de loi de financement de la sécurité sociale (PLFSS) pour 2018 puis pour 2021, nous avons prévu le financement de 8 000 puis de 10 000 postes supplémentaires. Entre-temps, ne l'oublions pas, nous avons connu une crise sanitaire majeure.
Mme Catherine Deroche , présidente . - La semaine dernière, Le Monde faisait état d'une synthèse du rapport avant contradictoire. En avez-vous eu connaissance ?
Mme Brigitte Bourguignon, ministre déléguée . - Non, je n'ai pas eu ce document.
En revanche, j'ai eu connaissance des suites proposées par les inspecteurs, au vu des dysfonctionnements graves observés. Ils ont confirmé qu'il y avait matière à saisir la justice.
Pour être très précise, vendredi soir dernier, la mission d'inspection nous a informés, premièrement, que nous ne disposerions pas du rapport, du fait de contraintes de cryptage, deuxièmement, qu'il y avait matière à poursuites, troisièmement, que le rapport relève, pour une large part, du secret des affaires.
Dans la même soirée, la mission d'inspection transmettait à Orpea le rapport final.
Lundi matin, le Gouvernement et le Parlement ont reçu le rapport définitif. Je laisse à votre disposition la note de suite rédigée par la mission d'inspection.
Mme Michelle Meunier , rapporteure . - Pour ma part, je n'ai eu ce rapport, qui fait plus de 500 pages, qu'hier vers 17 heures. Avouez-le, il n'est pas possible de travailler dans ces conditions, d'autant que vos propos rassurants en termes de transparence paraissent décalés par rapport aux faits.
Le rapport pointe un pouvoir de contrôle amoindri des ARS lié à l'adoption de la loi ASV. Envisagez-vous de remédier à cet état de fait ? De quelle manière ?
Mme Brigitte Bourguignon, ministre déléguée . - Vous évoquez essentiellement le manque de transparence concernant la section « hébergement ». Du fait du secret commercial, les Ehpad privés bénéficient d'un modèle de document budgétaire simplifié à transmettre aux autorités, ce qui les a privées d'une vision d'ensemble des finances de ces établissements.
Le 8 mars dernier, nous avons annoncé des mesures pour plus de transparence financière. Nous allons renforcer les règles budgétaires et comptables. Certaines mesures, qui concernent notamment le siège des groupes, relèvent de la loi. Toutefois, nous souhaitons agir vite, et nous ferons donc tout ce qu'il nous est permis de faire par la voie réglementaire.
Un décret a déjà été soumis à la concertation des parties prenantes, pour améliorer la transparence financière. Il mettra fin aux EPRD simplifiés et contraindra les Ehpad commerciaux à transmettre les éléments relatifs à la section « hébergement ». Ce sera la fin de cette « boîte noire ». Il imposera également une compatibilité analytique propre à chaque Ehpad, attestée par un commissaire aux comptes.
Mme Michelle Meunier , rapporteure . - Cela se fera par voie réglementaire ?
Mme Brigitte Bourguignon, ministre déléguée auprès du ministre des solidarités et de la santé, chargée de l'autonomie . - Absolument !
M. Bernard Bonne , rapporteur . - Le secret des affaires ne pourra pas empêcher une telle évolution ?
Mme Brigitte Bourguignon, ministre déléguée . - Non !
Ce décret imposera également qu'une rétrocession ne pourra être conservée au niveau du siège. Elle sera obligatoirement répercutée dans le budget de l'établissement dédié aux seuls soins. Ce terme de « soins » est très large ; il comprend également la dépendance.
Cela renforcera l'obligation de transparence des contrats entre Ehpad et autorités.
Mme Michelle Meunier , rapporteure . - S'agissant de la base de données Prisme (Prévention des risques, inspections, signalements des maltraitances en établissement), depuis le 30 décembre 2015, les établissements ont l'obligation légale de signaler « tout dysfonctionnement grave dans leur gestion », ce qui inclut les situations de maltraitance. Quel est le caractère opérationnel de cette plateforme ? À votre connaissance, est-elle utilisée ?
Mme Brigitte Bourguignon, ministre déléguée . - Les bilans annuels de la mission de veille et d'alerte, que nous menons depuis 2017, font état d'une faible remontée de ces signalements au niveau national. Les pratiques sont très hétérogènes selon les ARS et les conseils départementaux.
D'abord, le circuit de repérage et d'alerte au sein des structures est assez peu visible. Les conseils départementaux ont des systèmes de remontée inégaux.
Bien avant les annonces du 8 mars dernier, un plan d'action a été déployé en 2019 par la DGCS. Il a été structuré en quatre actes visant à améliorer le repérage, le signalement et le traitement d'événements indésirables graves. Il s'agit d'accompagner les établissements concernés dans la généralisation des circuits d'alerte internes, de clarifier et illustrer les motifs et les critères des formulaires de remontée des signalements, de préciser les objectifs et les modalités de remontée au niveau national et d'optimiser les outils et les systèmes d'information, pour faciliter la transmission et le traitement des signalements.
Nous allons également renforcer les moyens de la plateforme du 3977, qui n'était pas suffisamment outillée pour effectuer la remontée des signalements dans les meilleures conditions.
Un nouveau circuit d'alerte sera également établi au sein des établissements, afin d'améliorer le traitement de chaque signalement.
Je me suis aperçue, en auditionnant la Défenseure des droits, qu'elle faisait état de 9 000 signalements, dont il était impossible de connaître la nature. Il était également impossible de savoir si ces signalements avaient été transmis aux ARS. J'ai aussi voulu savoir si ces signalements aboutissaient toujours à des affaires graves. Or tel n'est pas toujours le cas, car la médiation peut s'avérer utile pour renforcer le lien entre familles, soignants et résidents.
Enfin, j'ai voulu préciser la définition de la maltraitance, afin de permettre à des plaintes éventuelles d'être suivies d'effets.
Mme Michelle Meunier , rapporteure . - Lors de votre audition par l'Assemblée nationale le 8 mars dernier, vous avez annoncé votre volonté de mettre en oeuvre, dans les Ehpad, « une cure de transparence », en rendant publics et accessibles « dix indicateurs clés permettant d'évaluer les établissements et de les comparer, pour éclairer le choix ». Il s'agit notamment du taux d'encadrement, du taux de rotation des professionnels, de l'absentéisme, du budget quotidien alloué aux repas par personne et de la présence d'un médecin coordonnateur.
Comment comptez-vous vous organiser pour rendre cette « cure » opérationnelle ? Selon quel calendrier ?
Mme Brigitte Bourguignon, ministre déléguée . - Nous avons déjà commencé à travailler sur ces dix indicateurs, dans le cadre d'une concertation de l'ensemble du secteur du grand âge. Ils seront bientôt rendus publics. Nous avons également renforcé et rendu obligatoires les enquêtes de satisfaction des résidents, en fonction de ces indicateurs. Le questionnaire a été élaboré par la Haute Autorité de santé. Ces enquêtes seront affichées dans les Ehpad.
Nous renforcerons également les obligations des établissements pour ce qui concerne la lisibilité des contrats contre les pratiques tarifaires abusives.
Je l'ai dit tout à l'heure, le décret sera publié avant le 1 er mai.
M. Bernard Bonne , rapporteur . - Nous parlons bien des contrats privés qui ne sont pas soumis au secret des affaires ?
Mme Brigitte Bourguignon, ministre déléguée . - Je parle des contrats de séjour, entre l'établissement et la personne.
M. Bernard Bonne , rapporteur . - Il n'y aura donc plus de raison d'avoir un secret des affaires !
Mme Brigitte Bourguignon, ministre déléguée . - Ne mélangeons pas ce qui relève de l'Ehpad et ce qui relève du système d'un groupe privé !
S'agissant de la transparence de ces groupes, nous mènerons des inspections inopinées, y compris de la Cour des comptes. Quant aux contrats de séjour des établissements, ils permettent aux parents et aux résidents d'avoir une parfaite information.
Mme Michelle Meunier , rapporteure . - S'agissant des moyens, on le sait, un tiers des Ehpad n'ont pas de médecin coordonnateur et les équipes sont éreintées et, souvent, incomplètes. Par ailleurs, vous annoncez la création de 150 ETP affectés au contrôle.
Mme Brigitte Bourguignon, ministre déléguée . - Nous donnons des moyens, puisque nous prévoyons 150 ETP supplémentaires pour les ARS, qui seront affectés à une mission de contrôle.
Pour ce qui concerne les établissements, depuis 2018, et malgré la pandémie - je rappelle que les personnes âgées dépendantes ont payé un lourd tribut à la crise sanitaire -, nous avons financé, par le biais du PLFSS pour 2018, 10 000 postes supplémentaires et, dans le cadre du PLFSS pour 2021, 10 000 nouveaux postes supplémentaires. Par ailleurs, avec le Ségur de la santé, nous avons investi pour rénover le parc public, en raison d'une vétusté des locaux ne favorisant pas la qualité de vie au travail.
L'attractivité de ces métiers passe également par une revalorisation salariale, ce que nous avons fait dans le cadre du Ségur et du PLFSS.
Par ailleurs, nous avons mis en chantier les dossiers de la validation des acquis, de l'apprentissage et de l'alternance. Nous devons continuer de travailler ensemble sur l'attractivité de ces métiers. Notre projection, c'est 50 000 postes supplémentaires dans les années qui viennent, dans le cadre de la trajectoire que vous avez définie dans vos rapports. En effet, nous devons construire le schéma de l'approche domiciliaire. Car les Ehpad ne sont plus les maisons de retraite que nous connaissions ; ils ont besoin d'être davantage médicalisés.
Quand j'évoque des moyens supplémentaires, je parle bien de soignants. Il est difficile de définir un ratio minimum d'encadrement. Celui-ci ne peut être fixé que par le besoin d'accompagnement des résidents. Certes, on peut toujours annoncer la création de postes. Mais si l'on ne crée pas les conditions de l'attractivité, à savoir une meilleure qualité du travail, des conditions matérielles plus favorables et des salaires plus décents, nous n'y arriverons pas.
Mme Michelle Meunier , rapporteure . - S'agissant du transfert d'exploitation des Ehpad, les élus du département n'ont souvent pas leur mot à dire et sont placés devant le fait accompli. Comment comptez-vous réguler en la matière ?
M. Bernard Bonne , rapporteur . - Les établissements privés associatifs, mais aussi les établissements publics, rencontrent des difficultés financières, qui les font se tourner vers les établissements privés à but lucratif et leurs millions d'euros. C'est la raison pour laquelle, si on a assisté à une augmentation de 17 % du nombre de places en Ehpad, le nombre des établissements privés à but lucratif a, quant à lui, doublé. Ils ont en effet racheté des établissements déjà existants.
Pourrons-nous empêcher une telle évolution ?
Mme Brigitte Bourguignon, ministre déléguée . - C'est bien le but que nous poursuivons ! Quand nous investissons 2 milliards d'euros dans la rénovation du parc public, c'est bien pour contrecarrer une telle évolution.
Permettez-moi de rappeler les termes de l'article D. 313-10-8 du code de l'action sociale et des familles, introduit par le décret du 13 mars 2020, qui prévoit les modalités de cession et d'autorisation des établissements, ainsi que les conditions d'examen de la demande.
En résumé, la demande de cession doit être déposée par le cessionnaire et non par le cédant aux autorités compétentes, qui ont toute latitude pour demander tout document permettant de s'assurer des capacités de gestion du cessionnaire, au regard des établissements qu'il gère, si c'est le cas. Le dossier est réputé complet, si, un mois après l'avoir reçu, l'autorité compétente n'a pas fait connaître au demandeur la liste des pièces manquantes. Dans le cas d'un rejet, l'ARS doit rédiger un avis motivé, qui repose sur l'incapacité du nouveau gestionnaire à remplir les conditions de gestion de l'Ehpad.
J'ai demandé, le 2 février, une vigilance accrue à tous les directeurs généraux des ARS en la matière.
Mme Michelle Meunier , rapporteure . - Il s'agit surtout d'éviter une stratégie !
Mme Cathy Apourceau-Poly . - Bien évidemment, nos questions ne constituent pas une remise en cause des personnels des Ehpad, lesquels, nous le savons tous, sont dévoués.
J'ai lu plusieurs rapports syndicaux faisant état, entre 2014 et 2020, d'une diminution de 117 médecins inspecteurs, de 11 pharmaciens inspecteurs et de 256 inspecteurs de l'action sanitaire et sociale.
Pensez-vous que les 150 ETP que vous annoncez aujourd'hui seront suffisants face à l'ampleur du travail à accomplir ? En effet, dans les deux ans à venir, 7 500 maisons de retraite, regroupant 600 000 résidents, devraient être contrôlées.
Si nous sommes favorables à ces contrôles, n'oublions pas que les structures du groupe Orpea ont déjà été contrôlées par le passé, sans que des mesures d'avertissement ou de sanction soient prises. Faire du chiffre pour ce qui concerne le contrôle n'aurait pas de sens si cela ne débouchait sur rien.
Les organisations syndicales des inspecteurs ont appelé de leurs voeux le recrutement d'experts médicaux, pour les accompagner lors des contrôles et vérifier les prescriptions, qui doivent être en adéquation avec les besoins.
Enfin, vous avez évoqué les élus locaux, les résidents et les familles. Mais à aucun moment je ne vous ai entendu parler des organisations syndicales. Nous avons reçu la CGT, qui a dénoncé, au sein du groupe Orpea, l'organisation d'un dialogue social fondé sur « un trucage des élections professionnelles, la mise en avant d'un syndicat maison, la discrimination syndicale, la répression sociale, le travail dissimulé et l'escroquerie caractérisée par le fait d'avoir obtenu des fonds publics ».
Allez-vous soutenir les organisations syndicales ? Prendrez-vous des mesures préventives pour assurer l'exercice du droit syndical, qui est un droit constitutionnel ?
M. Laurent Burgoa . - Je vous remercie de vos informations concernant le nombre de contrôles. Vous avez également annoncé un recrutement de 150 personnes.
Les Ehpad, à ce jour, sont contrôlés par les ARS et les conseils départementaux. Peut-on envisager de les contrôler par un organe indépendant ?
En outre, le Gouvernement envisage le remboursement des fonds publics octroyés à des Ehpad commerciaux qui n'auraient pas utilisé à bon escient ces financements. Dès lors, ces derniers pourront se retrouver dans des situations financières compliquées conduisant à la fermeture de chambres. Quelle serait alors la solution pour les résidents ?
Mme Pascale Gruny . - Venant du milieu de l'audit, je reviendrai sur la question du contrôle.
Vous avez dû recevoir des écrits sur ces problèmes. Comment avez-vous réagi ? Pourquoi a-t-il fallu attendre la publication d'un livre pour faire bouger les choses ?
Le contrôle n'est pas la délation, il est important de le préciser. Quand j'ai signalé certains problèmes à l'ARS et au conseil départemental, j'ai vu la difficulté de ces organismes à aller sur le terrain pour effectuer un contrôle, car ils n'ont pas la culture du contrôle.
Par ailleurs, s'agissant de la formation, les personnels des Ehpad doivent avoir une certaine empathie.
Je veux également le souligner, si les familles sont présentes, il n'y a pas de problème ! Dans le cas contraire, les personnes vulnérables peuvent être menacées.
Une personne de ma famille est hébergée dans un établissement Orpea, dans la ruralité. Or le personnel de l'établissement habite dans le canton, voire dans la commune, ce qui crée une proximité avec les résidents. Les problèmes sont donc surtout liés aux milieux urbains.
Je le souligne également, les personnes souhaitent rester à domicile le plus longtemps possible. Par conséquent, celles qui arrivent dans les Ehpad sont déjà bien malades.
M. Olivier Henno . - Ma question concerne les rétrocessions, également appelées marges arrières. Je l'avoue, lors de l'audition de l'auteur du livre Les Fossoyeurs, j'ai découvert l'importance de ces pratiques, que je connaissais dans la grande distribution, et non dans le domaine médico-social.
Si j'ai bien compris, vous voulez, dans un souci de transparence, faire apparaître ces marges arrière dans la comptabilité de chaque établissement, et non plus au niveau du siège, ce qui crée bien évidemment une forme d'opacité. N'y aurait-il pas d'autres solutions en la matière, par exemple l'interdiction pure et simple des marges arrières dans le domaine médico-social ? Je crains en effet la créativité des groupes à cet égard !
M. Bernard Bonne , rapporteur . - Jusqu'où remontrez-vous pour obtenir le remboursement des sommes indûment perçues ?
Estimez-vous normal que des personnels de l'ARS puissent ensuite être embauchés par des structures privées ? Un meilleur contrôle ne serait-il pas nécessaire ?
Mme Brigitte Bourguignon, ministre déléguée . - Madame Apourceau-Poly, les syndicats ont été auditionnés, notamment pour préparer nos annonces sur le renforcement des contrôles. De fait, nous avons aussi mobilisé les inspections du travail pour les faits que vous avez évoqués.
S'agissant des effectifs supplémentaires dédiés aux ARS, ils seront suffisants dans la mesure où ils se consacreront exclusivement aux Ehpad, ce qui n'est pas le cas des ETP actuels. Nous souhaitons également faciliter les liens avec les départements et lever les obstacles qui auraient pu être soulevés.
Les contrats pluriannuels d'objectifs et de moyens (CPOM) que j'ai signés en 2019 avec les 18 ARS, appartiennent à la troisième génération. Leur philosophie est fondée sur des indicateurs de résultats et non pas de moyens. Il s'agit de renforcer la garantie de la qualité et de la sécurité de la prise en charge au sein des objectifs prioritaires de chaque ARS. Ces objectifs sont matérialisés par cinq indicateurs, en lien avec les signalements d'événements indésirables. Un indicateur concerne le traitement des réclamations des usagers, tandis que les autres indicateurs sont liés au contrôle, avec une insistance sur la qualité du suivi de ces contrôles.
Monsieur Burgoa, la récupération des financements publics concernera les groupes privés et ne mettra pas en danger les Ehpad.
S'agissant d'un organisme indépendant que vous avez évoqué, je recherche toujours la bonne solution, à savoir la plus opérante et la plus efficace. Les ARS ont la compétence. Elles ont par ailleurs prouvé qu'elles pouvaient s'adapter, dans un contexte difficile de crise.
Nous élargissons les capacités de contrôle des services d'inspection de l'État pour ce qui concerne non pas les seules dotations publiques, mais aussi les tarifs payés par les résidents. J'ai mentionné la Cour des comptes, qui apporte une garantie d'indépendance.
Madame Gruny, le ministère a reçu un grand nombre de courriers, auxquels nous avons répondu. Lorsque j'ai été nommée, j'ai demandé à ce que le confinement soit levé, afin que les personnes puissent retrouver une certaine liberté en matière de visites. Il s'agissait de protéger sans isoler, pour revenir aux droits des résidents et à leurs familles. J'ai mis en place un groupe de travail « éthique », afin de trouver le bon équilibre entre la protection sanitaire et le droit des résidents et des familles.
Nous avons rappelé à l'ordre certains directeurs d'Ehpad ; nous avons également écrit à des ARS en diligentant des enquêtes supplémentaires. Nous n'avons pas attendu la parution du livre pour agir. Rien ne serait pire que de laisser penser qu'il n'y avait pas de contrôle ! Nous sommes dans un climat de défiance envers les soignants et les gestionnaires de ces établissements, et ce n'est pas simple à gérer au quotidien !
S'agissant de la formation du personnel, je suis entièrement d'accord avec vous, ce ne sont pas des métiers comme les autres. On ne le dit pas assez, les personnels adorent leurs métiers et en parlent très bien. Selon moi, leur formation doit inclure des modules de bientraitance. Nous avons déjà des modules, pour les hôpitaux, qui concernent la dignité des personnes. Il convient de les renforcer. Nous avons ainsi demandé aux organismes de formation de revoir leurs logiciels de référents de compétences et de qualité, en incluant la bientraitance.
Monsieur Henno, pour lutter contre les rétrocessions, nous demanderons aux Ehpad et aux groupes de transmettre leurs comptes sous forme de comptabilité analytique, afin d'avoir une vision claire et sincère de l'affectation des recettes et des dépenses, établissement par établissement, pour ce qui concerne tant les personnels que les consommables.
Permettez-moi de vous donner lecture du décret : « Les rabais, remises et ristournes obtenues sont imputés sur les budgets sur lesquels ils ont été obtenus. Lorsqu'ils portent sur plusieurs budgets, ils sont répartis proportionnellement au montant des charges correspondantes. »
M. Bernard Bonne , rapporteur . - C'est bien !
Mme Brigitte Bourguignon, ministre déléguée . - Monsieur Bonne, j'en viens à la collusion que vous avez évoquée. Si les faits étaient avérés, ce serait grave et inacceptable. Bien sûr, cela sera vérifié.
M. Bernard Bonne , rapporteur . - Nous demanderons aux opérateurs de nous fournir nominativement et de façon exhaustive toutes les personnes qui sont passées d'une structure à une autre.
Mme Brigitte Bourguignon, ministre déléguée . - Dans le livre, il s'agit d'une seule personne !
M. Bernard Bonne , rapporteur . - Il paraît qu'il y en a beaucoup plus !
Par ailleurs, pourquoi ne remontez-vous qu'à 2017 en matière de remboursement des financements ?
Mme Brigitte Bourguignon, ministre déléguée . - Avant 2017, il y a prescription.
M. Bernard Bonne , rapporteur . - Mais on peut mettre des amendes !
Mme Brigitte Bourguignon, ministre déléguée . - Oui ! Je dénonce comme vous cette collusion. Les règles de déontologie de la fonction publique permettront sans doute d'éviter désormais ce genre de travers.
Mme Catherine Deroche , présidente . - Je vous remercie, madame la ministre.
Ce point de l'ordre du jour a fait l'objet d'une captation vidéo qui est disponible en ligne sur le site du Sénat .
Audition de MM. Philippe Charrier, président
directeur général
et Jean-Christophe Romersi, directeur
général, d'Orpea France
Mme Catherine Deroche , présidente . - Dans le cadre de la mission d'information sur le contrôle des établissements d'hébergement pour personnes âgées dépendantes (Ehpad), nous entendons ce matin M. Philippe Charrier, président-directeur général d'Orpea, et Jean-Christophe Romersi, directeur général d'Orpea France.
J'indique que cette audition fait l'objet d'une captation vidéo qui sera retransmise en direct sur le site du Sénat et disponible en vidéo à la demande.
Je salue ceux de nos collègues qui participent à cette réunion à distance.
Notre commission a mis en place cette mission d'information dotée des prérogatives de commission d'enquête à la suite de la parution, le 26 janvier dernier, de l'enquête journalistique Les Fossoyeurs .
Cet ouvrage pointe notamment l'inadéquation de la forme actuelle des contrôles opérés, non pas sur les groupes, mais sur les établissements, et la grande difficulté des autorités à s'assurer du bon emploi de l'argent public.
C'est pourquoi nous avons choisi de nous intéresser à la question du contrôle.
Nous avons souhaité que cette audition intervienne à quelque distance de la parution du livre, une fois l'émotion, légitime, un peu retombée et surtout afin de disposer non pas seulement d'une enquête journalistique, fût-elle de qualité, mais aussi du rapport des inspections.
Depuis, les événements se sont succédé : le Gouvernement a saisi la justice ; le groupe Orpea a présenté des excuses et a fait de nouvelles annonces.
Je voudrais, avant toute chose, rappeler quelques éléments.
Cette commission d'enquête n'est pas un tribunal. Nous sommes ici pour comprendre et formuler des préconisations de politique publique.
Il ne s'agit pas non plus de jeter l'opprobre sur tout un secteur, dont nous connaissons très bien les problématiques : l'état de dépendance accrue des résidents ; la difficulté, en raison d'un déficit important d'attractivité, à recruter, former et fidéliser des personnels ; la question non résolue du financement.
Nous savons aussi la grande sensibilité du sujet, confirmée par le succès du livre : chacun se sent concerné pour ses proches ou anticipe la question de sa propre vulnérabilité.
En votre nom à tous, je voudrais redire notre confiance dans l'engagement des professionnels du secteur comme notre volonté de soutenir les résidents et leurs proches.
Nous savons enfin quelle peut être la vulnérabilité d'une entreprise au risque de réputation. C'est aussi pourquoi nous avons été surpris qu'une entreprise puisse elle-même se mettre en danger par des pratiques risquant de lui porter gravement atteinte.
Nous avons voté la loi d'adaptation de la société au vieillissement (ASV) de 2015 dans une logique de confiance, de souplesse et de convergence tarifaire. Faut-il aujourd'hui réexaminer cet état d'esprit ? Nous espérons que les auditions d'aujourd'hui permettront notamment d'apporter une réponse à cette question.
Je vais maintenant, conformément à la procédure applicable aux commissions d'enquête, vous demander de prêter serment.
Je rappelle que tout témoignage mensonger devant une commission d'enquête parlementaire est puni de cinq ans d'emprisonnement et de 75 000 euros d'amende.
Conformément à la procédure applicable aux commissions d'enquête, MM. Philippe Charrier et Jean-Christophe Romersi prêtent serment.
M. Philippe Charrier, président-directeur général d'Orpea . - Le 30 janvier dernier, j'ai accepté de prendre la direction générale du groupe Orpea, dont je présidais jusqu'alors le conseil d'administration, parce qu'il était indispensable de permettre à l'entreprise de continuer à assurer sa mission dans les meilleures conditions. Je me suis porté volontaire pour faire face et assumer les responsabilités éthiques, morales et juridiques de notre groupe dans ce moment difficile, alors que je n'y étais pas tenu et qu'il n'y avait pas pléthore de candidats. J'ai fait ce choix simplement, en responsabilité, parce que je suis attaché à cette entreprise, à la suite d'une histoire personnelle qui m'a permis d'en connaître la valeur et l'expertise, notamment dans l'accompagnement des personnes les plus fragiles, en particulier ceux atteints de troubles psychiatriques.
C'était aussi mon devoir à l'égard des familles qui ont choisi de nous confier leurs aînés, dans cette mission si difficile, mais essentielle de l'accompagnement en fin de vie des personnes fragiles et dépendantes. Selon le rapport Jeandel-Guérin, 80 % des résidents d'Ehpad souffrent de troubles de la cohérence, associés à des comorbidités qui aggravent leur état, sans qu'ils puissent toujours le réaliser en raison d'une fréquente anosognosie.
Il était aussi de mon devoir de protéger et de défendre l'honneur et la fierté de nos 70 000 collaborateurs, qui ont choisi de réaliser au quotidien ce métier exigeant en rejoignant les rangs d'Orpea dans l'un des 1 000 établissements que nous opérons à travers 23 pays.
Depuis plusieurs semaines, nous sommes pris dans la tourmente. Fin janvier paraissait Les Fossoyeurs , un livre à charge rédigé à la suite d'une enquête de trois ans, dont je n'ai appris l'existence que le 23 janvier dernier. Le 1 er février, cinq jours après que le conseil d'administration d'Orpéa eut lui-même mandaté deux cabinets d'audit internationaux pour faire toute la lumière sur les allégations contenues dans cet ouvrage, le Gouvernement annonçait le lancement d'une double enquête confiée à l'Inspection générale des affaires sociales (IGAS) et à l'Inspection générale des finances (IGF), avant même que nous n'ayons pu faire valoir notre droit au contradictoire sur le rapport provisoire. Nous en découvrions la semaine dernière les conclusions dans la presse et recevions le rapport définitif le 27 mars en fin de soirée.
En parallèle, les contrôles se sont intensifiés sur nos établissements, qui ont fait l'objet de plus de 150 visites d'inspection depuis la fin du mois de janvier, soit sept fois plus en deux mois qu'en une année normale. Mais cela n'est pas choquant en soi dans le contexte émotionnel et politique que nous connaissons.
Le 28 mars, sur la base du rapport de la mission des deux inspections, le Gouvernement a publié un communiqué annonçant notamment le signalement de certains faits au procureur de la République, conformément à l'article 40 du code de procédure pénale. Nous contestons la matérialité de ces éléments. Il résulte de cette circonstance que certains faits que nous sommes appelés à examiner aujourd'hui seront très certainement également analysés par le parquet, et peut-être par un juge d'instruction. Je n'ai pas d'inquiétudes à ce sujet. Au contraire, je crois à l'examen approfondi des faits par des experts et aux vertus du contradictoire, mais cette circonstance m'amènera à m'exprimer avec prudence sur certains sujets, par exemple la question de l'usage des dotations publiques, un sujet très technique qui dépasse très largement le cas d'Orpea. Elle donne manifestement lieu à des interprétations variables, notamment de la doctrine comptable.
J'ai pleine conscience de l'importance cardinale de votre mission et de la nécessité d'offrir une totale transparence devant la représentation nationale, mais je ne veux pas me livrer à des appréciations qui pourraient dépasser mes compétences et mettre en danger le groupe que je représente.
Après cette exposition factuelle du déroulé des événements tels que nous les avons vécus, vous saisirez sans doute l'ampleur du choc qui nous a affectés, même si je mesure parfaitement en parallèle l'émotion que ces informations ont suscitée parmi les familles de nos résidents, dans le grand public et auprès des élus et des pouvoirs publics.
Les faits qui nous sont reprochés sont graves, et j'ai conscience de l'exigence de réponses et d'actions que l'on attend de ma part et de celle de Jean-Christophe Romersi, notre directeur général pour la France, présent à mes côtés ce matin. Je mesure également la gravité, la souffrance, l'émotion et la colère ressenties par les collaborateurs d'Orpea, mais aussi la stigmatisation et l'opprobre qu'ils subissent à tout instant depuis des semaines alors qu'ils doivent prendre soin des aînés que nous leur confions.
Je ne vous dirai pas que le groupe Orpea n'a rien à se reprocher, je ne vous dirai pas que nous ne sommes coupables de rien. La mission conjointe de l'IGF et de l'IGAS nous fait des reproches graves et précis. Nous avons répondu point par point à ces questionnements légitimes, nous avons reconnu des dysfonctionnements, pour certains inacceptables, même si le rapport définitif permet de conclure qu'il n'y a pas de système organisé qui aboutirait à une maltraitance généralisée et dément clairement les allégations les plus choquantes du livre.
Nous regrettons profondément ces dysfonctionnements et nous tenons à présenter nos sincères excuses aux résidents et à leurs familles. Mais il y a aussi dans ces attaques et ces reproches beaucoup de choses inexactes et injustes, et c'est aussi notre devoir de le dire, de le démontrer, comme nous l'avons fait dans les réponses au rapport de la mission conduite par les deux inspections. Les semaines et les mois qui viennent seront, je l'espère, l'occasion pour notre groupe de nous expliquer, de nous défendre, mais aussi de nous amender et de prendre des décisions pour repartir de l'avant.
Ma tâche et ma responsabilité sont de sortir le groupe Orpea de la tourmente dans laquelle il est plongé aujourd'hui. Toutes les irrégularités qui nous ont été reprochées, dont certaines sont avérées, trouveront des réponses et des solutions : changement de comportement, changement parfois de lignes directrices... Et, bien entendu, nous nous conformerons à toute injonction administrative et judiciaire.
Nous ne limiterons pas nos efforts à réagir ou à nous défendre. Dès aujourd'hui, j'annoncerai une série de mesures précises et concrètes pour rétablir un fonctionnement efficace et fiable d'Orpea vis-à-vis de toutes les parties prenantes, et ainsi redonner confiance à nos résidents, à leurs familles, à nos salariés, aux pouvoirs publics et à nos actionnaires. Ces mesures sont la première amorce d'un plan plus vaste de transformation du groupe que nous allons annoncer en mai prochain à la lumière des résultats de nos audits externes. Le sujet du vieillissement de la population, de la dépendance et de la perte d'autonomie sont des sujets de débat et d'intérêts nationaux. Vous le savez mieux que quiconque, puisque sur les territoires dont vous vous êtes les élus, vous êtes en contact régulier avec des maisons de retraite et des établissements de santé. Vous y consacrez beaucoup de temps et d'efforts, et vous savez que le sujet dépasse le cas d'Orpea, qui ne peut être le bouc émissaire de toutes les difficultés du secteur.
Je remarque d'ailleurs que le Gouvernement engage un mouvement visant à renforcer les contrôles, la transparence et la qualité pour l'ensemble des Ehpad privés et publics. Nous sommes face à un enjeu de société majeur. Vous êtes suffisamment expérimentés et avisés pour savoir que les sanctions éventuelles contre Orpea ou les mesures de correction que nous prendrons ne régleront pas tous les problèmes associés aujourd'hui à l'accompagnement de la fin de vie de nos aînés. Soyez assurés en revanche que nous contribuerons pleinement à élaborer les solutions de demain.
M. Bernard Bonne , rapporteur . - En préambule, je souligne que notre mission ne vise pas seulement Orpea, mais tous les Ehpad, même si une attention particulière sera portée aux établissements privés à but lucratif.
Monsieur Charrier, dans Le Figaro du 26 mars, vous regrettiez que le rapport des deux inspections ne soit pas rendu public. Or Mme la ministre déléguée chargée de l'autonomie nous a confié hier que la publication du rapport s'était heurtée à l'opposition d'Orpea, courriel à l'appui.
Ma question est donc simple : le groupe Orpea autorise-t-il la publication du rapport IGAS-IGF ?
M. Philippe Charrier . - La réponse est oui.
Nous n'avons jamais sollicité la non-publication de ce rapport.
M. Bernard Bonne , rapporteur . - Le rapport peut donc être publié dès demain, sous réserve du respect du secret des affaires...
M. Philippe Charrier . - Le secret des affaires se limite aux règles du droit de la concurrence. Nous ne pouvons pas publier le contenu de nos contrats en intégralité, par exemple. Mais tout le reste mérite d'être largement diffusé.
M. Bernard Bonne , rapporteur . - Pourquoi n'avoir à ce jour déposé aucune plainte contre l'auteur du livre Les Fossoyeurs ?
Pourquoi les contrôles menés par les ARS n'ont-ils pas pleinement rempli leur rôle ? Comment les améliorer ?
M. Philippe Charrier . - Des dysfonctionnements financiers et dans la prise en charge sont pointés dans le rapport.
Ils sont pour l'essentiel attribuables à un manque constant de personnel soignant.
Le rapport IGF-IGAS ne fait que confirmer ce qui est dit dans le rapport de la Cour des comptes, que vous avez eu la grande pertinence de réclamer, madame la présidente.
S'agissant de la diffamation, nous essayons d'être aussi professionnels que possible. Nous avons mandaté deux cabinets de renom international pour répondre à toutes les allégations du livre. Sur la base des réponses qui nous seront fournies, nous déciderons ce qu'il convient de faire au regard de la diffamation.
D'ores et déjà, bien des allégations du livre se sont avérées infondées. La mission d'inspection le confirme.
Mme Michelle Meunier , rapporteure . - Selon Victor Castanet, le groupe Orpea a organisé un système de rationnement des repas désigné sous l'acronyme « CRJ ». Vous auriez recours à des compléments alimentaires pour pallier la dénutrition qui toucherait un tiers de vos résidents. Est-ce le cas ? MM. Le Masne et Brdenk ont confirmé l'existence de ce CRJ.
M. Jean-Christophe Romersi, directeur général d'Orpea France . - Le « coût résident jour » (CRJ) existe, mais il n'est pas le fruit d'une décision immédiate, et il ne porte que sur le volet alimentation.
Nos résidents sont en situation de dépendance et présentent le plus souvent des états dépressifs et des troubles cognitifs. La question de la nutrition impose beaucoup de travail et de concertation. Les régimes, les textures doivent être adaptés en fonction des pathologies.
La moitié des résidents sont dénutris avant d'entrer en Ehpad. Une année après, près des deux tiers ne le sont plus.
Les menus sont établis en partant des besoins des résidents et en appliquant les recommandations de la HAS et de l'Anses en matière d'apports protéino-énergétiques. Sur cette base, un travail est effectué par les médecins nutritionnistes et les chefs de cuisine. La restauration n'est pas sous-traitée : nos chefs sont salariés et nos repas produits dans les établissements. Des menus sont alors établis sur cinq semaines, avec quatre cycles correspondant aux saisons.
C'est seulement sur la base de ces menus que nous procédons aux achats. Nous servons plus de 13 millions de repas par an dans les Ehpad Orpea, et les négociations avec nos fournisseurs en amont nous permettent d'obtenir des tarifs intéressants basés sur le volume de commandes.
S'agissant des compléments alimentaires, lorsqu'une personne est en situation de dénutrition, son alimentation est enrichie, soit de manière naturelle dans ses repas, avec de la crème, du fromage, soit, si nécessaire, en cas de dénutrition plus sévère, à l'aide de compléments nutritionnels oraux qui font l'objet d'une prescription médicale.
Nous luttons contre la dénutrition en suivant, par des pesées mensuelles, l'albumine, l'indice de masse corporelle et la perte de poids dans le temps. En cas de dénutrition, une surveillance accrue de l'alimentation et des pesées hebdomadaires sont mises en place. La mission IGF-IGAS a relevé ces éléments.
Mme Michelle Meunier , rapporteure . - Les membres de la commission des affaires sociales connaissent bien le fonctionnement des Ehpad, ce qui peut éventuellement vous épargner votre effort de pédagogie, monsieur Romersi.
Pour les repas, confirmez-vous le chiffre de 4,73 euros hors taxes par jour cité par M. Brdenk ?
M. Jean-Christophe Romersi . - Le coût alimentaire hors taxes est aujourd'hui de 4,80 euros.
Nous avions, constat d'huissier à l'appui, réalisé en 2018 des courses dans des enseignes de grande distribution pour confectionner nos menus. Nous obtenions une différence d'un peu plus d'un euro par rapport aux tarifs que nous pouvions obtenir après négociations auprès de nos fournisseurs.
M. Bernard Bonne , rapporteur . - Entre les recommandations établies par le groupe d'étude des marchés de restauration collective et nutrition (GEM-RCN) et les pratiques d'Orpea, le rapport IGAS-IGF relève des différences comprises entre 10 % et 30 %.
D'où la question : y a-t-il vraiment une volonté de réduire au maximum le coût journalier de la nourriture ?
M. Philippe Charrier . - La réponse est non. Nous ne rationnons absolument pas.
La moitié des résidents sont dénutris à leur arrivée. Un an après, la moitié d'entre eux ont retrouvé un profil bien meilleur.
Je n'accepterai jamais de rationner la nourriture de nos aînés ; j'en prends formellement l'engagement sous serment !
M. Bernard Bonne , rapporteur . - On a beaucoup parlé des rétrocessions ou des réductions de fin d'année (RFA) qui étaient consenties par les groupes Bastide, Hartmann et par des laboratoires de biologie médicale.
Vous avez dit que ces RFA correspondaient à des prestations de service. Quelles sont-elles ? Cet argent bénéficiait-il aux résidents ?
Mme Michelle Meunier , rapporteure . - Par ailleurs, vos prestataires pouvaient-ils refuser ces RFA ?
M. Philippe Charrier . - Nous avons arrêté de recourir aux RFA ; nous utilisons des prestations de service.
La mission a considéré que certaines prestations de service étaient imprécisément décrites dans les contrats, une appréciation discutable à nos yeux.
Ces prestations de service peuvent concerner le développement de nouveaux produits qui peuvent être très utiles pour nos résidents. Nous travaillons ainsi avec Hartmann sur des changes connectés, avec Bastide sur un nouveau matelas anti-escarres.
L'allégation du livre scandaleuse selon laquelle nous dégradons la qualité des changes pour économiser de l'argent est absolument fausse. Au contraire, nous avons listé le change le plus coûteux fourni par Hartmann. J'en souffre de lire cela, voyez-vous.
Autre type de prestations : on peut aider des fournisseurs comme Bastide à s'internationaliser, car nous sommes présents dans 23 pays, de la Chine jusqu'au Brésil.
Malgré cela, nous avons désormais décidé d'exclure de l'assiette du calcul des redevances dues au titre des prestations de service le montant des commandes de produits relevant du secteur des soins et de la dépendance. J'ai pris cette décision pour éviter toute ambiguïté.
M. Bernard Bonne , rapporteur . - Vous n'êtes pas les seuls à avoir pratiqué ce type de rétrocessions. On peut les concevoir, mais à condition qu'elles profitent aux résidents, puisque c'est de l'argent public. Il est dommage de ne pas les avoir arrêtées auparavant.
M. Philippe Charrier . - Je n'arrête pas les prestations de service, qui peuvent améliorer l'accueil des résidents. Je les écarte de l'assiette pour éviter la confusion.
Mme Catherine Deroche , présidente . - Le forfait dépendance est-il vraiment fait pour favoriser l'internationalisation de vos fournisseurs ?
M. Philippe Charrier . - Cela permet des économies d'échelle et des réductions de coût considérables.
Nous payons par exemple nos changes 45 % de moins que sur internet et entre 13 % et 21 % de moins qu'auprès des grossistes qui fournissent les établissements de santé.
Enfin, madame Meunier, je n'avais pas répondu à votre question : nous représentons nettement moins de 1 % du chiffre d'affaires du groupe Hartmann. Nos prestataires ont donc vraiment le choix.
M. Bernard Bonne , rapporteur . - Est-il avéré, comme Victor Castanet l'affirme dans son livre, que vous choisissez les laboratoires d'analyses médicales en fonction des réductions qu'ils vous accordent ? Les laboratoires « locaux » semblent avoir été écartés.
M. Philippe Charrier . - Non, nous n'écartons pas certains fournisseurs pour gagner plus d'argent.
J'ai dirigé un groupe de biologie médicale européen : les prestations de service existent.
Notre échelle étant nationale, il est plus simple et plus efficace pour nous de travailler avec un grand groupe qui peut répondre à l'ensemble de nos besoins.
M. Bernard Bonne , rapporteur . - Il est intéressant parfois de travailler avec un laboratoire de proximité qui peut répondre immédiatement aux demandes du médecin.
M. Jean-Christophe Romersi . - Les laboratoires de biologie médicale se sont regroupés en grands groupes, mais ils disposent d'antennes proches de nos établissements.
Pendant la crise sanitaire, avoir une discussion au niveau national nous permettait aussi d'avoir un meilleur service localement, une plus grande réactivité.
M. Philippe Charrier . - Partout dans le monde, nous avons assisté à une consolidation du secteur de la biologie médicale, afin de disposer de plateaux techniques performants qui alimentent un grand nombre de laboratoires.
Mme Michelle Meunier , rapporteure . - Avez-vous des taux d'occupation supérieurs à 100 %, comme le prétend M. Castanet dans son livre ?
M. Jean-Christophe Romersi . - L'IGF et l'IGAS ont analysé ces éléments : aucune suroccupation n'a été programmée ou demandée, mais de telles situations peuvent se produire, par exemple lorsqu'une personne en court séjour reste un peu plus longtemps que prévu, et qu'une entrée programmée a été réalisée entre-temps.
Cette suroccupation temporaire doit être déclarée aux autorités et, en effet, elle ne l'a pas toujours été. S'il y a eu des consignes locales, nous les dénonçons.
Enfin, la surcapacité au sein des établissements d'Orpea en France sur l'année 2019, base de l'IGAS dans cette analyse, représente 0,016 % des journées facturées. Ce n'est donc pas une politique, mais une exception.
Mme Michelle Meunier , rapporteure . - Ces taux sont surprenants, en effet. On constate le plus souvent des taux inférieurs à 100 % dans les Ehpad en raison des hospitalisations et des décès.
M. Philippe Charrier . - Les taux d'occupation des résidences Orpea sont les suivants : 86 % au 27 mars 2022 et au 31 décembre 2021, 90 % au 31 décembre 2020 et 92 % au 31 décembre 2019.
M. Bernard Bonne , rapporteur . - On le sait, les établissements ont intérêt à avoir un taux d'occupation maximum. La politique d'Orpea consistait-elle à faire en sorte que le taux d'occupation ne descende jamais sous un certain seuil ?
M. Philippe Charrier . - Dans les états prévisionnels des recettes et des dépenses (EPRD), les ressources sont attribuées pour une norme d'occupation de 95 %.
Le paradoxe, c'est que nous avons parfois sous-budgété, du fait de la modulation, parce que nous n'étions pas à 95 % d'occupation. Mais en même temps, on nous reproche cette sous-budgétisation...
Mme Michelle Meunier , rapporteure . - S'agissant de la qualité de l'accueil, chaque établissement du groupe possède-t-il un conseil de la vie sociale qui fonctionne ?
M. Jean-Christophe Romersi . - Ces conseils sont obligatoires et doivent se réunir au moins trois fois par an. La loi exige un représentant des familles, un représentant des résidents et de la direction.
Oui, les conseils de la vie sociale sont constitués. Nous vérifions leur conformité lors des contrôles, ce qui était le cas de 80 % d'entre eux. Il arrive toutefois qu'un poste soit vacant, et les conseils ont eu beaucoup de mal à se réunir pendant la crise sanitaire.
Les conseils de la vie sociale peuvent se réunir à huis clos, avec les seuls représentants élus. J'ai toujours demandé pour ma part qu'ils se tiennent de façon ouverte, afin que l'ensemble des familles et des résidents puissent y assister.
Les commissions d'animation et de restauration permettent aussi de discuter collectivement des activités et des menus proposés. Il nous semble nécessaire de renforcer la représentation de ces instances très importantes.
M. Bernard Bonne , rapporteur . - Les contrôles se font au niveau de chaque établissement. Or, dans un groupe comme Orpea, tout est réglé au niveau régional. Les ARS ne peuvent pas contrôler le groupe et contrôlent mal les établissements. Il faudra certainement modifier la réglementation, pour éviter une forme d'opacité.
Par ailleurs, les directeurs d'établissement ont-ils une autonomie suffisante ?
La loi ASV repose sur la confiance, mais elle a permis aussi certaines des dérives que l'on constate aujourd'hui.
M. Philippe Charrier . - Les contrôles locaux sont très utiles pour la prise en charge, et nous prenons soin de mettre en oeuvre les recommandations qui y figurent. Nous ne sommes absolument pas opposés à des contrôles supplémentaires réalisés au niveau du groupe.
La réglementation du secteur est très complexe, sa mise en oeuvre délicate. Il faudrait pouvoir entrer dans le détail. Il est difficile par exemple pour une société d'élaborer son budget pour octobre ou novembre avec des EPRD approuvés fin juillet. Comment anticiper correctement la modulation tarifaire mise en oeuvre par la loi d'adaptation de la société au vieillissement ?
M. Bernard Bonne , rapporteur . - Les départements et l'ARS déterminent précisément le nombre de personnels pour chaque établissement.
Y avait-il au niveau des ressources humaines une volonté délibérée de ne pas remplacer les personnels absents ? Le groupe a-t-il explicitement formulé de telles demandes aux établissements ?
M. Philippe Charrier . - Il n'y a pas de volonté de ce type au niveau du groupe. Je n'ai vu aucun mail émanant de la direction générale du groupe donnant ce type de consignes.
Il y a eu des erreurs, mais cela reste des exceptions. Nous allons être extrêmement vigilants à l'avenir. Je m'en porte garant.
Mais n'oublions pas le vrai sujet de société : je rappelle qu'il y a eu 40 % de candidats en moins aux derniers concours d'aide-soignant.
Mme Michelle Meunier , rapporteure . - Les « directeurs nettoyeurs » évoqués par M. Castanet font-ils partie de ces « erreurs » que vous évoquez ?
M. Philippe Charrier . - Cette expression est odieuse. Le rapport IGF-IGAS est très clair sur ce point : il n'y a jamais eu de directeur nettoyeur.
Mme Catherine Deroche , présidente . - Avez-vous mis en place des procédures pour vous assurer que les dépenses imputées sur le forfait soin relèvent exclusivement de dépenses de soin ?
Le livre estime par ailleurs que certains établissements sont peu regardants sur les critères d'accueil des résidents relevant de la psychiatrie. Que répondez-vous ?
M. Philippe Charrier . - Le rapport IGF-IGAS dit que 50 millions d'euros ont été imputés à tort aux budgets soins et dépendance, sur un total de 1,4 milliard d'euros pour la période considérée.
Une grosse part de cette somme vient des auxiliaires de vie faisant fonction d'aide-soignante. Le rapport de la Cour des comptes est extrêmement clair sur ce point. Orpea doit progresser. L'écart de salaire entre une auxiliaire de vie et une aide-soignante est insuffisant, par exemple. On va également travailler sur les carrières.
L'autre élément concerne la cotisation sur la valeur ajoutée des entreprises (CVAE) : doit-on oui ou non imputer la CVAE à la dotation soins ? Le personnel soignant est financé par les dotations. S'il était mis à notre disposition, nous n'aurions pas à payer de taxe sur la valeur ajoutée. Mais comme ces personnels sont rémunérés par les opérateurs, nous devons acquitter une taxe sur la valeur ajoutée. Les sociétés doivent-elles la prendre sur leurs profits, comme un coût, ou peuvent-elles l'imputer sur la dotation soins ? La justice est saisie, nous verrons, mais c'est un vrai sujet.
M. Bernard Bonne , rapporteur . - Nous sommes d'accord sur ce dernier point.
Autre question : pourquoi un turn-over si important parmi vos directeurs ?
M. Jean-Christophe Romersi . - À ce jour, nous avons quatre postes de direction vacants sur l'ensemble des établissements français.
Le turn-over est de 12 % cette année, et l'ancienneté moyenne des directeurs de sept ans.
Dans ce secteur infiniment humain, mais également infiniment réglementé, le travail d'un directeur est extrêmement compliqué.
M. Bernard Bonne , rapporteur . - Quelle formation exigez-vous de vos directeurs ?
M. Jean-Christophe Romersi . - Nous exigeons un master 2 en lien avec le secteur, conformément à la loi. Nous accompagnons nos salariés qui n'en disposent pas à travers une formation. Ceux de nos directeurs qui n'auraient pas encore de master sont en cours de formation pour se mettre en conformité. Quand des personnes sont capables et ont envie de faire ce métier, il est de notre devoir de les accompagner pour qu'ils obtiennent le diplôme permettant de l'exercer.
M. Bernard Bonne , rapporteur . - Combien d'établissements ont-ils été créés ou rachetés en France par Orpea depuis 2005 ?
Combien d'anciens fonctionnaires des ARS ou des départements avez-vous embauchés depuis une dizaine d'années ? Quelles fonctions exercent-ils - ou ont-ils exercées - chez Orpea ?
Je souhaiterais avoir des chiffres très précis en la matière, et je vous demanderai de bien vouloir me les communiquer par écrit si vous ne pouvez pas le faire aujourd'hui.
M. Philippe Charrier . - Nous répondrons précisément à votre question par écrit.
Il n'y a aucune volonté d'établir des connivences chez Orpea. La lecture des rapports d'inspection de l'ARS peut d'ailleurs en attester.
Enfin, nous ne sommes pas acheteurs en France depuis de nombreuses années déjà.
Mme Michelle Meunier , rapporteure . - Vous annoncez des mesures à venir, notamment des enquêtes de qualité faites par des cabinets renommés indépendants. En quoi consistent ces enquêtes ? Quel est le degré d'indépendance de ces cabinets par rapport au conseil d'administration du groupe Orpea ?
M. Philippe Charrier . - Ces enquêtes trouvent leur origine dans la découverte par le conseil d'administration, le 23 janvier à dix-neuf heures, de l'existence d'une longue enquête menée par un journaliste depuis trois ans. Nous voulions comprendre et apporter une réponse complète à toutes les allégations du livre. Nous avons mandaté des cabinets de réputation mondiale, dont l'éthique leur commande de répondre scrupuleusement à l'ordre de mission, celui-ci ayant lui-même été rédigé par un avocat extérieur spécialisé, et non par le conseil d'administration. Je vous en transmettrai une copie.
Nous aurons dans quelques jours les résultats de ces travaux.
Mme Laurence Cohen . - Comme cela a été dit, nous ne devons pas nous focaliser exclusivement sur le groupe Orpea, mais interroger la prise en charge de nos aînés de manière globale.
Vous dites avoir fait appel à deux cabinets de renommée internationale. J'attire votre attention sur les travaux de la commission d'enquête sénatoriale sur le recours intempestif auxdits cabinets, et je vous encourage à faire preuve de la plus grande vigilance. On l'a vu avec McKinsey : c'est souvent beaucoup d'argent dépensé pour pas grand-chose...
Nous avons évoqué aussi les RFA. Notre collègue député Pierre Dharréville, co-auteur d'une mission flash sur les Ehpad, a déjà soulevé ce problème, et le journal Les Echos critiquait un pilotage par la masse salariale préjudiciable à la qualité de prise en charge des résidents, ce système ayant abouti à un cumul de 20 millions d'euros de dotations non consommées entre 2017 et 2020. Allez-vous rembourser cette somme à la sécurité sociale ?
Vous avez souligné vos difficultés de recrutement. Toutefois, devant les députés, les représentants syndicaux du groupe Korian ont été unanimes à dire que votre groupe constituait une zone de non-droit social : recours excessif aux CDD, licenciements abusifs, pratiques antisyndicales... Or une entreprise ne peut fonctionner correctement sans contre-pouvoirs.
Avec l'appui du Centre for International Corporate Tax Accountability and Research (Cictar), la CFDT et la CGT ont montré que votre groupe a créé une cascade de sociétés au Luxembourg afin d'y transférer la propriété des murs d'une bonne partie de vos établissements. Avez-vous eu recours à l'optimisation fiscale afin de ne pas payer d'impôts en France ?
Nous avons tous été choqués par le livre de Victor Castanet et par différents témoignages, notamment celui de la famille de Françoise Dorin, qui est morte dans des souffrances terribles faute de matelas anti-escarres. Il est difficile de ne voir que diffamation dans ce livre.
En pleine pandémie, en 2021, votre groupe a versé 58 millions d'euros à ses actionnaires et a attribué un parachute doré de 2,7 millions d'euros à l'ancien directeur général Yves Le Masne. Monsieur Charrier, vous avez parlé de « marché », avant de vous reprendre. N'est-il pas indécent de faire des profits sur l'or gris ?
M. Philippe Charrier . - Je parlais de « marché » seulement pour l'achat de fournitures, pas pour l'ensemble de nos missions.
La priorité doit aller à l'accueil, je vous rejoins. Mais nombre de nos résidents souffrent de maladies neurodégénératives ou de dépression, et le simple fait de se nourrir est déjà difficile pour eux, indépendamment des quantités qu'on leur propose.
S'agissant des cabinets que nous avons mandatés, il fallait bien répondre aux allégations contenues dans le livre Les Fossoyeurs . Leurs prestations seront payées par les actionnaires, considérant que la réputation d'une société est son plus grand capital.
Les 20 millions d'euros d'excédents que vous mentionnez n'ont nullement été intégrés aux profits. Nous avons passé une écriture comptable pour les neutraliser ; cet argent est donc toujours disponible.
S'agissant du syndicat Arc-en-ciel, le rapport IGF-IGAS ne nous impute aucun tort. Ce syndicat a été créé par deux anciens membres de FO. Cependant, oui, il faut plus de dialogue syndical dans le groupe, et j'ai donné des instructions très claires en ce sens. Nous pouvons faire beaucoup mieux.
Le Cictar a lui-même conclu qu'il n'existait pas de fraudes dans notre système. Nous avons en effet des SCI au Luxembourg, mais elles ne contiennent que des actifs internationaux ; aucun bâtiment français n'y est logé. Cela ne diminue en rien les impôts liés à nos opérations françaises.
Nous n'avons pas payé de dividendes aux actionnaires lors de la crise du covid. Nous avons été la première société à prendre cette décision.
M. Jean-Claude Brdenk avait un contrat, approuvé par l'assemblée générale des actionnaires, qui prévoyait deux ans de rémunération. Nous l'avons respecté.
M. Jean-Christophe Romersi . - L'excédent de 20 millions d'euros est certes important, mais ramené au nombre de postes qui n'ont pas été déployés dans les établissements, il représente 0,56 ETP par jour et par établissement en moyenne.
Dans le cadre de l'EPRD, nous prévoyons un ratio d'encadrement et, lors de l'état réalisé de recettes et de dépenses (ERRD), le 30 avril de l'année suivante, nous déclarons les moyens réellement utilisés. Les taux d'encadrement que nous avons déclarés dans les ERRD ont toujours été supérieurs aux EPRD.
La mission IGAS-IGF relève enfin que les salaires pratiqués au sein du groupe Orpea sont légèrement supérieurs à ceux du secteur.
M. Philippe Charrier . - Pourquoi ces excédents ? Ils ont été réalisés au cours des années 2020 et 2021, pendant la crise du covid. Avec des taux d'occupation de 86 % en 2021 et de 88 % en 2020, nous étions nettement en dessous des EPRD. Durant les deux années précédant la crise sanitaire, nous étions soit en perte, soit proche de l'équilibre.
On l'a oublié, mais nous avons vécu deux années terribles dans les Ehpad, avec l'impossibilité d'hospitaliser nos résidents. Orpea a été la première société à acheter des masques au prix fort en Chine, avant leur livraison massive, sans aucune certitude d'être remboursée.
Mme Laurence Cohen . - J'ai cité le témoignage de la famille de Françoise Dorin : il est choquant, qui plus est dans un établissement haut de gamme, qu'il n'y ait pas de matelas anti-escarres !
M. Philippe Charrier . - Il est très délicat de parler de faits couverts par le secret médical. Nous avons demandé à un juge de désigner un expert médical pour examiner chacun des cas cités dans l'ouvrage. Cela nous a été refusé. Nous verrons si nous engageons une autre forme de procédure.
La mission IGF-IGAS relève que le taux d'escarres est plutôt plus faible chez Orpea qu'ailleurs, ce qui veut dire aussi que la nutrition n'est pas aussi mauvaise que cela.
M. Jean-Christophe Romersi . - Si un matelas anti-escarres est inadapté ou mal-positionné, c'est bien entendu une erreur qu'il est de notre responsabilité de corriger. Mais il ne s'agit pas d'une volonté délibérée.
M. René-Paul Savary . - C'est en effet un secteur infiniment humain et complexe, mais aussi financier. Reconnaissons-le : il y a un marché de la personne âgée. Et les derniers développements donnent l'impression que le système a permis des dérives ou des erreurs.
Vous avez pris beaucoup d'engagements lors de cette audition. Cela prouve bien qu'il y avait des dysfonctionnements. Pourquoi ne pas avoir pris ces décisions plus tôt ?
On assiste à une forme d'industrialisation de la prise en charge des personnes âgées par le secteur médico-social, avec des directeurs d'établissement davantage au service de leur groupe que de leurs résidents.
EPRD, GIR moyen pondéré, forfait soins, forfait hébergement : toutes ces dotations publiques ne sont-elles pas trop élevées finalement ? Leur vocation n'est pas de vous permettre d'accroître vos bénéfices.
Ce secteur a-t-il vraiment vocation à s'industrialiser ? Ne faut-il pas changer le système en profondeur pour éviter ces dérives ?
M. Philippe Charrier . - On n'industrialise pas l'accompagnement de la fin de vie. Cela n'a pas de sens. C'est un métier extraordinairement difficile humainement. On s'attache aux résidents, on les voit partir...
Il s'agit en revanche de grouper les moyens. Le rapport de la Cour des comptes reconnaît d'ailleurs que les groupes ont une plus grande capacité à faire face aux difficultés du secteur.
Y a-t-il une volonté financière ? En 2020, le rendement sur les capitaux propres de notre groupe s'est élevé à 5 %. Nos actionnaires ne cherchent pas le rendement, mais une croissance régulière et une récurrence.
Mme Élisabeth Doineau . - Après le choc créé par ce livre-document et les témoignages bouleversants qui ont été recueillis, c'est la société dans son ensemble qui est placée face à ses responsabilités. On ne devrait plus utiliser le terme de silver economy, tant il s'avère inacceptable de faire de l'argent sur le dos des anciens.
Il est toujours difficile pour les familles de dénoncer une maltraitance soupçonnée. Quand elles osent néanmoins le signaler, quel protocole appliquez-vous ?
Votre groupe s'est-il engagé dans une démarche qualité ou une démarche de responsabilité sociale des organisations (RSO). La démarche prend du temps, mais elle fait souvent le plus grand bien à l'entreprise.
Enfin, vous appuyez-vous sur des ressources externes comme les associations de retraités, de malades ou de consommateurs ?
M. Jean-Christophe Romersi . - Nous avons en effet un protocole de traitement des plaintes, car nous devons accorder la plus grande attention à chacune d'elles. Deux tiers des plaintes sont adressés directement à la direction de l'établissement, un tiers à la direction régionale ou au siège. Quand une plainte nous arrive, nous commençons par en accuser réception, puis la direction prend rendez-vous avec la famille. Si le problème n'est pas résolu, la direction régionale peut intervenir, avec une personne spécialement dédiée au suivi des plaintes.
Mais il faut aller encore plus loin. Nous allons mettre en place un numéro vert, avec au bout du fil des psychologues formés à l'écoute de la souffrance, mais aussi un médiateur au niveau national pour les problèmes qui ne trouvent pas de solutions.
La démarche qualité existe depuis vingt ans au sein d'Orpea. De nombreux critères sont évalués sur la base de référentiels et de protocoles qui concernent aussi bien les soins, l'accompagnement et la prise en charge que la restauration, l'hébergement, les locaux ou la sécurité.
Le groupe Orpea compte 82 % de sites avec médecin coordonnateur, ce qui est largement supérieur à la moyenne du secteur. Mais nous avons aussi au niveau régional des médecins coordonnateurs, des référents qualité et des infirmières coordonnatrices, car l'oeil externe est extrêmement important. Le danger, c'est toujours le huis clos.
Nous sommes engagés dans la responsabilité sociale des entreprises (RSE). Nous disposons d'une fondation, dont nous avons décidé d'augmenter les moyens.
Il est extrêmement important de s'appuyer sur un réseau pour ne pas s'isoler. Nous avons travaillé par exemple avec France Alzheimer pendant de nombreuses années et mis en place des conférences ainsi que le café des aidants.
Enfin, j'ai moi-même été directeur d'établissement, et mon action consistera toujours à faire en sorte que les directions bénéficient de suffisamment d'autonomie et de confiance, mais aussi d'accompagnement, tant le champ de leurs responsabilités est large.
M. Philippe Charrier . - Nos enquêtes de qualité sont réalisées par un tiers, elles sont complètement indépendantes de la direction du groupe. Les familles et les résidents y participent. Nous avons un taux de réponse de l'ordre de 50 %. Ces enquêtes sont réalisées tous les ans et prennent en compte 400 critères.
M. Jean Sol . - J'ai quelques questions, notamment concernant les ratios agents, lits et places sur lesquels vous vous adossez pour prendre en charge les résidents, en particulier la nuit. Combien de personnels soignants pour combien de résidents ? Vous évoquiez le dispositif de signalement. Selon vous, deux tiers étaient traités au niveau de vos directions et un tiers était reporté sur les tutelles. Quantitativement, qu'est-ce que cela signifie ? Pourriez-vous être précis ?
Concernant les postes dont vous avez besoin au sein de vos établissements, les prérequis en matière de formation et de compétences sont-ils respectés ? Vous nous disiez tout à l'heure que vous remplaciez beaucoup d'aides-soignantes par des auxiliaires de vie. Ce n'est pourtant pas le même métier. En termes de prestations, de fonctionnement et de compétences mises à la disposition des résidents, il doit y avoir quelques failles...
M. Jean-Christophe Romersi . - Plus de 80 % de nos établissements comptent désormais trois agents la nuit. C'est une demande que nous avions faite auprès de nos établissements avant même la réforme de la loi relative à l'adaptation de la société au vieillissement (ASV). À l'époque, c'était le département et les ARS qui fixaient le nombre d'agents par nuit, en général deux. Nous avions décidé d'anticiper et de porter ce chiffre à trois. Nous voulions absolument avoir une personne dédiée, en particulier dans les unités où les personnes souffrent de troubles cognitifs. Peut-être faut-il même prévoir davantage de personnel.
M. Jean Sol . - S'agit-il d'infirmiers ou d'aides-soignants ?
M. Jean-Christophe Romersi . - Les infirmiers de nuit relèvent d'expérimentations qui n'ont pas été généralisées. Dans quelques endroits, il y a effectivement des infirmières de nuit, soit dans l'établissement, soit mutualisé, soit d'astreinte. Mais les agents que j'évoque sont des aides-soignants. Il y a deux aides-soignants et une auxiliaire de vie la nuit. C'est ce que veut la réglementation, mais les besoins de prise en charge évoluent largement avec le vieillissement de la population et la dépendance.
M. Charrier faisait référence tout à l'heure aux auxiliaires de vie qui imputaient la dotation soin. Nous avons reçu 1,2 milliard d'euros de dotation soin sur ces quatre années, dont 28 millions imputés aux auxiliaires de vie. Le montant n'est donc pas si important, même s'il reste encore trop élevé. Évidemment, ces auxiliaires ne correspondent pas à la description du code de l'action sociale et des familles (CASF), mais quand vous êtes directeur d'établissement et qu'il vous manque du monde le matin, vous prenez le personnel disponible : ce qui compte avant toute chose, c'est d'apporter l'accompagnement et le soin.
Nous devons tous collectivement travailler, notamment au travers de la validation des acquis de l'expérience (VAE), à améliorer le dispositif de formation des auxiliaires de vie. Parfois, ces personnes échouent à leur diplôme pour un simple module. Or bon nombre de compétences des aides-soignants pourraient être portées par des auxiliaires de vie diplômés d'un niveau intermédiaire. Je pense au bac pro accompagnement, soins et services à la personne (ASSP), par exemple, qui donne cinq modules sur huit.
M. Alain Duffourg . - Nous vous avons posé des questions assez précises sur les manquements et dysfonctionnements ; vous les avez reconnus. Vous avez évoqué des changements de comportement pour l'avenir. Au regard des reproches qui vous ont été adressés, qu'envisagez-vous de faire pour modifier votre façon de fonctionner, notamment au niveau des établissements ?
M. Daniel Chasseing . - Pendant le Covid, nous avons localement pris en charge des établissements d'hébergement pour personnes âgées dépendantes (Ehpad). Nous avons donc l'habitude. Votre prix de journée alimentaire est extraordinaire. Dans nos Ehpad à moins de 2 000 euros par mois, le prix de la journée est le double du vôtre. Vous ne devez pas acheter beaucoup de produits alimentaires français !
Vous nous avez dit qu'il fallait un laboratoire avec un plateau technique national pour plus d'efficacité. C'est complètement faux. On a souvent besoin d'analyses de base. Il est utile de pouvoir disposer d'un laboratoire de proximité.
Pour ma part, l'existence de parachutes dorés me semble complètement indécente. C'est un traitement industriel. Notre société va devoir accepter des changements à l'avenir. Les directeurs au niveau régional ne sont-ils pas choisis pour faire de la rentabilité ?
Enfin, vous nous avez indiqué que si l'on voulait remplacer une aide-soignante par une auxiliaire de vie, cela ne fonctionnait pas par rapport au budget soin. C'est totalement faux. On peut, en cas d'absence d'une aide-soignante, la remplacer momentanément par une auxiliaire.
J'espère qu'une autre philosophie émergera à l'avenir pour la prise en charge des personnes âgées. Nul ne doit faire de l'argent sur le dos des familles ou des personnes dépendantes.
M. Jean-Luc Fichet . - Quel est le coût mensuel le plus faible pratiqué au sein d'Orpea et quel est le coût mensuel le plus élevé ? Qu'est-ce qui justifie une telle différence dans la prise en charge des résidents ? Avez-vous des critères d'évaluation économique par établissement ? De la même manière, avez-vous des critères d'évaluation qualitative dans la prise en charge ?
M. Philippe Charrier . - Alain Duffourg nous a interrogés sur les améliorations à apporter. Nous parlons d'un secteur et d'une mission qui ne peut atteindre la perfection, même si nous en avons la volonté. Quelles sont les grandes actions ? La première est de donner plus d'autonomie à nos directeurs d'établissement sur beaucoup de sujets. Nous y veillerons, c'est un élément essentiel. Notre deuxième objectif concerne les résidents et les familles. Au-delà des études qualitatives, qui visent à recueillir leur opinion de façon indépendante par un tiers, nous mettrons en place un numéro vert pour les résidents, les familles et les proches. Nous nommerons des médiateurs et créerons des comités d'éthique proches des établissements.
Par ailleurs, au niveau des salariés, nous voulons progresser dans le dialogue social. Beaucoup de choses restent à faire et nous allons commencer maintenant dans ce domaine-là. Nous travaillerons notamment à la fidélisation des équipes, en mettant l'accent sur les parcours professionnels. Il s'agit de développer les politiques de rémunération pour valoriser les parcours de carrière de nos soignants. Nous devons également recruter beaucoup plus de jeunes talents. Nous envisageons d'engager 500 apprentis aides-soignants. Nous allons décentraliser notre fonction ressources humaines vers les établissements et vers les régions.
Pour répondre à Daniel Chasseing, nous achetons bien sûr également des produits alimentaires français. En ce qui concerne les laboratoires, j'ai entendu votre remarque ; nous allons l'examiner. Encore une fois, nous voulons donner plus d'autonomie aux directeurs d'établissement. Vous avez évoqué le traitement industriel en citant le versement d'une forte prime de départ. Il s'agit d'un groupe mondial. Nous sommes implantés dans vingt-trois pays. Le marché des dirigeants est ce qu'il est, avec une très grande complexité. Je suis assez heureux pour mon pays qu'une entreprise comme la nôtre puisse être une forme de signatures en dehors de nos frontières : un développement si rapide est la preuve que nous avons su apporter quelque chose hors de France pour l'accompagnement de nos seniors.
Au niveau des directeurs d'établissement et des directeurs régionaux, la qualité demeure l'objectif numéro un. D'ailleurs, quand la qualité n'est pas au rendez-vous, on supprime immédiatement la moitié des bonus. Rien n'est plus important que la qualité, c'est fondamental.
M. Jean-Christophe Romersi . - Monsieur Duffourg, les mesures d'avenir évoquées par M. Philippe Charrier, même si elles interviennent aujourd'hui, sont des notions que nous avons travaillées ces derniers mois et ces dernières années. C'est exactement ce que je veux dans l'entreprise, c'est-à-dire des équipes opérationnelles. Je connais parfaitement ce métier, je sais ce que méritent les équipes dans l'accompagnement et l'autonomie.
Monsieur Chasseing, nous respectons la loi pour l'équilibre des relations commerciales dans le secteur agricole et alimentaire et une alimentation saine, durable et accessible à tous, dite loi Egalim. Celle-ci fixe des obligations nouvelles. Nous avons été entendus par le ministère en charge de cette transition pour savoir où nous en étions. Il semblerait que nous en sommes à un stade plus avancé que bon nombre d'autres acteurs.
Concernant les remplacements des auxiliaires de vie, Mme la ministre a dit elle-même sur France Inter samedi matin que les auxiliaires de vie pouvaient être admises au vu de la pénurie des personnels soignants en remplacement. Nous ne remontons pas les postes vacants en bénéfices, mais nous avons des auxiliaires de vie qui pallient toutes les difficultés sectorielles du recrutement des aides-soignants.
Monsieur Fichet, le tarif moyen en France dans les établissements Orpea est de 84 euros par jour. Dans dix-sept de nos établissements, le tarif mensuel est inférieur à 2 000 euros. Nous avons quatre établissements, soit 1,77 % d'établissements, dont le tarif mensuel est supérieur à 6 000 euros.
M. Jean-Luc Fichet . - Quel est le coût le plus faible et le coût maximum ? J'aimerais avoir un chiffre très précis.
M. Jean-Christophe Romersi . - Je compléterai ma réponse par des éléments que nous vous transmettrons pour vous répondre de manière très précise. Le tarif le moins cher est inférieur à 70 euros par jour. Quant à l'établissement de Neuilly, mais il ne s'agit que de quelques chambres faisant plus de 50 mètres carrés, certains tarifs sont supérieurs à 10 000 euros. Je le répète, le nombre d'établissements dont les tarifs sont supérieurs à 6 000 euros par mois en France sont au nombre de quatre.
Ces différences de prix s'expliquent tout simplement la localisation des établissements. Quand Orpea construit un établissement, l'achat du terrain et la construction du bâtiment ne relèvent d'aucun financement public, d'aucune aide. C'est l'entreprise qui assure cette charge. Or la charge foncière et le prix au mètre carré sont absolument différents selon qu'il s'agisse d'un établissement dans le centre de Paris ou en province et en zone rurale.
Depuis dix ans, Orpea a construit et rénové en France de nombreux établissements. Il en a assuré la maintenance. Orpea a repris beaucoup d'établissements vétustes, d'ailleurs M. le ministre Véran a annoncé des mesures pour le secteur public. Orpea en dix ans a investi plus de 1 milliard d'euros dans des établissements en France, y compris pour améliorer les qualités d'accueil, de prise en charge et d'accompagnement, sans oublier, bien sûr, la qualité de travail pour les équipes.
M. Jean-Luc Fichet . - Vous n'avez pas répondu à ma question sur les critères d'évaluation économique et les critères d'évaluation qualitative par établissement.
M. Jean-Christophe Romersi . - Comme nous l'avons souligné précédemment, nous disposons dans les établissements de critères qualité qui font l'objet d'auto-évaluations par les équipes. Nous les vérifions formellement deux fois par an, en dehors de l'accompagnement des équipes - infirmières coordinatrices régionales, médecins coordonnateurs régionaux, référents qualité régionaux. Les critères qualitatifs reposent sur 400 points de contrôle extrêmement larges, allant du soin, de l'accompagnement, de la prise en charge, jusqu'à la restauration, l'hébergement, les conditions d'accueil, le suivi des dossiers administratifs, le respect des droits et des libertés, le bon suivi des contrats de séjour, des contrats de travail, etc . Cet ensemble-là est vérifié tout au long de l'année.
Des plans d'action sont établis en cas d'écart via un logiciel spécialement dédié à ce suivi, avec des dates d'échéance. L'ensemble des inspections ou des contrôles dans nos établissements figurent également dans ce plan d'action. Ils sont suivis par les directions d'établissement, leurs équipes et les équipes d'appui au niveau régional. Comme l'a rappelé M. Charrier, si les critères qualitatifs ne sont pas atteints, cela a un impact immédiat sur les critères de performance financière de l'établissement. Il est en effet absolument important que la performance ne se fasse pas au détriment de la qualité.
M. Philippe Charrier . - Madame la présidente, madame, monsieur les rapporteurs, mesdames, messieurs les sénateurs, avant de nous séparer, je voudrais vous remercier de la qualité de votre écoute.
J'espère que nous avons répondu le plus précisément possible à vos questions et que nous avons été à la hauteur de vos attentes. Je mesure parfaitement le chemin qu'il nous reste à parcourir pour redonner confiance en notre groupe. Cela passera par des efforts, des explications, des réformes, mais aussi par de l'innovation et de l'initiative.
À cet égard, je voudrais vous faire part de deux décisions que j'ai prises, et qui contribueront à donner la bonne direction à Orpea.
La première est de maximiser la décentralisation des décisions et des responsabilités vers les établissements, de renforcer leur autonomie, de nous appuyer plus encore sur les directeurs d'établissement, les personnels qui travaillent au quotidien pour les résidents. Ce chantier va être prioritaire pour nous. Nous allons notamment, entre autres améliorations, instaurer des médiateurs famille, rapprocher les comités éthiques du terrain et améliorer le fonctionnement de notre plateforme d'alerte.
Dans le même esprit, la deuxième décision que je tenais à vous annoncer aujourd'hui est celle d'ouvrir les portes de tous nos établissements et de faire au mois de mai, si la Covid le permet, une journée d'états généraux du grand âge dans chacun de nos établissements : résidents, familles de résidents, élus, membres de la représentation nationale, personnel, presse locale, chacun sera convié à participer, à s'exprimer, à débattre pour faire émerger à la fois des critiques, mais aussi des solutions.
Je m'engage à ce que ce grand débat ait lieu partout en France et soit suivi d'un compte rendu, d'une synthèse de propositions concrètes, dont tous les participants seront destinataires, ainsi que la représentation nationale.
À la rentrée, la deuxième étape de ces états généraux donnera lieu à une réunion nationale associant les représentants de toutes les parties prenantes afin de présenter les grands axes et les propositions qui pourraient être menées à bien, précisément pour améliorer l'accueil, la prise en charge et les soins de nos résidents. Voilà comment nous voulons procéder.
M. Bernard Bonne , rapporteur . - Je vous remercie de vos réponses, qui ont été complètement différentes de celles de l'Assemblée nationale, cela tient sans doute à l'organisation choisie par notre présidente.
Je remercie également Victor Castanet. Sans son ouvrage, nous n'aurions pas les modifications attendues aussi bien en ce qui concerne vos groupes privés à but lucratif, mais aussi en ce qui concerne la prise en charge de nos aînés. J'espère que la remise de nos rapports en juin débouchera sur une loi grand âge, avec des moyens supplémentaires. Il importe d'en affecter partout : il ne s'agit pas seulement de parler des difficultés au niveau de vos résidences, mais de toutes les résidences pour personnes âgées.
Vous recevrez peut-être d'autres questions écrites d'ici à la fin de notre mission, auxquelles vous répondrez aussi sous serment, bien entendu. Vous nous annoncez des changements. Vous avez été nommés tous les deux depuis très peu de temps, c'est-à-dire depuis la sortie du livre. Mais quid des autres ? En voiture, si on fait un dépassement de vitesse minime, on a une petite sanction. S'il est plus important, on a une grosse sanction et s'il est très important, on a une suppression de permis. Or il semblerait, puisque vous l'admettez, que de nombreux changements vont s'opérer et que les responsables précédents ont commis beaucoup de fautes. Force est de reconnaître que la gestion des structures privées à but lucratif, en particulier la vôtre, a davantage visé le profit que le bien-être des résidents. Qu'en sera-t-il des précédents responsables de votre structure ? Que faut-il faire ? Des poursuites seront-elles engagées ? Pensez-vous les engager vous-mêmes ? Estimez-vous normal que le Gouvernement ou d'autres les engagent ? Il faudra bien que l'on trouve une solution. Bien sûr, je ne vous demande pas de me répondre aujourd'hui, c'est un peu trop compliqué.
Vous avez parlé des changements à venir, c'est important. Ce que vous nous dites est capital. Effectivement, l'autonomie des établissements me paraît indispensable. Il est également indispensable de redonner confiance à nos résidents. Nous serons sans doute amenés à proposer des modifications au niveau des établissements à but lucratif, à la fois dans les transferts d'autorisation, mais aussi dans l'application de ce que l'on souhaite pour nos personnes âgées. Peut-être faudra-t-il voir comment les systèmes public, privé, associatif ou privé à but lucratif peuvent fonctionner correctement ensemble sans dérives ou risques de dérives.
Vous évoquez aussi la journée de mai. Je rappelle que notre rapport sera publié fin juin. Notre objectif est de faire des préconisations et d'avancer des propositions, à la fois par rapport à vos structures à but lucratif, mais surtout pour l'ensemble des personnes âgées, notamment dans le cadre de la loi grand âge.
Vous avez prêté serment, j'espère que la sincérité de vos déclarations, notamment en ce qui concerne les changements, est réelle. En tout état de cause, nous condamnons fermement la façon dont ont été gérés précédemment certains établissements.
Mme Michelle Meunier , rapporteure . - Nous avons pris bonne note de votre communication très bien préparée et léchée pour redorer l'image d'Orpea. Nous serons néanmoins très attentifs, car ce sont les actions que vous allez mener qui seront déterminantes. Comme l'a souligné Bernard Bonne, c'est le modèle des Ehpad qu'il convient de questionner. Nous aurons des propositions en ce sens.
Mme Catherine Deroche , présidente . - Avant de terminer cette audition, je vous rappelle que nous attendons la communication de vos réponses écrites au questionnaire dans les meilleurs délais. Vous nous avez proposé également de nous transmettre les réponses aux interrogations des corps d'inspection. Nous souhaitons aussi que vous nous communiquiez à la fois l'ordre de mission et les résultats fournis par ces cabinets de réputation internationale qui font l'actualité.
Ce point de l'ordre du jour a fait l'objet d'une captation vidéo qui est disponible en ligne sur le site du Sénat .
Audition de Mme Sophie Boissard,
directrice
générale de Korian
Mme Catherine Deroche , présidente . - Nous entendons à présent Mme Sophie Boissard, directrice générale de Korian, premier acteur français du secteur des Ehpad, ainsi que M. Nicolas Mérigot, directeur général France de Korian.
J'indique que cette audition fait l'objet d'une captation vidéo qui sera retransmise en direct sur le site du Sénat et disponible en vidéo à la demande.
Je salue ceux de nos collègues qui participent à cette réunion à distance.
Notre commission a mis en place cette mission d'information dotée des prérogatives de commission d'enquête à la suite de la parution de l'enquête journalistique Les Fossoyeurs : Révélations sur le système qui maltraite nos aînés le 26 janvier dernier.
Cet ouvrage pointe, notamment, l'inadéquation de la forme actuelle des contrôles opérés non pas sur les groupes, mais sur les établissements et la grande difficulté des autorités à s'assurer du bon emploi de l'argent public.
C'est pourquoi notre commission a choisi de s'intéresser à la question du contrôle. Comme je l'ai rappelé en préambule de l'audition précédente, nous sommes ici pour comprendre et pour formuler des préconisations de politique publique.
Par ailleurs, il ne s'agit pas pour nous de jeter l'opprobre sur tout un secteur dont nous connaissons très bien les problématiques : l'état de dépendance accrue des résidents, la difficulté, dans un secteur de main-d'oeuvre qui souffre d'un déficit d'attractivité, à recruter, à former, à fidéliser des personnels et la question, non résolue, du financement.
Nous savons aussi la grande sensibilité du sujet, confirmée par le succès du livre, qui touche un public très large, chacun se sentant concerné pour ses proches ou anticipant la question de sa propre vulnérabilité.
En votre nom à tous, je voudrais redire notre confiance dans l'engagement des professionnels du secteur, comme notre volonté de soutenir les résidents et leurs proches.
Nous savons enfin quelle peut être la vulnérabilité d'une entreprise au risque de réputation. Nous avons voté la loi relative à l'adaptation de la société au vieillissement (ASV) de 2015 dans une logique de confiance, de souplesse et de convergence tarifaire. Faut-il aujourd'hui réexaminer cet état d'esprit ? Nous espérons que les auditions d'aujourd'hui permettront notamment d'apporter une réponse à cette question.
Je demanderai à chacun d'être concis dans les questions et les réponses.
Je rappelle que tout témoignage mensonger devant une commission d'enquête parlementaire est puni de cinq ans d'emprisonnement et de 75 000 euros d'amende.
Je vais maintenant, conformément à la procédure applicable aux commissions d'enquête, vous demander de prêter serment de dire toute la vérité, rien que la vérité, en levant la main droite et en disant : « Je le jure. »
Conformément à la procédure applicable aux commissions d'enquête, Mme Sophie Boissard et M. Nicolas Mérigot prêtent serment.
Mme Sophie Boissard, directrice générale de Korian . - Je vous remercie de nous donner l'occasion aujourd'hui, avec Nicolas Mérigot, directeur général de Korian France, de nous exprimer devant votre commission.
Nous connaissons le travail approfondi que vous menez de longue date au sein de cette commission, notamment sur les sujets liés aux politiques publiques de l'autonomie et de la dépendance. Il me semble essentiel aujourd'hui pour un acteur comme Korian, qui est l'une des entreprises actives dans ce secteur en France, mais aussi dans six autres pays européens, de pouvoir échanger avec vous lucidement, en responsabilité et, je l'espère, dans un contexte un peu plus apaisé que celui d'il y a quelques semaines.
Cette audition nous donnera l'occasion de revenir sur la situation dans les maisons de retraite de notre réseau et, au-delà, sur la conception que nous nous faisons, en tant qu'entreprise responsable, de notre rôle au côté des personnes âgées et des aidants. Il importe que nous étudiions ce qui fonctionne et ce qu'il convient d'améliorer incontestablement.
Deux mois après la sortie du livre Les Fossoyeurs , l'émotion reste encore légitimement très vive. Elle est très vive pour toutes les personnes qui ont été directement concernées par les révélations du livre sur Orpea, bien sûr, mais elle est très vive, plus largement, pour toute l'opinion publique. Vous l'avez souligné, madame la présidente, le sujet de la vieillesse et de la fin de vie touche intimement chacun d'entre nous, à la fois comme parent, comme aidant et aussi, évidemment, à titre personnel, pour soi-même.
J'ai déjà eu l'occasion de le dire publiquement à plusieurs reprises, j'ai personnellement été très choquée par les faits et par le système très cynique décrit dans l'ouvrage de Victor Castanet. Je considère - c'est la raison pour laquelle que je suis là aujourd'hui - qu'être un acteur privé actif dans le secteur du soin et de l'accompagnement des fragilités suppose une éthique, une culture d'entreprise, des valeurs, mais aussi des garde-fous internes à la hauteur des responsabilités exercées, et ce à tous les niveaux de l'entreprise : dans les établissements, mais aussi dans l'état-major et à tous les niveaux qui soutiennent le fonctionnement des établissements au quotidien. C'est à tout le moins ce que je m'efforce de faire prévaloir et de mettre en oeuvre chez Korian depuis 2016.
Ne vous méprenez pas, je ne suis pas en train de vous dire que tout est parfait. Je vous dis juste quel est vraiment et très profondément mon état d'esprit, mais aussi celui de toutes celles et de tous ceux qui travaillent avec moi chez Korian.
Pourtant, au-delà du cas de l'entreprise mise en cause dans ce livre, le débat né des révélations suscite aujourd'hui un choc de défiance globale, comme vous l'avez très largement abordé, madame la présidente. Depuis plusieurs semaines, le fonctionnement des maisons de retraite, notamment des maisons de retraite privées, est devenu la cible de critiques parfois virulentes, au point que certains appellent aujourd'hui à leur suppression pure et simple.
Sur le terrain, je mesure combien ces critiques sapent la confiance aussi bien du côté des familles et des résidents que du côté des personnels, notamment des soignants. Je vous avoue que cette situation m'inquiète. Je passe beaucoup de temps sur le terrain, je circule énormément, j'écoute les résidents et les collaborateurs : ces dernières semaines, ce qu'ils me disent, c'est leur découragement et leur désarroi de se sentir directement ou à travers l'entreprise à laquelle ils appartiennent - en l'occurrence Korian - stigmatisés et mis en cause parce qu'ils travaillent dans une entreprise privée.
La semaine dernière, j'étais à Toulouse où j'ai entendu des infirmières et des médecins travaillant chez nous depuis longtemps et donc expérimentés dire, alors qu'ils n'avaient jamais pensé à baisser les bras au cours des deux années de pandémie extrêmement éprouvantes que nous avons traversé, qu'ils avaient le sentiment d'être face à la crise de trop. Ils m'ont exprimé leur envie de raccrocher et de quitte le secteur. Je crains cet effet de découragement et de désengagement irréversible, même parmi les plus fidèles et les plus expérimentés, alors qu'on a tant besoin d'eux pour accompagner nos aînés, mais aussi pour transmettre leur savoir et mettre le pied à l'étrier des jeunes soignants qui s'engagent dans la carrière, et dont nous avons un besoin impératif.
Je voudrais partager avec vous un message qui me tient à coeur. Si nous voulons faire progresser le grand âge et réformer ce qui doit l'être impérativement, il faut le faire non contre, mais avec les soignants et avec les institutions, publiques et privées, aujourd'hui investies dans le secteur.
Par ailleurs, les critiques qui se sont exprimées aujourd'hui ont le grand mérite de remettre la question du grand âge au coeur du débat public. Ce sujet a souvent été oublié alors même que nous savons que notre pays sera confronté, comme tous les pays européens, à ce défi démographique sans précédent. D'ici à 2030, le nombre de personnes âgées de plus de soixante-quinze ans augmentera de 40 % dans notre pays. C'est dès maintenant que, tous ensemble, nous devons nous organiser pour que chacun puisse être accompagné et entouré comme il ou elle le souhaite, pour que les aidants, qui sont en première ligne et qui sont souvent bien seuls, soient soutenus. C'est maintenant surtout - j'insiste - qu'il importe de planifier le nombre de soignants supplémentaires à former et c'est maintenant qu'il faut promouvoir la lutte contre l'isolement ainsi que les permanences des soins dans les territoires.
Nous avons commencé chez Korian, à notre échelle, modestement, à être actifs sur ces sujets, notamment en ce qui concerne la formation et l'accompagnement à domicile - j'y reviendrai dans le courant des échanges -, mais nous sommes évidemment prêts à y travailler beaucoup plus activement avec les pouvoirs publics.
Avant de répondre à vos questions, il est utile que je vous présente ce qu'est Korian, dont j'ai la responsabilité depuis six ans.
Korian, c'est d'abord une communauté humaine. C'est 56 000 femmes et hommes, dont 26 000 en France, qui ont choisi de se mettre au service des personnes âgées ou fragiles et des aidants, et qui font du respect de la dignité et du libre choix de chacun une valeur cardinale.
Nous sommes aussi, on l'oublie parfois, avant tout une communauté de soignants. Je n'en suis pas une, je le dis, modestement. Quoi qu'il en soit, 70 % des personnes qui travaillent pour Korian sont des professionnels de santé, paramédicaux ou médecins. Parmi les douze membres du comité de direction générale qui m'entourent, il y a quatre médecins de quatre nationalités différentes - un Français, un Allemand, un Belge, une Italienne -, qui ont tous une longue expérience clinique dans la gériatrie ou dans les spécialités qui y concourent.
Vous me croirez si vous le voulez, mais aucun des collaborateurs dans le groupe, quel que soit son rôle, quel que soit son parcours, n'est là par hasard. Plus important encore, aucun d'entre nous n'est là pour « faire du fric », pardonnez-moi la vulgarité de l'expression. Si tel était le cas, nous serions ailleurs.
Au-delà des maisons de retraite, qui est l'activité dans laquelle le groupe s'est historiquement développé, nous nous sommes efforcés ces dernières années de nous investir aussi dans la prévention des fragilités, dans le maintien à domicile, sous toutes ses formes. Certains d'entre vous connaissent peut-être le réseau des colocations Âges & Vie dans les territoires ou le réseau national d'aide à domicile Petits-fils ? Sans parler des cliniques et établissements de santé spécialisés, qui sont de plus en plus présents en matière de suivi ambulatoire des patients chroniques. Aujourd'hui en France, 80 % des personnes - patients, résidents, personnes fragiles - qui sont en contact avec l'une de nos structures le sont, en réalité, à travers l'un de ces réseaux d'aides de maintien ou de retour à domicile.
Notre dernier trait caractéristique est notre investissement dans la formation, l'alternance et l'insertion professionnelle. J'en ai fait l'un des objectifs principaux du groupe puisque nous avons pris l'engagement ferme de parvenir à 10 % de collaborateurs engagés dans une formation diplômante. Cela va du certificat d'aptitude professionnelle (CAP) au diplôme universitaire d'approfondissement pour les médecins. Nous avons pris ces engagements en 2019 où ce taux s'élevait à 4 %. L'année dernière, j'ai eu la joie de constater que nous avions déjà atteint notre objectif de 10 %, notamment en France. Nous avons énormément mis l'accent sur l'alternance et les formations d'approfondissement. Nous avons désormais nos propres écoles, nos propres centres de formation en alternance et nous avons noué des partenariats avec des universités, en particulier de médecine, dans chaque pays.
Nous faisons aussi du dialogue, notamment, social une priorité. L'une des caractéristiques de Korian en France est que 7 % des collaborateurs ont un mandat, ce qui est énorme. Il s'agit de représentants de proximité et des comités sociaux et économiques (CSE) pour les structures régionales. C'est un comité central et c'est aussi un comité européen, avec les quatre principales organisations syndicales, très actives dans le groupe.
Nous dialoguons également avec les familles et les élus locaux à travers les conseils de la vie sociale (CVS), on y reviendra dans la discussion, mais aussi à travers un conseil des parties prenantes, en France, aux Pays-Bas et en Belgique. L'objectif est qu'il y en ait dans chaque pays. On y retrouve à la fois des représentants des associations de familles, des organisations syndicales, des principales organisations de médecins et d'infirmiers ainsi qu'un certain nombre de personnalités qualifiées. C'est Françoise Weber, ancienne directrice générale de Santé publique France, qui préside depuis maintenant trois ans ce conseil des parties prenantes. Elle nous a aussi beaucoup accompagnés pendant le Covid pour trouver le bon réglage entre fermeture et protection des maisons, maintien des contacts avec les familles et organisation des visites.
Dernier trait caractéristique, l'ancrage territorial est au coeur de notre projet. Nous sommes un groupe local, décentralisé, présents dans 700 bassins de vie, à travers 1 000 établissements et réseaux de soins. Par ailleurs, 50 % nos implantations sont situées en milieu rural. C'est là que nous nous développons aujourd'hui le plus vite. À l'heure actuelle, nous ouvrons une collocation Âges & Vie par semaine et l'on constate que ces structures résidentielles de proximité correspondent à un besoin énorme dans les territoires.
Cet ADN de la proximité et de l'investissement durable dans les territoires, nous le devons à notre premier actionnaire, qui est Crédit Agricole assurances. Crédit Agricole assurances soutient le développement de Korian depuis l'origine. Avec Malakoff Humanis, il détient aujourd'hui un tiers de notre capital. Nous le devons aussi à notre collaboration avec la Caisse des dépôts et consignations (CDC) et la Banque des territoires, qui sont nos partenaires avec le Crédit Agricole pour développer Âges & Vie, et qui sont aussi des actionnaires significatifs.
Parmi les acteurs privés du grand âge, nous sommes aujourd'hui les seuls à compter de tels acteurs institutionnels et de long terme à nos côtés. Cela fait la différence par rapport à un certain nombre de fonds d'investissement, qui ont des visions beaucoup plus financières et de court terme.
La mention de ces principaux actionnaires m'amène enfin à dire quelques mots sur le modèle d'activité, qui fait partie des questions que vous vous posez, et des profits.
En tant qu'entreprise, nous nous devons évidemment par nature d'avoir une activité profitable : c'est la seule manière d'assurer la pérennité de nos missions, pour les patients et les résidents au premier chef, et de garantir à nos collaborateurs des conditions d'exercice de qualité.
Compte tenu de la nature même de notre mission, qui participe du bien commun, j'en suis pleinement consciente, les profits que nous réalisons sont un moyen au service d'une prise en charge de qualité. Ils ne sont en aucun cas - j'insiste - une fin en soi. Plus encore, nos profits se doivent d'être raisonnables.
Il y a, sur ce point, un complet alignement avec nos principaux actionnaires et avec nos parties prenantes. C'est ce qui nous a conduits, d'ailleurs, après un cheminement qui a pris plusieurs années, à opter pour le statut d'entreprise à mission, qui nous permettra d'ancrer ces facteurs-là dans nos statuts afin d'en faire des éléments opposables et contraignants. Nous allons préparer ce statut d'entreprise à mission avec l'ensemble des collaborateurs de l'entreprise et des parties prenantes externes pour le soumettre à l'assemblée générale des actionnaires en 2023.
Ce sont les profits que nous réalisons qui nous permettent aujourd'hui d'investir dans nos établissements, dans nos structures d'accueil, et d'améliorer l'accompagnement ainsi que la prise en charge que nous pouvons offrir. Je citerai quelques chiffres précis pour appuyer mon propos. En France, nous avons généré en 2020 un peu plus de 1,8 milliard d'euros de revenus. Sur cette somme, presque 60 %, soit 1,1 milliard, ont été consacrés aux salaires et aux charges des collaborateurs. Près de 500 millions ont été dépensés en achats externes et en loyer. Le résultat net de 74 millions a représenté 4 % du chiffre d'affaires français.
Dans le même temps, les actionnaires ont perçu sur la totalité du périmètre du groupe, c'est-à-dire 3,8 milliards d'euros de chiffre d'affaires - donc pas seulement sur la France, qui est aujourd'hui une partie un peu minoritaire -, 30 millions de dividendes, soit moins de 1 % du chiffre d'affaires total du groupe. Sur ces 30 millions, ils en ont réinvesti 15 millions dans l'entreprise, soit la moitié.
Au cours de ce même exercice 2020, nous avons pu investir 400 millions dans le seul réseau français. Nous avons engagé depuis 2017 un plan de rénovation très vaste sur le parc médico-social, qui sera terminé d'ici à 2025, soit plus de 1 milliard d'euros dans les 270 établissements médico-sociaux du groupe. Il s'agit de les adapter aux situations de grande dépendance, notamment cognitives, madame la présidente, de revoir complètement la configuration des bâtiments et de prévoir des espaces de vie aux étages. Je n'oublie pas non plus les grandes salles à manger du rez-de-chaussée qui ne fonctionnent pas du tout et les investissements en termes de domotique pour détecter les chutes. Repenser ces établissements est un gros travail, c'est long, les établissements sont évidemment exploités et l'investissement est considérable. Nos actionnaires soutiennent financièrement et politiquement, année après année, le déploiement de ce programme. C'est pour moi essentiel.
Nous pouvons le faire sans nous endetter de manière déraisonnable et - j'insiste - sans recourir à des ventes à la découpe. Nous n'avons pas recours chez Korian - cela se pratiquait avant mon arrivée - aux fameuses locations meublées professionnelles (LMP). Nous recevons tous, en tant qu'épargnants, de telles publicités qui offrent des rendements invraisemblables. Je considère aujourd'hui que ce n'est pas le bon dispositif pour investir durablement. Nous ne voulons pas risquer de nous retrouver dans des situations de propriétés morcelées, avec des loyers exorbitants, ce qui pourrait nous mettre dans l'incapacité totale d'assurer durablement l'activité.
Dernier point de ce propos liminaire, je voudrais insister sur un élément qui me paraît essentiel : nous ne réalisons aucune marge sur les dotations publiques perçues au titre du soin et de la dépendance allouées à nos maisons de retraite en France.
Sur chacun des quatre exercices de la période 2017-2020, soit après l'entrée en vigueur de la loi ASV, les dépenses réalisées à ce titre ont été chez Korian supérieures aux financements alloués. Cela se traduit dans l'évolution comparée des dotations soin, d'une part, qui ont progressé d'un peu plus de 12 % sur ces quatre exercices sous l'effet de la convergence tarifaire, c'est-à-dire de l'effort consenti par la représentation nationale pour le grand âge, et de la masse salariale sur cette section, d'autre part, qui a progressé dans le même temps de 16 %, ce qui traduit l'augmentation du taux d'encadrement moyen qui est d'un peu moins de 0,7 % aujourd'hui, la progression des salaires et le renforcement du temps des médecins, le recrutement d'infirmiers référent, de psychologues ou d'ergothérapeutes. Bref, le renforcement du soutien médical et paramédical de proximité.
J'ai bien conscience que cette question du bon usage de l'argent public est essentielle dans le rétablissement du climat de confiance. De ce point de vue, les mesures de transparence, de clarification et de contrôle renforcé qui ont été annoncées par le Gouvernement il y a quelques jours sont les bienvenues. Elles permettront, je l'espère, de lever les doutes pour l'avenir. C'est indispensable. Bien entendu, nous y contribuerons pleinement, c'est d'ailleurs notre devoir.
M. Bernard Bonne , rapporteur . - Notre mission a pour volonté de contrôler les contrôles afin d'étudier ce qui a failli dans le système. Comment corriger le tir ? Quelles propositions ou préconisations permettront-elles demain d'éviter de telles dérives ?
L'intérêt du livre de Victor Castanet est d'abord d'avoir dévoilé les pratiques des groupes privés à but lucratif. Je dis bien « les » groupes privés à but lucratif. Cela signifie qu'il n'y a pas qu'Orpea. Tous les groupes privés à but lucratif, y compris Korian, sont concernés. Ce n'est pas à nous d'en juger aujourd'hui, mais il va falloir revoir un peu toutes ces pratiques. L'aspect lucratif de ces entreprises nécessite des précisions. Au niveau législatif ou autre, il faudra certainement revoir le système pour l'améliorer.
Vous admettez vous-même, comme les représentants d'Orpea tout à l'heure, que des modifications sont à apporter et qu'il y a eu des erreurs dans le passé. Vous voulez trouver des solutions, c'est ce que vous nous avez dit. Depuis que vous avez été nommée, vous avez apporté des modifications. Cela signifie que le système n'était pas tout à fait au point et qu'il fallait contrôler un peu mieux ce qui se faisait dans ces établissements.
Autre gros avantage pour nous du livre, c'est qu'il a mis l'accent sur les difficultés des établissements qui reçoivent des personnes âgées en général. On sait pertinemment qu'il y a un manque de moyens, on sait pertinemment que la loi grand âge devrait arriver avec des moyens supplémentaires que tout le monde attend. C'est un point qui nous paraît extrêmement important. J'espère que les propositions que nous ferons d'ici au mois juin, donc en dehors de tout contexte politique, permettront au nouveau Gouvernement de prendre des mesures réelles pour accélérer un peu la mise en place de la loi grand âge, ainsi que les moyens qui vont avec. Toujours est-il que ces établissements à but lucratif ont nécessité des enquêtes de la part de l'Inspection générale des affaires sociales (IGAS) et de l'Inspection générale des finances (IGF).
Nous n'auditionnerons pas toutes les structures privées à but lucratif, mais un grand nombre d'entre elles seront entendues, soit en commission plénière, soit en commission rapporteur. Toutes s'exprimeront sous serment. Si besoin, nous les reconvoquerons.
Des difficultés ont été constatées. Les rétrocessions de fin d'année (RFA) ont été largement évoquées ; nous attendons des clarifications à ce sujet. M. Mérigot nous avait indiqué que les RFA n'existaient pas. Madame la directrice générale, vous avez soutenu que celles-ci avaient été supprimées à votre arrivée. Si le livre de M. Castanet comporte des inexactitudes, il vous revient de nous le dire !
Comment les prestations effectuées par les sociétés sont-elles effectuées ? Les résidents en bénéficient-ils réellement ? Je rappelle que celles-ci sont financées par de l'argent public.
Vous répondrez aux différentes questions que nous vous avons adressées par écrit, puis nous aimerions connaître le fonctionnement interne du groupe Korian. Quel est le nombre de vos directeurs régionaux ? Quel est leur rôle par rapport aux directeurs locaux ? Ces derniers disposent-ils d'une certaine autonomie ? Dans quelle mesure le groupe influence-t-il les achats effectués auprès des sociétés ?
J'en viens au prix de journée. Dans une émission, vous avez déclaré que le prix de revient des repas journaliers s'élevait à 4,35 euros, ce qui est insuffisant pour nourrir une personne correctement - d'autant que bien manger représente l'un des plaisirs des personnes âgées. Or vous pratiquez des prix de journée relativement importants. Comment expliquez-vous cette situation ?
Entre 2005 et aujourd'hui, combien de lits ont-ils été créés ou rachetés par Korian, via des transferts d'autorisation ? Je souhaiterais disposer d'un chiffre exact, car nous souhaiterions faire des propositions afin d'encadrer ces pratiques des établissements privés à but lucratif.
Mme Sophie Boissard . - Depuis mon arrivée en 201, je n'ai pas eu connaissance de pratiques de marges arrière ou de remises de fin d'année. À l'époque, l'ARS Île-de-France n'avait pas rejeté le compte de régulation - la loi sur l'adaptation de la société au vieillissement n'avait pas encore été votée - et n'avait pris aucune mesure à l'encontre de notre groupe. Je n'ai pas retrouvé de traces plus précises de cette procédure.
Mme Michelle Meunier , rapporteure . - Lors d'une audition qui s'est tenue à l'Assemblée nationale le 9 mars dernier, M. Yves Le Masne, alors directeur général d'Orpea, déclarait : « La marge du résultat d'exploitation avant loyers - la plus proche du résident - était en 2018 de 26,2 % pour Korian et de 26,7 % pour nous, la légère différence s'expliquant notamment par le fait que nous avons des établissements en Suisse. En 2019, elle était à nouveau de 26,2 % pour Korian, contre 26,3 % pour nous, soit moins de 0,1 point d'écart - je ne fais pas là de publicité pour Korian... ». Madame la directrice générale, cette marge existe donc bien.
Mme Sophie Boissard . - Monsieur Le Masne compare les marges des groupes, c'est-à-dire les activités réalisées à l'échelle européenne. Or les rapports annuels des deux groupes nous indiquent que Korian a réalisé une marge opérationnelle avant loyers de 24,8 % en 2020, contre 26,8 % pour Orpea, sur le périmètre France-Benelux, le Benelux représentant une petite activité. J'ai donc constaté un écart de deux points, considérable pour une activité comme la nôtre. Ce même écart se retrouve en 2017, 2018 et 2019. Je récuse donc l'analyse de M. Le Masne, selon laquelle, en France, la rentabilité de Korian serait équivalente à celle d'Orpea, qui a réalisé durablement une marge significative.
M. Bernard Bonne , rapporteur . - Pouvez-vous affirmer aujourd'hui que vous ne pratiquez pas de rétrocessions ou des prestations de service ?
Mme Sophie Boissard . - J'affirme que les achats font systématiquement l'objet d'appels d'offres sur le fondement de cahiers des charges très détaillés recensant des caractéristiques précises pour chaque type de produit. Plusieurs sociétés sont ensuite mises en concurrence. Nous établissons une liste de prix avec les entreprises retenues. Nous veillons à ce que ceux-ci soient inférieurs aux prix pour les achats en détail : en 2019 et 2020, l'écart moyen constaté s'élève à 20 %. Nos établissements ont accès à cette liste et peuvent passer commande directement auprès des fournisseurs référencés. La direction du siège n'intervient pas dans ce processus. Les établissements choisissent d'utiliser ce portail ou de commander directement auprès d'un distributeur local.
Le volume de livraison de certains de nos fournisseurs est très important. Dès lors, le siège de Korian internalise le suivi de certaines opérations, telles que la facturation. Nous réalisons une prestation de service pour ces gros fournisseurs, qui, en échange, nous rémunèrent. Ces contrats, sur lesquels nous payons la TVA, sont déclarés et ne sont pas clandestins.
Sachez par ailleurs que 55 collaborateurs du siège de Korian accomplissent un certain nombre de prestations de soins au profit des établissements. Ces prestations ne sont pas refacturées ou prises en compte dans les dotations relatives aux soins.
Deux mondes coexistent. Premièrement, les établissements disposent de leur dotation et de leur personnel propre et peuvent acheter des produits de qualité à des prix préférentiels. Deuxièmement, les fonctions du siège ne bénéficient de dotations d'aucune sorte et ne font pas l'objet d'un contrat pluriannuel d'objectifs et de moyens (CPOM). Elles interviennent en soutien des établissements.
M. Bernard Bonne , rapporteur . - Ce matériel est payé avec de l'argent public. Est-ce à dire que lorsque vous payez le matériel 80 euros au lieu de 100 euros, Korian récupère les 20 euros restants ?
M. Nicolas Mérigot . - Non. Les tarifs facturés aux établissements et les charges transmises aux agences régionales de santé (ARS), dans les états réalisés des recettes et des dépenses (ERRD), correspondent aux tarifs négociés, c'est-à-dire les tarifs obtenus après la remise de 20 %. La collectivité profite donc de notre capacité de négociation, puisque la remise consentie par les fournisseurs bénéficie aux établissements, en plus des subventions publiques dont ceux-ci disposent.
M. Bernard Bonne , rapporteur . - C'est donc l'inverse de ce que pratique Orpea ?
M. Nicolas Mérigot . - Je ne connais pas les pratiques d'Orpea.
M. Bernard Bonne , rapporteur . - Je suis sûr que vous les connaissez bien.
M. Nicolas Mérigot . - Je connais les pratiques de mon groupe. Je vous le répète : les établissements ont majoritairement recours à la centrale de référencement, qui propose des tarifs plus intéressants que les prix publics. Les fournisseurs facturent directement chaque établissement afin d'assurer la traçabilité des consommations dans les ERRD.
M. Bernard Bonne . - Quel degré d'autonomie Korian accorde-t-il aux directeurs d'établissements par rapport aux directeurs régionaux ? Les directeurs locaux sont-ils suffisamment autonomes ?
M. Nicolas Mérigot . - Le directeur d'établissement est autonome : il établit le projet d'établissement et il prépare le budget, qui fait ensuite l'objet d'échanges avec le siège afin de le consolider. Il est libre de passer commande auprès de la centrale de référencement ou de tout autre fournisseur de son choix. Il valide les recrutements et il dispose d'une grande latitude lorsqu'il doit remplacer des absents : je n'adresse aucune instruction visant à limiter les remplacements.
Cela dit, il existe un partage de compétences entre l'établissement et le siège, qui apporte son expertise et assure le contrôle de la qualité du service rendu. Le directeur d'établissement doit respecter les manuels opératoires et les bonnes pratiques définis par le siège.
M. Bernard Bonne . - Les normes que vous évoquez sont-elles édictées par les autorités de tutelle ou par les directions régionales de Korian ?
M. Nicolas Mérigot . - Ce sont les directions régionales qui s'en chargent dans le cadre du CPOM et qui assurent la régulation des financements complémentaires.
Mme Michelle Meunier , rapporteure . - Madame la directrice générale, avez-vous eu accès au rapport de l'inspection générale des affaires sociales (IGAS) et de l'inspection générale des finances (IGF) ?
Mme Michelle Meunier , rapporteure . - Vous insistez sur le fait que votre groupe est fortement décentralisé, contrairement au groupe Orpea.
Mme Sophie Boissard . - Le livre de M. Castanet insiste longuement sur ce point. Korian se caractérise par une organisation décentralisée, à tel point que cela engendre parfois trop de procédures hétérogènes : nous devons veiller à établir des règles identiques pour l'ensemble de nos établissements.
Mme Michelle Meunier . - Pouvez-vous nous donner les chiffres des personnes recrutées en CDD et en CDI ? Quel est le niveau du turnover et de l'absentéisme des personnels, notamment au niveau de la direction ?
M. Nicolas Mérigot . - Le taux de recours aux CDD est stable : il s'élève à 19 % en 2021, contre 18,69 % en 2020. Nous souhaitons que ce taux diminue. En 2019, nous avons proposé de transformer 900 postes de CDD d'aides-soignantes en CDI ; finalement, seules 400 personnes ont accepté. Le CDI ne représente pas nécessairement le Graal d'une carrière. Certaines personnes préfèrent conserver plusieurs employeurs afin de disposer d'un niveau de vie plus élevé.
Le recours aux CDD s'explique également par le taux d'absentéisme, qui s'élève à environ 12 %. Celui-ci a fortement augmenté durant la pandémie de covid-19.
Mme Sophie Boissard . - Lorsque nous avions engagé cette démarche de transformation de CDD en CDI, nous espérions que chaque établissement puisse disposer de deux équivalents temps plein (ETP) supplémentaires, afin de simplifier le travail des directeurs en diminuant le recours aux remplacements pour pallier les absences imprévues. Or nous avons constaté que les personnes en CDD disposaient déjà d'un CDI dans d'autres structures : c'est aujourd'hui une réalité dans l'univers des soins. Il convient de doubler le nombre de personnels médicaux et paramédicaux pour faire face aux besoins, sinon nous devrons affronter des situations terribles.
Nous avons également constaté que les personnels étaient attachés à conserver un poste permanent et souhaitaient éviter de changer de service régulièrement.
Dans l'idéal, le taux de personnes en CDI devrait s'élever à 90 %.
La validation des acquis de l'expérience (VAE) pour les aides-soignants a été multipliée par trois depuis 2018, avec des taux de succès de 70 %, contre 30 % en moyenne. Malheureusement, les capacités des jurys sont insuffisantes : en 2022, seules 60 personnes pourront se présenter à l'examen dans la région Île-de-France. À lui seul, notre groupe présentera 20 candidats.
M. Bernard Bonne , rapporteur . - Cette difficulté sera abordée dans la loi consacrée au grand âge, que nous attendons tous avec impatience.
Mme Michelle Meunier , rapporteure . - Vous avez insisté à juste titre sur les difficultés de recrutement. Toutefois, je conserve le souvenir de l'émission Cash investigation durant laquelle une journaliste, qui ne dispose d'aucune formation, est recrutée au pied levé pour assurer un remplacement. Or c'est le manque de personnel et l'absence de formation qui entraînent les situations de maltraitance des personnes âgées. Quels sont les garde-fous prévus par votre groupe à cet égard ?
Mme Sophie Boissard . - Je suis moi-même intervenue dans cette émission. La journaliste en question, Marie Maurice, a déposé sa candidature dans un établissement en très grande difficulté : sa directrice était décédée d'un cancer quelques semaines auparavant et plusieurs membres du personnel souffraient du covid-19. Dans son CV, vraisemblablement faux, Mme Maurice avait indiqué disposer d'une expérience de trois ans auprès des personnes âgées dépendantes. Cette pratique est indigne. Elle a été recrutée non pas en tant qu'aide-soignante, mais en tant qu'auxiliaire de vie. Je reconnais toutefois un dysfonctionnement au niveau de la traçabilité du médicament au sein de l'établissement. Des sanctions ont ensuite été prises. Je souscris à votre analyse : les pratiques alors constatées ne sont pas acceptables.
Mme Michelle Meunier , rapporteure . - Elles sont même dangereuses.
M. Bernard Bonne , rapporteur . - On ne peut pas se contenter du seul CV lors de l'examen d'une candidature. Une personne peut très bien se présenter avec un faux diplôme d'infirmière par exemple.
M. Nicolas Mérigot . - Nous vérifions systématiquement les diplômes pour tous les emplois réglementés. En l'occurrence, Mme Maurice évoquait dans son CV non pas un diplôme, mais une expérience. Je reconnais que nous aurions dû vérifier ses références.
Fréquemment, nous mettons un terme à des périodes d'essai lorsque des personnes récemment recrutées sont incapables de produire un diplôme dont elles prétendaient être titulaires. Nous avons parfois été contraints de licencier des personnels qui nous avaient fourni de faux diplômes ou qui avaient fait l'objet d'une interdiction d'exercer.
M. Bernard Bonne , rapporteur . - Dans ce documentaire, il est aussi question de directives des ressources humaines pour ne pas remplacer certaines personnes pendant leur absence - congé, maladie, etc . Qu'en est-il ? Comment mener les contrôles pour éviter ce risque de dérives et d'écart entre les personnels annoncés et ceux effectivement présents ?
M. Nicolas Mérigot . - Pour mesurer les effectifs, il faut s'appuyer sur l'état prévisionnel des recettes et des dépenses (EPRD), l'état réalisé des recettes et des dépenses (ERRD) et l'annexe sur les personnels. Régulièrement les services des conseils départementaux ou les ARS réalisent des tests ou nous demandent de fournir les contrats de travail. La Cour des comptes et les chambres régionales des comptes d'Occitanie et de Provence-Alpes-Côte d'Azur (PACA) ont d'ailleurs réalisé des contrôles à ce sujet, nous demandant à plusieurs reprises de justifier les effectifs figurant dans les EPRD et ERRD. La Cour n'a émis aucune remarque à ce sujet.
Il n'existe pas de directive visant à ne pas remplacer les personnes absentes. Il est possible dans la matrice budgétaire de déterminer des taux de remplacement des personnes. Il y a deux manières de les utiliser : la mauvaise vise à les employer comme des variables d'ajustement budgétaire ; la bonne consiste à les utiliser pour anticiper les absences inopinées qu'il sera difficile de remplacer. On sait en effet qu'à certaines périodes il est impossible de remplacer les absents à 100 % : on a ainsi enregistré de nombreux arrêts maladie entre Noël et le jour de l'an à cause de la vague omicron ; il est aussi difficile de trouver des remplaçants au mois d'août. Il est donc raisonnable d'anticiper ces difficultés et de prévoir une répartition des tâches adaptée au cours de l'année pour ne pas surcharger certaines périodes.
Mme Sophie Boissard . - J'indique aussi que les dotations soins et dépendance, essentiellement destinées à couvrir la masse salariale des soignants, sont totalement consommées.
Mme Michelle Meunier , rapporteure . - Avez-vous procédé à des rachats d'autres établissements ces dernières années pour augmenter votre nombre de lits ?
M. Nicolas Mérigot . - Nous vous transmettrons la liste exacte des structures qui ont été rachetées. De mémoire, on n'a racheté aucun établissement associatif ou issu du secteur public depuis 2017.
M. Bernard Bonne . - J'aimerais savoir ce qu'il en est depuis 2005 pour pouvoir apprécier quelle a été l'évolution entre les secteurs public et privé. Votre groupe semble enregistrer une forte progression du nombre de lits depuis 2005.
M. Nicolas Mérigot . - Depuis la canicule de 2003, des créations de lits ont eu lieu et le privé a investi et a financé les investissements immobiliers nécessaires à ces créations. Nous n'avons pas eu de nouvelles autorisations depuis 2017, si ce n'est des autorisations relatives à des lits complémentaires ou à des autorisations d'accueil de jour en plus de l'accueil permanent. Je vous transmettrai le compte exact des lits par année et par département.
Mme Michelle Meunier , rapporteure . - Quel est l'écart de prix entre l'établissement le moins cher et le plus cher ?
M. Nicolas Mérigot . - L'établissement le moins cher est à 60 euros par jour, le plus cher est autour de 180 euros par jour, quant au prix moyen par jour, il s'élève à peu près à 86 euros. J'ajoute que 12 % du parc est habilité à l'aide sociale.
M. Bernard Bonne , rapporteur . - Dans ce cas, les départements peuvent réaliser des contrôles plus facilement : sont-ils nombreux ? prévus ou inopinés ? L'habilitation entraîne-t-elle davantage de contrôles ?
M. Nicolas Mérigot . - En 2018, nous avons eu 13 contrôles des ARS ou des départements dans la toute la France, 10 en 2019, 7 en 2020 et 7 en 2021. On n'observe pas une fréquence de contrôles plus élevée en cas d'habilitation à l'aide sociale. Ces contrôles sont de qualité. Ils peuvent s'accompagner de recommandations ou d'injonctions.
M. Bernard Bonne , rapporteur . - Les contrôles sont-ils prévus ou inopinés ?
M. Nicolas Mérigot . - Il est très rare d'avoir un contrôle inopiné le jour même ; les contrôles sont annoncés quelques jours à l'avance pour s'assurer que les responsables de l'établissement seront là.
Nous regrettons que ces contrôles ne donnent pas lieu à des rapports de clôture. Entre 2018 et 2021, nous n'avons reçu qu'un seul rapport de clôture, alors que nous avons répondu à toutes les remarques faites.
M. Bernard Bonne , rapporteur . - Il faut revoir le système. J'ai en tête un rapport de 2018, qui ne concerne pas votre établissement, dont les préconisations n'ont toujours pas été réalisées.
M. Nicolas Mérigot . - Outre les contrôles externes des ARS et des conseils départementaux, nous avons mis en place des contrôles internes, des audits à 360 degrés, menés par des auditeurs internes venant du siège et qui sont séparés des directions opérationnelles. Nous avons comme objectif de réaliser un audit complet des établissements tous les deux ans ; quand des établissements sont classés C ou D dans notre grille, qui va de A à D, nous organisons des visites de contrôle interne tous les six mois et la direction de la qualité aide l'établissement à construire son plan d'amélioration de la qualité.
Un autre élément de contrôle réside dans les autoévaluations sur les médicaments ou l'hygiène par exemple. Enfin, nous nous sommes engagés depuis 2019 dans le processus de certification selon la norme ISO 9001 ; 41 Ehapd ont été certifiés en 2021, et nous prévoyons d'obtenir la certification de tous nos établissements en France par l'Afnor d'ici trois ans. Nous sommes très satisfaits de ce système de certification fondé sur une norme opposable, comme cela existe dans le domaine sanitaire défini avec le référentiel défini par la Haute Autorité de santé. Nous poussons le Syndicat national des établissements et résidences privés et services d'aide à domicile pour personnes âgées (Synerpa) à devancer l'appel du Gouvernement. Nous pourrions parvenir à un système fondé sur des contrôles externes régaliens en cas de dénonciation ou de risque important, sur une certification de qualité afin de rassurer les tutelles, les médecins prescripteurs, les patients et les familles sur les performances de chaque établissement, et enfin sur des audits internes menés par les groupes.
Mme Michelle Meunier . - Vous avez l'objectif de certifier l'ensemble de vos établissements en 2023 : cela s'accompagnera-t-il d'embauches d'évaluateurs ?
Mme Sophie Boissard . - Nous devons installer dans chaque établissement médico-social un référent qualité. C'est pour cela que nous embauchons des infirmiers référents et complétons les équipes pour que chaque équipe soignante soit dotée d'un référent qualité. Nous avons aussi déjà une équipe d'audit interne importante ; enfin nous nous appuyons aussi sur organismes de certification spécialisés, comme l'Afnor ou Bureau Veritas, qui nous offrent un regard extérieur.
M. Bernard Bonne , rapporteur . - Dans la mesure où les contrats pluriannuels d'objectifs et de moyens (CPOM) sont définis au niveau des groupes et des régions, ne faut-il pas y voir une source d'opacité pour les contrôles au niveau des établissements ? Le risque est de ne pas déceler des fautes au niveau d'un établissement.
Mme Sophie Boissard . - Définir les CPOM au niveau départemental permet de constituer des réseaux entre les établissements, en mutualisant certaines fonctions d'expertise : à l'échelle d'un département, un établissement peut ainsi se spécialiser dans la prise en charge des patients atteints de la maladie d'Alzheimer, d'autres dans l'accueil de jour, etc . Cette possibilité de mutualisation, y compris des dotations, me paraît bénéfique.
En revanche, on n'a pas été assez loin pour définir, avec les autorités, ce qui doit être restitué, et avec quel degré de précision, dans les ERRD, ni pour définir les modalités du dialogue de gestion aux niveaux des établissements, départemental, voire régional. Il ne faut évidemment pas masquer ce qui se joue au niveau de chaque établissement, mais il faut conserver la fluidité d'organisation. Les CPOM sont un bon outil, la mutualisation permet de travailler en réseau, ce qui semble indispensable si l'on veut aider les gens à rester à domicile et privilégier la prévention. En revanche, un CPOM ne se réduit pas à un simple document de papier, il doit constituer le socle d'un dialogue de gestion qui doit avoir lieu avec chaque établissement de manière régulière.
M. Bernard Bonne , rapporteur . - Et vous trouvez que ce dialogue de gestion est dynamique en ce moment ?
Mme Sophie Boissard . - Les CPOM datent de 2017 pour notre secteur. À peine ont-ils été signés, en 2018 ou 2019, que la crise sanitaire a éclaté ! Il existe évidemment des marges de progrès, mais l'essentiel désormais est de regarder l'avenir, en exploitant au mieux le potentiel du CPOM. Certaines fonctions - pilotage de la qualité, orientation médicale, formation, recrutement, etc . - relèvent d'un niveau plurirégional ou national. Il serait sans doute pertinent de créer une agence référente pour définir un contrat-cadre. Le problème est que l'on n'a pas tiré toutes les conséquences des règles existantes : ce manque de clarté est pénalisant tant pour les pouvoirs publics que pour nous.
Mme Catherine Deroche , présidente . - Sur quel budget imputez-vous la cotisation sur la valeur ajoutée (CVAE), la contribution sociale de solidarité des sociétés (C3S) ou la taxe sur les salaires ? En cas de remplacement d'une aide-soignante par une auxiliaire de vie, opérez-vous un glissement du salaire vers le forfait soins ? Enfin, arrive-t-il que le taux d'occupation soit supérieur à 100 % dans certains établissements ?
M. Nicolas Mérigot . - La taxe sur les salaires est imputée sur les sections « soins » et « dépendance » ; la CVAE et la C3S sont imputées sur la section « hébergement ». Cette imputation a fait l'objet de contrôles réguliers par les ARS dans le cadre du dialogue de gestion. Elle a aussi fait partie du contrôle réalisé par la Cour des comptes et les chambres régionales des comptes d'Occitanie et de PACA.
Quand une personne remplace quelqu'un qui relève du forfait soins, son salaire est imputé sur le forfait soins. Les personnes exerçant des professions réglementées sont imputées par défaut sur le budget des sections « soins » et « dépendance » ; il appartient au directeur d'établissement d'imputer nominativement les remplaçants et d'opérer les reclassements entre les sections « hébergement » et « soins ».
Enfin, nous n'avons pas de suroccupation à plus de 100 % dans nos établissements.
M. Jean-Luc Fichet . - Ma première question portait sur la démarche qualité et la certification. Vous avez répondu, je n'y reviens pas. Je souhaiterais connaître les montants minimal et maximal facturés mensuellement aux usagers, et ce qui explique la différence de tarifs.
M. René-Paul Savary . - Quel a été le taux d'occupation moyen d'occupation dans votre groupe au cours de ces dernières années ? Quel est le coût repas journalier (CRJ) par résident ?
Mme Annie Le Houerou . - Je voulais également vous interroger sur le CRJ. Certaines prestations sont prises en charge au niveau national dans le domaine médical : de quelles natures sont ces fonctions ? Comment les financez-vous et comment les répercutez-vous sur les établissements ?
Quelle est la durée moyenne des CDD dans votre groupe ? Quel est le taux de travail moyen en CDI et en CDD ? Enfin, comment traitez-vous les plaintes ou les réclamations ?
Mme Chantal Deseyne . - La parution du livre dénonçant certaines pratiques chez Orpea vous a-t-il menés à analyser vos pratiques ou à les modifier ?
Mme Catherine Deroche , présidente . - Vous avez nié la réalité de certaines allégations parues dans la presse : avez-vous engagé des poursuites ?
M. Nicolas Mérigot . - Les prix mensuels facturés aux résidents varient entre 1800 et 5400 euros. Il convient toutefois de ne pas oublier le ticket modérateur sur la dépendance, qui correspond à une perte d'autonomie évaluée en GIR 5 et 6, d'un montant de 5 euros par jour environ. Les prestations supplémentaires - coiffure, manucure, etc . - sont à la charge des résidents.
M. Jean-Luc Fichet . - Comment expliquer cette différence de prix ?
M. Nicolas Mérigot . - La différence s'explique par la qualité de l'hébergement : hébergement en chambre simple ou double ; taille plus ou moins grande de la salle de restaurant ou des salons d'étages ; présence ou non d'un jardin, etc . La différence de prix est directement liée à la différence de qualité des prestations ou d'emplacement des établissements : les établissements les plus chers sont ceux situés à Paris intra-muros, car le foncier est plus cher.
Avant la crise sanitaire, notre taux d'occupation s'élevait à 92 ou 93 % ; le 31 décembre 2021, il s'élevait à 87 %.
Le CRJ est de l'ordre de 5 euros. Ce montant inclut uniquement les coûts d'achat de denrées brutes non transformées. Nous n'achetons pas de plats cuisinés ni de préparations industrielles. Les repas sont préparés sur place par des cuisiniers salariés de Korian. Nous sommes très vigilants sur l'apport nutritionnel quotidien, environ 2100 calories par jour, sur l'apport en protéines - alors que la norme prévoit un apport de 1,1 gramme de protéines par kilogramme en fonction du poids de la personne, l'apport dans notre groupe s'élève à 1,2 gramme.
M. René-Paul Savary . - Pratiquez-vous un rationnement ?
M. Nicolas Mérigot . - Non. Je cite des grammages, car lorsque les cuisiniers mettent au point des recettes, ils s'expriment en grammes. Les cuisiniers sont libres de leur approvisionnement ; en revanche, nous fixons les menus pour veiller à la qualité nutritionnelle et à la variété. Les cycles de menus sont changés toutes les quatre semaines. Nous sommes aussi très attentifs à ce que la préparation des menus soit adaptée à la situation des personnes. Nous sommes vigilants à ce que les compléments alimentaires reposent sur des prescriptions médicales, dans le cadre de régimes. Ils ne sont en aucun cas une solution de facilité. De même, les mixés et les texturés, destinés à faciliter l'alimentation des personnes ayant des troubles de la déglutition, doivent faire l'objet d'une prescription médicale. Nous travaillons aussi sur des enrobés, des « bouchées gourmande », pour les patients ayant des troubles cognitifs puissent s'alimenter sans avoir à tenir des couverts.
Si la dimension économique est évidemment importante, dans la mesure où nous gérons des quantités importantes, environ 30 millions de repas par an, elle ne se fait pas au détriment de la quantité ni de la qualité : nous avons ainsi renégocié dans notre dernier appel d'offres sur l'alimentation des garanties sur la qualité : la viande est issue en majorité de labels de qualité français, de même que nos poissons sont issus en majorité de la pêche raisonnée ; 30 % de nos fruits et légumes sont consommés à moins de 100 kilomètres de l'endroit où ils ont été produits. Notre but est que les repas restent un plaisir. Les enquêtes de satisfaction montrent qu'il s'agit d'un point à travailler : nous devons réfléchir sur les textures, les couleurs, le goût, les horaires des repas, etc . L'aide aux repas est fondamentale ; en jouant sur les horaires, on peut prévenir la dénutrition, même si elle s'avère irréversible en cas de démence.
Mme Sophie Boissard . - L'important est que les produits sont préparés sur place : nous n'achetons pas de madeleines à l'extérieur par exemple, celles-ci sont préparées l'après-midi pour le goûter. On essaie de faire en sorte que les repas deviennent un élément de partage en commun entre les résidents. Nous travaillons avec Gault et Millau : une cinquantaine d'établissements sont labellisés Gault et Millau. Notre groupe compte 900 chefs cuisiniers et comporte un centre de formation des apprentis (CFA) des Chefs. Nous organisons un concours des recettes, ce qui crée une émulation entre les établissements.
M. Nicolas Mérigot . - Sur le temps de travail, 82,6 % de nos contrats sont des contrats à temps complet. La durée moyenne du CDD est de 11 jours ; la loi nous oblige à rédiger un contrat par mission ; plusieurs contrats peuvent donc s'enchaîner.
Nous sommes très vigilants sur les évènements indésirables graves (EIG). Tout professionnel de santé doit déclarer un EIG dont il a connaissance. La plupart du temps, c'est le directeur d'établissement qui centralise et transmet les informations.
M. Bernard Bonne . - Vous transmettez directement aux ARS ?
M. Nicolas Mérigot . - Oui. Il n'y a aucun filtre. Notre groupe a aussi une plateforme interne de déclaration des EIG. Nous possédons des indicateurs sur le niveau de fréquence et de gravité des incidents. Je porte autant d'attention aux établissements qui déclarent de nombreux problèmes, qu'à ceux qui n'en déclarent aucun. La direction de la qualité aide les établissements concernés à établir un plan d'action correctif. Tout cela est récapitulé dans notre plateforme Pélican, où nous recensons les EIG et les plans d'action. Les EIG sont classés en fonction de leur gravité. Je vérifie chaque mois le taux de clôture des EIG pour m'assurer que les établissements suivent bien leurs plans d'action.
De même, les établissements déclarent les réclamations sur cette même plateforme, selon le même dispositif : déclaration, plan d'action, etc . Les familles peuvent appeler un service dédié, séparé de l'opérationnel pour garantir son indépendance, qui reçoit les réclamations, les suit et les traite. Nous avons créé un comité pour suivre les incidents, toutes les semaines pour la partie Ehapd et tous les quinze jours pour la partie sanitaire.
Nous avons aussi installé cette année un médiateur, qui est un ancien magistrat, pour résoudre les conflits. Cette voie permet de mieux écouter les personnes, d'échanger, de mieux se comprendre : une trentaine de médiations ont eu lieu cette année ; seules deux réclamations se transformeront probablement en contentieux judiciaire.
Mme Sophie Boissard . - Nous avons enregistré environ 600 réclamations l'an dernier : 80 % se règlent dans le dialogue au niveau des établissements ; seuls 20 % d'entre elles nécessitent une remontée au siège.
Le livre Les Fossoyeurs pointe le système d'une entreprise. À sa lecture, j'ai été choquée par certains faits : les entraves - supposées - au dialogue social ; le système managérial, car les objectifs donnés aux directeurs d'établissement semblent tournés exclusivement vers la performance économique ; et enfin la dimension relative à l'éthique des affaires.
Korian a une longue tradition de dialogue social : 7 % des salariés exercent un mandat dans ce cadre. Des instances de dialogue social existent à tous les niveaux, car nous considérons que le dialogue social de proximité participe à la détection et à la résolution des difficultés. Nous formons les représentants du personnel et les directeurs d'établissement au dialogue social pour l'animer et le faire fonctionner.
La culture d'entreprise est importante : nos résidents sont souvent des personnes fragiles ; il faut respecter l'intimité des familles, etc . Notre métier est très délicat sur le plan humain et exige une grande maturité émotionnelle et affective. C'est pourquoi l'existence d'une culture d'entreprise, de valeurs, de lieux de dialogue ou de supervision est cruciale, tant pour garantir la bientraitance que pour l'équilibre moral et mental des salariés.
La crise sanitaire a constitué un choc inédit. Nous avons organisé un retour d'expérience après le premier confinement, pour savoir comment chacun l'avait vécu, et comprendre pourquoi nos personnels étaient restés. On a découvert finalement que chacun avait le sens de sa mission. Ce travail est une vocation. Je me souviens d'une aide-soignante qui m'expliquait qu'elle ne pouvait pas ne pas venir travailler, alors même que les transports en commun étaient perturbés, car elle ne pouvait laisser seuls ses patients.
Nous avons beaucoup travaillé sur nos valeurs : au fond la confiance - celle que les familles nous font, celle qui existe au sein des membres d'une équipe - est fondamentale, de même que le sens des responsabilités et la capacité d'initiative. Nous avons travaillé sur les attitudes et lancé une formation entre pairs : les établissements et les équipes s'auditent mutuellement pour améliorer les pratiques ; c'est ce que nous appelons le projet « le soin à coeur ». On peut multiplier les audits, tout commence par l'attitude humaine au sein des équipes ; l'exemplarité depuis le plus haut niveau est fondamentale.
Peu de CVS sont vraiment actifs malheureusement. Il faut proposer systématiquement aux élus de participer, car nos maisons de retraite s'inscrivent avant tout dans un territoire.
Qu'allons-nous changer ? Je souhaiterais d'abord disposer d'une vision centralisée des audits de qualité ; un comité se réunit déjà tous les mois pour vérifier que le système de gestion de la qualité fonctionne. Nous allons sans doute réunir sous l'autorité de la directrice de l'audit comptable et financier du groupe l'animation de tous les audits, financiers et de qualité, pour développer une communauté d'auditeurs internes. Cette directrice, qui intervient déjà devant le comité d'audit du conseil d'administration, interviendrait aussi devant le comité d'éthique et de qualité.
En ce qui concerne la gouvernance de l'entreprise, le conseil d'administration a décidé que toutes les parties prenantes, notamment les familles, devaient être mieux associées à tous les niveaux. Les salariés sont déjà représentés par le biais des deux représentants des salariés et du secrétaire du comité d'entreprise français. Un conseil des parties prenantes pourrait être le garant du respect de nos engagements en termes de qualité de prise en charge ou de politique sociale. Il pourrait faire intervenir un organisme auditeur tiers. C'est pourquoi nous voulons devenir une entreprise à mission ; cette démarche nous permet de définir aussi quel est notre apport spécifique, ce qui nous distingue, et comment on peut l'évaluer. Nous travaillons avec les associations de patients ou les syndicats dans ce sens ; ces derniers peuvent devenir des tiers de confiance et nous aider à progresser. Nous nous donnons un an pour y parvenir. Nous consulterons largement les patients, les salariés, nos partenaires, etc . Ce n'est pas parce qu'une entreprise est cotée que sa logique est exclusivement financière.
Lorsque j'ai été nommée en 2016, les objectifs des directeurs d'établissement étaient exclusivement financiers. Cela a changé ; nous avons introduit des objectifs de qualité : nous tenons compte de la qualité des soins, des résultats des enquêtes menées auprès des familles par des organismes externes, d'indicateurs sociaux, notamment concernant la santé et la sécurité au travail, car les taux d'absentéisme ou d'accidents du travail sont trop élevés - un accord a d'ailleurs été signé l'année dernière pour les faire reculer -, etc . Les objectifs que m'a fixés le conseil d'administration sont pour moitié non financiers. Cette démarche permettra d'ancrer les bonnes pratiques dans notre culture d'entreprise.
Enfin, pour répondre à la question sur l'absence de poursuites en diffamation : il était surtout important pour nous de répondre aux questions de Victor Castanet. M. Mérigot l'a reçu et nous avons répondu à son questionnaire dans une note écrite. Il nous semble que le livre en tient compte. En ce qui concerne l'émission Cash Investigation , j'ai exigé de m'expliquer en direct. Nous avons ensuite publié un communiqué de presse très précis.
M. Bernard Bonne , rapporteur . - Je vous remercie. Notre rôle est de nous intéresser à ce qui ne fonctionne pas et de faire des préconisations. Nous vous adresserons un questionnaire complémentaire. Je voulais vous demander aussi si vous aviez embauché d'anciens responsables d'ARS ou de services départementaux ?
M. Bernard Bonne , rapporteur . - L'intérêt de chacun est d'améliorer la prise en charge des personnes âgées et d'éviter les maltraitances.
Mme Catherine Deroche , présidente . - Je vous remercie.
Ce point de l'ordre du jour a fait l'objet d'une captation vidéo qui est disponible en ligne sur le site du Sénat .
Audition de présidents de conseils départementaux
Mme Catherine Deroche , présidente . - Mes chers collègues, nous allons maintenant procéder, dans le cadre de notre mission d'information sur le contrôle des Ehpad, à l'audition commune de quatre présidents de conseil départemental : MM. Jean-Luc Gleyze, Michel Ménard, Georges Siffredi et Christophe Le Dorven, respectivement présidents des conseils départementaux de la Gironde, de la Loire-Atlantique, des Hauts-de-Seine et de l'Eure-et-Loir.
Je salue nos collègues qui participent par visioconférence à la présente audition. Celle-ci fera l'objet d'une captation vidéo.
Dotée des prérogatives des commissions d'enquête, cette mission d'information a été créée à la suite de la parution de l'enquête journalistique Les Fossoyeurs , qui met en évidence l'inadéquation, dans leur forme actuelle, des contrôles opérés non sur les groupes, mais sur les établissements, ainsi que l'incapacité des autorités à s'assurer du bon emploi de l'argent public. C'est pourquoi nous avons choisi de nous intéresser au contrôle.
Messieurs les présidents, le modèle issu de la loi relative à l'adaptation de la société au vieillissement, qui repose sur la souplesse et la confiance a priori , vous paraît-il devoir être adapté, voire remis en cause, à la suite de l'affaire Orpea ?
À l'issue de vos propos liminaires, vous serez interrogés par nos deux rapporteurs, Bernard Bonne et Michelle Meunier. J'invite chacun à la concision, afin que nos échanges soient aussi riches que possible dans le temps qui nous est imparti.
Conformément à la procédure applicable aux commissions d'enquête, je vous demande de prêter serment de dire toute la vérité, rien que la vérité. Je rappelle que tout témoignage mensonger devant une commission d'enquête parlementaire est puni de cinq ans d'emprisonnement et de 75 000 euros d'amende.
(MM. Jean-Luc Gleyze, Michel Ménard, Georges Siffredi et Christophe Le Dorven prêtent serment.)
M. Michel Ménard, président du conseil départemental de la Loire-Atlantique . - La Loire-Atlantique dispose de 15 600 places, réparties en 178 Ehpad. Peu nombreux, les dix-sept établissements privés n'accueillent que 9 % des résidents ; cinq d'entre eux sont gérés par Orpea, quatre par Korian.
Notre département se distingue par le nombre de ses Ehpad associatifs. Chaque association ne gère souvent qu'un établissement, en sorte que le nombre de gestionnaires est très élevé.
Nous consacrons 145 millions d'euros par an aux Ehpad, soit 10 % de leur budget, dont 63 millions d'euros au titre de l'allocation personnalisée d'autonomie (APA). Le financement de l'hébergement des personnes sans ressources représente 23,3 millions d'euros, eu bénéfice de 2 000 personnes environ ; le département a réévalué son taux directeur pour 2022, à la demande des établissements.
Les révélations de Victor Castanet nous ont vivement interpellés. Nous n'avons pas repéré sur notre territoire de faits aussi graves que ceux qu'il met en lumière. À la suite de la parution de son livre, nous avons lancé une inspection des cinq établissements Orpea présents dans le département. Nous avons constaté des dysfonctionnements, mais pas de faits particulièrement graves.
Toute la lumière doit être faite sur les graves accusations contenues dans ce livre, qui constitue une alerte préoccupante, mais sans jeter l'opprobre sur l'ensemble des Ehpad. Nombre d'établissements fonctionnent bien, avec des personnels bienveillants.
Notre dispositif de suivi et de contrôle des établissements repose notamment sur une réunion hebdomadaire commune de l'Agence régionale de santé (ARS) et du département. Les réclamations qui nous parviennent y sont examinées.
Les contrôles conjoints de l'ARS et du département sont lourds et prennent du temps. Les révélations de M. Castanet ayant montré la nécessité de contrôles plus nombreux, j'ai lancé des enquêtes flash, plus légères mais inopinées. Les gestionnaires doivent intégrer qu'un contrôle peut intervenir à tout moment.
Les départements doivent être confortés pour ce travail de contrôle, car ils ont l'avantage de la proximité. Nous connaissons bien les gestionnaires et entretenons avec eux des relations fluides.
Les établissements ont l'obligation de déclarer les événements susceptibles d'affecter la prise en charge des usagers ou les événements indésirables graves. Une messagerie électronique commune aux départements et à l'ARS assure le recueil des réclamations émanant des résidents ou de leur famille.
Les inspections inopinées menées ces dernières années, sans doute insuffisantes, n'ont pas, je le répète, mis au jour de faits très graves.
L'association Alma 44 est le relais du dispositif 3977 dans le département. Des commissions communes à Alma 44 et au département traitent des difficultés.
Le nombre de réclamations a augmenté de 35 à 111 entre 2018 et 2021, essentiellement, selon nous, du fait de la crise sanitaire.
Au cours de nos inspections, nous avons constaté une instabilité excessive du personnel et une propreté des locaux parfois peu satisfaisante. Par ailleurs, le protocole pour les situations de maltraitance est peu connu des personnels.
Les mesures correctives que nous préconisons tiennent notamment à la sécurisation des locaux de stockage, à l'élaboration d'une procédure d'enregistrement et de traitement des réclamations et à la préparation d'un plan d'action pour la stabilité des effectifs.
Au total, nous sommes plutôt rassurés sur le fonctionnement de nos établissements, même s'il y a des marges d'amélioration.
M. Jean-Luc Gleyze, président du conseil départemental de la Gironde . - Je vous remercie de nous offrir cette occasion de témoignages et d'échanges sur les politiques en direction de nos aînés vivant en Ehpad.
Dans la grande majorité des établissements, les missions sont assurées avec professionnalisme et humanisme, dans un contexte de tension sur les effectifs. L'implication des directeurs et salariés des établissements médico-sociaux a été maintes fois constatée, particulièrement pendant la crise sanitaire.
Il s'agit de restaurer la confiance au sein de ces établissements et de prévenir d'autres crises.
Les mécanismes de rentabilité à tout prix récemment mis au jour, s'ils sont confirmés, menacent la part la plus vulnérable de notre humanité. Cet enjeu appelle de notre part une mobilisation forte, bien au-delà du temps médiatique, et des réponses concrètes au plan départemental comme au plan national.
D'abord, le recueil des informations préoccupantes et le contrôle des établissements doivent être améliorés. Il faut aussi donner sens au contrat pluriannuel d'objectifs et de moyens (CPOM) par un véritable dialogue de gestion.
Ensuite, départements et ARS doivent mieux coopérer pour promouvoir ce type d'accueil, en lien avec le choix du maintien à domicile, et faciliter la mise en réseau des acteurs de l'autonomie.
Par ailleurs, la recherche du profit ne doit pas nuire à une mission éminemment sociale. C'est une exigence morale : porter atteinte à la dignité de nos aînés, c'est porter atteinte à l'intégrité de la société.
Enfin, la citoyenneté doit être reconnue et encouragée au sein des établissements.
En 2018, au moment où, monsieur le rapporteur, vous publiiez votre rapport d'information « Ehpad : quels remèdes ? », j'adressais un courrier à Mme Buzyn pour l'alerter sur la situation et publiais une tribune, intitulée « De quoi l'Ehpad est-il malade ? ». J'ai mené de nombreuses consultations sur le sujet pendant deux ans.
À la suite du travail remarqué de Dominique Libault, nous avons appelé de nos voeux une loi autonomie, non comme un dû mais comme une nécessité face au vieillissement et à la multitude des acteurs. La crise sanitaire ne peut à elle seule expliquer une politique à la découpe, avec les conclusions que nous connaissons autour du Ségur de la santé. Ce sont les premiers de corvée, derniers de cordée, qui en sont les principales victimes.
Je rejoins à cet égard le constat de la Cour des comptes : les difficultés systémiques ne sont pas prises en compte.
M. Georges Siffredi, président du conseil départemental des Hauts-de-Seine . - Les 108 Ehpad des Hauts-de-Seine totalisent 10 296 places, dont 40 % sont habilitées à l'aide sociale départementale. Les établissements privés lucratifs représentent 53 % des places, les établissements privés associatifs 25 % et le secteur public 22 %.
Les contrôles sont assurés par le département et l'ARS, au titre respectivement de la dépendance et du soin. Dans les Hauts-de-Seine, nous avons grand mal à mener ces contrôles conjoints, d'abord parce que l'ARS a une approche régionale, ensuite, nous dit-on, parce que son personnel n'est pas suffisamment nombreux.
Les contrôles doivent-ils toujours être conjoints ou un seul contrôle pourrait-il regrouper les deux dimensions ? Il faut se poser la question.
Par ailleurs, aucun contrôle ponctuel d'établissement ne permet d'accéder aux éventuelles marges arrières des sociétés ; cela relève d'instances aux compétences plus larges, comme l'Inspection générale des affaires sociales (IGAS).
J'ajoute que, malgré un récent décret, nous manquons encore d'un référentiel de contrôle opposable, qui permettrait l'application de sanctions. Avant les mesures extrêmes que sont la mise sous administration provisoire et la fermeture administrative, des sanctions financières pourraient être appliquées. Mais, en l'absence de référentiel opposable, elles ne sont que rarement mises en oeuvre, voire jamais.
Reste que le problème de fond, dans mon département comme ailleurs, tient au manque de personnel dans l'ensemble du secteur médico-social. Si un référentiel fixe des taux minimaux d'encadrement mais que le personnel manque, comment fait-on ? Un enfant de la crèche, on peut le rendre à ses parents, même si ce n'est pas facile pour eux...
Pour certaines catégories de personnels, comme les aides-soignants, il faudrait une formation et un accompagnement renforcés. Peut-être certains métiers doivent-ils aussi être revalorisés.
Enfin, l'Ehpad de demain sera-t-il le même que celui d'aujourd'hui ? L'Ehpad doit-il être un lieu de vie ou de fin de vie ? Du fait du développement du maintien à domicile, les personnes sont dans des situations de plus en plus complexes à leur entrée en établissement. Nous avons lancé une réflexion avec les professionnels sur ces sujets.
Par exemple, des personnes en situation de handicap qui vieillissent pourraient être hébergées dans des Ehpad renouvelés, pour apporter plus de jeunesse. Des personnes pourraient aussi séjourner en Ehpad de façon temporaire ou séquentielle, pour permettre à l'aidant de souffler. Quant aux personnes qui ont le plus besoin de soins, peut-être faudrait-il les rattacher au milieu hospitalier ?
M. Christophe Le Dorven, président du conseil départemental d'Eure-et-Loir . - Je vous remercie pour votre invitation. Il est toujours appréciable que la représentation nationale s'intéresse aux territoires, et je sais que le Sénat y attache une importance particulière.
L'Eure-et-Loir est un département très peu peuplé - vous connaissez peut-être la Beauce et ses grandes plaines... Mais le problème du vieillissement y est caractérisé : sur 430 000 habitants, 114 800 ont plus de 60 ans et 41 200 plus de 75 ans. Nos 43 Ehpad hébergent 4 186 personnes, dont environ les deux tiers à l'aide sociale.
Notre maillage territorial des Ehpad, calqué sur la carte des anciens cantons, est le fruit de la vision humaniste d'un de mes prédécesseurs, votre ancien collègue Martial Taugourdeau.
Sur ces établissements, 32 sont habilités à l'aide sociale, un est associatif et 10 sont privés à but lucratif, dont un seul du groupe Orpea. Ce groupe a vendu un autre établissement, qui n'était pas en milieu urbain. De fait, les groupes privés s'intéressent d'abord aux villes et, sans les collectivités territoriales, il n'y aurait plus rien à la campagne.
Si je voulais faire sourire M. Siffredi, je dirais que le budget social de son département est supérieur au budget total du mien... Sur un peu plus de 500 millions d'euros, nous consacrons 50 millions d'euros aux personnes âgées, dont 10 millions d'euros pour l'aide sociale à l'hébergement et 16,5 millions d'euros pour l'APA.
Le prix de journée moyen est de 58 euros. Dans les Hauts-de-Seine, pas sûr qu'un Ehpad privé fasse son beurre à ce tarif...
Dans une société où l'individualisme est grandissant, les valeurs familiales se délitent. La société évolue, la solidarité aussi. Depuis neuf mois que je suis président, je considère la solidarité envers les aînés comme une nécessité absolue, un devoir moral et une priorité. Nous le devons aussi aux familles - quand elles existent.
Dans cet esprit, j'ai lancé un plan pour le bien-vieillir, destiné principalement au milieu rural.
Il s'agit notamment de favoriser de nouvelles formes d'habitat, intermédiaires entre l'habitation historique et l'Ehpad, où l'on entre de plus en plus vieux et de plus en plus dépendant. Nous devons traiter la période de transition pendant laquelle les personnes, sans subir une perte majeure d'autonomie, ne peuvent plus rester à leur domicile.
L'Ehpad doit devenir une plateforme de services de proximité. Il faut aussi des plateformes pour l'aide à domicile.
Seulement voilà : comme il a déjà été souligné, nous manquons cruellement de personnel dans les établissements médico-sociaux, mais aussi dans les associations et les sociétés d'aide à domicile.
Si nous ne faisons pas un effort en matière de formation, d'attractivité, de rémunération et de conditions de travail, nous n'y arriverons pas. Car le pire est à venir en matière de vieillissement et de dépendance.
J'en viens à la question des contrôles. Un Ehpad d'Eure-et-Loir, qui a été repris par Orpea, est cité dans le livre Les Fossoyeurs . Depuis 2018, le conseil départemental a lancé un contrôle systématique de tous les Ehpad. Il n'en est pas ressorti de problème majeur dans la gestion de la dépendance. J'ai demandé à ce qu'on poursuive cet effort, y compris pour ce qui concerne les établissements accueillant des personnes handicapées et les établissements accueillant des enfants de l'aide sociale.
En effet, ce que vous avez pu lire dans Les Fossoyeurs , vous pourriez également le lire pour ce qui concerne des établissements de l'aide sociale à l'enfance (ASE). En tant que présidents de département, nous pourrions avoir honte de placer des enfants dans certains établissements.
M. Bernard Bonne , rapporteur . - Nous avons déjà rencontré le représentant de l'Assemblée des départements de France (ADF), pour évoquer l'autonomie des personnes âgées. Toutefois, nous le savons, chaque département a une politique particulière, vous venez d'ailleurs d'en témoigner.
Je le rappelle, ce livre a eu un intérêt considérable, en soulevant un problème que nous n'avions pas envisagé auparavant, celui des établissements privés à but lucratif, pour lesquels les contrôles sont souvent inopérants, dans la mesure où il faudrait contrôler la totalité du groupe.
Ainsi, Orpea s'était organisé pour que tout remonte au niveau régional, voire au niveau national. Le rapport IGAS-IGF a permis de dévoiler, au niveau des groupes, des dysfonctionnements, voire des malversations.
Le livre a également révélé le fait que l'État et les départements ne consacrent pas suffisamment d'argent aux personnes âgées. Nous attendons tous une loi sur l'autonomie, qui aurait dû arriver depuis de très nombreuses années. Elle devra donner aux établissements des moyens suffisants pour fonctionner correctement.
Qu'il s'agisse du livre de Victor Castanet ou du rapport de l'IGAS et de l'IGF, on observe certaines constantes. Par ailleurs, le nouveau président directeur général d'Orpea, M. Charrier, a mis en place des audits indépendants, qui témoignent des mêmes dérives. L'enquête judiciaire est en cours, mais il me semble que l'on peut d'ores et déjà parler de malversations, auxquelles il convient de mettre fin.
Vous avez évoqué la difficulté à harmoniser les contrôles. Certains ont évoqué des contrôles communs, d'autres, des contrôles successifs. Il s'agit aujourd'hui de savoir qui contrôle, comment on contrôle et ce qu'on contrôle.
Il y a le contrôle de la qualité de l'accueil des personnes âgées, le contrôle du personnel, le contrôle exercé par le département, celui des ARS, et le contrôle de la réalité des états réalisés des recettes et des dépenses (ERRD). Par ailleurs, certains agents relèvent à la fois du département et du budget soins.
Ma première question concernera donc l'organisation de la gouvernance, sujet sur lequel notre mission d'information devra trancher. Sans doute une gouvernance unique simplifierait-elle beaucoup les contrôles et la mise en place des budgets par les directeurs d'établissement.
Dans un précédent rapport, nous avions proposé de mener une expérimentation dans le cadre de laquelle cinq départements se chargeraient de toute la gouvernance, tandis que cinq ARS feraient la même chose sur d'autres territoires.
Régler ce problème de gouvernance permettra d'éviter un certain nombre des dérives constatées.
Les questions sont nombreuses et je souhaite que vous puissiez détailler vos réponses par écrit, car nous n'aurons pas le temps de tout évoquer ce soir. Je souhaiterais toutefois que vous puissiez nous dire ce que vous pensez des failles observées, en matière de contrôle, pour ce qui concerne les établissements privés à but lucratif, qu'il s'agisse des départements ou des ARS.
Pour ce qui concerne les personnels, il faut absolument trouver des ratios et des référentiels. Récemment, la HAS a publié un référentiel que nous devrons réussir à rendre opposable.
Mme Michelle Meunier , rapporteure . - Les questions vous ont été envoyées par écrit, et nous comptons, comme vient de le dire mon collègue, sur vos réponses écrites.
Vous avez, messieurs les présidents, une bonne connaissance de la population de votre territoire, notamment de celles et ceux qui sont accueillis en Ehpad. Selon vous, en matière de connaissance de la population - je pense aux résidents, mais aussi aux professionnels -, qu'est-ce qui pourrait être amélioré ?
En matière de démocratie sanitaire, il existe dans chaque établissement un outil, à savoir le conseil de la vie sociale, dont la création remonte à 2002. Sans doute cet instrument n'est-il pas forcément opérant. Avez-vous des recommandations concrètes à formuler en matière de vie sociale et de remontées pour le bien-être des personnes accueillies et des professionnels ? C'est un peu en tant que lanceur d'alerte que je souhaite vous entendre. Ainsi Mme Bourguignon a-t-elle proposé, me semble-t-il, que des élus siègent aux conseils de vie sociale.
Par ailleurs, avez-vous eu à connaître de transferts d'exploitation d'établissement ? On le sait, ces transferts existent et contribuent à renforcer considérablement le nombre des établissements privés à but lucratif.
Messieurs Gleyze et Ménard, puisque vos départements appartiennent, au sein de l'ADF, à l'Association des départements solidaires, avez-vous des préconisations particulières à formuler ?
M. Bernard Bonne , rapporteur . - Permettez-moi de compléter ma question relative à la gouvernance.
Le point GIR (groupe iso-ressources), qui correspond au niveau de perte d'autonomie, est très différent d'un département à l'autre. Seriez-vous prêts, demain, à harmoniser ce point GIR, afin que chacun puisse recevoir la même aide, qu'il s'agisse de la dépendance ou de la médicalisation ?
M. Christophe Le Dorven . - Le point GIR vient d'être augmenté de 9,4 %. C'est dire à quel point nous avons conscience de la nécessité d'une harmonisation. Nous aimerions pouvoir financer l'aide à l'autonomie comme le font nos voisins des Yvelines ou de l'Essonne. Toutefois, notre budget n'est pas extensible en la matière. Pour les territoires les plus ruraux ou, en tout cas, les moins peuplés, l'effort serait plus important que pour les départements plus métropolitains.
S'agissant de la gouvernance, vous avez tout à fait raison. Nous menons le plus grand nombre possible d'actions avec l'ARS, du moins avec le directeur territorial. Mais les relations se grippent au niveau du directeur général.
Si nous avions la possibilité d'exercer la gouvernance, les contrôles devraient être menés, avec l'ARS, par le territoire et non pas depuis la ville préfecture de région. En effet, les services déconcentrés n'ont pas les mêmes préoccupations que nous. Néanmoins, je le répète, nous travaillons vraiment ensemble.
S'agissant des conseils de la vie sociale (CVS), peut-être vais-je vous choquer, mais je dirai que, si un directeur d'établissement souhaite que le CVS ne serve pas à grand-chose, celui-ci ne sert pas à grand-chose. Les familles des pensionnaires sont généralement assez dociles. Le CVS ne constitue pas forcément la structure la plus opérante.
M. Georges Siffredi . - S'agissant des contrôles, la réponse à votre question dépend aussi d'une certaine vision : convient-il de centraliser ou de décentraliser ? Pour ma part, je prône plutôt la décentralisation.
Au-delà de cette question, il convient de nous mettre d'accord sur un référentiel. Par ailleurs, pour avoir une vision globale du groupe et, donc, d'éventuelles marges arrières, il faut une instance supérieure.
Vous proposez d'expérimenter plusieurs types de gouvernance. Le département des Hauts-de-Seine est prêt à mener une telle expérimentation. Nous avons d'ores et déjà élaboré un référentiel comportant trois séries de contrôle.
Concernant les CVS, il faudrait réussir à les développer. Pour autant, même s'il paraît séduisant d'y faire siéger un élu, cela me paraît difficile concrètement. Ainsi, dans mon département, nous avons 108 Ehpad. Comment le vice-président ou le conseiller délégué pourrait-il siéger au CVS de chacun de ces établissements ?
L'important, selon moi, c'est que le CVS devienne un vrai lieu d'échanges et de vie, avec de vrais comptes rendus et de vraies remontées. Or, aujourd'hui, on a le sentiment que les familles y sont sous-représentées et s'y expriment peu.
Il s'agit d'un point important, qui est lié non seulement au contrôle de l'établissement, mais aussi à l'aspect qualitatif de la vie de l'établissement. Dans mon département, le nombre d'appels au 3977 était très faible. Depuis la sortie du livre, ils ont considérablement augmenté.
Sur la question du transfert d'établissements, ce sont les groupes privés associatifs qui ont tendance, depuis une dizaine d'années, à reprendre l'exploitation de petits établissements.
Faut-il harmoniser le point GIR ? Il faudrait déjà réussir, au sein d'un département, à opérer une harmonisation entre les différents établissements. Depuis 2015, nous oeuvrons en ce sens, malgré les difficultés que nous rencontrons. Pour autant, nous revalorisons chaque année le point GIR de 0,5 %.
M. Jean-Luc Gleyze . - Je répondrai à vos questions en m'efforçant de les mettre en perspective.
Les constats sont les suivants : les outils de contrôle sont insuffisants et nous n'avons pas de vision sur la section hébergement des établissements privés à but lucratif.
Les réponses actionnables sont trop binaires. En effet, il n'est pas possible de fermer les Ehpad ni de placer sous administration provisoire les établissements privés à but lucratif.
Je souhaite également insister sur la déconnexion entre les outils conventionnels, notamment les contrats pluriannuels d'objectifs et de moyens, les CPOM, que l'on pourrait appeler les CPO, car il s'agit plutôt de contrats pluriannuels d'objectifs et non pas de moyens, et les financements, ce qui prive les autorités de tutelle d'une capacité de négociation, mais aussi de coercition, en cas de non-respect des termes de la convention.
Si les CPOM ont la vertu de créer un lieu d'échange tripartite, ils n'ont pas permis de mettre en place des outils de pilotage de la qualité au regard des financements.
Les dotations financières sont uniquement assises, vous l'avez dit, sur le niveau moyen de dépendance, qui est un élément évidemment important, mais empêche de tenir compte du statut du gestionnaire, du contexte territorial urbain ou rural et de la politique qui peut être menée dans l'établissement, notamment en matière d'innovation. Aujourd'hui, les innovations intéressantes sont uniquement appréhendées sous l'angle des appels à manifestation d'intérêt.
Depuis la loi ASV, la loi d'adaptation de la société au vieillissement, la disparition de la notion de ratios d'encadrement constitue un fait majeur. Pourtant, ce devrait être une condition essentielle de la prise en charge qualitative, qui est liée à la question des moyens.
Il manque aussi une politique d'évaluation de la qualité. Celle-ci repose aujourd'hui sur des outils perfectibles. Des évaluations externes relèvent d'un nouveau référentiel de la Haute Autorité de santé (HAS), mais l'obligation faite aux établissements de mener les enquêtes de satisfaction en interne les laisse tout de même relativement libres des modalités de mise en oeuvre, ce qui peut créer un doute sur la neutralité du recueil de la parole des usagers.
Les outils de détection des maltraitances sont trop éclatés, avec trois canaux : l'ARS, le département et le 3977. Ainsi les saisines sont-elles assez rares, même si elles sont aujourd'hui en augmentation. Nous observons une grande difficulté à recouper les informations pour analyser correctement les signaux faibles.
Pour ce qui concerne la gouvernance et les contrôles, les vécus sont différents selon les départements. Or ces derniers devraient enrichir l'animation de la politique publique, notamment en s'appuyant sur leur connaissance des territoires et des parcours des personnes.
En se fondant sur ces constats, pourquoi ne pas imaginer un traitement différencié des Ehpad, selon le type de gestionnaire et le contexte dans lequel ils s'inscrivent ? Dans une telle perspective, il faudrait rendre possible une modulation des financements fondamentaux, au-delà de la seule question du niveau de dépendance moyen, pour créer des incitations à l'innovation, au partenariat avec les acteurs locaux, à l'Ehpad hors les murs, à la porosité entre l'Ehpad et le monde extérieur et à la mise en place de politiques de prévention, par exemple un système de bonus-malus. Surtout, il faudrait que les CPOM deviennent de véritables cadres de négociation, ce qui n'est pas le cas aujourd'hui.
J'en viens au GIR. Certes, on peut toujours définir un certain nombre d'indicateurs constituant un cadre d'évaluation. Je pense notamment au rapport soignants-résidents, à la présence d'infirmiers de nuit et d'un médecin coordinateur. En revanche, ces indicateurs ne font pas référence à la place donnée aux aînés, au projet d'établissement, aux relations avec la famille et l'environnement immédiat, ni aux ressources en santé du territoire, autrement dit aux leviers susceptibles de garantir une prise en charge plus qualitative.
Pilotage des ressources ne signifie pas qualité et respect du projet d'accompagnement. Il faut un pilotage de l'humain par l'humain. Permettez-moi de vous donner un exemple extrêmement concret. La grille GIR, c'est le constat de l'accompagnement à la perte d'autonomie, donc de la dépendance. On pourrait inverser cette grille et l'énoncer en termes de garantie, le plus longtemps possible, du maintien de l'autonomie.
La méthode dite SMAF, ou système de mesure de l'autonomie fonctionnelle, a été mise en oeuvre au Canada et en Dordogne. C'est un instrument d'évaluation de l'autonomie, qui prévoit 29 fonctions recouvrant les activités quotidiennes. Il permet d'estimer le temps de soins requis par un groupe d'individus hébergés.
J'ai eu l'occasion d'aller en Dordogne pour m'instruire sur le sujet. La grille est utilisable par l'ensemble des personnes présentes dans l'Ehpad, y compris par l'agent d'entretien, qui peut en faire un outil d'approche, d'évaluation et de compréhension de l'évolution de l'état de la personne âgée. C'est un outil précieux pour un gestionnaire parce qu'il permet d'adapter les besoins en personnels, en fonction des besoins réels et évolutifs des résidents. Il permet de créer 14 profils iso-SMAF, pour harmoniser les pratiques sur des groupes identifiés. L'un des avantages se situe au niveau du financement des structures, la méthode permettant de concilier efficacement les besoins des acteurs du système et d'allouer judicieusement les ressources humaines. Elle redonne du sens, en permettant de travailler sur l'autonomie et non plus sur la dépendance.
Pour ce qui concerne les outils de contrôle, il faut rendre possible, dans la mesure où la fermeture d'établissement constitue une vraie difficulté, l'équivalent de l'administration provisoire dans le secteur lucratif, en installant une autorité de contrôle nationale, qui soit capable de contrôler les sièges des établissements et de consolider les informations financières. Il convient ainsi de faciliter le recours au contrôle des établissements par les chambres régionales des comptes. Nous devons rester fidèles au principe de confiance aux partenaires, consubstantiel à la loi ASV, tout en musclant les leviers financiers et coercitifs.
Je propose aussi de mettre en place des modalités d'évaluation de la qualité reposant sur le recueil de la parole des usagers, en favorisant la liberté de parole, éventuellement par le biais d'un organe national indépendant. La parole doit être recueillie après la prise en charge de la personne. En effet, les familles ont parfois des difficultés à exprimer la réalité de ce qu'elles constatent, parce qu'elles ne veulent pas se trouver en difficulté et devoir placer ailleurs leur aîné.
Nous devons également mettre en place un outil de recueil intégré des informations de maltraitance et de négligence. Nous avons, en Gironde, un outil qui s'appelle la cellule de recueil des informations préoccupantes (CRIP), pour la protection de l'enfance.
S'agissant de nos relations avec les ARS, nous pouvons sans doute imaginer certaines évolutions. Ainsi, il convient de créer un comité de coordination des acteurs oeuvrant au recueil des signalements. Nous devons consolider une porte d'entrée unique en la matière, en nous appuyant sur une plateforme numérique de signalement gérée par l'ensemble des acteurs. À cet égard, nous faisons appel à l'aide de l'État, pour expérimenter une telle plateforme.
Nous imaginons aussi une commission conjointe des plaintes et des signalements. Nous sommes d'accord avec l'ARS pour faire évoluer le champ stratégique, en privilégiant les situations les plus graves et sensibles, pour construire un plan de contrôle.
Peut-être cette commission répond-elle à la question de la gouvernance. Plus qu'une gouvernance unique, c'est la manière dont nous pratiquons la collaboration et le partenariat entre l'ARS et le département qui nous permet de garantir, de façon intégrée, la gouvernance la plus efficiente possible, notamment pour ce qui concerne les contrôles. L'appui de l'État central serait le bienvenu dans ce cadre.
Nous avons amorcé avec l'ARS un plan de contrôle partagé, afin de recueillir les signaux faibles et plus forts et d'intervenir plus rapidement, notamment en mettant en place une administration provisoire, ce qui, à l'heure actuelle, n'est pas possible.
M. Michel Ménard . - Madame la rapporteure, l'association des départements solidaires a été créée pour expérimenter, innover et partager des expériences, particulièrement dans le champ de l'innovation sociale. Nous travaillons notamment sur les questions de l'habitat inclusif, des villages seniors, des résidences autonomie et des résidences sociales.
S'agissant de l'autonomie, faut-il renforcer les départements dans leurs compétences ? Ma réponse est oui. À mes yeux, il n'est désormais plus nécessaire de confirmer l'intérêt de la décentralisation, et j'appelle d'ailleurs à franchir une nouvelle étape en ce sens, et pas simplement pour ce qui concerne les personnes âgées. Il y a une tentation permanente de l'État de recentraliser face à certaines difficultés. Voilà peu, une proposition de loi visant à recentraliser la protection de l'enfance a été déposée.
M. Bernard Bonne , rapporteur . - Par M. Iacovelli, qui est membre de notre commission.
M. Michel Ménard . - Je pense que ce n'est pas une bonne idée. La responsabilité de l'État est totale pour ce qui concerne l'hôpital. Que les services centralisés améliorent les conditions d'accueil à l'hôpital avant de s'interroger sur la recentralisation de la prise en charge des personnes âgées !
Il ne s'agit pas de critiquer l'ARS, avec qui nous avons des relations de confiance. Nous constatons simplement que, si nous faisons quatre contrôles conjoints dans l'année, c'est parce que l'ARS nous dit ne pas avoir les moyens d'en faire plus. C'est d'ailleurs la raison pour laquelle j'ai souhaité que nous menions unilatéralement des contrôles flash allégés et inopinés, afin d'envoyer aux gestionnaires d'établissement le message suivant : vous pouvez être contrôlés à tout moment.
Après la sortie du livre de M. Castanet, nous avons reçu les directeurs des cinq établissements Orpea de notre département. Ils étaient d'accompagnés de la directrice régionale, et nous avons eu le sentiment que la parole était assez encadrée.
L'État a un vrai rôle à jouer concernant le contrôle financier de ces groupes, et les services fiscaux pourraient se saisir de cette question, qui ne relève pas de nos compétences.
M. Bernard Bonne , rapporteur . - Il faut effectivement une connaissance précise du groupe, à tous les niveaux. Il ne s'agit pas uniquement des remises de fin d'année (RFA) !
M. Michel Ménard . - Sur les transferts d'établissement, je sais qu'un établissement de Nantes a été transféré au groupe Korian.
Mme Michelle Meunier , rapporteure . - Il s'agit surtout de savoir s'il s'agit d'une stratégie de la part de ces groupes...
M. Bernard Bonne , rapporteur . - Nous avons reçu la liste de tous les établissements transférés depuis dix ans ou quinze ans. Il y en a énormément !
M. Michel Ménard . - Nous n'en sommes pas informés, puisqu'aucune autorisation n'est nécessaire dans ce cadre. Sans doute y a-t-il là matière à agir au niveau législatif.
Comme mes collègues, je suis pour une vraie loi « grand âge » visant à octroyer les moyens financiers, et donc humains. En effet, même s'il existe des difficultés de recrutement, des moyens financiers élargis amélioreraient grandement les choses, en rendant les métiers plus attractifs. Il s'agit là d'une responsabilité nationale.
Quant aux départements, ils doivent pouvoir assurer entièrement leurs responsabilités, qu'il s'agisse des personnes âgées, des personnes en situation de handicap ou de la protection de l'enfance.
Mme Élisabeth Doineau . - La question de la gouvernance a été soulevée au Sénat dans le cadre du rapport de la Cour des comptes, qui avait été commandé par la commission des affaires sociales. L'augmentation du GIR moyen pondéré (GMP) nous montre que les personnes âgées accueillies en Ehpad ont désormais des pathologies très lourdes, le domaine sanitaire semblant prendre le pas sur le domaine médico-social, ce qui conduirait à confier la prise en charge aux ARS.
Néanmoins, j'entends bien votre désir de conserver dans le giron des départements cette compétence. En tant que conseillère départementale depuis vingt ans, c'est une politique qui me tient également à coeur.
Une expérimentation paraît donc nécessaire. Quoi qu'il en soit, relisez ce rapport de la Cour des comptes, car il me paraît important de tenir compte de son constat et de son analyse.
L'ADF a-t-elle fait une enquête sur le nombre de départements ayant lancé des CPOM ? Combien d'Ehpad sont-ils couverts par des CPOM dans vos départements respectifs ? Il s'agit en effet d'un cadre de négociation important.
J'avais suggéré au président de mon département de se lancer dans les démarches qualité. Nous le faisions depuis très longtemps pour le réseau Habitat Jeunes, avec les démarches RSO et le recueil des parties prenantes, donc des usagers, qui ont véritablement permis d'apporter une plus-value.
Le nombre de CPOM signés dans l'ensemble de nos départements serait intéressant à connaître. Ces contrats témoignent en effet d'un engagement et d'une culture de partage.
M. Christophe Le Dorven . - S'agissant des CPOM, seulement un tiers des établissements sont concernés en Eure-et-Loir.
J'évoquais tout à l'heure l'audit généralisé de l'ensemble des établissements d'Eure-et-Loir réalisé en 2018 et 2019. Or c'est sur la base de ce que nous avions constaté que ces CPOM ont été construits, et c'est essentiel à mes yeux.
Vous vous interrogez en effet, madame la sénatrice, sur un CPOM type. Certes, un document homogène, quel que soit le département et l'établissement, paraît nécessaire pour que l'ARS puisse s'y retrouver. Malgré tout, il faut vraiment tenir compte de la vie de chaque établissement. Je distinguais tout à l'heure les Ehpad ruraux des Ehpad urbains, et les contrats doivent tenir compte de la situation territoriale de chaque établissement.
M. Georges Siffredi . - Ne soyons pas trop sévères ! En 2022, nous arrivons à la fin des premiers contrats, qui ont débuté voilà cinq ans. En outre, la crise du covid est venue compliquer la situation pendant deux ans. Cherchons à améliorer la deuxième génération de contrats ! Dans mon département, l'ARS Île-de-France bâtit l'essentiel du CPOM.
Vous avez évoqué, madame la sénatrice, une médicalisation de plus en plus grande faisant davantage appel aux compétences de l'ARS. La partie « santé » doit-elle être rattachée à un hôpital ? Les Ehpad doivent-ils rester des lieux de fin de vie ou bien convient-il de réfléchir à l'Ehpad de demain, plus intégré, avec du qualitatif et de la vie, ouvert sur l'extérieur ?
Les Ehpad ne doivent-ils plus accueillir que des gens de quatre-vingt-quinze ans en fin de vie ? Je rappelle à cet égard que nous développons énormément le maintien à domicile. Pour ma part, je ne vois pas l'Ehpad de demain de cette manière. Il convient donc que les établissements continuent de relever de la compétence départementale.
M. Jean-Luc Gleyze . - Je tiens à rassurer mon collègue de Loire-Atlantique, je reste fondamentalement girondin. S'agissant des expérimentations proposées, vous aurez plus de candidats pour la place de pilote départemental que pour celle de pilote ARS !
Le CPOM est considéré davantage comme un outil de gestion financière et budgétaire que comme un outil stratégique de pilotage par la qualité.
Je pourrai vous communiquer le chiffre du nombre de CPOM signés en Gironde. Quoi qu'il en soit, nous avons un diagnostic partagé des fiches actions. Nous avons travaillé avec l'ARS Nouvelle-Aquitaine dans ce cadre. Il existe une forme de standardisation des CPOM, avec un cadre référencé et normalisé. Pour autant, les fiches actions sont personnalisables.
Pour faire du CPOM un outil utile, il faut un bon diagnostic, fondé sur l'offre existante du territoire et la réalité des besoins actuels et émergents. Un CPOM doit traduire concrètement les orientations politiques déclinées dans le schéma départemental et constituer, je l'ai dit précédemment, une forme de contrat de confiance fondé sur le dialogue entre la collectivité, l'ARS et les partenaires. Il peut donc être propice à l'innovation sociale. Un certain nombre d'établissements sont volontaires.
En Gironde, nous avons beaucoup évolué en matière d'habitat partagé et d'habitat inclusif. Par ailleurs, nous expérimentons des CPOM territorialisés, qui s'intéressent au parcours de vie des personnes âgées. L'idée est de mettre autour de la table, notamment, l'ARS, le centre hospitalier local, les centres locaux d'information et coordination (CLIC), les méthodes d'action pour l'intégration des services d'aide et de soin dans le champ de l'autonomie (MAIA), les services publics et privés d'aide à domicile, la MSA, la CAF. Cela permet à chacun d'apprendre à se connaître, tout en induisant un certain nombre de réflexes dans la prise en charge du parcours. Qui téléphone à qui ? Qui prend en charge ? Comment les choses se passent-elles durant le week-end ? Il s'agit de garantir une fluidité dans la continuité du parcours.
Mme Catherine Deroche , présidente . - Dans le cadre des CPOM territorialisés, les directeurs des établissements sont-ils associés ?
M. Jean-Luc Gleyze . - Jusqu'à présent, nous sommes restés sur le sujet de l'aide à domicile. Toutefois, on peut imaginer, dans le cadre des parcours amont et aval, des séjours en Ehpad.
M. Michel Ménard . - Madame la sénatrice de la Mayenne, en Loire-Atlantique, 72 % des Ehpad ont signé un CPOM. Par ailleurs, pour 12 % d'entre eux, le CPOM est en cours de rédaction.
La négociation des CPOM est précédée d'une réévaluation du GIR moyen pondéré.
M. Bernard Bonne , rapporteur . - Le contrôle des établissements doit s'accompagner d'un contrôle financier. C'est là que nous avons péché, en ne voyant pas les failles du système.
Il nous faut parvenir à contrôler au niveau local ces groupes privés associatifs ou à but lucratif, y compris pour ce qui concerne les prix d'hébergement. À l'heure actuelle, le secret des affaires nous empêche de le faire. Dites-nous comment vous envisagez des contrôles sur l'hébergement ou la réalité de la présence du personnel. En effet, Orpea n'est pas seul en cause. De nombreux autres groupes fonctionnent de la même manière.
Nous devrions rendre notre rapport en juin. Il traitera des différentes manières de renforcer le contrôle et incitera très certainement à l'application d'une loi « grand âge ».
M. Georges Siffredi . - Il faut un référentiel comptable !
Mme Catherine Deroche , présidente . - On parle souvent des familles, mais certains résidents sont souvent considérés - pour leur bien ! - comme des objets plus que comme des sujets à part entière.
Mme Michelle Meunier , rapporteure . - Si vous le permettez, madame la présidente, j'ai envie de mettre en avant le mot de « confiance », qui a été utilisé plusieurs fois sur ce sujet. La confiance, toutefois, n'exclut pas le contrôle.
Mme Catherine Deroche , présidente . - Je vous remercie, messieurs les présidents, madame la rapporteure, monsieur le rapporteur, mes chers collègues, de votre participation à cette audition.
Ce point de l'ordre du jour a fait l'objet d'une captation vidéo qui est disponible en ligne sur le site du Sénat .
Audition d'anciens dirigeants du groupe Orpea
(Mardi 24 mai 2022)
Audition de M. Yves Le Masne,
ancien directeur
général du groupe Orpea
Mme Catherine Deroche , présidente . - Mes chers collègues, dans le cadre de la mission d'information sur le contrôle des établissements d'hébergement pour personnes âgées dépendantes (Ehpad), nous entendons cet après-midi M. Yves Le Masne, ancien directeur général du groupe Orpea.
M. Le Masne a souhaité être accompagné d'un de ses avocats, ce que j'ai accepté. Maître Christian Saint Palais assiste donc à cette audition.
J'indique que celle-ci fait l'objet d'une captation vidéo qui sera retransmise en direct sur le site du Sénat et disponible en vidéo à la demande.
Je salue ceux de nos collègues qui participent à cette réunion à distance.
Je rappelle que notre commission a constitué cette mission d'information dotée des prérogatives de commission d'enquête à la suite de la parution de l'enquête journalistique Les Fossoyeurs, qui pointe notamment la difficulté des autorités à s'assurer du bon emploi de l'argent public.
Plus largement, nous nous interrogeons sur le modèle mis en place par la loi relative à l'adaptation de la société au vieillissement, qui repose sur la souplesse et la confiance, et son adéquation aux réalités du marché.
Je rappelle, puisque des craintes ont été exprimées à cet égard par les conseils de M. Le Masne dans une lettre qu'ils m'ont adressée, que notre commission n'est pas un tribunal, et qu'il ne s'agit pas pour nous de rechercher des responsabilités individuelles, mais de comprendre ce qu'il s'est passé afin d'en tirer des préconisations de politiques publiques.
Je me réjouis que M. Le Masne, tout en ayant à coeur la préoccupation légitime de sa défense dans d'autres enceintes, « entende répondre aux interrogations légitimes de la représentation nationale ».
Je vais maintenant, conformément à la procédure applicable aux commissions d'enquête, vous demander de prêter serment.
Je rappelle que tout témoignage mensonger devant une commission d'enquête parlementaire est puni de cinq ans d'emprisonnement et de 75 000 euros d'amende.
Conformément à la procédure applicable aux commissions d'enquête, M. Yves Le Masne prête serment.
M. Yves Le Masne, ancien directeur général du groupe Orpea . - Madame la présidente, monsieur le rapporteur, mesdames, messieurs les sénateurs, je sais l'importance de vos travaux et la nécessité de mener une réflexion commune sur l'amélioration de l'accueil des résidents en Ephad et le contrôle par les pouvoirs publics des financements apportés par l'État. Ces questions sont légitimes, et nous devons des réponses, notamment aux familles et aux résidents.
Le groupe Orpea, que j'ai dirigé de 2011 à 2021, a certainement pu commettre des erreurs dont je m'excuse. Je souhaite toutefois préciser d'emblée que nous avons tous eu à coeur, au sein du groupe, de répondre au mieux aux besoins des résidents et de leurs familles.
La qualité de service aux résidents a été une préoccupation permanente pour moi. Je n'ai jamais donné d'ordre, que ce soit par mail, à l'oral ou par tout autre canal, visant à réduire les services ou les prestations auprès des résidents ou les coûts.
L'environnement du résident, les soins, l'aide à la dépendance et la partie hôtelière constituent à mes yeux un sanctuaire. Ma ligne a toujours consisté à considérer la qualité avant le financier - c'est aussi ce qui fait la réputation de chacun de nos établissements. Le mot « rationnement » m'est absolument étranger.
Avant de répondre à vos questions, je souhaite vous indiquer que depuis ma révocation mon état de santé s'est beaucoup dégradé, et que je prends des médicaments qui sont susceptibles d'altérer ma mémoire et parfois mon élocution. Je vous prie par avance de bien vouloir m'en excuser.
Si je vous parle de mémoire, c'est parce que je ne suis plus dans le groupe depuis presque quatre mois et, surtout, parce que j'étais directeur général du groupe depuis 2011, et que les sujets propres à la France étaient délégués auprès des directions concernées. Depuis 2015, nous avons adopté une organisation par zones géographiques, chacune étant placée sous l'autorité d'une équipe de dirigeants.
En ce qui concerne la France, il existait plusieurs divisions par type d'activité - Ehpad, cliniques de soins de suite, cliniques psychiatriques, domicile - qui ont été fusionnées en 2021 afin de créer une seule zone géographique multi-activités. Mes relations avec l'activité en France passaient par l'intermédiaire des dirigeants de cette zone géographique afin de ne pas interférer avec les responsabilités des collaborateurs. Dans un groupe international, tout ne peut être traité par le directeur général, qui doit faire confiance à ses collaborateurs et à ses équipes dédiées.
Orpea est en effet un groupe international présent dans vingt-trois pays. Lors de mes nombreux déplacements à l'étranger, l'une de mes principales tâches fut de développer le groupe, y compris dans des pays dépourvus de toute réglementation dans ce secteur.
En France, les maisons de retraite représentent un peu plus du quart du chiffre d'affaires du groupe.
Depuis de nombreuses années, mon rôle consiste à manager un peu plus d'une quinzaine de personnes : les dirigeants de chaque zone géographique, et une équipe d'experts corporate située au siège, à Puteaux.
En conséquence, les éléments de réponse que je vais essayer de vous apporter remontent à de nombreuses années, et je ne puis vous assurer de leur totale exhaustivité. Je précise que les chiffres que je vous fournirai sont parfois approximatifs puisque je ne dispose plus d'aucune donnée du groupe depuis plusieurs mois.
Pour vous répondre, je me suis surtout appuyé sur le rapport conjoint de l'Inspection générale des finances (IGF) et de l'Inspection générale des affaires sociales (Igas) et sur le pré-rapport Grant Thornton, ainsi que sur différentes auditions devant les assemblées parlementaires.
Je souhaite terminer cette présentation par un hommage aux salariés du groupe qui traversent cette période très délicate avec courage et dévouement, juste après une crise sanitaire qui les avait déjà largement éprouvés. Je puis vous assurer que sur le terrain, l'humain, le professionnalisme, l'humilité et la bienveillance sont le quotidien de chacun. Je pense également aux familles qui continuent à faire confiance au groupe pour la prise en charge de leurs proches.
Je suis à votre disposition pour répondre à vos questions.
M. Bernard Bonne , rapporteur . - Le rapport IGF-Igas, mais aussi le pré-rapport de l'audit indépendant confirment la plupart des éléments pointés dans Les Fossoyeurs.
Nous n'entendons nullement interférer avec le volet judiciaire, mais dans le cadre du contrôle, nous avons un certain nombre de questions relatives à l'organisation que vous aviez mise en place avec M. Marian, et dont, en tant que directeur général, vous êtes directement responsable.
Je vous demanderai de bien vouloir répondre précisément par écrit aux questions que nous vous avons adressées en amont de cette réunion, en complément des éléments de réponse que vous nous donnerez aujourd'hui.
Durant votre passage à la direction générale du groupe, comment décririez-vous, factuellement, la stratégie du groupe pour développer son offre en France ? Quelle a été la part de création de places, de rachat de places dans le privé lucratif ou non lucratif et dans le public ? Je ne vous demande pas de répondre précisément tout de suite, mais j'attends une réponse écrite.
Lors de votre audition devant l'Assemblée nationale vous sembliez indiquer que les marges de profitabilité du groupe se trouvaient dans la propriété du parc immobilier. Pourriez-vous développer ce point ?
M. Yves Le Masne . - Permettez-moi tout d'abord de préciser que depuis que je suis dans le groupe, nous avons repris très peu d'établissements associatifs et pratiquement aucun établissement public.
Dans un établissement classique, le résultat brut d'exploitation est de l'ordre de 20 % à 30 %. Ce qui a fait l'originalité d'Orpea, c'est d'essayer d'avoir les loyers les plus bas possible tout en étant le mieux placé possible. En effet, nous nous sommes efforcés de construire nous-mêmes nos immeubles, ce qui permet d'économiser les coûts de promotion immobilière, qui représentent 10 % à 20 % du coût d'une construction classique. Dans la moitié des cas, nous conservons la pleine propriété des immeubles de manière à ne pas payer de loyer. Avant loyer, les différents acteurs de notre secteur ont à peu près la même profitabilité que nous, mais comme nous économisons les loyers, notre profitabilité après loyer est meilleure.
Par ailleurs, aucune nouvelle autorisation n'étant octroyée depuis quelques années, nous avons développé notre activité de résidence de services. Or dans ce secteur également, la situation géographique et la stratégie immobilière sont fondamentales.
M. Bernard Bonne , rapporteur . - Vous avez indiqué que très peu d'établissements avaient été rachetés...
M. Yves Le Masne . - J'ai dit que nous avions racheté très peu d'établissements associatifs - moins d'une dizaine. En revanche, entre 2000 et 2015, 170 établissements, très majoritairement privés, ont été rachetés.
Par ailleurs, il est très difficile d'estimer la part des établissements véritablement créés, car nous avons souvent acquis de petits sites que nous avons regroupés ou étendus. Nous avons aussi racheté des autorisations.
M. Bernard Bonne , rapporteur . - Pourquoi a-t-il été mis fin à vos fonctions ? Quelle est la forme juridique de cette séparation ? Quel est le montant des indemnités qui vous ont été versées à cette occasion et sur quelle base juridique ?
M. Yves Le Masne . - Dans les jours qui ont suivi la parution de ce livre qui nous a tous surpris, nous étions sous le choc psychologique de l'emballement médiatique qui en a résulté. J'ai été hospitalisé le dimanche 30 janvier et, le soir même, le président m'a téléphoné pour m'indiquer que le conseil venait de mettre un terme définitif à mon mandat. Il n'a pas indiqué de motif. Indisponible pour raisons médicales, j'étais temporairement dans l'impossibilité de diriger le groupe dans ces jours extrêmement importants.
Je pense que la décision du conseil a été prise au regard de la déflagration médiatique et de la nécessité de donner une réponse franche et directe. Je faisais partie du triumvirat qui avait dirigé le groupe plusieurs années, et sans doute fallait-il passer à autre chose. Le statut de mandataire qui était le mien en tant que directeur général prévoit qu'il peut être mis fin aux fonctions à tout moment ad nutum , c'est-à-dire sans justification ni préavis.
À ce jour, aucune indemnité ne m'a été versée. Celle-ci pourrait s'élever au maximum à deux ans de salaire primes comprises, c'est-à-dire, dans mon cas, à 2,5 millions d'euros brut.
M. Bernard Bonne , rapporteur . - Le 9 mars dernier, vous avez indiqué devant l'Assemblée nationale que l'ouvrage Les Fossoyeurs est en complet décalage avec la réalité d'Orpea. Maintenez-vous cette une déclaration après la publication du rapport IGF-Igas et du point d'étape de la mission d'évaluation indépendante commandée par le groupe Orpea ?
M. Yves Le Masne . - Oui, je la maintiens. Si l'ouvrage pointe des défaillances inadmissibles, j'en conviens, il extrapole en en faisant une règle générale, un « système », ce que ne démontrent ni le rapport IGF-Igas ni le pré-rapport Grant Thornton.
Au-delà des valeurs humaines et de bientraitance qui sont primordiales à mes yeux, même si je conviens que cela soit difficile à entendre aujourd'hui, permettez-moi de revenir sur trois accusations précises : le rationnement de protections hygiéniques, le rationnement alimentaire et le manque d'autonomie les directeurs dans le recrutement.
Sur le premier point, les deux rapports montrent que s'il y a eu parfois des manques ponctuels de protections hygiéniques, il n'y a pas eu de rationnement.
S'agissant du rationnement alimentaire, dans le cadre des échanges avec l'IGF et l'Igas, Orpea a indiqué que le responsable nutrition suit la base de données de référence de la composition nutritionnelle des aliments, et le pré-rapport Grant Thornton indique clairement qu'il n'y a pas de rationnement alimentaire.
Ce même pré-rapport souligne qu'il n'y a pas de système visant à organiser une situation de sous-effectif au sein des établissements.
Je précise à ce titre que les directeurs d'établissement peuvent recruter des salariés en cas d'urgence, ce qui correspond à un peu plus d'un quart des embauches, et que même s'ils doivent en référer à leur directeur régional dans les autres cas, il n'y a eu que 0,79 % de refus de la part des directeurs régionaux, c'est-à-dire à 40 embauches sur 4 700.
M. Bernard Bonne , rapporteur . - Il me semble que l'autonomie des directeurs ne peut se résumer aux cas d'urgence, et que les rapports pointent le manque d'autonomie de ces derniers. Pourquoi un tel degré de centralisation ?
M. Yves Le Masne . - Le rapport IGF-Igas pointe un fonctionnement trop centralisé, mais il reproche aussi aux établissements de prendre trop de libertés. C'est quelque peu ambivalent...
Par ailleurs, lorsqu'on parle de centralisation, celle-ci s'opère au niveau des zones géographiques, chacune étant indépendante. Il est vrai que les directeurs d'établissement et les directeurs régionaux avaient un peu moins d'autonomie en matière d'achats référencés, mais c'est le cas dans la plupart des groupes. S'agissant des embauches, le rapport de l'IGF-Igas précise que dans 25 ou 27 % des cas le directeur décide de l'embauche sans en référer à son directeur régional. Et je rappelle que dans 99,2 % des cas d'embauche non urgente, les embauches ont été acceptées par les directeurs régionaux dans des délais extrêmement courts.
M. Bernard Bonne , rapporteur . - Le rapport IGF-Igas souligne que les documents financiers obligatoires transmis aux tutelles par les Ehpad sont insincères et présentent des pratiques d'imputation non réglementaires de charges sur les forfaits soins et dépendance. Comment justifiez-vous cette situation et le recours à des mises en réserve d'une partie des forfaits soins ?
M. Yves Le Masne . - L'IGF-Igas interprète de façon très stricte des textes réglementaires qui manquent parfois de détail - même si depuis un mois, on a quelque peu remédié à cette situation -, alors que la plupart des agences régionales de santé (ARS), qui sont plus proches du terrain, ont une vision plus souple.
Je rappelle que sur les quatre dernières années, les dotations se sont élevées à 1,3 milliard d'euros, et que les accusations d'imputations insincères portent sur 50 millions d'euros.
Celles-ci concernent principalement les auxiliaires de vie faisant fonction d'aide-soignante. Dans l'annexe 5 page 56 du rapport IFG-Igas, il est indiqué que « l'étude de secteur fait ressortir que les Ehpad emploient tous régulièrement des “faisant fonction” d'aide-soignant pour pallier la pénurie de personnel et les difficultés d'attractivité sur les métiers qualifiés ». Tous les établissements sont concernés, et pas simplement ceux du secteur privé.
À ma connaissance, les états remontés aux ARS sont transparents dans ce domaine, c'est-à-dire que lorsque ce sont des auxiliaires de vie qui sont employées, il est bien indiqué « auxiliaire de vie » et non « aide-soignante ». En tout état de cause, c'était le cas jusqu'à 2015 - le rapport Grant Thornton le confirme.
Ces transferts sont liés au manque d'aides-soignantes dans notre pays.
M. Bernard Bonne , rapporteur . - Cette modification des plannings était-elle organisée afin de détourner le forfait soins et d'utiliser de l'argent public pour payer ces personnes ?
M. Yves Le Masne . - Les 28 millions d'euros de rémunération des aides-soignantes représentent entre 1,2 % et 1,3 % de la dotation de 1,3 milliard d'euros que j'évoquai précédemment. Autrement dit, c'est l'épaisseur du trait, et cela n'a rien d'organisé : l'objectif pour notre groupe est évidemment d'avoir des aides-soignantes diplômées partout, et si possible en CDI - du fait de la pénurie, certaines aides-soignantes préfèrent travailler en CDD pour être mieux payées, ce qui désorganise les services.
À défaut, nous n'avons d'autre option que d'embaucher des aides-soignantes en CDD, et parfois, des auxiliaires de vie disposant de la validation des acquis de l'expérience (VAE). Quel serait l'intérêt pour nous d'organiser un système dans lequel on paye plus cher des personnes qui ne sont pas tout à fait diplômées ? Nous nous sommes toujours efforcés de faire exactement l'inverse.
L'autre accusation porte sur la cotisation sur la valeur ajoutée des entreprises (CVAE). Or celle-ci a été divisée par deux en 2020 et depuis cette année, elle est supprimée. Je rappelle par ailleurs que la CVAE est une charge directe, c'est-à-dire que quand l'État donne 100, il reprend directement 1,5, si bien qu'il ne donne que 98,5. Nous avons simplement tenu compte de cela dans nos calculs. Le rapport IFG-Igas indique d'ailleurs, non pas que la mise en réserve est fautive en soi, mais que nous avons trop mis en réserve.
À ma connaissance, les éléments pointés ne sont pas insincères. Certes, ils ne correspondent pas à l'attente de l'Igas, mais les ARS s'en satisfont dans la mesure où, je le rappelle, les montants concernés restent faibles puisque 98,5 % des remontées sont valides.
M. Bernard Bonne , rapporteur . - Tous vos établissements avaient-ils une personnalité juridique autonome et comment s'organisait la relation entre la direction régionale et les directeurs d'établissements ?
M. Yves Le Masne . - Je peux vous dire ce qu'il en était dans les années 2010-2013.
M. Bernard Bonne , rapporteur . - Et après ?
M. Yves Le Masne . - Après je suis directeur général, et à ce moment-là, ma fonction consiste à développer le groupe, à m'assurer qu'il fonctionne bien. La direction générale France, que vous avez auditionnée, est mieux placée pour vous répondre.
M. Bernard Bonne , rapporteur . - Tout le monde se renvoie la balle...
M. Yves Le Masne . - Durant les quatre ou cinq dernières années, j'ai passé les trois quarts de mon temps à l'étranger.
M. Bernard Bonne , rapporteur . - Et vous ne vous occupiez plus du tout de la France ?
M. Yves Le Masne . - Je m'occupais des orientations et des grands sujets de l'année. La France est une zone géographique parmi sept.
M. Bernard Bonne , rapporteur . - Et vous ne voyiez plus du tout les directeurs d'exploitation ni les directeurs régionaux ?
M. Yves Le Masne . - Je ne les connaissais plus, ces dernières années. Il y a environ 90 directeurs régionaux, pour 900 établissements...
M. Bernard Bonne , rapporteur . - Je vous parle des 350 établissements de France.
M. Yves Le Masne . - Sur les 15 personnes que je supervisais, seule une s'occupait de la France. Je comprends que cela puisse être étonnant, mais c'est ce qui fait la qualité d'un groupe international qui a des spécialistes dans chaque zone géographique.
Sur les rapports entre les directeurs régionaux et les directeurs d'établissement, je vous répondrai par écrit, mais sans doute que Jean-Claude Brdenk, qui s'est occupé directement de l'exploitation, pourra mieux vous répondre.
M. Bernard Bonne , rapporteur . - M. Marian n'était au courant de rien, vous non plus...
M. Yves Le Masne . - Je m'occupais pour ma part de l'aspect financier et du développement du groupe. MM. Romersi et Charrier pourront mieux vous répondre.
M. Bernard Bonne , rapporteur . - Oui, mais ils occupent leur poste depuis peu de temps. Qui était directeur général avant M. Romersi ?
M. Yves Le Masne . - C'était M. Brdenk. M. Romersi était directeur des maisons de retraite ; maintenant il est directeur France des maisons de retraite et des cliniques. M Stéphane Cohen est directeur des opérations des maisons de retraite en France.
Mme Catherine Deroche , présidente . - Je croyais que le précédent poste de M. Romersi était celui de directeur régional...
M. Yves Le Masne . - Oui, mais c'était il y a dix ou quinze ans. Avant d'être directeur général France - poste qu'il occupe actuellement -, M. Romersi a été directeur des maisons de retraite, et avant cela il était directeur de division pour les maisons de retraite. Lorsque nous avons souhaité donner davantage d'autonomie aux zones géographiques, nous avons supprimé cette dernière direction.
M. Bernard Bonne , rapporteur . - Comment contrôler des établissements qui n'ont pas ou peu d'autonomie et qui sont placés sous l'autorité de directions régionales qui n'ont pas toutes les responsabilités, mais qui en ont quelques-unes ? Au fond, personne ne semble responsable de rien... Nous avons besoin de comprendre comment se passe l'évaluation de ces maisons de retraite et comment l'argent public est redistribué.
M. Yves Le Masne . - Dans un grand groupe, chacun a des tâches bien précises. Jean-Claude Brdenk, qui s'est davantage occupé de l'exploitation proprement dite, pourra sans doute mieux vous répondre, et M. Romersi est également un bon interlocuteur. En ce qui me concerne, j'étais plus éloigné des questions opérationnelles...
M. Bernard Bonne , rapporteur . - Mais vous ne l'étiez pas au début...
M. Yves Le Masne . - J'ai commencé comme contrôleur de gestion, après quoi j'ai été directeur informatique puis directeur financier. Je n'étais donc pas sur les aspects opérationnels. Je peux essayer de vous répondre sur le fonctionnement des directeurs régionaux, mais je tiens à redire, même si cela peut paraître décalé aujourd'hui, que tout ce qui a été fait l'a toujours été au bénéfice de la qualité.
Par exemple, les directeurs n'avaient leurs primes que si leur établissement avait obtenu 90 % de réponses positives sur la qualité durant deux semestres consécutifs. Comme je l'indiquai précédemment, j'ai toujours veillé à ce que la qualité passe avant le financier.
M. Bernard Bonne , rapporteur . - Pourrez-vous nous indiquer par écrit les fonctions précises des directeurs d'exploitation locaux, des directeurs régionaux et de la direction centrale ? Ne pensez-vous pas qu'une telle centralisation complique le contrôle par les autorités de tutelle ?
M. Yves Le Masne . - L'autonomie de chaque directeur est assez large pour que le contrôle s'opère au niveau de l'établissement. Les achats font certes l'objet de référencements, comme c'est le cas dans beaucoup de groupes, mais les directeurs sont tout de même autonomes en matière d'embauche, puisque 99,2 % des demandes sont acceptées par les directions régionales...
M. Bernard Bonne , rapporteur . - Ils avaient toute latitude ?
M. Yves Le Masne . - Oui, à condition de demander à leur directeur régional, et comme je vous l'indiquais, 99,2 % des demandes sont acceptées.
Mme Catherine Deroche , présidente . - Il fallait donc une validation par le directeur ?
M. Yves Le Masne . - Sauf en cas d'urgence. Mais le directeur régional n'ayant que 10 établissements à sa charge, il est très disponible.
M. Bernard Bonne , rapporteur . - Je vais laisser la parole à mes collègues, mais je souhaite vraiment que chacune des questions écrites que nous vous avons adressées, et que nous compléterons peut-être, fasse l'objet d'une réponse écrite précise.
Mme Raymonde Poncet Monge . - Vous avez indiqué que les primes des directeurs étaient attribuées sur des critères de qualité. Or, à la lecture du rapport, il me semble qu'un directeur qui atteint tous les objectifs quantitatifs, mais aucun objectif qualitatif touche des primes six fois plus importantes qu'un directeur qui atteindrait tous les objectifs qualitatifs, mais aucun objectif quantitatif.
L'endettement d'Orpea représente 200 % des capitaux propres du fait d'une politique soutenue de croissance externe, notamment à l'international. La politique de distribution des dividendes est tout aussi soutenue, ces derniers s'élevant à 33 % et pour certaines années jusqu'à 80 % du résultat net. Un haut niveau de résultat opérationnel est donc nécessaire. C'est d'autant plus vrai en France, car c'est surtout la France qui finance le développement d'Orpea à l'international.
Si désormais Orpea procède à une utilisation conforme des forfaits soins et dépendance et de leur éventuel excédent, s'il ne recourt pas aux remises de fin d'année ou aux revenus de prestation remontés au siège, la rentabilité exigée par le siège est-elle soutenable ? Ce modèle économique ne suppose-t-il pas des mécanismes incompatibles avec un bon usage des fonds publics ou le maintien de la qualité que sont en droit de temps d'attendre les personnes âgées ?
La section hébergement peut-elle générer un résultat opérationnel s'élevant à 15 % du chiffre d'affaires comme cela est constaté depuis plusieurs années et exigé par le fonds d'investissement qui compte parmi vos actionnaires ? Le groupe peut-il mener une telle politique de concentration et de croissance accélérée sans recourir à des mécanismes frauduleux ni dégrader la qualité des soins ?
Mme Pascale Gruny . - Je n'ai pas bien compris quelle était la fonction d'un directeur régional. Pourriez-vous nous l'expliquer ?
Il me semble qu'en tant que directeur général on doit tout de même vous informer des problèmes. Si vous ne disposez pas de ce retour, c'est que la grille de contrôle ne sert à rien. Je suis stupéfaite que vous n'ayez jamais été alerté. La rémunération substantielle que vous nous avez communiquée implique que l'on puisse compter sur vous, et que, au-delà de l'information des actionnaires, vous preniez soin du client final. Nous parlons tout de même d'êtres humains, pas de colis !
M. Yves Le Masne . - Les dividendes n'ont jamais dépassé 33 % du résultat net.
Vous m'interrogez sur ce qui se va se passer ensuite. Les excédents de 19,7 millions d'euros qui ont été réalisés sur quatre ans ont été provisionnés dans les comptes en tant que produit constaté d'avance. Rien ne changera à ce niveau. Le seul impact sur les résultats sera lié à l'imputation des remises de fin d'année (RFA), ce qui représente 3 millions d'euros par an. Compte tenu de la taille du groupe, cela ne changera pas beaucoup les résultats.
S'agissant du contrôle, il est vrai que tout ne peut pas remonter jusqu'à moi. Si je devais formuler un regret, ce serait d'avoir vu le verre à moitié plein. Nous étions assez satisfaits d'avoir un taux de recommandation de 95 %, mais nous aurions dû nous préoccuper davantage des 5 % restants, notamment des 1,4 % de plaintes ou de réclamations que nous avions chaque année.
Nous avons été alertés par l'établissement de Neuilly en 2015 dont le taux de satisfaction n'était que de 95 %, ce qui aurait dû nous interpeller immédiatement.
Par ailleurs, je suis informé chaque trimestre des plaintes importantes, notamment lorsqu'il y a eu un dépôt de plainte.
M. Bernard Bonne , rapporteur . - S'agissant des RFA, vous avez affirmé devant l'Assemblée nationale qu'il n'y avait eu aucune rétro-commission sur ce qui relevait de l'argent public. Or les rapports confirment qu'il y en a eu. Maintenez-vous cette déclaration ? Estimez-vous que de telles pratiques sont normales, qu'il s'agisse de RFA ou de prestations de services ?
M. Yves Le Masne . - Toute la question est de savoir si ce sont des contrats de prestations de services ou des RFA. Depuis le mois d'avril, un décret encadre les RFA....
M. Bernard Bonne , rapporteur . - Nous savons bien qu'un décret est sorti en avril. Ma question porte sur les pratiques antérieures.
M. Yves Le Masne . - Si un décret a été pris, c'est parce que le cadre juridique n'était peut-être pas suffisamment clair. Comme l'a indiqué M. Charrier, la distinction entre contrats de prestation de services pour le bien des résidents et RFA est discutable. Les RFA doivent redescendre au niveau des états récapitulatifs des dépenses (ERD), tandis que les contrats de prestation de services....
M. Bernard Bonne , rapporteur . - Mais les RFA redescendaient-elles ?
M. Yves Le Masne . - Non, car elles étaient considérées comme des contrats de prestation de services.
M. Bernard Bonne , rapporteur . - Donc il y en avait ?
M. Yves Le Masne . - Je ne l'ai jamais affirmé, et comme je l'indiquais, cela étant considéré comme discutable, le groupe a décidé de ne plus recourir à cette pratique, que ce soit pour les RFA ou pour les contrats de prestation de services.
M. Bernard Bonne , rapporteur . - Vous reconnaissez donc que c'est anormal ?
M. Yves Le Masne . - Disons qu'il ne peut pas y avoir d'accord là-dessus. En tout état de cause, cela ne représente pas des sommes très importantes.
M. Bernard Bonne , rapporteur . - Elles ne le sont peut-être pas au regard du volume global, mais elles le sont pour chaque résident.
M. Yves Le Masne . - Exactement.
M. Bernard Bonne , rapporteur . - Pouvez-vous nous répondre sur les centrales d'achat ?
M. Yves Le Masne . - Les deux centrales d'achat ont été créées pour répondre aux besoins de l'ensemble des pays...
M. Bernard Bonne , rapporteur . - Vous confirmez les énormes rémunérations ? Pensez-vous qu'elles soient logiques ou normales ?
M. Yves Le Masne . - Je ne pense pas qu'elles soient logiques. Il s'agit de personnes ayant travaillé très longtemps sur ces sujets. Elles ont mis en place un système très avantageux pour elles, tout en créant du résultat. Cela ne s'est pas fait au détriment des résidents, bien au contraire.
Ainsi, la centralisation des factures a permis de faire des économies de comptabilité, tout en conservant une qualité identique.
M. Bernard Bonne , rapporteur . - Globalement, monsieur Le Masne, nous ne sommes pas très satisfaits de vos réponses, qui ne correspondent pas à ce que nous avons pu lire dans les différents rapports, y compris l'audit demandé par Orpea.
La justice éclaircira tous les points problématiques.
Ce point de l'ordre du jour a fait l'objet d'une captation vidéo qui est disponible en ligne sur le site du Sénat.
Audition de M. Jean-Claude Brdenk ancien directeur
général délégué
en charge de
l'exploitation du groupe Orpea
Mme Catherine Deroche , présidente . - Mes chers collègues, dans le cadre de la mission d'information sur le contrôle des Ehpad, nous entendons cet après-midi, M. Jean-Claude Brdenk, ancien directeur général délégué en charge de l'exploitation du groupe Orpea.
J'indique que cette audition fait l'objet d'une captation vidéo qui sera retransmise en direct sur le site du Sénat et disponible en vidéo à la demande.
Je salue ceux de nos collègues qui participent à cette réunion à distance.
Je rappelle que notre commission a mis en place cette mission d'information, dotée des prérogatives de commission d'enquête, à la suite de la parution de l'enquête journalistique Les Fossoyeurs , qui pointe notamment la difficulté des autorités à s'assurer du bon emploi de l'argent public.
Plus largement, nous nous interrogeons sur le modèle mis en place par la loi sur l'adaptation de la société au vieillissement, qui repose sur la souplesse et la confiance, et son adéquation aux réalités du marché.
Afin de laisser le maximum de temps aux échanges, je demanderai à chacun d'être concis dans les questions et les réponses. Nous disposons d'une heure.
Je vais maintenant, conformément à la procédure applicable aux commissions d'enquête, vous demander de prêter serment.
Je rappelle que tout témoignage mensonger devant une commission d'enquête parlementaire est puni de cinq ans d'emprisonnement et de 75 000 euros d'amende.
Monsieur Jean-Claude Brdenk, prêtez serment de dire toute la vérité, rien que la vérité, levez la main droite et dites « je le jure ».
Conformément à la procédure applicable aux commissions d'enquête, M. Jean-Claude Brdenk prête serment.
Mme Catherine Deroche , présidente . - Monsieur Brdenk, vous avez la parole, pour une brève présentation.
M. Jean-Claude Brdenk, ancien directeur général délégué en charge de l'exploitation du groupe Orpea . - Madame la présidente, mesdames, messieurs les sénateurs, il me tient particulièrement à coeur, à la suite de la parution de ce livre, de répondre aujourd'hui à vos questions. En effet, j'ai un profond respect pour l'ensemble des résidents et des équipes concernés par cet ouvrage. Et j'ai été particulièrement affecté par la parution du livre Les Fossoyeurs .
J'ai intégré le groupe Orpea en juillet 1997 comme directeur d'exploitation au niveau national. Il s'agissait alors d'un groupe purement français, déjà leader sur son territoire, composé d'une quarantaine de structures.
Fin 2011, le groupe était devenu, depuis plusieurs années, international. L'internationalisation avait commencé en 2004.
J'ai été nommé naturellement, par le conseil d'administration, directeur général délégué en charge de l'exploitation, sous la responsabilité du directeur général. Dès l'origine, mes fonctions et responsabilités étaient concentrées exclusivement sur la gestion des sites sur le terrain, la prise en charge des patients et résidents en structures ou à domicile. J'étais accompagné pour ce faire de directeurs régionaux, puis, le groupe se structurant au fil des années, de directeurs de division, de directeurs d'exploitation nationaux et de directeurs de réseau, présents dans chaque pays.
Les limites de mon mandat étaient claires. Je n'ai nullement vocation à être généraliste. J'avais un champ de responsabilité limité au déroulement des opérations en matière d'hôtellerie, de restauration et de soins, en liaison avec les directeurs d'exploitation de chaque pays.
À cet égard, je n'ai pas compris qui dirigeait quoi dans le rapport de l'IGAS.
M. Bernard Bonne , rapporteur . - Pardon ?
M. Jean-Claude Brdenk . - Je n'ai pas compris qui dirigeait la France.
Au début de l'année 2018, nous souhaitions démarrer un process d'augmentation de l'autonomie et de la latitude données aux directeurs sur le terrain et aux directeurs régionaux.
Un directeur de réseau médico-social et un directeur d'exploitation pour les Ehpad ont été nommés et ont pris leurs fonctions fin 2018.
Je n'étais donc pas en charge des fonctions classiques d'un siège. En réalité, il y avait des sièges dans plusieurs pays et plusieurs zones géographiques. Ainsi, je n'avais pas de responsabilité en matière de finances, d'arbitrage comptable ou financier, de reporting, d'achats, de développement, de ressources humaines, d'informatique ou d'immobilier.
Les établissements s'adressaient au siège national de chaque pays afin d'être destinataires des biens et services, ainsi qu'au support de reporting nécessaire à la conduite des opérations sur place.
Lors de la première vague de Covid début 2020, il a été reconnu que l'exploitation et ses équipes sur le terrain avaient fait face au mieux. Cela a été l'occasion de procéder à une revue de l'organisation de la société sur le plan international. Ainsi, début novembre 2020, le conseil d'administration d'Orpea s'est prononcé sur la fin, au 31 décembre 2020, de tous mes mandats au sein d'Orpea et de ses filiales. En effet, les structures mises en place sur le plan géographique devaient désormais asseoir leur autonomie, et ma fonction faisait doublon avec les directeurs exploitation nommés dans les différentes zones géographiques et pays.
Ne faisant plus partie de la société depuis fin 2020, n'ayant pas de données informatiques à ma disposition, je m'efforcerai de répondre aux questions, dans la limite de mes connaissances, sans aucun autre support que le rapport de l'IGAS, le rapport contradictoire Orpea et le rapport préliminaire interne.
M. Bernard Bonne , rapporteur . - Nous avons déjà reçu de nombreuses personnes d'Orpea. Surtout, nous avons pris connaissance du rapport Igas-IGF ainsi que de l'audit demandé par M. Charrier, qui vont dans le même sens.
Pourtant, vous avez déclaré devant l'Assemblée nationale que vous vous réserviez la possibilité de poursuivre l'auteur du livre en justice. Est-ce toujours d'actualité ?
Que pensez-vous des révélations du livre, qui ont été confirmées à 80 % par les différents rapports ?
M. Jean-Claude Brdenk . - L'ouvrage en question est un livre à thèse : il existerait un système organisé, qui aboutirait in fine , partout en France, à une maltraitance systématique. Son auteur prend pour exemple le site Orpea de Neuilly-sur-Seine. Les témoignages sont systématiquement à charge et dénoncent le manque criant de produits d'incontinence, pour ne pas dire leur rationnement, tout en supposant le rationnement alimentaire engendré par l'utilisation d'un compte-rendu mensuel du coût de revient journalier (CRJ). La forme de l'ouvrage ainsi que son lancement témoignent également d'un certain sensationnalisme.
Bien évidemment, j'ai été totalement bouleversé par la sortie du livre, d'autant que j'avais quitté Orpea. J'ai dû le relire deux fois. La première fois, je n'ai pas très bien compris ; la deuxième fois, j'ai pris des notes.
A contrario , le rapport IGAS ne note pas de rationnement en matière de produits d'incontinence, comme l'avait d'ailleurs souligné devant les députés la directrice de l'ARS Île-de-France, à la suite d'un certain nombre de contrôles effectués en 2019, notamment sur le site de Neuilly.
Le rapport de la mission évoque, page 49, des axes d'amélioration plutôt que des dysfonctionnements majeurs. Il note que « les documents fournis par la société ne lui permettent pas de trouver de garanties suffisantes pour que les besoins alimentaires des résidents soient satisfaits ».
Quant au rapport contradictoire rédigé par le groupe, il est extrêmement détaillé et argumenté sur ce dernier point, qui a été analysé et vérifié par un professeur de gériatrie. Celui-ci connaît manifestement Orpea et les possibilités offertes aux cuisiniers. Il conclut, chiffres à l'appui, à un bon équilibre sur cinq semaines en termes d'apports protéinés énergétiques.
Orpea rappelle également que, sur le plan clinique, le taux d'escarres de 3,4 %, considéré comme modéré, a été salué par la mission.
Par ailleurs, le taux de personnes dénutries après leur admission est de 45 %, tandis que, après six mois de résidence, une amélioration nutritionnelle est constatée pour 70 % de ces personnes.
Ces éléments cliniques sont autant de preuves de l'efficience de la politique nutritionnelle mise en place. Ils ne correspondent pas à une politique de rationnement généralisé.
Pour ce qui concerne le rapport interne, auquel vous avez fait référence, monsieur le sénateur, les enquêteurs ont visité, de manière inopinée, 21 établissements. Ils n'ont constaté ni manquement pour ce qui concerne les produits d'incontinence ni une quelconque politique de rationnement alimentaire. Ils ont d'ailleurs interrogé, sur deux jours, l'ensemble des chefs qui étaient présents. Ces derniers ont confirmé ne rencontrer aucune difficulté pour réaliser les menus tels que décrits, dans le respect des conditions de réalisation.
Près de 150 établissements du groupe ont fait l'objet d'une instruction ARS au cours de ces derniers mois. À ma connaissance, aucune n'a abouti à une fermeture ou à une mise sous tutelle, même temporaire. Les établissements ayant dû fermer n'étaient pas dirigés par Orpea.
J'ai été profondément blessé par la sortie de l'ouvrage. L'émotion très vive suscitée par les propos allégués rendait totalement inaudible toute tentative de prise de parole par l'entreprise, a fortiori par moi-même ou par les personnes nominativement citées.
À la lecture de ces données émanant du terrain et des contrôles et visites effectuées in situ , je maintiens donc mes propos : les faits tels que présentés dans le livre, inhérents au déroulement des activités sur le terrain, ne sont toujours pas avérés.
Manifestement, il n'y a pas chez Orpea de système organisé aboutissant à de la maltraitance. Il y a évidemment des erreurs, des axes d'amélioration et beaucoup de travail à réaliser, comme après chaque contrôle.
Les équipes des établissements ont été profondément choquées et abîmées à la publication de cet ouvrage. Celui-ci jette l'opprobre sur toute une entreprise, qui a fait le choix de répondre point par point, de façon transparente, aux allégations répandues.
L'entreprise a besoin de temps et de constance pour retrouver une certaine forme de sérénité. De ce fait, une action en justice de ma part, alors même que j'ai quitté cette entreprise bien avant la parution de ce livre, me semble à ce stade tout à fait inopportune. J'en ai clairement fait part aux députés, s'agissant des points concernant ma supposée « personnalité » ou mes prises de décisions irrationnelles - l'un des chapitres est totalement calomnieux et infondé -, je considère avoir été pris à partie de façon collatérale dans un livre dirigé contre Orpea, dans le cadre d'un débat qui me dépasse. Toutefois, je n'exclus pas d'entamer, à l'avenir, des poursuites si l'on me prête de nouveau des propos ou des décisions qui n'auraient pas été miens.
M. Bernard Bonne , rapporteur . - Ne parlons pas uniquement du livre. Je souhaitais simplement savoir si vous aviez l'intention de mener une action en justice contre son auteur.
S'agissant des rapports, vous venez de souligner les points positifs. Je vous rappelle tout de même que de très nombreux points sont négatifs. Il s'agit non pas de petites erreurs locales, mais d'erreurs organisées.
Vous avez évoqué les contrôles menés par les ARS, lesquelles n'avaient pas la possibilité de contrôler, entre les états réalisés des recettes et des dépenses (ERRD) et les états de prévision de recettes et de dépenses (EPRD), la réalité de ce qui se passait dans chaque établissement.
Quelle était l'autonomie des établissements ? Laissiez-vous, personnellement, suffisamment d'autonomie à chaque directeur et même à chaque directeur régional ? Au niveau central, aviez-vous la volonté de faire en sorte que les directeurs régionaux aient une mainmise complète sur les directeurs d'exploitation ? D'après leurs propos et d'après les rapports, ils n'avaient aucune autonomie ou bien une autonomie très relative. Au niveau des conseils départementaux, il était impossible de contrôler les maisons d'Orpea, dans la mesure où tout était centralisé au niveau régional, voire national. Au niveau des ARS, il était également impossible de contrôler, pour l'ensemble du groupe, la réalité de ce qui était annoncé dans les EPRD et les ERRD.
Le livre a été un déclencheur. Ce qui compte, c'est ce qui est écrit dans les rapports et l'audit, et je ne me référerai qu'à ces documents. Comment expliquez-vous les différences entre la réalité sur le terrain et ce qui était présenté aux ARS ?
M. Jean-Claude Brdenk . - Monsieur le sénateur, votre remarque est extrêmement longue, mais je vais m'efforcer de répondre de la manière la plus concise possible.
Vous parlez d'autonomie des directeurs, et de leur incapacité à fixer leurs budgets.
M. Bernard Bonne , rapporteur . - Je parle non pas de leur incapacité, mais de leur impossibilité : ce n'est pas pareil !
M. Jean-Claude Brdenk . - Le rapport contradictoire produit par Orpea est extrêmement dense. Le rapport de l'IGAS a pris en considération certaines remarques, mais n'a pas apporté de réponse sur d'autres points.
S'agissant des budgets, un sujet n'a pas été considéré à sa juste valeur, bien qu'il ait été évoqué par Jean-Christophe Romersi lors de son audition.
J'ai dirigé Orpea avec les directeurs de division, les directeurs régionaux et les directeurs d'établissement jusqu'en 2018. J'avais également des responsabilités internationales et je consacrais 10 % à 15 % de mon temps à gérer les directeurs de division, qui eux-mêmes géraient les directeurs régionaux et les directeurs d'établissement. En 2018, nous avons changé notre organisation. Jean-Christophe Romersi a pris ses fonctions de directeur du réseau médico-social, avec un directeur d'exploitation spécifiquement pour la France et les Ehpad.
Les directeurs ont en moyenne sept ans d'ancienneté, le turn-over étant de 12,8 %. Je pense très sincèrement que, au bout de sept ans, un directeur commence à maîtriser l'hôtellerie, la restauration, les soins et la coordination de ses équipes. D'ailleurs, chez Orpea, en 2018, 82 % des effectifs étaient en CDI. Je souhaitais bien évidemment atteindre le taux de 90 %. Mais nous étions confrontés, comme tous les groupes, à des difficultés de recrutement.
Par conséquent, les remplacements peuvent, le plus souvent, être planifiés. Les autres sont totalement implanifiables.
La décision de recruter un CDI est prise à la fois par le directeur et le directeur régional. Lorsqu'il y avait un recrutement à faire, nous ne nous privions pas le faire !
Les directeurs recrutent essentiellement des CDD, parfois dans l'urgence. Ainsi, environ 25 % des recrutements étaient effectués directement par les directeurs, sans aucune intervention de qui que ce soit. Par ailleurs, 99 % des autres recrutements étaient immédiatement validés par le directeur et son directeur régional. Je ne sais donc pas si l'on peut dire que les directeurs n'avaient aucune autonomie pour recruter.
J'en viens à la construction budgétaire. Nous construisions les budgets avec l'aide, d'abord, des directeurs, puis des directeurs régionaux, et les informations remontaient par cascade. Certaines personnes ont estimé que cette remontée en cascade destinée à disposer d'une vision globale n'était pas cohérente. Une entreprise est obligée de s'assurer des grands équilibres.
La construction budgétaire s'effectuait en octobre, en novembre et en décembre. Vous le savez, l'EPRD est décalé dans le temps. Il fallait bien que les directeurs disposent de quelques pistes s'agissant de la manière dont ils pourraient piloter leur établissement, fondées sur l'historique et le taux d'occupation observé.
J'aimerais que les inspecteurs de l'IGAS m'entendent et vérifient une chose en termes de masse salariale : ces budgets étaient-ils respectés ou non ? Étions-nous « dans la plaque », en vertu d'un suivi budgétaire extrêmement contraignant ? Ces budgets étaient-ils inférieurs parce que nous rationnions les moyens ? Ou bien ces budgets étaient-ils dépassés ?
M. Romersi vous a donné un bon indicateur, à savoir le calcul de ratio et de comparaison, au sein d'un tableau, entre les ERRD et les EPRD. Or, de 2017 à 2020, les ERRD étaient toujours supérieurs aux EPRD. Depuis 2014, nous n'avons pas dépassé une seule année les budgets de masse salariale.
On ne peut donc pas parler de restrictions budgétaires, de pilotage à l'euro près ou de système dès lors que, chaque année, les budgets sont systématiquement dépassés. Par ailleurs, le taux de CDI est supérieur à 80 %.
On ne peut donc pas parler de rationnement en termes de budget. Peut-on parler de centralisation des budgets ? Par cascade, nous étions obligés de les remonter au siège...
M. Bernard Bonne , rapporteur . - Nous avons bien compris. Le problème n'est pas lié à la comparaison entre les ERRD et les EPRD. Vous le savez très bien, le rapport dénonce l'utilisation de l'argent public pour payer du personnel qui n'était pas affecté aux soins et à la dépendance. Le problème est là.
M. Jean-Claude Brdenk . - Pour répondre à votre troisième question, je ne suis pas un spécialiste des finances ni de la comptabilité. Par ailleurs, le rapport contradictoire met en évidence la nécessité d'une expertise en fiscalité, pour ce qui concerne la CVAE et les autres taxes.
Je pense que vous faites référence aux auxiliaires de vie faisant fonction. Sur l'ensemble des rapports à ma connaissance, ils étaient clairement notifiés ainsi.
M. Bernard Bonne , rapporteur . - Vous dites que, à chaque fois, il était bien précisé que les personnes payées par l'argent public étaient affectées aux soins ?
M. Jean-Claude Brdenk . - Il me semble...
M. Bernard Bonne , rapporteur . - Vous n'en êtes donc pas certain !
M. Jean-Claude Brdenk . - Tout le monde était confronté à cette difficulté.
M. Bernard Bonne , rapporteur . - Nous sommes d'accord sur ce point, qui ne fait pas l'objet de ma question.
M. Jean-Claude Brdenk . - Vous introduisez un doute dans mon esprit. Je relirai à ce sujet le rapport interne et le rapport contradictoire d'Orpea.
Je pense que ces documents ont été transmis avec sincérité aux ARS, comme en témoigne d'ailleurs le rapport de l'IGAS. C'est d'ailleurs la raison pour laquelle nous n'avons pas eu de remarques en la matière. Nous avons recensé seulement 3 rejets pour 4 établissements sur 226 établissements. Par conséquent, dans leur grande majorité, ces rapports étaient transmis et acceptés. Les ARS connaissaient les sites, qu'ils ont énormément contrôlés au fil des années. Ils observaient la présence d'auxiliaires de vie faisant fonction. Pourquoi les ARS acceptaient-elles une telle situation ? Le sujet est là.
Les ARS ont compris que la motivation de ces personnels était ainsi testée par les directeurs. Ces personnels étaient accompagnés, plus ou moins bien, comme j'ai pu le lire dans le rapport, pour assumer un certain nombre de tâches. Par ailleurs, elles observaient l'augmentation, année après année, du nombre de personnels diplômés aide médico-psychologique (AMP) ou accompagnant éducatif et social (AES), notamment grâce à la validation des acquis de l'expérience (VAE).
Lorsque nous avions épuisé la quasi-totalité des personnels susceptibles de prétendre à une VAE, nous demandions à ces personnels, de manière momentanée, d'assurer un remplacement.
M. Bernard Bonne , rapporteur . - Je vous arrête, car vous ne répondez absolument pas à la question que je vous pose.
Bien entendu, il faut utiliser au maximum les compétences des personnes et leurs envies. Bien sûr, il fallait que les ERRD et ERDS concordent !
Le reproche qui est fait, c'est que l'argent public servait à payer des personnes qui n'avaient pas à être payées avec l'argent public.
M. Jean-Claude Brdenk . - Je comprends et j'entends.
Je ne reviendrai pas sur le rapport El Khomry...
M. Bernard Bonne , rapporteur . - Cela n'a rien à voir !
M. Jean-Claude Brdenk . - Effectivement, nous prenions, comme les autres opérateurs, des auxiliaires de vie faisant fonction.
Le rapport indique également que la différence entre le budget initial et l'EPRD s'explique simplement par un problème de temps. Vos collègues députés ont bien compris ce problème opérationnel, qui est remonté à plusieurs reprises au ministère.
Or on ne peut pas attendre six mois pour mettre en place un certain nombre de bornes et de recrutements, à l'aide des directeurs, et avec leur accord, pour piloter les établissements.
M. Bernard Bonne , rapporteur . - Ce n'est pas ce qui est reproché ! Ce qui est reproché, c'est l'utilisation d'argent public pour payer des personnes qui auraient dû être payées au titre, par exemple, de l'hébergement.
M. Jean-Claude Brdenk . - Permettez-moi de revenir sur l'un des arguments développés par Orpea. La clé de répartition de la dépendance est en réalité de 60 %. Si nous avions basculé les personnes auxiliaires de vie sur la partie dépendance, nous aurions mis en déficit cette partie, et, par fongibilité, la partie « soins » aurait payé.
M. Bernard Bonne , rapporteur . - Ce n'est pas la question que je vous pose ! Je parle de la partie, payée par l'argent public, dépendance et médicalisation, et de la partie payée pour l'hébergement.
Les ARS faisaient a priori confiance. Les CPOM ont été mis en place parce que nous voulions faire confiance aux établissements. Cette confiance a quelque peu empêché le contrôle.
Le système mis en place par les groupes ne permet pas un contrôle suffisant,dans la mesure où ces groupes sont répartis sur plusieurs départements et plusieurs régions. Or, aujourd'hui, personne ne contrôle l'ensemble. Si tel n'avait pas été le cas, sans doute aurions-nous pu éviter ces écueils. Car ce qui se faisait pour le personnel se faisait pour tout le reste.
M. Jean-Claude Brdenk . - La Cour des comptes le faisait, monsieur le sénateur.
M. Bernard Bonne , rapporteur . - Pas partout, pas tout le temps et pas de la même façon !
La Cour des comptes estime d'ailleurs qu'elle devrait contrôler le système financier au niveau du groupe, ce qui n'a jamais été fait.
On reproche aux dirigeants d'Orpea et, sans doute, d'autres groupes -je souhaite qu'une enquête soit menée en la matière - d'avoir organisé non pas un système de maltraitance, mais de récupération financière exagérée.
M. Jean-Claude Brdenk . - Cela porte sur 27 millions d'euros et, dans la durée, sur 1,3 milliard d'euros. Ce n'était pas quelque chose d'organisé.
M. Bernard Bonne , rapporteur . - Vous savez très bien de quoi je parle ! Les fortunes faites en la matière sont considérables. La représentation nationale doit s'interroger : dans le cadre d'une mission sociale, est-ce normal ? Est-ce logique ?
Vous avez fait partie du Synerpa, le Syndicat national des établissements et résidences privés pour personnes âgées, et vous êtes aujourd'hui chez Bastide. Il faut parler de ce sujet ! Sinon, la mission sociale disparaît au bénéfice du seul profit.
M. Jean-Claude Brdenk . - Je pourrais vous donner des tas d'exemples prouvant que Orpea ne considère pas uniquement le profit. Le dernier en date est celui de 2020. Nous avons dépensé sans compter ! On ne peut pas oublier tout l'historique. Cet épisode a engendré des millions d'euros de dépenses, sans que la direction générale ou les administrateurs n'y trouvent à redire. Cela nous a d'ailleurs valu d'être auditionnés, au mois de septembre 2020, par le Sénat, pour savoir pourquoi nous avions un certain nombre de procédures à disposition, alors que d'autres ne les avaient pas. Dans ce cas, vous ne pouvez pas dire que le groupe était tourné uniquement vers l'aspect financier des choses.
Si tel avait été le cas, nous n'aurions pas 80 % de nos sites, en France, dotés d'un médecin coordonnateur, alors que, en moyenne, seulement 60 % des sites français disposent d'un médecin. Lorsqu'un médecin prend en charge un établissement, c'est parce qu'il a confiance dans l'organisation et l'équipe qui est sur place.
M. Bernard Bonne , rapporteur . - Nous avons rencontré des médecins qui ont travaillé chez Orpea.
M. Jean-Claude Brdenk . - Factuellement, 80 % des sites sont dotés d'un médecin. C'est un bon indicateur.
M. Bernard Bonne , rapporteur . - Je vous demanderai de répondre aux questions posées par écrit, qui vous engagent également. Ensuite, nous laisserons faire les procédures judiciaires.
Puisque vous êtes chez Bastide, monsieur Brdenk, j'aimerais que vous évoquiez rapidement les RFA, les remises de fin d'année.
M. Jean-Claude Brdenk . - Je ne dirigeais pas les achats, qui étaient sous la responsabilité de la direction générale.
M. Bernard Bonne , rapporteur . - Vous étiez au courant...
M. Jean-Claude Brdenk . - Je vois à peu près comment fonctionnent les achats. En vingt ans, je n'ai jamais participé à une seule négociation. Si quelqu'un vous affirme le contraire, il faut me le dire, et je l'attaquerai immédiatement en justice. Je veux être très clair, je n'ai pas signé un seul contrat ni assisté à une seule négociation.
Sauf erreur de ma part, un décret est paru le 29 avril dernier portant notamment sur la reconnaissance des rabais, remises et ristournes, qui devraient désormais être rebasculés sur les sites, ce qui n'était donc pas le cas avant. Je souligne que je ne suis pas juriste. Cela règle le problème des remises, rabais et ristournes. À un moment donné, je ne savais plus très bien si la négociation commerciale entre un opérateur et une entreprise était légale.
M. Bernard Bonne , rapporteur . - Oui, c'est légal ! Mais tout dépend de l'utilisation de cet argent !
M. Jean-Claude Brdenk . - D'après ce que j'ai compris des propos tenus par M. Charrier, en contrepartie des services octroyés par l'opérateur, Orpea facturait à son prestataire de services un montant forfaitaire. Je ne connais pas ce montant.
Permettez-moi de remonter à l'été 2008. À l'époque, le Synerpa n'existait pas encore. Nous avons découvert à cette époque ce que nous avons d'abord analysé comme une erreur. On nous demandait d'être responsables de l'acquisition et de la répartition des dispositifs médicaux. Nous savions à l'époque que le gouvernement avait décidé de réduire les dépenses de ville.
M. Bernard Bonne , rapporteur . - M. Le Masne vient de nous expliquer cela.
M. Jean-Claude Brdenk . - Ainsi, Orpea s'est retrouvé, sans avoir pu anticiper, à déployer plusieurs milliers de dispositifs médicaux sur une bonne centaine de sites. Surtout, bon nombre de nos collaborateurs utilisaient ces dispositifs médicaux. Benoîtement, je pensais qu'il s'agissait uniquement des infirmières et des aides-soignantes. Non ! Les auxiliaires de vie utilisent également les dispositifs médicaux.
Il a fallu,d'un seul coup, acheter et négocier ces dispositifs médicaux, dans le respect des normes, et former des milliers de personnes, sans aucun outil informatique, aucune connaissance du secteur et aucune compétence sur le sujet.
Pendant quatre ou cinq ans, nous avons reçu 2,32 euros.
M. Bernard Bonne , rapporteur . - Une enveloppe limitative !
M. Jean-Claude Brdenk . - Nous n'avons jamais reçu d'explication sur cette somme, et nous avons dû nous débrouiller, comme vous le confirmez à l'instant, monsieur le sénateur.
Nous avons donc dû nous débrouiller, avec plusieurs milliers de résidents, plusieurs milliers de dispositifs médicaux, aucun système informatique, aucune compétence, pour installer ces dispositifs. Nous avons eu recours à l'un de nos partenaires. Nous n'avions jamais été financés pour mettre en place ce genre de choses. Nous n'avions pas d'acheteur spécialisé.
En 2020, lorsque je suis parti d'Orpea, il y avait un médecin-pharmacien, un acheteur spécialisé en biomédical, des approvisionneurs dédiés, un médecin qui faisait des formations, en interne, sur la réduction des troubles musculo-squelettiques et des infirmières hygiénistes, ce qui nous a permis, en 2012, de mettre en place, dans les établissements, un certain nombre de process , afin d'éviter les contaminations croisées.
Ces personnels ont été probablement utilisés non pas pour augmenter les dividendes des actionnaires ou les résultats de l'entreprise, mais pour travailler en matière de soins. Cela mérite d'être rappelé, dans la mesure où aucun des rapports n'en fait mention.
M. Bernard Bonne , rapporteur . - La procédure judiciaire se mettra en place.
J'aurais souhaité vous entendre sur les points suivants : comment éviter ces dérives ? Comment faire en sorte que les contrôles soient réels ?
Vous avez été complètement dans le système, et vous disposez donc de toutes les pistes nécessaires pour éviter ce type de dérives au niveau des contrôles. Si vous avez des idées pour mieux contrôler les établissements et les groupes, faites-m'en part. Je le rappelle, le Synerpa a été surpris par les informations révélées par les rapports. Pour maintenir sa crédibilité, un groupe doit être exempt de toute critique, grâce au contrôle des organismes publics.
M. Jean-Claude Brdenk . - Je partage complètement votre avis, monsieur Bonne. Simplement, pour ce qui concerne le Synerpa, il est important de lire l'intégralité du rapport contradictoire, qui est diffusé en ligne.
M. Bernard Bonne , rapporteur . - Ici, nous avons lu complètement le rapport contradictoire.
Mme Cathy Apourceau-Poly . - Après votre audition et celle de M. Le Masne, j'ai l'impression que tout le monde était à l'étranger ! Par conséquent, qui dirigeait véritablement en France ?
Vous avez une mission de service social, mais pas une mission de profit. Je rappelle tout de même que le montant de vos salaires était exorbitant. Selon moi, quand on a un salaire aussi important, on doit passer du temps en France, notamment dans les missions de contrôle.
Participiez-vous au conseil d'administration et à l'assemblée générale ? Je n'arrive pas à comprendre comment les problèmes révélés par ce livre n'ont jamais été évoqués par le conseil d'administration ou l'assemblée générale.
Par ailleurs, quelle était véritablement votre tâche et celle de M. Le Masne en France ?
M. Jean-Claude Brdenk . - Je ne répondrai pas à la place de M. Le Masne.
Ma fonction était entièrement internationale et actée comme telle à partir de 2011. Effectivement, à partir de la fin de l'année 2018, Jean-Christophe Romersi a été nommé directeur du réseau médico-social France, qui comprenait les maisons de retraite, les résidences services et le domicile, avec deux réseaux, Adhap et Domidom.
La France était gérée comme n'importe quel pays ou zone géographique du groupe. Ma fonction était très clairement internationale.
Quant aux rémunérations, elles sont validées par le conseil d'administration. Le comité de rémunération prend en compte un certain nombre d'études sur les rémunérations. On ne peut pas sous-rémunérer ou sur-rémunérer un dirigeant international gérant autant de pays et autant de métiers. Ma rémunération était donc dans la norme du secteur. Elle a été fixée en 2011, puis augmentée une fois, en 2015 ou en 2016, le conseil d'administration ayant décidé de me rémunérer à hauteur de 60 000 euros pour mon mandat d'administrateur délégué de la Belgique. Je n'ai jamais demandé à être augmenté. Quiconque dira le contraire se verra confronté à des difficultés.
Par ailleurs, je n'étais pas membre du conseil d'administration. Ce point est extrêmement important, et je vous remercie de m'avoir posé cette question. Je n'assistais pas non plus à l'assemblée générale. Cela ne m'était pas interdit, mais je considérais que mes activités n'étaient pas concernées.
En revanche, j'étais convié, deux fois par an, à faire un reporting précis sur l'évolution d'un certain nombre d'indicateurs quantitatifs et qualitatifs concernant le nombre de plaintes émanant de l'ensemble des pays. Ce document assez dense recensait la typologie des plaintes, ainsi que les difficultés ou les problèmes en cours. Si vous le demandez à Orpea, le groupe vous le transmettra bien volontiers.
Mme Véronique Guillotin . - Monsieur Brdenk, ne pensez-vous pas que les gros groupes présentent un intérêt pour ce qui concerne la mutualisation en matière d'équipement et la rationalisation des dépenses, comme ce qui se passe aujourd'hui avec les groupements hospitaliers de territoire (GHT) ? Mais pour ce qui concerne la gestion de proximité et les ressources humaines, ces groupes n'ont pas la taille idéale.
Vous parlez beaucoup de reporting et de chiffres, ce que je peux comprendre, dans le cadre d'une gestion supra. Certes, la mutualisation des achats peut engendrer des économies. À la limite, c'est une bonne chose. Toutefois, pour la gestion, sur le terrain, des ressources humaines et des activités sanitaires et médico-sociales, l'échelle n'est sans doute pas pertinente.
M. Jean-Claude Brdenk . - C'est la raison pour laquelle je n'ai jamais signé un contrat de travail, qu'il s'agisse d'un CDD ou d'un CDI, sur un site du terrain. Cela relève de la responsabilité du directeur, accompagné de son directeur régional, afin de garantir une homogénéité des pratiques.
En revanche, je l'ai compris à la lecture du rapport, il y avait des erreurs manifestes, qu'il convient de corriger. Je regrette notamment le nombre trop important de procédures.
Madame la sénatrice, les recrutements sont bien faits sur place. C'est d'ailleurs la raison pour laquelle les directeurs, qui connaissaient leurs équipes et avaient en moyenne sept ans d'expérience, pouvaient compter sur un personnel fidèle, grâce à 82 % de CDI.
Le recrutement se fait sur place, avec l'aide du siège et un service dédié aux RH, pour avoir plus de personnel potentiellement soignant.
Mme Véronique Guillotin . - Le pilotage du recrutement est fait non pas sur le terrain, mais à une échelle supra, à partir des indicateurs qui remontent du terrain !
M. Jean-Claude Brdenk . - Les directeurs dépassaient systématiquement le budget alloué en début d'année. Que l'on aille vérifier si la masse salariale de début d'année, fixée pour douze mois, était ou non dépassée ! J'ai prêté serment, je ne vais pas raconter de bêtises !
Mme Véronique Guillotin . - Je ne vous contredis pas sur ce point. Je parle non pas de chiffres, mais de pilotage des activités de gestion des centres.
M. Jean-Claude Brdenk . - Elle est faite par les directeurs, sur les centres.
M. Bernard Bonne , rapporteur . - Vous affirmez là que vous n'organisiez pas le pilotage général des directeurs régionaux et des directeurs d'exploitation.
M. Jean-Claude Brdenk . - Non, Mme Guillotin m'interroge sur les directeurs de centre, au plus près des recrutements sur le terrain.
Les directeurs d'établissement, dans le cadre du respect budgétaire, ...
M. Bernard Bonne , rapporteur . - Oui, c'est cela, dans le cadre du respect budgétaire...
M. Jean-Claude Brdenk . - Ils le construisaient ensemble ! Ils calaient une borne basse et une borne haute. Ce qu'il est important de savoir, ce n'est pas qu'un indicateur est dans le vert ou dans le rouge, mais pourquoi il est dans le vert ou dans le rouge. Cela relève de la responsabilité des directeurs régionaux et nationaux.
Il y avait à peu près 65 000 personnes dans les cliniques et maisons de retraite, et, de mémoire, 22 000 salariés en France. Vous pensez bien que je ne dirigeais pas 22 000 personnes !
M. Bernard Bonne , rapporteur . - Je parlais des directeurs régionaux ! L'attitude difficile qu'ils ont ressentie était-elle réelle ?
M. Jean-Claude Brdenk . - Je ne dirigeais plus les directeurs régionaux depuis la fin de l'année 2014 ou 2015, après la création des directeurs de division. Seuls les directeurs de division pourront répondre à votre question.
M. Bernard Bonne , rapporteur . - Et tout se passait bien ?
M. Jean-Claude Brdenk . - On ne fait jamais l'unanimité ! Il peut toujours y avoir des dissensions entre un directeur de division et un directeur régional, ou bien entre un directeur régional et un directeur d'exploitation, ou bien entre un directeur sur le terrain et un directeur régional.
Le rapport contradictoire rapporte la perception du management par les directeurs. Celle-ci n'était pas négative.
M. Bernard Bonne , rapporteur . - J'attends beaucoup de l'audit interne, qui doit se terminer fin juin.
Mme Catherine Deroche , présidente . - Je vous remercie, monsieur Brdenk, mes chers collègues.
Ce point de l'ordre du jour a fait l'objet d'une captation vidéo qui est disponible en ligne sur le site du Sénat .
LISTE DES PERSONNES ENTENDUES ET CONTRIBUTIONS ÉCRITES
• ARS Île-de-France
Amélie Verdier , directrice générale
Isabelle Bilger , directrice de l'autonomie de l'ARS
Jean Fabre-Mons , directeur adjoint du cabinet
• Bureau Veritas
Laurent Croguennec, président directeur général France de Bureau Veritas Certification
Arnaud de Lamotte , vice-président relations Institutionnelles-affaires publiques
• Direction générale de la cohésion sociale (DGCS)
Virginie Lasserre , directrice générale
Asiffe Ahamedally , chef du bureau animation territoriale
• Association de départements de France (ADF)
Olivier Richefou, président du département de la Mayenne, président du groupe de travail grand âge et autonomie de l'ADF
Jean-Michel Rapinat, directeur des politiques sociales de l'ADF
• Dominique Libault , président du Haut-conseil au financement de la protection sociale et directeur de l'école nationale supérieure de sécurité sociale (EN3S)
• Pr Claude Jeandel CHU de Montpellier, président du conseil national professionnel de gériatrie
• Nexem
Sylvain Connangle , directeur général d'Ehpad - association Sainte-Marthe la Madeleine - Bergerac , membre du bureau de Nexem et président de la commission sectorielle « Personnes âgées »
Marie Aboussa , directrice du pôle offre sociale et médico-sociale
• Fédération nationale des associations de directeurs d'établissements et services pour personnes âgées (FNADEPA)
Jean Pierre Riso, président
Annabelle Vêques , directrice
• Fédération française des associations de médecins COordonateurs en Ehpad (FFAMCO)
Nathalie Maubourguet, présidente
Xavier Gervais, vice-président
Jean-Antoine Rosati, trésorier
• Fédération hospitalière de France (FHF)
Frédéric Valletoux, président
Marc Bourquin, conseiller stratégique et responsable de l'articulation et de la coordination parcours, proximité, autonomie et territoire
Sandrine Courtois, co-responsable du pôle autonomie
• Défenseur des droits
Claire Hédon , défenseure des droits
Loïc Ricour, chef du pôle droit des malades et dépendance
Sarah Doszla, juriste au pôle droit des malades et dépendance
France de Saint Martin, conseillère parlementaire
• Fédération des établissements hospitaliers et d'aide à la personne (Fehap)
François Grimonprez , directeur général adjoint
Jean-Christian Sovrano , directeur de l'autonomie
• Fédération française des infirmières diplômées d'État coordinatrices (FFIDEC)
Anne-Hélène Decosne , présidente
Sandrine Pierda , vice-présidente
• Syndicat national des généralistes et des gériatres intervenant en EHPAD
Dr Renaud Marin la Meslée , président
• Haute autorité de santé (HAS)
Dominique Le Guludec, présidente
Véronique Ghadi, directrice de la direction de la qualité de l'accompagnement social et médico-social
Sandra Grimaldi, cheffe du service évaluation à la Direction de la qualité de l'accompagnement social et médico-social
• Christophe Eoche-Duval, conseiller d'État
• Médecin coordonnateur Ehpad public
Dr Christine Laruelle, médecin coordonnateur à l'établissement Annie Girardot à Paris 13 ème arrondissement
• Fédération nationale de la mutualité Française (FNMF)
Guënaelle Haumesser, directrice adjointe à la direction de l'offre de soins, de l'autonomie et des parcours
Yannick Lucas, directeur de la direction des affaires publiques
• Médecin coordonnateur Ehpad privé
Dr Nicolas Seramy, médecin coordonateur à l'établissement Le Mesnil à Bouffémont - groupe Colisée
• Agence régionale de santé Pays de la Loire
Jean-Jacques Coiplet, directeur général
• Agence régionale de santé Grand Est
Virginie Cayré, directrice générale
Michel Mulic, directeur en charge de l'inspection contrôle et évaluation
Agnès Gerbault, directrice en charge de l'autonomie
• Association des directeurs au service des personnes âgées (ADPA)
Pascal Champvert, directeur des résidences et services ABCD à Saint-Maur-des-Fossés
• Direction régionale et interdépartementale de l'économie, de l'emploi, du travail et des solidarités (DRIEETS)
Gaëtan Rudant, directeur régional et interdépartemental
Murielle Lizzi, directrice régionale adjointe
• Direction générale de la concurrence de la consommation et de la répression des fraudes (DGCCRF)
Virginie Beaumeunier, directrice générale
Romain Roussel, sous-directeur « Industrie, santé et logement »
• Caisse nationale de solidarité pour l'autonomie (CNSA)
Virginie Magnant, directrice générale
Gaël Hilleret, directeur des établissements et services médico-sociaux
• Agence régionale de santé Occitanie
Pierre Ricordeau, directeur général
Isabelle Rédini, directrice à la direction des territoires, des relations institutionnelles et du cabinet
Régine Martinet, directrice adjointe à la direction régionale de l'offre de soins et autonomie
Catherine Choma, directrice santé publique à la direction de la santé publique
• Association française de normalisation (AFNOR)
Franck Lebeugle, directeur général
Thierry Geoffroy, responsable des relations institutionnelles
• Label Établissement bien traitant
Anne Picard, créatrice du label
• France Assos Santé
Gérard Raymond, président
Claude Rambaud, vice-présidente
• Agence régionale de santé de la Nouvelle-Aquitaine
Benoît Elleboode, directeur général
Véronique Billaud, directrice générale adjointe
Nadia Laporte-Phoeun, directrice à la direction de la Protection de la Santé et de l'Autonomie (DPSA)
Olivier Serre, directeur de cabinet
• Association GAMME
Alain Chardigny, président
Albert Crucis, directeur de l'Institution Joséphine Guillon
Pascale Bivert, directrice de l'Ehpad des Buers
François-Xavier Hanoteau, directeur de l'Ehpad Marcellin Champagnat
• Audition commune Inspection
générale des finances (IGF)
et Inspection
générale des affaires sociales (IGAS)
• Inspection générale des finances
Jean-Philippe de Saint Martin, inspecteur général des finances
Thomas Espeillac, inspecteur des finances
Amaël Pilven, inspecteur des finances
Valentine Verzat, inspectrice des finances
Gaspard Bianquis, inspecteur des finances
Samuel Monteil, inspecteur des finances
Aude Costa de Beauregard, inspectrice des finances
• Inspection générale des affaires sociales
Valentine Fournier, inspectrice des affaires sociales
Pr. Bertrand Fenoll, inspecteur des affaires sociales
Hervé Léost, inspecteur des affaires sociales
Julien Rousselon, inspecteur des affaires sociales
• Arpavie
Jean-François Vitoux, directeur général
Laure de la Bretèche, présidente et directrice déléguée de la direction des politiques sociales de la caisse des dépôts et consignation
• DomusVi
Éric Eygasier, directeur général
Ludovic Boursin, directeur des affaires publiques
Alexandre Gavard, pôle affaires publiques
• Syndicat national des établissements et résidences privés pour personnes âgées (Synerpa )
Florence Arnaiz-Maumé, déléguée générale
Pauline Meyniel, responsable du pôle médico-social
Diane-Sophie Laroche, conseillère affaires publiques
• Fédération des Prestataires de santé à domicile (FEDEPSAD)
Charles-Henri des Villettes, président
Patrice Rixein, vice-président
Alexandra Duvauchelle, déléguée générale
• Professeur Joël Ankri, référent scientifique maladies neurodégénératives, ministère des Solidarités et de la Santé
• Professeur Claire Paquet, référente scientifique maladies neurodégénératives, ministère des Solidarités et de la Santé
• Pasquay Corinne, chargée de mission au secrétariat général des ministères chargés des affaires sociales, représentant le ministre des solidarités et de la santé
• Groupe Colisée
Christine Jeandel, présidente
Sylvie Bazin, directrice de l'établissement de Vendeuvre sur Barse
• Mission permanente inspection-contrôle de l'Igas
Charles de Batz de Trenquelléon, inspecteur général, chef de la mission permanente inspection contrôle
Thomas Audige, chef de l'inspection générale des affaires sociales
• Société Bastide
Vincent Bastide, président directeur général
• Caisse nationale d'assurance maladie (CNAM)
Thomas Fatôme , directeur général
Marc Scholler , directeur délégué de l'audit des finances et de la lutte contre la fraude
Véronika Levendof , responsable du département Juridique, relations avec le parlement et veille législative
Odile Rames , responsable du département de l'hospitalisation
Garmenick Leblanc , directrice de mission
• Union nationale des centres communaux d'action sociale (Unccas)
Isabelle Le Callennec , maire de Vitré et vice-présidente de l'Unccas
Élodie Bacoup , conseillère technique en charge des personnes âgées et de la santé
• Laboratoire Hartmann
Christophe Gehl , directeur
Thierry Ligner , directeur de la division hôpitaux - cliniques - maisons de retraite
• Observatoire du grand âge
Laurent Garcia , président
• France Horizon
Jean-Pierre Hardy , trésorier national
• Comité français d'accréditation (Cofrac)
Dominique Gombert , directeur général
• Association française des aidants
Laurent Hirsch , membre du conseil d'administration
• Cercle des proches aidants en Ehpad
Jade Lemaire , cofondatrice
Sabrina Deliry , cofondatrice
Annette Debeda , cofondatrice
• Pr Yves Agid , neurologue, PU-PH à l'Institut du cerveau et de la moelle épinière
• Pr Régis Aubry, médecin chef du département douleurs - soins palliatifs du CHU de Besançon
• Frédéric Worms , philosophe, directeur de l'école normale supérieure
• Dr Miguel Jean , CHU de Nantes, directeur de l'Espace de Réflexion Ethique des Pays de la Loire (EREPL)
• Alice Casagrande , directrice de la formation, de l'innovation et de la vie associative à la Fédération des établissements hospitaliers et d'aide à la personne privés non lucratifs, présidente de la Commission pour la lutte contre la maltraitance et la promotion de la bientraitance du Haut Conseil de la famille et de l'enfance et de l'âge et du Comité national Consultatif des Personnes Handicapées
• Fédération nationale des associations d'aides-soignants (FNAAS)
Guillaume Gontard , président
• Direction générale de la cohésion sociale (DGCS)
Virginie Lasserre , directrice générale
Anatole Puiseux , sous-directeur de l'autonomie des personnes handicapées et des personnes âgées
Olivier Bachellery , sous-directeur des affaires financières et de la modernisation
• Direction générale de l'offre de soins (DGOS)
Cécile Lambert , directrice générale (par intérim)
Anne-Noëlle Machu , chargée de mission personnes âgées à la Sous- Direction de la Régulation de l'Offre de Soins
• Ministère des solidarités et de la santé
Charles Touboul , directeur des affaires juridiques
Bastien Brillet , sous-directeur des politiques publiques
Fabrice Breteche , sous-directeur de l'administration
• François Dumuis , consultant
CONTRIBUTIONS ÉCRITES
• Groupe Bridge
• Agence nationale d'appui à la performance des établissements de santé et médico-sociaux (ANAP)
CONTRIBUTIONS DES GROUPES POLITIQUES
Contribution de Mme Raymonde Poncet Monge
au nom du
groupe écologiste - solidarité et territoires (GEST)
Contribution GEST Raymonde Poncet Monge
Le scandale ORPEA souligne la relative faillite de la mission de contrôle des différents corps d'inspection, du fait surtout de leur impuissance à auditer les comptes au niveau du groupe , impuissance renforcée par l'opacité et l'incomplétude grandissante , depuis 2015 - soit depuis l'accélération de son expansion internationale - des informations financières listées par le groupe dans ses états financiers consolidés , notamment quant à ses filiales hors de France, (sur 40 filiales luxembourgeoises, seules 3 filiales répertoriées - ayant concerné au moins un actif français en contradiction avec les réponses de M. Le Masne ancien DG du groupe).
Les montages « offshore » complexes appuyés sur des sociétés écran se multiplient pour servir la stratégie de cession d'ORPEA d'ici 2024 d'un quart de son parc immobilier - au moins disant fiscal pour le vendeur et l'acheteur. Le dernier rapport sur l'exercice 2021 postérieur à la mission ne déroge pas à cette absence délibérée de transparence et à cette interprétation plus que restrictive des normes comptables, en limite de conformité d'avec les exigences de l'Autorité des Marchés Financiers. Le recours aux sociétés servant de plateforme chez ORPEA est assez inhabituel en regard d'autres grands groupes et avant « de faire école » devrait faire l'objet d'obligations de transparence quant à l'identité des investisseurs étrangers voire des bénéficiaires anonymes de ces transactions.
La fuite en avant spéculative du privé lucratif
Le scandale ORPEA doit aussi être analysé en regard du modèle économique des grands groupes privés à but lucratif : une expansion sans fins (au sens de sans finalité sociale et sans arrêt) questionnant la durabilité du modèle et de ses sources d'extraction de profits.
Analyse permise à partir des rapports du cabinet Cictar et de 3 E Consultants, expertises impossibles en interne d'ORPEA du fait de l'opposition du syndicat majoritaire « maison » tout comme du fait de l'affaiblissement des instances de régulation interne des salariés suite aux ordonnances Pénicaud et aux lois Travail (pointé dans le rapport AGAS IGF). Il est grand temps de rétablir les CHS-CT qui auraient pu alerter sur ces atteintes à la dignité et à la sécurité des résidents comme de renforcer les CVS en les faisant tous deux destinataires, pour avis, d'un rapport de synthèse annuel des Fiches d'événements indésirables .
L'analyse des deux leaders du secteur, ORPEA & KORIAN souligne des constantes stratégiques avec des caractéristiques plus prononcées voire plus risquées chez ORPEA : pour ORPEA, des taux de profitabilité exceptionnels, une course effrénée à la croissance notamment externe, l'internationalisation à marche forcée, financée essentiellement via l'endettement financier - plus de 5 milliards d'endettement financier net en dix ans, générant des frais financiers en hausse, 158 Millions en 2020 - et via les capitaux flottants (80 % de l'actionnariat) attirés par les perspectives de profit qui se traduisent en distribution de dividendes (près d'un demi-milliard de 2011 à 2021) et surtout en valorisation à la hausse des cours de bourse et depuis 2014 par la vente des actifs immobiliers (plus-value spéculative et optimisée par le jeu des filiales à l'étranger).
De 2011 à 2020, ORPEA a distribué 414,5 Millions de dividendes (puis 58 M en 2021), alors même que sa capacité d'autofinancement est très loin de couvrir ne serait-ce que ses investissements d'exploitation (ces derniers sont supérieurs de 2 milliards à la CAF) et a fortiori sa politique de croissance externe par acquisitions (2,3 milliards). C'est donc la dette qui finance l'écart négatif de flux de trésorerie comme elle finance la distribution de dividendes (représentant jusqu'à 79 % du résultat net consolidé en 2018 malgré la dénégation de M. Le Masne).
La dette (d'abord bancaire puis progressivement hypothécaire et en crédit-bail immobilier ) a permis la croissance de 350 % de son chiffre d'affaires en une décennie.
De plus, le groupe emprunte au-delà de ses besoins d'investissements pour se constituer un flux de trésorerie de près d'un milliard ce qui lui permet d'acquérir des groupes entiers à l'étranger quelquefois en achetant seulement l'exploitation et non les murs gérés en crédit-bail.
Malgré des résultats opérationnels courants exceptionnels obtenus y compris comme le montre les audits par des transferts de dotations provenant des sections soins et dépendance, de la pression sur le personnel, des économies sur la qualité ou de l'optimisation fiscale, ce modèle reposant sur une croissance externe débridée financée par la dette conduit à une dégradation progressive des indicateurs financiers (endettement financier net sur capitaux propres ou sur la CAF, ratio ICR) qui « oblige » à durcir les objectifs de rentabilité et à une fuite en avant pour maintenir le financement alternatif boursier et respecter les clauses des banques prêteuses (covenant relatif au seuil de ratio de levier financier par exemple).
Le modèle économique « qui s'emballe » embarque toutes les parties prenantes qui l'ont nourri y compris les banques dont les taux d'intérêt élevés pèsent sur le service de la dette et prêtant chaque fois de nouveau pour être remboursées des prêts antérieurs en faisant plus ou moins rouler la dette. La logique interne exige toujours plus de cash-flow, de surprofits et de croissance selon un mécanisme de fuite en avant de type Ponzi : « s'arrêter c'est risquer l'effondrement ».
Le groupe est ainsi sensible à la conjoncture économique ou financière (obligation de couvrir la dette contre le risque de relèvement des taux d'intérêt) ou aux chocs externes comme le scandale qui le touche affectant la confiance de la bourse et provoquant le désengagement d'actionnaires de fonds d'investissement de pension engagés formellement à des placements responsables. Le protocole de conciliation entre ORPEA et les 6 principales banques prêteuses octroyant 1,7 milliards de nouveaux prêts au groupe lui permettant de subvenir à ses besoins de liquidité et au financement de son exploitation et partant d'assurer ses échéances contractuelles de remboursement, démontre l'imbrication de ces intérêts financiers .
Les nouveaux crédits sont assortis de sûretés mais aussi du privilège de conciliation ce qui leur donne un rang très favorable en cas de procédure collective. Il est aussi exigé 3 milliards de cession d'actifs pour restaurer quelque peu la structure financière.
Enfin, l'historique des opérations de croissance externe du groupe montre que ce modèle économique s'est appuyée sur la France et son modèle français de protection sociale, d'acteur du médico-social et de santé, pour devenir de facto un opérateur Immobilier de santé dont une source importante de profits futurs réside dans les plus-values à la revente régulière d'actifs auprès d'investisseurs immobiliers en contractant en retour des crédits bail (loyers croissants pesant sur les établissements).
Parmi eux, Icade, filiale Immobilière d'Investissement de la Caisse des Dépôts et Consignations engagée via sa Foncière santé dans un plan de croissance en France et à l'international pour la place de leader de l'immobilier santé, rachète ainsi des actifs immobiliers à ORPEA lui permettant de réaliser les plus-values de valorisation de son patrimoine constitué par la dette en échange de crédits-bails. Icade qui « selon l'opportunité du marché et quand les prix s'avèrent supérieurs aux dernières valeurs d'expertise » peut à son tour céder ses actifs à un autre investisseur immobilier entretenant le cycle de l'inflation des actifs et de la spéculation immobilière.
Les grands groupes à but lucratif « exploitant » des places grâce aux autorisations de fonctionnement délivrées par les ARS se font ainsi les passeurs des actifs au secteur immobilier . Ainsi, sans prise de risque compte tenu de la transition démographique, des profits spéculatifs s'engrangent au détriment des usagers et des contribuables (par le recours à l'optimisation fiscale). Icade est quelquefois engagée en tant que co-investisseur avec ORPEA, permettant un effet de levier multiplicateur de son appétit de croissance. C ontrôlée par le Parlement, nous préconisons non seulement qu'elle rende compte en toute transparence de ses contrats de transaction mais qu'elle serve dans l'avenir l'intérêt général et l'investissement responsable plutôt que l'expansion du privé à but lucratif en recherche de profits spéculatifs.
Aussi, il nous semble que du fait de la place dans l'offre EHPAD mais aussi de cliniques de soins et psychiatriques de ce groupe , l'audit réalisé chez ORPEA devrait être complété d'un audit sur la santé financière du groupe et la durabilité de sa performance économique (la rentabilité économique baisse depuis 2014) et de ses sources de profit de plus en plus contraires à l'objet des autorisations.
Un (contre)modèle prédateur qui fait tache d'huile
En regard de ces constats, comment expliquer la place laissée et prise par le privé lucratif dans ce secteur notamment cette dernière décennie ?
Tout d'abord par la faiblesse de l'offre publique (dont celle des collectivités territoriales aux ressources asséchées) et de l'économie sociale et solidaire .
Par l'insuffisance chronique des dotations de fonctionnement qui rend difficile l'équilibre des structures, oblige les collectivités à de coûteuses subventions d'équilibre ou les associations à puiser dans leurs fonds propres, ne leur permet pas une politique de croissance organique et facilite l'offre de reprise par le privé lucratif.
Ce sous-financement fait l'objet d'un constat partagé et explique que, du fait notamment du bas taux d'encadrement, le personnel ne passe pas assez de temps auprès des personnes, conduisant, malgré leur engagement, à une situation de « maltraitance institutionnelle ». Aussi, les Pouvoirs Publics ne ferment -ils pas d'autant les yeux sur les moyens par lesquels ces groupes extraient des surprofits d'une activité si peu profitable, y compris par des dérives maltraitantes, qu'ils sont en partie responsables d'une maltraitance indirecte.
Voire qu'ils n'instrumentalisent pas les fortes marges de profitabilité des groupes lucratifs pour contester le sous-financement en invitant les opérateurs publics ou associatifs à prendre modèle et à adopter le management, les critères et méthodes de gestion du secteur privé lucratif puisque « les groupes privés y arrivent largement, à enveloppe identique ».
Dès lors, il convient de revenir sur les mécanismes de cette profitabilité exceptionnelle du secteur et de ces grands groupes : en 2019, le taux de marge opérationnelle (EBITDAR sur CA) du secteur est un des plus profitables en France, celui d'ORPEA émarge à 26,3 % en moyenne sur la décennie 2011-2021. Plus significatif de la pression sur les coûts, la profitabilité opérationnelle après charges locatives (ratio Résultat opérationnel courant sur CA) d'ORPEA caracole à 12,9 % de moyenne sur 2011-2020 et s'avère sensiblement supérieur à celle du CAC 40 (9,3 % sur la période 2017-2022 contre 12,35 % pour ORPEA).
La France, terre de rentabilité, par la fongibilité des comptes.
Si la croissance externe s'est faite massivement à l'étranger ces dernières années, il est notable que le profit brut avant loyers d'ORPEA se génère essentiellement en France alors que le nombre de lits se trouve massivement à l'étranger. ORPEA présente ainsi une image inversée entre l'origine géographique dominante du « cash » (la France élargi au Bénélux en 2018) et celle de l'activité. Même lors de la crise COVID, en 2020, les résultats sont restés excédentaires (30,5 millions) y compris grâce aux 12 millions de subventions d'exploitation et d'un produit d'impôt de 4,8 millions.
Secteur médico-social massivement solvabilisé en France par les fonds publics , le scandale réside peut-être de n'avoir jamais questionné les sources, voies et moyens de ces superprofits en grande partie « français » et prétendument tirés de la principale section hébergement (dont les loyers, en retour de l'investissement immobilier, retour de plus en plus opaque par le jeu des centaines de filiales et participations immobilières très profitables).
Les moyens « d'optimiser la section hébergement » en transférant des recettes qui revenaient aux sections soins et dépendance ou en transférant à ces dernières des coûts de la section hébergement se sont appuyés sur des mécanismes construits au niveau central du groupe dans ce but (RFA versés au groupe puis transformés en fictives prestations de service « sans contrepartie »).
Ces abus mis à jour, et même si les sections soins et dépendance devaient être fusionnées, aucun contrôle ne permettra de garantir la non fongibilité de celles-ci avec la section hébergement d'où les groupes génèrent officiellement leurs profits. Le contrôle de l'imputation analytique des coûts et des produits à la bonne section est une illusion, notamment concernant les frais de personnel et ce d'autant qu'une partie des écritures ne se fait pas au niveau des établissements contrôlés.
Ainsi, imputer sur la section soin, du personnel qui de fait, régulièrement ou par le jeu des remplacements, travaille sur des tâches relevant de l'hébergement permet de saturer le forfait soin tout en baissant artificiellement les coûts de la section hébergement. La multiplication des faisant-fonction ne permet pas seulement des glissements de taches (pour réduite les coûts ou faire face au manque de personnel) mais permet « des glissements de section ». Hier, 70 % du coût du personnel pouvait ainsi passer de la section hébergement à la section soin sans que les quotités de travail réellement réalisés (et traduits dans l'ERRD) ne soient modifiées par rapport à l'EPRD. La fin des clefs de répartition n'y change rien. Et ce, d'autant que ces états sont déclaratifs et réputés « sincères ». Quels contrôles a posteriori et y compris des Commissaires Aux Comptes seraient en mesure de débusquer tous ces déplacements entre imputations et activité réelle et les résultats par sections « reconstitués » au niveau central ?
La multiplication des faisant-fonction , là encore tolérée par les autorités de tarification et ce, bien avant qu'elle ne soit justifiée par la crise du recrutement, doit être enfin fortement régulée . Les faisant-fonction doivent être obligatoirement accompagnés dans leur parcours VAE ou faire l'objet d'une formation promotionnelle en IFAS et ne pas être des « faisant-fonction à vie », sans véritable formation de qualité. Il conviendrait de donner une durée limitée d'exercice sans diplôme des auxiliaires ou ASH faisant fonction comme cela existe pour les cadres faisant-fonction.
De plus, il convient de rendre obligatoires des ratios d'encadrement , ce qui, en cas de sous-effectif programmé ou subi, obligera à « fermer » des places plutôt qu'à intensifier le travail en répartissant la pénurie. La commission a mis à jour l'obsession du Taux d'Occupation (TO) de ces groupes puisqu'ils y puisent les excédents de la section hébergement. Chez ORPEA, un directeur peut recevoir une prime de 600 euros si un des indicateurs d'activité est rempli même si les objectifs de qualité ne le sont pas. Les ratios d'encadrement réguleraient la focalisation sur le TO qui a conduit à des sur-occupations délétères.
La possibilité de contrôler la section hébergement des groupes y compris non habilités à l'aide sociale constituera une avancée mais force est de constater que les groupes privés présentent une capacité redoutable pour transformer à leur « profit » les évolutions réglementaires et législatives pourtant nécessaires : ainsi de la pluri annualité (CPOM) comme du passage d'une autorisation tatillonne des dépenses poste à poste à une logique de tarification à la ressource, ou de la capacité à garder les excédents jusqu'à une certaine hauteur (Loi ASV) pour une utilisation ultérieure et fléchée et non pour abonder la trésorerie du groupe voire en perdre la trace. Il paraît de plus en plus complexe de contrôler le détournement et le mésusage de ces « facilités de gestion », d'autant que ces évolutions supposent et se justifient par la confiance dans leur « bon usage ».
Dans le passé, des modifications règlementaires introduites pour des raisons de contraintes budgétaires ont très rapidement donné l'occasion au privé lucratif d'y puiser une source de profit : quand l'assurance maladie, devant la dynamique des dépenses en soins de ville des dispositifs médicaux, transforme ces dépenses individuelles en forfait collectif géré par l'EHPAD, elle se déresponsabilise quelque part des moyens par lesquels cette enveloppe « tient » et si tous les besoins sont satisfaits, elle l'octroie à charge pour le gestionnaire de limiter et rationaliser ses achats. D'une enveloppe fermée contraignant la dépense, les grands opérateurs commerciaux en ont fait une source d'accaparement (une double contrainte) en transférant une partie au niveau central via les RFA. Les marges arrières ayant fait l'objet de condamnations, en connivence avec les grands groupes fournisseurs , les RFA ont été habillés en prestations de services captées toujours au niveau central et en grande partie fictifs car sans contrepartie. Le contrôle semble condamné à avoir toujours un train de retard pour contrer l'inventivité des mécanismes d'extraction du profit et réduire « le halo de zones grises ».
Effet de volume, ces RRR sont également consenties au secteur public (ou privé non lucratif), le laboratoire Hartmann précise toutefois que si un GHT peut lui aussi obtenir jusqu'à 28 % de remise, la modalité de facturation diffère puisque qu'il lui facture directement 72 % du prix total, et donc l'établissement public peut commander pour 28 % de plus de dispositifs médicaux dans le cadre de l'utilisation de l'enveloppe fermée. Là où les groupes privés lui demandent de facturer 100 % à la section soin des établissements, privant de l'utilisation de la remise pour mieux répondre aux besoins ou pour un éventuel excédent à restituer à l'assurance maladie.
Des dérives de gestion sont parfois relevées chez les acteurs non lucratifs (rémunérations parfois excessives des dirigeants de fédérations au plus haut niveau) mais on ne peut établir une équivalence entre des pratiques dont ne dépend pas l'existence et la pérennité de l'acteur associatif pour peu qu'on y mette fin et la logique implacable de ces groupes dont la haute profitabilité est la condition du maintien des investisseurs.
A l'issue des auditions et de l'analyse approfondie du modèle économique et financier, il nous apparaît que les taux de profit insolents de ces grands groupes ne peuvent se réaliser sans des mécanismes de « prédation » appuyés sur les dotations publiques et via « l'industrialisation » de la prise en charge des personnes âgées tout en segmentant « le marché » ( marché de l'or gris euphémisé en Silver économie ).
Quant au profit « légal » tiré de la section hébergement, on n'est jamais bien loin pour l'obtenir de pratiques condamnables : des prestations en ligne avec les prix hébergement quand la personne âgée est en mesure de se faire entendre ou si la famille est présente, aux plus ou moins grands sacrifiés en cas de grande vulnérabilité ou d'isolement (« la prestation se dégrade selon les étages »)
Un passage d'apparence anecdotique du rapport IGAS IGF est un concentré de sens : selon le niveau de gamme de l'établissement ORPEA, le coût de revient journalier des denrées alimentaires est contenu entre 4,30 HT pour la gamme 1 et 5,65 € HT pour la gamme 2. Pour cette dernière, la personne âgée aura 70 % d'arabica dans son café (et non 50) et au petit-déjeuner un complément soit un yaourt soit un jus de fruit. Mais pour ce dernier ORPEA précise au personnel « sur demande c'est-à- dire ne pas proposer, attendre une éventuelle demande » . Si on pouvait économiser un yaourt ! pour une population rappelons-le au risque de dénutrition (jusqu'à parfois 70 %) et dont beaucoup ne sont plus à même de se comporter en « consommateur rationnel de la gamme 2 » car souffrant de maladies neurodégénératives. Les forces de rappel de l'exigence des profits et sa logique implacable demeurent même si la personne âgée ou sa famille croient payer pour un confort hôtelier supérieur. Contrôler les termes du contrat ne suffira pas, l'usager ne peut être réduit à un consommateur d'autant qu'il est vulnérable. Notons enfin, dans le contexte actuel d'inflation, qu'ORPEA en attend une hausse de résultats, « les prix de journée étant indexés sur l'inflation alors que les loyers en crédit-bail sont capés à 1 % ». L'inflation devient une nouvelle source de profit, par l'augmentation du reste à charge des résidents !
Contre les dérives mortifères, l'impératif de régulation par le non lucratif
Aussi, au-delà de la nécessaire régulation par les améliorations préconisées du rapport, nous préconisons que les autorisations nouvelles ou transférées soit le fait d'opérateurs publics ou de l'ESS . Il faut engager la baisse de la part du privé à but lucratif notamment dans certains départements , possible pour autant qu'existe une volonté politique en témoigne leur très faible part dans certains départements. Les autorisations doivent revenir à la main et sous le contrôle des tutelles et ne plus faire l'objet d'une quasi-marchandisation lors de cessions « au plus disant », le gestionnaire ne doit plus se comporter en propriétaire de l'autorisation.
De plus, pour ces grands groupes internationaux, il est temps d'exiger 1. Une plus grande transparence fiscale par une « communication financière fondée sur la norme GRI » 2. La publication des comptes non consolidés de leurs filiales ainsi que l'information sur leurs structurations capitalistiques.
Pour que l'offre publique ou de l'ESS puisse de nouveau investir, il conviendra d'étudier la proposition de créer un fonds d'investissement des acteurs publics et de l'économie sociale et solidaire pour être en capacité, soit de financer les nouvelles structures, soit de reprendre une partie des établissements du secteur à but lucratif afin que les acteurs du secteurs aient comme activité principale et centrale le « Prendre soin » et non une activité de spéculation immobilière pour Fonds spéculatifs mondiaux.
Contribution du groupe Communiste Républicain Citoyen et Ecologiste
« Et l'on voit de la flamme aux yeux des jeunes gens. Mais, dans l'oeil du vieillard, on voit de la lumière »
Victor Hugo, La Légende des siècles .
Depuis la publication le 26 janvier du livre « Les Fossoyeurs » par Victor Castanet, le scandale sur les pratiques du groupe Orpéa, leader mondial des établissements d'hébergement pour personnes âgées dépendantes (Ehpad) privés à but lucratif, a relancé le débat sur la dangereuse financiarisation du grand âge. Alors que le vieillissement de la population française se poursuit, et que les personnes âgées de plus de 60 ans représenteront d'ici 2040 un tiers de notre population, il y a urgence à adapter notre société et à garantir une prise en charge digne et de qualité pour les résidentes et des résidents des établissements d'hébergement pour personnes âgées dépendantes (Ehpad).
Les personnels des établissements ont vu leur charge de travail augmenter, leurs conditions de travail se dégrader considérablement et in fine la reconnaissance de leur travail et de leur dévouement arriver très tardivement avec la prime du Ségur au gout amer. Face aux faibles rémunérations et aux contrats de travail précaires, le secteur connait un taux d'absentéisme et de démissions élevé. Les conditions de travail pénibles entrainent un taux d'accidents de travail plus important que dans le secteur du bâtiment et des travaux publics. Ces conditions de travail dégradées ont par ricochet des répercussions sur la qualité de la prise en charge des résident•es. Durant la pandémie, les résident•es en Ehpad représentaient 36% des morts du Covid-19 et les restrictions sanitaires liées au Covid n'ont fait qu'aggraver le sentiment d'abandon et de maltraitance que subissent les résidents dans les Ehpads.
La loi d'Adaptation de la Société au Vieillissement (ASV) de 2015 a favorisé les grands groupes privés avec la possibilité de ne pas reverser des excédents financiers tous les ans aux agences régionales de santé ou au département et permis aux groupes d'Ehpad commerciaux de ne pas produire l'intégralité de leurs comptes (notamment les dépenses relatives à l'hébergement). L'article 58 de la loi a notamment modifié les modalités de financement et de contractualisation des Ehpads qui a remplacé les conventions tripartites par les contrats d'objectifs et de moyens qui ne sont plus prescriptifs sur l'allocation fine des moyens au sein des établissements et qui peuvent être conclus pour l'ensemble des résidences d'un gestionnaire sur un département.
La prise en charge de nos ainé•es est jugée pourtant suffisamment importante pour que la Cour des comptes préconise d'investir 1,9 milliard d'euros supplémentaire pour faire face aux enjeux d'adaptation de l'offre, pour améliorer la prise en charge des résidents âgés et mettre fin aux disparités territoriales. Bien que les Ehpad privés lucratifs soient les moins bien lotis en termes de ratio de personnel par résident, les secteurs associatifs et publics sont également concernés en raison du sous-financement chronique de ces structures par les pouvoirs publics.
La commission des affaires sociales du Sénat a fort opportunément décidé de lancer cette commission d'enquête afin de pointer les dysfonctionnements de la gestion actuelle des établissements et préconiser des évolutions pour garantir une prise en charge de la perte d'autonomie qui privilégie l'humain sur les intérêts financiers.
Orpéa n'est pas une exception, c'est un modèle de financiarisation du grand âge
L'affaire Orpéa illustre les dérives du secteur commercial dans la prise en charge de nos ainé•es : opacité financière, filialisation des établissements, optimisation fiscale, pression sur la masse salariale, précarisation du personnel, non-respect des règles comptables et des règles de sécurité, non-respect de la liberté syndicale, rationnement et maltraitance des résident•es, etc .
Le rapport de l'Inspection Générale des Affaires Sociales - IGAS et de l'Inspection Générale des Finances - IGF et les auditions de la commission des affaires sociales ont illustré les nombreux manquements et irrégularités du groupe Orpéa. Ainsi entre 2019 et 2021 le groupe a bénéficié de rabais, remises et ristournes consenties (sans baisse des prestations des résident•es en contrepartie), y compris par des fournisseurs de produits financés sur fonds publics, réalisé des déclarations erronées des comptes d'emploi aux autorités de tutelle, et dépassé le nombre de résident•es autorisé•s dans ses établissements.
A cela s'ajoute des pratiques sociales particulièrement régressives avec un recours abusif à la contractualisation, l'usage de CDD de moins d'un mois supérieur de 25% aux autres structures privées, le recours à des auxiliaires de vie comme des « faisant fonction » en lieu et place d'aides-soignants, entrainant un taux de rotation du personnel entre janvier 2019 et juillet 2021 de 346% contre 195% pour le reste du secteur.
S'agissant du non-respect du dialogue social, les organisations syndicales ont dénoncé unanimement le truquage des élections professionnelles, les discriminations syndicales, la répression des délégués du personnel, le recours à des sociétés de surveillance du personnel en particulier des syndicalistes.
Plus globalement, la vision court-termiste du groupe, a entrainé la multiplication par 20 entre 2008 et 2018, des dividendes versés par Orpéa aux actionnaires (soit 4 à 80 millions d'euros en dix ans). La pression au dividende s'est faite au détriment des conditions de travail des personnels mais aussi au détriment des résident•es auxquel•les les établissements ont imposé un rationnement des repas pour 4 € maximum par jour selon le journaliste V. Castanet.
Enfin s'agissant des pratiques fiscales d'Orpéa, un rapport commandé par les organisations syndicales CGT et CFDT au cabinet d'études spécialisé dans l'analyse fiscale Cictar, a révélé que le groupe Orpéa a créé une cascade de société au Luxembourg afin d'y transférer la propriété des murs d'une bonne partie de ses établissements. Ces holdings permettent d'empocher des loyers ou de revendre des murs en bénéficiant du régime fiscal du Luxembourg. Si la pratique n'est pas illégale elle révèle néanmoins une opacité de fonctionnement de ces groupes financiers qui transforment la prise en charge de nos ainés en business immobiliers revendu pour faire du cash.
Les recommandations de la mission de la commission des affaires sociales du Sénat :
Les vingt-quatre recommandations du rapport de la commission des affaires sociales du Sénat s'inscrivent dans une volonté de meilleure régulation du secteur des Ehpads et en particulier des Ehpads privés lucratifs que nous partageons.
Il est indispensable de renforcer les contrôles des établissements d'hébergement pour personnes âgées dépendantes. Les Ehpads doivent tous être contrôlés, contrôlés plus souvent, contrôlés de manière inopinée et mieux contrôlés. En cela, l'extension des contrôles aux sièges des groupes privés lucratifs multi-gestionnaires est indispensable. L'extension de la compétence de contrôle au volet hébergement et la clarification des règles d'imputation des dépenses de personnels entre les différentes sections tarifaires vont permettre d'éviter les montages financiers consistant à faire porter des dépenses d'hébergement aux forfaits soins et dépendance, à embaucher des personnels non diplômés, des accompagnants éducatifs et sociaux ou encore des agents de service hospitalier « faisant fonction » d'aides-soignants de manière permanente, ce qui permet de réduire la masse salariale et d'optimiser les dotations publiques versées.
Afin d'éviter les rachats d'établissement par des groupes privés lucratifs, il est indispensable de donner un droit d'opposition élargi aux autorités de tarification et de contrôle sur les transferts d'autorisation comme le propose le rapport. Il faut encadrer la lucrativité du secteur du grand âge en suspendant toute nouvelle habilitation ou tout nouvel agrément de structures commerciales. Les ARS et les départements doivent être informés du changement de propriétaire et les autorisations renouvelées. Les propositions de verser une redevance pour les Ehpads commerciaux (ou le rachat par une société commerciale) et de supprimer les niches fiscales pour les investissements immobiliers en Ehpad, qui reprennent les propositions de la Mission Flash sur la gestion financière des Ehpad co-rapporté par notre collègue député, Pierre Dharréville vont dans le sens d'une meilleure régulation des Ehpads lucratifs.
L'attribution de moyens supplémentaires aux autorités de tarification et de contrôle pour accueillir le nombre de missions d'inspection et de contrôle dans le secteur médico-social est également une nécessité. Les effectifs de contrôle ont diminué ces dernières années, en considérant que leur financement n'était pas prioritaire. Résultat entre 2010 et 2020, 1 600 postes ont été supprimés et entre 2014 et 2021, 400 postes ont été supprimés ce qui représente une baisse de 30% des effectifs des corps d'inspection et une baisse de 39% des médecins inspecteurs. De manière globale le renforcement des contrôles nécessite de revoir les moyens des Agences Régionales de Santé (ARS) mais également ceux des conseils départementaux chargés du financement des Ehpads.
Afin de garantir l'efficacité des contrôles, au-delà des postes de contrôleurs, se pose la question de comment se fait-il que sur les 40 rapports conjoints des Agences Régionales de Santé et des conseils départementaux dans les établissements du groupe Orpéa entre 2018 et 2021 aucune alerte n'ait été tirée ? La présence de projets d'établissements actualisés devrait conditionner la signature des contrats pluriannuels d'objectifs et de moyens avec les tutelles. Le non-respect de l'obligation de signaler tout dysfonctionnement grave susceptible d'affecter la prise en charge des usagers, dont les cas de maltraitance présumés aux autorités administratives (conformément à l'article L. 331-8-1 du Code de l'Action sociale et des familles) devraient faire l'objet de sanctions financières. L'absence de médecin coordonnateur dans un établissement sur 5 du groupe Orpéa ou encore le recours aux faisants-fonctions en lieu et place des professionnels qualifiés pose la question de la qualité et la sécurité de la prise en charge des résident•es et devraient également faire l'objet de sanctions financières.
Enfin s'agissant de la démocratie interne des Ehpads et de la lutte contre la maltraitance, les propositions d'ouverture des Conseils de Vie Social (CVS) aux associations d'usagers agréées ou l'obligation de se doter d'outils de signalement des comportements indésirables en Ehpad iront dans le sens du nouveau modèle de prise en charge médicale des personnes en Ehpad, appelé de nos voeux dans le rapport de nos collègues Bernard Bonne et Michèle Meunier.
Nous regrettons que le rapport ne propose pas de ratio d'encadrement minimum ni de lever le secret des affaires sur les groupes gérant les Ehpads, tout comme la création d'un organe indépendant de contrôle et d'évaluation des Ehpads. Enfin nous regrettons que le rapport ne reprenne pas les propositions de la Cour des comptes d'augmenter les salaires, de lancer une campagne de recrutement assortie d'un plan de formation professionnelle pour pallier à l'insuffisance des soignant•es et remédier au manque d'attractivité du métier depuis des années.
Nos propositions alternatives
Le système Orpéa a mis en lumière les conséquences de la logique marchande et de la privatisation de la prise en charge des personnes âgées. L'Etat doit garantir à nos ainé•es un droit à une prise en charge digne par service public de la dépendance, en allouant des ressources suffisantes aux structures publiques, avec du personnel qualifié en nombre suffisant et accessible financièrement pour toutes et tous. Il est plus que jamais nécessaire de réaliser un grand plan en faveur de la perte d'autonomie avec un financement par le régime général de Sécurité sociale qui assure le remboursement à 100% des dépenses du quotidien des personnes âgées avec la mise à contribution des entreprises et des revenus financiers. Le groupe Communiste Républicain Citoyen et Ecologiste propose des mesures véritablement ambitieuses à la hauteur des enjeux :
- Mettre sous tutelle les Ehpads privés lucratifs et réserver le secteur de l'aide à domicile et des établissements pour personnes âgées aux établissements publics ou associatifs (non-lucratifs) ;
- Recruter 300 000 personnels dans les Ehpads sur trois ans dont 100 000 en Ehpads publics, à temps complet pour assurer une prise en charge de qualité des résident•es ;
- Améliorer l'attractivité des métiers avec l'augmentation des salaires, la revalorisation des carrières, la reconnaissance des qualifications et de la pénibilité des conditions de travail ;
- Fixer un ratio minimum d'encadrement de 1 encadrant pour 1 résident•e dans l'ensemble des Ehpads pour garantir une prise en charge de qualité avec l'obligation d'un médecin coordonnateur par établissement et la présence d'un•e infirmièr•e la nuit ;
- Créer un grand service public de la perte d'autonomie en établissement comme à domicile financé par le régime général de l'Assurance maladie plutôt que par une 5eme branche fiscalisée qui repose sur le financement des salarié•es et des retraité•es ;
- Financer l'adaptation de la société au vieillissement par la mise à contribution des actionnaires et des revenus financiers plutôt que par les salarié•es et les retraité•es, eux et elles même en mettant en oeuvre une contribution sur les revenus des actionnaires (Casa-Act de 0,3%) ;
- Instaurer un tarif plafond dans les Ehpads pour garantir l'accès de toutes et tous à un établissement sans distinction sociale ;
- Encadrer les revenus des dirigeants des groupes privés lucratifs d'Ehpad multi-gestionnaires ;
- Associer davantage les conseils départementaux aux décisions des Ehpads ;
- Contraindre les établissements à rembourser les aides publiques perçues ainsi que des pénalités financières pour non-respect des règles comptables.
* 1 Les fossoyeurs, Révélations sur le système qui maltraite nos aînés, Victor Castanet, Fayard, 390 pages
* 2 Politique de la vieillesse, Commission d'étude des problèmes de la vieillesse du Haut comité consultatif de la population et de la famille, Rapport LAROQUE, 1962
* 3 Ehpad : quels remèdes ? Rapport d'information de M. Bernard BONNE, fait au nom de la commission des affaires sociales n° 341 (2017-2018) - 7 mars 2018
* 4 Diminuer le reste à charge des personnes âgées dépendantes : c'est possible ! Rapport d'information de M. Bernard BONNE et Mme Michelle MEUNIER, fait au nom de la mission d'évaluation et de contrôle de la sécurité sociale et de la commission des affaires sociales n° 428 (2018-2019) - 3 avril 2019
* 5 Bien vieillir chez soi : c'est possible aussi ! » Rapport d'information de M. Bernard BONNE et Mme Michelle MEUNIER, fait au nom de la commission des affaires sociales n° 453 (2020-2021) - 17 mars 2021
* 6 Les agences régionales de santé : une innovation majeure, un déficit de confiance. Rapport d'information de MM. Jacky LE MENN et Alain MILON, fait au nom de la mission d'évaluation et de contrôle de la sécurité sociale et de la commission des affaires sociales n° 400 (2013-2014) - 26 février 2014
* 7 LOI n° 2015-1776 du 28 décembre 2015 relative à l'adaptation de la société au vieillissement
* 8 Décret n° 2022-734 du 28 avril 2022 portant diverses mesures d'amélioration de la transparence financière dans la gestion des établissements et services sociaux et médico-sociaux mentionnés au I de l'article L. 312--1 du code de l'action sociale et des familles
* 9 Art L.313-13 du code de l'action sociale et des familles
* 10 Concertation grand âge et autonomie de mars 2019
* 11 Articles R.314-87, R.314.88 et R.314-89
* 12 Décret n° 2022-734 du 28 avril 2022 portant diverses mesures d'amélioration de la transparence financière dans la gestion des établissements et services sociaux et médico-sociaux mentionnés au I de l'article L. 312-1 du code de l'action sociale et des familles
* 13 Lorsqu'il apparaît notamment à la suite d'un contrôle de l'inspection générale des finances, qu'un concours accordé par l'État ou un organisme soumis au contrôle économique et financier de l'État, au profit de l'un des organismes visés au I et au II du présent article, n'a pas reçu l'emploi auquel il avait été destiné, le ministère compétent ou le représentant légal de l'établissement ou de l'organisme peut en ordonner la répétition à concurrence des sommes qui ont été employées à un objet différent de celui qui a été prévu.
* 14 Loi n° 2009879 du 21 juillet 2009 portant réforme de l'hôpital et relative aux patients, à la santé et aux territoires
* 15 Loi n° 75-535 du 30 juin 1975 relative aux institutions sociales et médico-sociales
* 16 Loi n° 2002-2 du 2 janvier 2002 rénovant l'action sociale et médico-sociale
* 17 art L313-1 du code de l'action sociale et des familles
* 18 Construire le cinquième risque : le rapport d'étape ; Rapport d'information de M. Alain VASSELLE, fait au nom de la mission commune d'information dépendance n° 447, (2007-2008).
* 19 Rapport Libault sur la concertation Grand âge et autonomie, 175 propositions pour une politique nouvelle et forte du grand âge en France, mars 2019.
* 20 Les coupes sont un système d'évaluation utilisé par les professionnels de santé pour définir les pathologies et le niveau de dépendance du résident.
* 21 Loi n° 97-60 du 24 janvier 1997 tendant, dans l'attente du vote de la loi instituant une prestation d'autonomie pour les personnes âgées dépendantes, à mieux répondre aux besoins des personnes âgées par l'institution d'une prestation spécifique dépendance
* 22 Référé sur le financement des établissements d'hébergement des personnes âgées dépendantes (Éhpad) et des adultes handicapés, 11 septembre 2014.
* 23 Instruction n° DGCS/SD5C/2017/96 du 21 mars 2017 relative à la mise en oeuvre de l'arrêté du 3 mars 2017 fixant le contenu du cahier des charges du contrat d'objectifs et de moyens (CPOM) prévu au IV ter de l'article L. 313-12 du code de l'action sociale et des familles et à l'articulation avec le CPOM prévu à l'article L. 313-12-2 du même code).
* 24 Ehpad : quels remèdes ?, Rapport d'information n° 341 (2017-2018) de M. Bernard BONNE, fait au nom de la commission des affaires sociales, déposé le 7 mars 2018.
* 25 Article 22 de la loi n° 2002-2 du 2 janvier 2002 rénovant l'action sociale et médico-sociale.
* 26 Article 85 de la loi n° 2006-1640 du 21 décembre 2006 de financement de la sécurité sociale pour 2007.
* 27 Article 72 de la loi n° 2017-1836 du 30 décembre 2017 de financement de la sécurité sociale pour 2018. Voir le commentaire de l'article 51 du projet de loi initial dans le rapport n° 77 (2017-2018) de notre collègue Jean-Marie Vanlerenberghe fait au nom de la commission des affaires sociales, déposé le 8 novembre 2017.
* 28 IGAS, « Le dispositif d'évaluation interne et externe des établissements et services sociaux et médico-sociaux », juin 2017.
* 29 Article 75 de la loi n° 2019-774 du 24 juillet 2019 relative à l'organisation et à la transformation du système de santé.
* 30 Article L. 312-8 du code de l'action sociale et des familles.
* 31 HAS, Référentiel d'évaluation de la qualité des établissements et services sociaux et médico-sociaux , mars 2022.
* 32 Décret n° 2021-1476 du 12 novembre 2021 relatif au rythme des évaluations de la qualité des établissements et services sociaux et médico-sociaux.
* 33 Décret n° 2022-695 du 26 avril 2022 modifiant le décret précédent.
* 34 Cour des comptes, rapport sur la prise en charge médicale en Ehpad, février 2022.
* 35 Décret n° 2022-734 du 28 avril 2022 portant diverses mesures d'amélioration de la transparence financière dans la gestion des établissements et services sociaux et médico-sociaux mentionnés au I de l'article L. 312-1 du code de l'action sociale et des familles.
* 36 Rapport de la concertation Grand âge et autonomie, 2019.
* 37 Article D. 311-3 du code de l'action sociale et des familles, dans la rédaction issue du décret n° 2004-287 du 25 mars 2004 relatif au conseil de la vie sociale et aux autres formes de participation institués à l'article L. 311-6 du code de l'action sociale et des familles.
* 38 Cour des comptes, rapport sur la prise en charge médicale en Ehpad, février 2022.
* 39 Décret n° 2022-688 du 25 avril 2022 portant modification du conseil de la vie sociale et autres formes de participation.
* 40 Voir le Mensuel des maisons de retraite n° 248, février 2022.
* 41 Arrêté du 10 mai 2004 portant création du système d'information « prévention des risques, inspections, signalements des maltraitances en établissement (PRISME) ».
* 42 IGAS, « Évaluation du dispositif de lutte contre la maltraitance des personnes âgées et des personnes handicapées mis en oeuvre par les services de l'État dans les établissements sociaux et médico-sociaux », mars 2006.
* 43 Circulaire DGAS/2A n° 2008-316 du 15 octobre 2008 relative au renforcement des missions d'inspection et de contrôle au titre de la lutte contre la maltraitance des personnes âgées et des personnes handicapées ; Circulaire DGCS/2A n° 2010-254 du 23 juillet 2010 relative au renforcement de la lutte contre la maltraitance des personnes âgées et des personnes handicapées et au développement de la bientraitance dans les établissements et services médico-sociaux relevant de la compétence de l'ARS ; Circulaire DGCS/SD2A n° 2011-282 du 12 juillet 2011 relative au renforcement de la lutte contre la maltraitance, au développement de la bientraitance dans les établissements et services sociaux relevant de la compétence des services déconcentrés de la cohésion sociale et à la compétence du représentant de l'État dans le département au titre de la protection des personnes ; Circulaire DGCS/SD2A n° 2014-58 du 20 février 2014 relative au renforcement de la lutte contre la maltraitance et au développement de la bientraitance des personnes âgées et des personnes handicapées dans les établissements et services médico-sociaux relevant de la compétence
des ARS.
* 44 Article L. 331-8-1 du code de l'action sociale et des familles, dans sa rédaction issue de l'article 30 de la loi n° 2015-1776 du 28 décembre 2015 relative à l'adaptation de la société au vieillissement.
* 45 Arrêté du 28 décembre 2016 relatif à l'obligation de signalement des structures sociales et médico-sociales.
* 46 Article R. 1413-67 du code de la santé publique.
* 47 Article L. 161-40 du code de la sécurité sociale.
* 48 Décret n° 2016-1151 du 24 août 2016 relatif au portail de signalement des événements sanitaires indésirables et arrêté du 27 février 2017 fixant la liste des catégories d'événements sanitaires indésirables pour lesquels la déclaration ou le signalement peut s'effectuer au moyen du portail de signalement des événements sanitaires indésirables.
* 49 Article R. 331-9 du code de l'action sociale et des familles et article R. 1413-68 du code de la santé publique.
* 50 Instruction DGS/CORRUSS n o 2012-432 du 21 décembre 2012 relative au signalement par les ARS d'événements sanitaires au niveau national dans le cadre du déploiement du système d'information sanitaire des alertes et crises dénommé SISAC.
* 51 Audition du 10 mai 2022.
* 52 Article R. 331-10 du code de l'action sociale et des familles.
* 53 « Les groupes d'Ehpad privés dopés par le papy-boom » dans Le Monde du 19 novembre 2019.
* 54 Voir Théo Bourgeron, Caroline Metz et Marcus Wolf, Financiariser le grand âge - Le rôle du capital-investissement dans la gestion des maisons de retraite au Royaume-Uni, en Allemagne et en France, rapport copublié par Finanzwende et l'institut Veblen, janvier 2022 .
* 55 Audition du 13 avril 2022.
* 56 Voir Les Echos capital finance du 11 décembre 2014.
* 57 Voir L'Agefi quotidien, le 31 mai 2021.
* 58 Laure de la Bretèche et Jean-François Vitoux, « Repenser la régulation des Ehpad privés », dans Le Monde du 3 février 2022.
* 59 Le cas échéant par des montages fiscaux sophistiqués : voir « Révélations - Ehpad et Assurances Vie : Paradis Fiscaux, Opacité et Complicité d'État », dans Le Média, 24 juin 2020, cité par Bourgeron, Metz et Wolf, rapport précité.
* 60 Voir Les Echos capital finance du 1 er septembre 2020.
* 61 « Le modèle économique intenable des Ehpad privés » dans Le Monde du 27 janvier 2022.
* 62 Article D. 313-10-8 issu du décret n° 2020-254 du 13 mars 2020 relatif aux modalités de la cession prévue à l'article L. 313-1 du code de l'action sociale et des familles.
* 63 Décret n° 2022-734 du 28 avril 2022 précité.
* 64 Article L. 313-1-1 du code de l'action sociale et des familles.
* 65 Feuille de route Ehpad-USLD DGCS-DGOS 2021-2023, mars 2022.
* 66 Claude Jeandel et Olivier Guérin, rapport de la mission sur les USLD et les Ehpad, juin 2021.
* 67 Instruction N° DGOS/R4/DGCS/3A/2021/233 du 19 novembre 2021 relative au déploiement des interventions des équipes mobiles de gériatrie hospitalières sur les lieux de vie des personnes âgées.
* 68 Décret n° 2022-731 du 27 avril 2022 relatif à la mission de centre de ressources territorial pour personnes âgées et au temps minimum de présence du médecin coordonnateur en établissement d'hébergement pour personnes âgées dépendantes.
* 69 Décret n° 2022-717 du 27 avril 2022 relatif à la création d'une prime de revalorisation pour les médecins coordonnateurs exerçant en établissement d'hébergement pour personnes âgées dépendantes public.
* 70 Arrêté du 26 avril 1999 fixant le contenu du cahier des charges de la convention pluriannuelle prévue à l'article L. 313-12 du code de l'action sociale et des familles.
* 71 Audition du 24 mai 2022.
* 72 Audition du 30 mars 2022.
* 73 Myriam El Khomri. « Plan de mobilisation en faveur de l'attractivité des métiers du grand âge », octobre 2019.
* 74 Concertation grand âge et autonomie, mars 2019.
* 75 Loi n° 2020-992 du 7 août 2020 relative à la dette sociale et à l'autonomie.
* 76 « Vers un service public territorial de l'autonomie », rapport remis par M. Dominique Libault.
* 77 Article L. 146-1 du code de l'action sociale et des familles.
* 78 Rapport de la Commission d'étude des problèmes de la vieillesse, présidée par Pierre Laroque, 1962.