C. LA PROMOTION DE LA BONNE GOUVERNANCE : L'EXEMPLE DU SYSTÈME DE SOINS
1. Un système de soins dont les coûts apparaissent maîtrisés dans un contexte de fort vieillissement de la population
La maîtrise des dépenses de santé est une préoccupation ancienne en Suède. Plusieurs réformes structurelles de l'organisation des soins conduites dès le début des années quatre-vingt ont permis une réelle réduction puis une stabilisation des dépenses de soins au cours des années quatre-vingt-dix (autour de 8,3 % du Pib, contre 9,1 % en 1980). La légère remontée de leur poids dans le total de la richesse nationale, constatée ces dernières années (marquées par un retour à un taux de 9,1 % de la richesse nationale), révèle une dynamique moindre que dans les pays comparables de l'OCDE.
Dépenses de santé en part du Pib des pays
de l'OCDE
(comparaison 1990 et 2004)
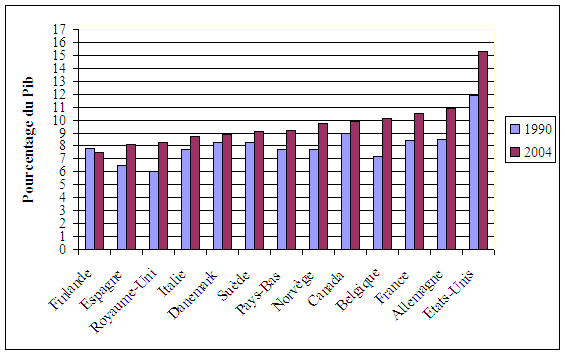
Source : OCDE- Ecosanté 2006
Ainsi la France et l'Allemagne , parties toutes deux de niveaux pourtant très proches de celui constaté en Suède (entre 8 % et 8,5 % de Pib en 1990), ont-elles atteint aujourd'hui un palier de dépenses de soins représentant près de deux points de Pib en plus par rapport à ce pays (avec des taux de près de 11 % de la richesse nationale).
Dans le détail, la différence de coût du système de santé entre la France et la Suède apparaît par exemple très sensible en ce qui concerne les dépenses de médicament par habitant . D'après les données collectées par l'OCDE, le rapport était pratiquement du simple au double en 2004 : près de 600 dollars (à parité de pouvoir d'achat) en France, contre moins de 350 dollars en Suède, en dépit d'une forte augmentation de ce poste de dépenses dans ce pays au cours des années quatre-vingt et quatre-vingt-dix.
Ces résultats ont été obtenus alors que la Suède a aujourd'hui la plus forte proportion de personnes âgées en Europe , avec 5,4 % d'habitants de quatre-vingts ans et plus. Deuxième fait remarquable : la contrainte imposée au secteur public, très fortement dominant dans le modèle suédois, n'a pas provoqué de basculement vers la privatisation des soins .
2. Les ingrédients du mode de gestion suédois : décentralisation et responsabilisation des acteurs locaux
- Si l'Etat joue un rôle important dans la définition du cadre légal, le contrôle du niveau de qualité et d'une répartition équitable des soins ainsi que la définition des priorités et des grands objectifs de santé publique, le financement, l'organisation et la fourniture des soins relèvent très largement des conseils généraux des comtés ainsi que des municipalités .
Le système de santé est organisé, depuis le milieu des années soixante-dix, sur trois niveaux, dans le but de privilégier une logique de satisfaction des besoins sur une logique d'offre :
- au premier niveau se trouvent mille centres de soins primaires , placés sous l'autorité des comtés, auxquels les Suédois s'adressent pour tous leurs problèmes de santé ; ces centres comprennent l'ensemble des professions médicales et paramédicales, avec une répartition des rôles qui ne fait intervenir le médecin que pour les cas les plus graves , cependant que la majeure partie des consultations est effectuée par les infirmières et les prises de sang et visites bénignes par les aides infirmières. La plupart des centres de soins sont publics ; 20 % à 25 % sont cependant détenus par le secteur privé (50 % dans le comté de Stockholm), mais la quasi-totalité sont placés sous contrat avec les comtés et ne se distinguent pas des autres centres du point de vue du patient ;
- au deuxième niveau , soixante-cinq hôpitaux de comtés ou de districts offrent des soins dans diverses spécialités ; ils sont également responsables des secteurs psychiatriques ;
- enfin, au troisième niveau , pour les soins aigus et très spécifiques , la Suède est divisée en six régions rassemblant un ou deux hôpitaux de soins intensifs. Ces hôpitaux, au nombre de huit, sont également impliqués dans la recherche.
Dans ce système, les médecins (comme les autres professionnels de santé) sont essentiellement des salariés des comtés (à hauteur de 90 %) et non des professionnels libéraux. Les salaires et les conditions d'emploi sont donc négociés, du côté des employeurs, par les fédérations de collectivités locales et, du côté des professionnels de santé, par les associations qui les représentent.
Par ailleurs, cette organisation en trois niveaux a abouti à une répartition relativement atypique des médecins : 80 % travaillent en secteur hospitalier (deuxième et troisième niveaux) et sont des spécialistes (contre 55 % par exemple en France).
Enfin, du point de vue du patient, l'utilisation de ce système à trois niveaux est caractérisée par une très grande liberté : dans la plupart des comtés, celui-ci a le choix de son centre de soins primaire, de son médecin et de son hôpital. Il peut également décider d'être examiné et traité dans un centre de soins ou directement en hôpital, en ambulatoire. Le passage préalable par un généraliste pour l'accès à un spécialiste n'est la plupart du temps pas requis, sauf parfois pour les soins donnés en-dehors du secteur de prise en charge du conseil général où réside le patient.
- Du milieu des années quatre-vingt à la fin des années quatre-vingt-dix, l'organisation décentralisée de la santé a été utilisée pour assurer un meilleur contrôle de l'augmentation des dépenses en accroissant l'autonomie et la responsabilité des autorités locales dans leur champ de compétences .
- La première réponse dans le sens d'une meilleure maîtrise des coûts a été financière et est passée de façon relativement classique par un relèvement de la participation des malades à travers l'instauration de tickets modérateurs . La participation aux coûts est systématique et ne fait l'objet d'aucun remboursement par un système de couverture complémentaire (qui n'existe de toute façon pas en Suède).
Les patients hospitalisés versent un forfait journalier de 80 couronnes (8,6 euros). Pour l'ensemble des autres prestations, ce sont les conseils généraux des comtés qui fixent eux-mêmes le niveau de participation de l'usager en fonction du service rendu. Dans le secteur des soins primaires, le prix acquitté par le patient pour une consultation médicale peut aller de 100 à 150 couronnes (de 11 à 16 euros environ). Chez le spécialiste, le tarif est plus élevé (260 couronnes - 28 euros - pour le comté de Stockholm). Dans la plupart des comtés, on l'a vu, il n'existe pas de mécanisme de parcours de soins coordonné, imposant le passage préalable par un généraliste et comportant en contrepartie une diminution, voire une exemption de franchise.
La coparticipation des patients au financement du système de soins est plafonnée par période de douze mois : 900 couronnes pour les consultations de professionnels de santé (environ 100 euros) et 1800 couronnes pour les médicaments prescrits sur ordonnance (environ 200 euros). Des systèmes de gratuité existent cependant pour certaines tranches d'âges (les jeunes en particulier) et certaines affections.
Si la participation financière du patient est devenue un élément obligé de maîtrise de la dépense et de sensibilisation de la population au coût réel des soins de santé, son impact doit pourtant être relativisé : la part des dépenses publiques dans le total des dépenses de santé est certes descendue du taux de 90 % en 1990 à environ 85 % aujourd'hui, mais elle reste très sensiblement supérieure aux taux constatés en France ou en Allemagne (77 %-78 %).
- La deuxième réponse apportée à la dérive des coûts, vraisemblablement la première en termes d'impact , a été l'effort, mené dans les années 1990, de réorientation d'un système centré sur l'hôpital vers un système centré sur les soins primaires et les soins à domicile 12 ( * ) .
Le mouvement a été amorcé avec la réforme Adel, en 1992 , qui a transféré des comtés vers les municipalités la responsabilité financière des soins non médicaux aux personnes dépendantes (traitements de base, prévention, soins courants, rééducation). Parallèlement, les communes devaient rembourser aux hôpitaux financés par les comtés les frais engagés par les « bed blockers », c'est-à-dire par des personnes hospitalisées qui ne nécessitent plus de soins médicaux mais ne quittent pas l'hôpital faute de trouver une place en maison de soins ou de pouvoir rentrer chez eux et bénéficier de soins à domicile.
Les restructurations effectuées en Suède sont très remarquables si l'on établit des comparaisons internationales . En effet, la part de l'hôpital a été considérablement réduite afin de concentrer l'activité hospitalière sur les soins spécialisés et les soins très aigus et de dispenser les soins quotidiens au plus près des individus, dans un cadre moins coûteux et moins pathogène. Ainsi, 45 % des lits d'hôpitaux ont été fermés au cours des années 1990 (contre 19 % en France au cours de la même période) et le système emploie aujourd'hui 20 % de personnel en moins par rapport à 1990 13 ( * ) .
Dans le même temps, cependant, les comtés et les municipalités ont favorisé le développement des soins en maison de retraite et à domicile , y compris pour des soins médicaux relativement complexes, comme l'opération de la cataracte. Ainsi, pour autant que l'on puisse l'appréhender dans le détail, si le nombre de lits hospitaliers a diminué, il n'en a pas été de même pour le nombre d'opérations effectuées, tandis que le nombre d'emplois d'infirmiers augmentait fortement.
C'est essentiellement ce redéploiement qui a permis une stabilisation des dépenses de santé un peu au-dessus de 8 % du Pib tout au long des années quatre-vingt-dix.
- Enfin, troisième type de réponse pour assurer une meilleure maîtrise des coûts : les règles de gestion du système de santé ont généralement été modifiées dans le sens d'un plus grand recours aux techniques managériales en vigueur dans le secteur concurrentiel afin d'accroître la productivité du système de soins .
Les comtés ont été laissés libres de choisir les modes de relations financières qu'ils souhaitaient mettre en oeuvre avec les structures hospitalières placées sous leur tutelle. Cependant, la majorité des collectivités concernées ont adopté le principe de la séparation entre acheteurs de services (le comté) et fournisseurs (les hôpitaux et professionnels de santé) (purchaser/provider split). Dans ce système, les relations entre les deux entités sont formalisées par une convention signée par chaque partie, fixant les objectifs à atteindre et les moyens financiers accordés et incluant les sanctions éventuelles en cas de non-respect des clauses contractuelles. Dans ce cadre, les hôpitaux disposent d'une complète liberté de gestion.
Le système de la dotation globale, qui était encore la règle générale pour le financement de l'hôpital dans les années quatre-vingt, a ainsi progressivement laissé place dès les années quatre-vingt-dix, dans la plupart des cas, à des mécanismes de paiement à la pathologie, en général sur la base d'un système analogue peu ou prou à la tarification à l'activité (T2A), le système DRG (diagnosis related group).
Dans le mécanisme de DRG retenu notamment par le comté de Stockholm, chaque groupe homogène de malades se voit attribuer un nombre prédéfini de points 14 ( * ) et le budget versé par le comté à l'hôpital est alors fonction du nombre d'actes pratiqués dans chaque groupe de soins et de la valeur du point. Initialement, la valeur du point, exprimée en couronne, devait être celle constatée dans l'hôpital le plus productif , sans distinction entre le secteur public et le secteur privé (lequel est, au demeurant, tout à fait marginal en Suède). L'objectif était d' attribuer à l'hôpital son budget en fonction du coût de production du point le plus bas, afin d'inciter chaque structure à aligner ses pratiques sur la plus performante d'entre elles .
Depuis 1999, toutefois, la valeur du point a été réindividualisée pour chaque hôpital, mais la fonction de comparaison de la productivité des établissements de soins permise par le système DRG a été préservée . Sur cette base, les autorités de tutelle peuvent enjoindre aux hôpitaux de réaliser des économies et ces structures sont elles-mêmes incitées à améliorer leur management.
La Suède possède un atout important dans ce travail de connaissance des coûts du système de santé : son rôle leader dans l'utilisation de bases de données médicales à des fins d'élaboration de codes de bonnes pratiques . Une cinquantaine de « fichiers nationaux de qualité » ont ainsi été établis, par exemple dans le domaine de la chirurgie cardiaque, des opérations de prothèse de la hanche et des accidents cérébro-vasculaires.
- Le seul secteur dans lequel la décentralisation n'a pas joué un rôle majeur dans le sens de la maîtrise des coûts a été celui du médicament .
La forte croissance des dépenses par habitant constatée entre 1990 et 2002 (115 %) a pu être enrayée essentiellement grâce à l'action énergique d'une agence nationale créée en 2001 (National pharmaceutical benefits board) notamment en faveur des génériques .
On a vu cependant précédemment que les dépenses de médicament en Suède restent faibles (presque moitié moindres) comparées à la France.
* 12 Sur ce point, lire en particulier : « Un système régionalisé en constante évolution : le cas suédois » par Bruno Palier, Sève 2006/3, n° 12, pages 29-36.
* 13 Le nombre de lits est passé de 15 pour 1 000 habitants en 1985 à 5,6 en 2000.
* 14 Par exemple, deux points pour un accouchement et trois points pour une opération de la cataracte.







