E. SOUTENIR LE DÉPLOIEMENT DE LA TÉLÉMÉDECINE QUI FACILITE L'ACCÈS AUX SOINS DES POPULATIONS RÉSIDANT DANS LES TERRITOIRES SOUS-DOTÉS
Loin d'être la solution miracle vantée par certains pour résoudre le problème de l'éloignement médical, les technologies numériques appliquées en santé constituent néanmoins une opportunité pour faciliter l'accès aux soins dans les zones sous-denses et rapprocher les patients des médecins. Le potentiel de la télémédecine est double : tout en facilitant la couverture sanitaire de populations en zones sous-denses, elle peut aussi contribuer à libérer du temps médical dans ces territoires. Le numérique peut ainsi contribuer à réduire les inégalités, en apportant du temps médical sans déplacer les médecins dans les zones sous-denses grâce à la téléconsultation et en favorisant la mobilité professionnelle des médecins , en leur permettant d'exercer physiquement dans une zone sous-dense quelques jours par semaine. Les solutions numériques de santé permettent également une meilleure coordination des professionnels de santé.
La télémédecine constitue un moyen opportun de pallier certaines consultations en présentiel, voire de traiter ponctuellement des patients sans solution d'offre médicale, mais il n'est pas souhaitable que la télémédecine devienne l'unique voie d'entrée dans le parcours de santé . Le toucher et la palpation sont des éléments majeurs de la prise en charge et du diagnostic des symptômes du patient. Il est important de préserver l'alternance entre consultations à distance et consultations physiques entre le soignant et le soigné : à défaut, le risque de développement d'une médecine à deux vitesses est bien réel, numérique pour les moins favorisés et humaines pour les plus favorisés.
Les médecins eux-mêmes sont partagés sur l'intérêt du recours à la télémédecine : selon l'enquête « Soigner demain », 44 % des médecins pensent que la télémédecine permettra d'améliorer l'accès aux soins et 55 % pensent le contraire. Certains praticiens considèrent que la télémédecine peut aboutir à un nouveau profil de patient « consommateur », plutôt jeune, utilisant facilement les nouvelles technologies, au détriment des patients habitant une zone de faible densité médicale.
Le législateur a accompagné le développement de la télémédecine depuis un peu plus d'une dizaine d'années en lui donnant une assise juridique et en organisant les modalités de sa prise en charge par l'Assurance Maladie. L'encadré ci-dessous en récapitule les principales étapes et le cadre juridique en vigueur.
La progressive prise en charge de la télémédecine
Le cadre juridique de la télémédecine a été posé pour la première fois en France par la loi n° 2009-879 du 21 juillet 2009 (article 78) et le décret n° 2010-1229 du 19 octobre 2010.
Jusqu'en 2018, la télémédecine a été conçue et déployée dans un cadre expérimental avec des financements portés par les fonds d'interventions régionaux qui ont contribué à préparer un financement de droit commun.
La convention médicale signée en août 2016 a constitué la première étape qui a ouvert les premiers remboursements d'actes de télémédecine par l'Assurance Maladie, en créant 2 actes de suivi des patients en EHPAD, l'un de téléexpertise et l'autre de téléconsultation.
L'avenant n° 6 à la convention médicale, signé en juin 2018, a permis de faire entrer dans le droit commun le remboursement par l'Assurance Maladie des actes de téléconsultation (septembre 2018) et de téléexpertise (février 2019).
Des précisions sur la mise en oeuvre des aménagements et exceptions aux grands principes conditionnant la prise en charge de la téléconsultation ont depuis été introduites par l'avenant n° 8 à la convention médicale et plus récemment par l'avenant n° 9, qui simplifie et élargit le cadre de la prise en charge, notamment pour les patients résidant en zones sous-denses.
Les actes de téléconsultation sont pris en charge sous réserve de répondre à 3 conditions :
- inscription dans le respect du parcours de soins coordonné avec orientation préalable du médecin traitant ;
- alternance obligatoire nécessaire de consultations en présentiel et de téléconsultations ;
- inscription dans une logique d'ancrage territorial aux soins.
Des aménagements sont prévus afin de faciliter l'accès aux soins pour tous, notamment en zones sous-denses, à l'instar de :
- l'exception de la condition du respect du parcours de soins pour les patients résidant en zone sous-dense et sans médecin traitant ;
- ou l'exception à la territorialité pour les patients résidant en zone sous-dense et en l'absence d'organisation territoriale coordonnée de télémédecine.
Afin d'accompagner le déploiement de la télémédecine, des mesures ont été prises afin de garantir une pratique de qualité, respectueuse des principes d'organisation du système de soins, avec notamment l'instauration d'un seuil maximal de 20 % d'activité de télémédecine susceptible d'enclencher la procédure de sanction conventionnelle (avenant 9) et l'élaboration en cours d'une charte de bonnes pratiques de l'activité de téléconsultation.
L'usage de la télémédecine s'est révélé très anecdotique en 2017, avec seulement 1 500 actes de téléconsultations, et 2018 avec 5 985 actes de téléconsultations et moins de 1 % des médecins concernés par cette pratique, toutes spécialités confondues. L' ouverture du remboursement obligatoire par l'assurance maladie de certains actes pour les médecins a permis une première hausse des usages . Le remboursement a été mis en place à compter de septembre 2018 pour les actes de téléconsultation et de février 2019 pour les actes de téléexpertise. Pour l'ensemble des téléconsultations réalisées de septembre 2018 à février 2020, le nombre d'actes facturés mensuellement a augmenté de manière continue. En 2019, on recense 136 882 téléconsultations facturées au total, et les deux premiers mois de 2020 ont permis d'enregistrer chacun plus de 20 000 actes de téléconsultation facturés. Au total, 13 % des médecins, généralistes et spécialistes, avaient fait l'expérience de la télémédecine à la fin 2019.
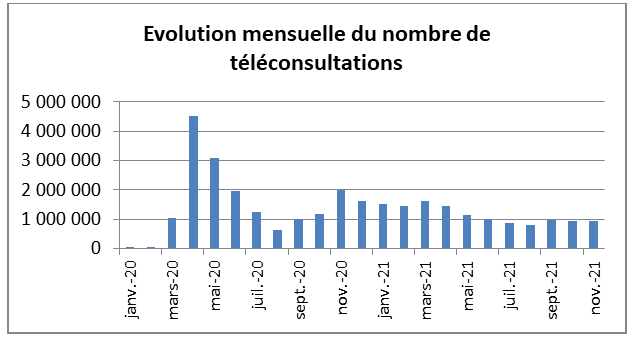
Il a fallu l'évolution du contexte pandémique au printemps 2020 pour voir progresser significativement le recours à la télémédecine : elle a permis d' accompagner la continuité des soins dans un contexte de restriction des déplacements en tenant compte de la nécessité d'enrayer la progression du virus en limitant les contacts humains. C'est à l'occasion du premier confinement que le recours aux consultations a été le plus marqué, avec un pic en avril 2020 à 4,4 millions de téléconsultations, soit une multiplication par 142 des usages, ainsi que l'illustre le graphique ci-dessous.
Source : CNAM.
Ces chiffres particulièrement élevés ont été enregistrés dans un contexte de fermeture de nombreux cabinets médicaux et d'une stratégie de recours à la télémédecine comme moyen de lutter contre la propagation de l'épidémie. La télémédecine est devenue une expérience partagée par 71 % des médecins, soit 55 points de plus qu'avant le confinement.
Les téléconsultations se stabilisent actuellement à environ 1 million par mois, un niveau qui demeure largement supérieur à celui observé avant crise (multiplication par 50 du nombre de téléconsultations, et par 3 de la part des médecins utilisateurs par rapport à début 2020) et sont réalisées à 80 % par des médecins généralistes et à 20 % par les autres spécialités, une proportion stable dans le temps. Les actes médicaux à distance s'inscrivent progressivement comme des pratiques pérennes .
Il convient de prendre acte de cette nouvelle donne et de l'acculturation progressive d'une part croissante de Français à cette nouvelle modalité d'accès aux soins en facilitant son recours, notamment dans les zones sous dotées. Pour cela, il convient dans un premier temps d' accompagner prioritairement les patients résidant dans les territoires sous-denses rencontrant des difficultés avec les outils numériques ou ne disposant pas de connexion à internet, afin de limiter les effets délétères du cumul des difficultés : c'est le public pour lequel l'action publique doit être la plus volontariste.
Proposition 9 : Encourager le déploiement de bornes de téléconsultation en zones sous-denses dans des lieux identifiés et faciles d'accès, avec un accompagnement par un infirmier libéral ou un professionnel de santé.
Les conditions de remboursement des téléconsultations, rappelées plus haut, contribuent à accentuer les inégalités pour les patients les plus éloignés des soins, ne disposant pas de médecin traitant ou vivant dans une zone sous-dense. Depuis la signature de l'avenant 9 à la convention médicale de 2016, il est possible de déroger à la condition de territorialité hors parcours de soins si le patient n'a pas de médecin traitant et vit dans une zone d'intervention prioritaire (ZIP), mais elle n'est possible que si aucune organisation territoriale coordonnée référencée n'existe sur le territoire du patient. Dans la mesure où aucun recensement des organisations territoriales n'a été à ce jour effectué, l'éligibilité du patient est complexe à apprécier.
Proposition 10 : Garantir le remboursement sans condition par l'Assurance Maladie des téléconsultations pour les patients résidant en zones sous-denses.
Les entreprises de télémédecine entendues par le rapporteur insistent sur la nécessité d'un cadre stable et clair qui puisse s'inscrire dans la durée : les 3 avenants à la convention médicale en trois ans entraînent un manque de lisibilité du cadre réglementaire applicable, pour les patients comme les médecins. Même si ce phénomène peut s'expliquer par l'agilité de la technologie et les importants progrès techniques qui caractérisent la télémédecine, il serait souhaitable de rapprocher le cadre de la télémédecine du régime applicable à la consultation classique.
Par ailleurs, il pourrait être opportun de faire évoluer à la marge le plafond des 20 % du volume d'activité globale conventionnée à distance sur une année civile, dans la perspective d'optimiser le temps médical disponible. Ce principe aurait pour avantage de prévenir l'émergence de télémédecins à plein temps, même si une réflexion pourrait être menée pour prévoir des exceptions au profit de certaines activités médicales ou certains types de praticiens, à l'instar des médecins mères de famille ou des praticiens en situation de cumul emploi-retraite. Cette règle pourrait également être assouplie en appréhendant par exemple le plafond des 20 % sur une période triennale.