B. UN REBOND DES DÉPENSES PRINCIPALEMENT IMPUTABLE À LA SITUATION DE LA BRANCHE VIEILLESSE
Après deux années de ralentissement, les dépenses accéléreraient à nouveau fortement en 2024 (+ 5,06 %). Cette accélération s'explique principalement par la croissance des dépenses de prestations légales, qui elle-même dépend pour plus de la moitié de la contribution des revalorisations légales.
La situation est contrastée entre les branches : la branche vieillesse (hors FSV) y contribue particulièrement (+ 6,8 %), alors que la contribution de la branche maladie se fait plus modeste que précédemment (+ 3,36 %) du fait de la disparition des dernières dépenses liées à la crise sanitaire.
Évolution des objectifs de dépense
des régimes obligatoires de base
de sécurité sociale
et du FSV
(en milliards d'euros)
|
Branches |
2023 |
2024 |
Évolution |
|
Maladie |
+ 243,7 |
+ 251,9 |
+ 3,36 % |
|
Accidents du travail - maladies professionnelles (AT-MP) |
+ 15,3 |
+ 16,0 |
+ 4,58 % |
|
Vieillesse |
+ 275,0 |
+ 293,7 |
+ 6,80 % |
|
Famille |
+ 56,0 |
+ 58,0 |
+ 3,57 % |
|
Autonomie |
+ 37,9 |
+ 39,9 |
+ 5,28 % |
|
Toutes branches (hors transferts entre branches) |
+ 610,5 |
+ 641,4 |
+ 5,06 % |
|
Fonds de solidarité vieillesse (FSV) |
+ 19,5 |
+ 20,6 |
+ 5,64 % |
|
Toutes branches (hors transferts entre branches), y.c. FSV |
+ 610,9 |
+ 641,8 |
+ 5,06 % |
Source : commission des finances du Sénat, d'après le PLF 2024
1. Les cinq branches de la sécurité sociale connaîtront une progression soutenue de leurs dépenses
a) La branche « AT-MP » est concernée par une mesure nouvelle qui aura des incidences en dépenses
Les dépenses de la branche accidents du travail - maladies professionnelles augmenteraient de 4,58 % en 2024. Cette progression résulte principalement d'une mesure nouvelle, portée par l'article 39 du présent projet de loi, qui rénove les modalités d'indemnisation du déficit fonctionnel permanent.
Actuellement, les assurés victimes d'un accident du travail ou atteints d'une maladie professionnelle bénéficient, outre d'indemnités journalières et de la prise en charge de leurs frais médicaux, d'une indemnité en capital lorsque l'incapacité fonctionnelle est inférieure à 10 % et d'une rente viagère forfaitaire lorsque l'incapacité fonctionnelle est supérieure à 10 %. Alors que la Cour de cassation a longtemps considéré que cette rente indemnisait tant le déficit fonctionnel permanent que le préjudice professionnel, deux arrêts du 20 janvier 2023 ont conduit à renverser cette jurisprudence.
L'article 39 réforme le dispositif d'indemnisation du déficit fonctionnel permanent supérieur à 10 % en prévoyant que la rente est composée de deux parts, l'une indemnisant le déficit fonctionnel, l'autre le préjudice professionnel. Les conditions d'indemnisation étant améliorées, cette mesure aurait un coût croissant pour la branche, d'environ 10 millions d'euros en 2025, et jusqu'à 50 millions d'euros en 2029.
b) La croissance des dépenses de la branche famille s'explique, en l'absence de mesure nouvelles pour 2024, par leur évolution tendancielle
Les dépenses de la branche famille augmenteraient à un rythme soutenu (+ 3,6 %), mais plus modéré qu'en 2023. En effet, en l'absence de mesures nouvelles ayant des effets en 2024, elles sont portées par la forte inflation constatée en 2023. La revalorisation des prestations légales prévue pour le 1er avril 2024 aurait, selon les prévisions, un effet à la hausse de + 4,6 %.
c) Les dépenses de la branche autonomie progresseront en 2024 du fait de mesures nouvelles
Les dépenses de la branche autonomie enregistreraient en 2024 une progression de 5,28 %, soit 2 milliards d'euros, dont 1,3 milliard d'euros de mesures nouvelles.
Sur le volet personnes âgées, les mesures concernent notamment l'amélioration de l'accompagnement en EHPAD destinées à financer 6 000 ETP supplémentaires (0,35 milliard d'euros) et le renforcement du virage domiciliaire (0,12 milliard d'euros). En ce qui concerne la prise en charge des personnes handicapées, le projet de loi comprend un certain nombre de mesures annoncées lors de la conférence nationale du handicap du 26 avril 2023, pour un montant de 0,9 milliard d'euros.
En outre, deux articles du présent projet de loi auront une incidence financière :
- l'article 37 ouvre la voie au transfert du financement des EHPAD vers la branche autonomie, par une expérimentation dans dix départements volontaires, pour un coût de 37 millions d'euros en 2025 ;
- l'article 38 crée un service de repérage, de diagnostic et d'accompagnement précoce des situations de handicap, une mesure financée à hauteur de 169 millions d'euros à horizon 2028.
2. Les effets de la réforme des retraites sur les dépenses de la branche vieillesse tardent à se faire sentir
La réforme des retraites adoptée en 20239(*) n'aura d'effets financiers favorables que progressivement, la montée en charge des mesures d'accompagnement étant plus rapide que celle des mesures d'âge. Elle se traduirait ainsi par un surcoût jusqu'à la fin de 2024. Selon la Cour des comptes, le gain net resterait limité à 1 milliard d'euros en 2025 et à 2 milliards d'euros en 2026.
La hausse des prestations de la branche vieillesse en 2024 (+ 6,8 %) est principalement portée par la revalorisation des pensions, qui atteindrait + 5,2 % en moyenne annuelle, soit une accélération après les 2,8 % constatées en 2023. L'effet « noria », c'est-à-dire la croissance de la pension moyenne des salariés, contribuerait légèrement à l'augmentation des prestations de la branche (à hauteur de 0,6 point en 2024).
Le Fonds de solidarité vieillesse (FSV) finance la part non contributive des prestations vieillesse, principalement les cotisations correspondant aux périodes validées gratuitement par les régimes de retraite, et en premier lieu les périodes de chômage, ainsi que les prestations relevant du minimum vieillesse. L'évolution de ses dépenses ralentirait en 2024 (+ 5,64 %, contre + 8 % en 2023 selon la CCSS) du fait de la baisse des prises en charge de cotisations chômage, mais resterait dynamique, notamment au titre du minimum vieillesse (+ 1,9 % contre + 1,4 % en 2023).
3. Il est prévu un niveau élevé des dépenses de la branche maladie et une réforme du financement des hôpitaux
a) Un Ondam post-crise sanitaire qui connaît un rebond de ses dépenses
Avant mesures nouvelles du PLFSS 2024, les dépenses dans le champ de l'Ondam augmenteraient de 3,4 % en 2024, hors dépenses de crise et à champ constant (+ 3,1 % y compris dépenses de crise). Cette évolution intègre 0,6 milliard d'euros au titre de la montée en charge en année pleine des revalorisations salariales du « Ségur de la santé », 0,2 milliard d'euros au titre de la hausse du taux de la CNRACL et 0,6 milliard d'euros au titre de l'inflation.
Après mesures nouvelles, l'Ondam s'élève à 254,9 milliards d'euros pour 2024, soit une hausse de 2,95 % par rapport à 2023. Quant à l'Ondam hors impact de la crise sanitaire, il s'établirait à 254,7 milliards d'euros : ainsi, seuls 0,2 milliard d'euros de dépenses liées à la crise sanitaire subsisteraient en 2024.
Évolution des sous-objectifs de l'Ondam pour 2024
(en milliards d'euros)
|
Sous-objectif |
2023 |
2024 |
Evolution |
|
Soins de ville |
+ 105,0 |
+ 108,4 |
+ 3,24 % |
|
Établissements de santé |
+ 102,5 |
+ 105,6 |
+ 3,02 % |
|
Établissements et services pour personnes âgées |
+ 15,5 |
+ 16,3 |
+ 5,16 % |
|
Établissements et services pour personnes handicapées |
+ 14,7 |
+ 15,2 |
+ 3,40 % |
|
Fonds d'intervention régional et soutien à l'investissement (FIR) |
+ 6,5 |
+ 6,1 |
- 6,15 % |
|
Autres prises en charge |
+ 3,4 |
+ 3,3 |
- 2,94 % |
|
TOTAL |
+ 247,6 |
+ 254,9 |
+ 2,95 % |
Source : article 43 du PLFSS pour 2024
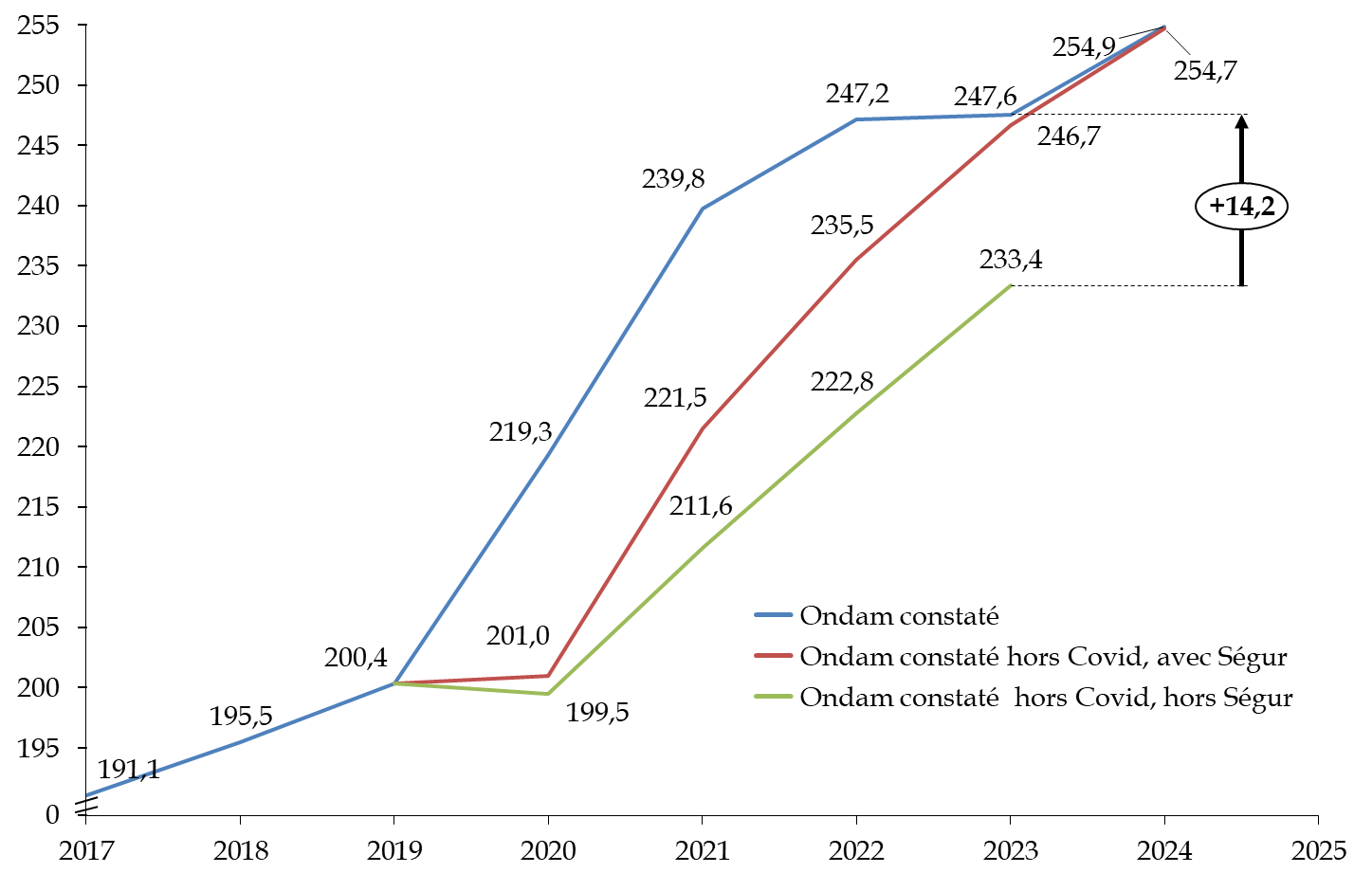
Évolution de l'Ondam entre 2017 et 2024
(en milliards d'euros)
Source : commission des finances du Sénat, d'après la commission des comptes de la sécurité sociale (CCSS) - septembre 2023
Les difficultés liées à la crise semblent ainsi dépassées : le dossier du presse du présent projet de loi montre ainsi les courbes de l'Ondam constaté et de l'Ondam hors-crise se rejoindre autour de 254 milliards d'euros. Cette vision est toutefois trompeuse. Comme le démontre le graphique ci-dessus, la trajectoire de l'Ondam hors-crise sanitaire et hors Ségur de la santé est largement inférieure à la trajectoire constatée. Si les dépenses directement liées à la crise sanitaire se sont résorbées, ce n'est pas le cas des dépenses pérennes du Ségur, indirectement liées à la crise, qui établissent l'Ondam à un niveau supérieur de 14,2 milliards d'euros au-dessus de son niveau « naturel ».
b) Parfois coûteuses à court-terme, certaines mesures nouvelles pourraient aboutir à des économies à plus long-terme
Le PLFSS pour 2024 contient plusieurs mesures exploitants des gisements d'économie, telles que des mesures d'incitation financière des patients à recourir aux transports partagés plutôt qu'aux transports individuels pour leurs déplacements remboursés (article 30, 50 millions d'euros en 2024) ou des mesures visant à réduire la consommation de médicaments, notamment d'antibiotique, lorsqu'elle n'est pas nécessaire (article 33, 3,2 millions d'euros).
Certaines mesures visent également à lutter contre la fraude, à l'instar des articles 6 et 7, qui tendent respectivement à lutter contre les sous déclarations de l'activité « ubérisée » par les plateformes numériques (de 35 millions d'euros en 2025 à 200 millions d'euros en 2027) et à permettre d'annuler la prise en charge partielle des cotisations des professionnels de santé sanctionnés pour fraude (2 millions d'euros par an). De même, la fraude aux arrêts de travail fera l'objet d'une vigilance particulier, via des contrôles renforcés (article 17) ou l'interdiction de bénéficier d'un arrêt de travail en téléconsultation (article 18, 100 millions d'euros en 2024).
Enfin, des mesures de prévention et d'accès aux soins sont également prévues, notamment en matière de santé sexuelle : ainsi, il est prévu la mise en oeuvre d'une campagne de vaccination contre le papillomavirus (article 17, pour un coût de 46 millions d'euros en 2024), la gratuité des préservatifs en pharmacie pour les moins de 26 ans (article 18, pour un coût de 3,9 millions d'euros en 2024) ou encore une meilleure rémunération des rendez-vous de prévention (article 20, pour un coût de 7,6 millions d'euros en 2024). Toutes ces mesures sont coûteuses à court terme, mais sont nécessaires en termes de santé publique et peuvent conduire à éviter des dépenses bien plus importantes à long-terme : c'est le cas, par exemple, de la vaccination contre le papillomavirus, qui peut éviter le développement de cancers du col de l'utérus.
c) La réforme du financement des hôpitaux pourrait avoir un impact sur l'Ondam
L'article 23 du projet de loi réforme le financement des établissements de santé en diminuant la part reposant sur la tarification à l'activité (T2A). Créée par la LFSS pour 2004, la T2A consiste en un paiement, par l'assurance maladie, d'un tarif préalablement défini appliqué à chaque séjour effectué par un patient dans un établissements de santé, les types de séjours, et les financements associés étant classés en « groupes homogènes de séjours » correspondant, chacun, à un « groupe homogène de malades ».
Si la T2A a eu des effets positifs sur la connaissance et la maîtrise des coûts, elle a également fait l'objet de critiques nombreuses, comme constituant un financement décorrélé des objectifs de santé publique et comme incitant à une recherche de rentabilité parfois contraire à l'amélioration de la qualité des soins et des conditions de travail des professionnels.
Surtout, la T2A s'est prêtée, dans le cadre de la régulation des dépenses de l'assurance maladie par le biais de l'Ondam, à une régulation prix-volume conduisant à sous-tarifer les actes médicaux pour respecter l'objectif voté en LFSS, résultant en une fragilisation de la situation financière des hôpitaux, comme a pu le constater la commission d'enquête sur la situation des hôpitaux au Sénat10(*).
L'article 23 propose donc de réduire la part des financements aujourd'hui issus de la tarification à l'activité pour évoluer vers un modèle de financement permettant de valoriser les 3 grandes catégories de soins suivants :
« Compartiments » de
financement des établissements de santé
article 23 du PLFSS
pour 2024
Source : annexe 9 du PLFSS pour 2024
L'étude d'impact de cet article indique que la mise en oeuvre de cette réforme « aura pour conséquence directe le développement de mesures dédiées à la coordination des parcours ainsi qu'aux dispositifs de prise en charge de populations vulnérables à hauteur de 12 millions d'euros » en 2024.
* 9 Loi n° 2023-270 du 14 avril 2023 de financement rectificative de la sécurité sociale pour 2023.
* 10 Rapport n° 587 fait par M. Bernard Jomier et Mme Catherine Deroche, au nom de la commission d'enquête sur la situation de l'hôpital et du système de santé en France, mars 2022.