EXAMEN DES ARTICLES
Article
premier
Création d'une plateforme de suivi des patients atteints de
symptômes post-infection de la covid-19
Cet article propose de mettre en place une plateforme de suivi sur laquelle pourraient se référencer gratuitement les patients souffrant ou ayant souffert de symptômes post-covid.
La commission n'a pas adopté cet article.
I - Le dispositif proposé : la création d'une plateforme de suivi des personnes souffrant ou ayant souffert de symptômes post-covid
Le présent article vise à créer une plateforme de suivi pour les personnes souffrant ou ayant souffert de symptômes post-covid . Les personnes qui le souhaitent pourraient gratuitement s'y référencer . La finalité précisée par le premier alinéa est celle d'un meilleur accompagnement des personnes ayant été infectées.
Il est indiqué que cette plateforme peut se décliner sous la forme d'un site internet ou d'applications.
Cette plateforme se situe dans le prolongement d'un dispositif créé à l'été 2020 par l'association « Tous Partenaires Covid » 12 ( * ) et qui permet aux personnes souffrant de symptômes post-covid de remplir des questionnaires sur leur état physique et psychologique de façon à recueillir des données, mieux comprendre la maladie, mais surtout faciliter leur orientation tout en préservant le rôle pivot du médecin traitant. Ainsi, aux coordonnées renseignées par le patient sont associées des informations sur les professionnels de santé et les dispositifs disponibles sur le territoire, comme la cellule de coordination post-covid, que le même patient peut présenter à son médecin traitant lors de la consultation pour que ce dernier soit à même de mieux l'orienter.
La plateforme proposée par le présent article pourrait s'inscrire dans cette logique et, plus largement, dans la mise en oeuvre d'un parcours gradué pour les malades ayant des symptômes persistants de la covid-19, que la Caisse nationale d'assurance maladie (CNAM) recommandait à l'été 2021 de construire et d'accompagner 13 ( * ) .
II - Les modifications adoptées par l'Assemblée nationale
Lors de l'examen du texte à l'Assemblée nationale, à l'initiative de Laurence Trastour-Isnart (LR), la commission des affaires sociales a complété cet article par un second alinéa qui renvoie désormais la définition des modalités de fonctionnement de la plateforme à un décret en Conseil d'État, après avis de la Commission nationale de l'informatique et des libertés .
L'Assemblée nationale a adopté cet article ainsi modifié.
III - La position de la commission
La création d'une telle plateforme ne paraît pas nécessiter de base légale. Ainsi, alors que la création de fichiers ou traitements automatisés est par nature réglementaire, la loi intervient en la matière principalement au regard de la sensibilité particulière de certains traitements intervenant dans le champ de l'ordre public ou dérogeant au secret médical.
Dans le cas présent, alors que la plateforme créée aurait vocation à récolter un grand ensemble de données de nature médicale et donc à caractère personnel , la commission s'est interrogée sur l'opportunité d'une disposition législative pour poursuivre l'intention de l'auteur et, le cas échéant sur la formulation retenue et sa conformité aux normes européennes 14 ( * ) .
A. Une plateforme aux finalités diverses et potentiellement incompatibles
1. Une nécessaire précision de la finalité de la plateforme créée
Lorsque le législateur estime devoir donner une base légale à un traitement de données, il est d'usage que celui-ci énumère strictement les finalités qui peuvent lui être assignées. Si l'article 1 er , dans sa rédaction, prévoit bien un but, celui de« mieux accompagner les personnes touchées par la covid-19 » , un tel outil peut poursuivre globalement plusieurs finalités distinctes :
- une amélioration de la prise en charge des patients , nécessitant une collecte des informations sur les malades, et proposant des prises en charge mieux adaptées à la situation du patient. Les médecins pourraient ainsi avoir accès à des données plus précises sur la maladie de leurs patients, ainsi qu'à des recommandations de traitement et à des informations sur les structures et les professionnels de santé susceptibles de les prendre en charge sur le territoire ;
- un recensement du nombre de cas dans une optique de santé publique et une amélioration de la recherche et des données épidémiologiques visant principalement à décrire la prévalence de la maladie.
Pour pertinente qu'une telle plateforme puisse apparaître pour contribuer aux différentes finalités présentées, force est cependant de constater que celles-ci, parfois pour partie satisfaites, sont en réalité surtout probablement incompatibles.
2. Des canaux d'informations existants
Si l'objet de la plateforme est celui d'un renforcement de l'information disponible sur les symptômes post-covid ou d'une sensibilisation des personnes touchées afin qu'elles s'insèrent dans un parcours de soins, il convient alors de rappeler les différentes sources déjà mises à disposition par les autorités sanitaires et gourvernementales .
Les sites du Gouvernement communiquent sur le « covid long » et la prise en charge des patients présentant de symptômes prolongés post-covid : la Task force « suivi des patients covid » placée auprès du ministère des solidarités et de la santé a par exemple publié en octobre un entretien sur le site du Gouvernement : « L'objectif est de limiter l'errance de diagnostic du covid long et la souffrance des patients », sur le « covid long » et les soins proposés.
Dans le même mouvement, l'Assurance maladie , par le site « ameli.fr », assure une information et une orientation des patients, avec notamment une page « Covid long, symptômes prolongés du covid-19 : de quoi parle-t-on ? ».
Dans ces deux cas, le patient est invité à prendre contact avec son médecin traitant chargé d'évaluer le parcours de soins qui sera pertinent.
3. Un appui à l'information et au diagnostic qui devrait alors être anonyme
Si la finalité poursuivie est celle d'un meilleur accès des patients au parcours de soins et donc d'un renforcement de l'information susceptible de les amener à consulter leur médecin traitant ou une structure adaptée, la plateforme créée devra s'appuyer sur les différents vecteurs existants ou, éventuellement, partiellement les rassembler, au risque de disperser les informations disponibles.
Surtout, le principal apport pourrait être le cas échéant celui d'une information plus territorialisée sur les structures locales dédiées.
Visant toujours les patients potentiels, différentes initiatives ont été mises en oeuvre par les agences régionales de santé . À titre d'exemple, l'ARS d'Île-de-France propose un parcours de soins au sein de sa page dédiée « Covid long : qui contacter, quelle organisation des soins en Île-de-France ? » :
- le premier échelon indiqué est, naturellement, le médecin traitant ou, à défaut, un généraliste ;
- deux autres structures sont évoquées, en deuxième échelon et sur orientation du médecin traitant, les cellules d'appui et de coordination covid long ou les hôpitaux de jour de rééducation ou centres ambulatoires « covid long » dédiés. Seize dispositifs d'appui à la coordination sont ainsi listés pour la région.
Comme l'a souligné la CNAM auprès du rapporteur, la plateforme proposée pourrait être un outil d'aide au diagnostic dans l'échange entre le patient et son médecin et contribuer à une meilleure orientation des patients. Cependant, il ne semble pas nécessaire alors de prévoir un référencement nominatif, l'anonymat devant être privilégié .
Un dispositif qui pourrait aider à l'orientation des patients
Pour la prise en charge et l'orientation des patients, il n'est pas nécessaire, et d'ailleurs non recommandé, d'inviter les patients à se référencer . Aussi l'algorithme établi par l'association « Tous partenaires Covid » devra-t-il être public : il s'agit de répondre à un enjeu de visibilité de cette nouvelle symptomatologie et aux besoins des patients concernés .
Cet algorithme n'a pas été validé par la CNAM - dont ce n'est pas la mission - mais repose sur des travaux scientifiques. La plateforme, financée par la CNAM, proposera un auto-questionnaire, permettant au patient de s'approprier sa maladie, et au médecin traitant d'affiner son diagnostic.
Le principe d'un outil numérique facilitant la synthèse de la situation du patient de manière à l'outiller dans la perspective de l'échange avec son médecin traitant est intéressant dans la mesure où il contribue à la prise en compte des besoins du patient et à son engagement dans sa prise en charge .
La plateforme proposera également un outil à destination des professionnels libéraux permettant notamment au travers du Répertoire optionnel des ressources (ROR), géré par l'ARS, d'orienter les patients concernés en fonction des moyens de second recours disponibles sur le territoire .
Un parcours de soins est en cours de structuration afin de graduer la prise en charge en fonction de la complexité et lourdeur de la situation du patient et le premier enjeu est d'informer les professionnels du premier recours (médecin traitant) des ressources disponibles dans le cadre du parcours (prise en charge spécialisée).
Pour l'orientation et la prise en charge des patients, une nouvelle disposition législative n'est pas nécessaire. Les actions susmentionnées sont d'ores et déjà en cours de déploiement. En application de l'article L. 162-1-11 du code de la sécurité sociale, au titre de sa « mission générale d'information des assurés sociaux, en vue notamment de faciliter l'accès aux soins », l'Assurance maladie se charge de surcroît de relayer une information générale sur le covid long (symptômes, orientation vers le médecin traitant ou coordonnées des unités covid...).
Réponse de la CNAM au questionnaire du rapporteur
4. Une préoccupation épidémiologique non atteignable par ce moyen
Si certains considèrent que la plateforme qu'il est proposé de créer pourrait avoir des finalités de recherche et un intérêt épidémiologique ou statistique, il ne semble cependant pas que cet outil soit adapté .
D'une part, cet objectif est actuellement déjà satisfait par la cohorte ComPaRe covid long , lancée au sein de ComPaRe (grande e-cohorte portant sur l'ensemble des maladies chroniques) en octobre 2020. Elle compte aujourd'hui environ 2 500 patients souffrant de la maladie, à travers la France, qui sont suivis régulièrement par des questionnaires en ligne permettant de capturer des critères de jugement rapportés par les patients.
Surtout, à moins de procéder à un recensement systématique des patients, ce qui ne serait plus un référencement volontaire comme prévu par le texte, la plateforme n'apporterait pas de plus-value significative par rapport à l'étude ComPaRe , fondée comme l'ensemble des études scientifiques sur le volontariat, avec un faible taux de refus. À noter également que si les personnes se recensent elles-mêmes, comme ce serait le cas avec la plateforme proposée par la présente proposition, et non par l'intermédiaire d'un professionnel de santé, l'étude menée sur ce fondement souffrirait d'un biais en faveur des plus informés quand, par surcroît, le référencement volontaire ne requiert en outre a priori pas de preuve de contamination passée.
Comme l'a rappelé la CNAM sur l'apport éventuel en matière de recherche, le référencement des patients relève quant à lui d'une autre fonctionnalité de la plateforme TousPartenairesCovid , d'ores et déjà disponible. Il s'agit pour l'équipe de scientifiques ayant fondé l'association de conduire des travaux de recherche et de consolider une base d'adhérents sur la base d'un échantillon de patients volontaires , qui peuvent s'inscrire et répondre aux questionnaires établis par le site.
Sur ce sujet, la Caisse a en outre indiqué suivre quant à elle certains codes traceurs, notamment les ALD « hors liste » et les arrêts de travail post-covid, lesquels pourront être affinés sur la base de travaux de la Haute Autorité de santé.
Enfin, les potentialités mises en avant en matière de recherche sur la base des données collectées sont fortement à nuancer au regard de la rédaction de la proposition de loi, dont la lecture doit par nature être exclusive . Ainsi, si la recherche est a priori une finalité « compatible » au sens du règlement européen (RGPD), comme l'ont rappelé à votre rapporteur les services de la CNIL, le texte de l'article 1 er prévoit comme unique finalité exprimée par le législateur l'accompagnement des personnes touchées : il semble donc difficile de considérer comme loisible aux gestionnaires de faire usage des données récoltées à d'autres fins, y compris de recherche scientifique.
• Le rapporteur estime ainsi qu'au regard des limites que présenterait une éventuelle combinaison des finalités suggérées, il convient de se concentrer sur le seul but décrit dans le texte qu'est l'amélioration de la prise en charge des patients.
B. Des modalités opérationnelles à préciser en conséquence et des garanties à apporter en matière de protection des données
Le texte propose un référencement volontaire de personnes ayant été atteintes par la covid-19 et présentant des symptômes post-covid, Si la question du consentement est a priori satisfaite par principe, la démarche étant volontaire 15 ( * ) , se pose une série de questions relatives à l'exploitation des données, aux personnes habilitées à les manipuler et à leur conservation. En effet, les données recueillies, personnelles - coordonnées - et pour partie relatives à la santé - antécédents covid et déclaration de symptômes post-covid - requièrent une protection particulière.
En outre, dans le cas d'une création de système d'information par la loi, il est d'usage que le législateur désigne, en cohérence avec les finalités assignées, le gestionnaire du service et encadre le fonctionnement de ce dernier de différentes garanties concernant la protection des données à caractère personnel.
1. Un gestionnaire de plateforme à définir
Si le gestionnaire « naturel » d'un fichier relatif au suivi de patients pourrait être l'Assurance maladie, le rapporteur estime qu'un aspect territorialisé serait à privilégier, en attribuant cette gestion aux ARS . Celles-ci seraient ainsi en capacité tant de rediriger vers des informations générales communes que de décliner et actualiser les points d'accès et structures locaux mais aussi les mettre le cas échéant en relation avec les personnes qui se seront référencées .
Les personnels des ARS, au-delà de leur compétence et de la plus-value territoriale qu'ils seraient en mesure d'apporter, sont par ailleurs indiqués pour exploiter et gérer des données de santé personnelles, comme cela est le cas depuis le début de la crise sanitaire par exemple avec la gestion des fichiers SI-Dep et Contact.
2. Des garanties à apporter concernant la protection des données
Le Sénat a choisi lors de l'examen de chacun des textes d'urgence relatifs à la pandémie de limiter très strictement l'exploitation et la conservation des données, particulièrement celles du fichier SI-Dep sur les dépistages. Aussi, la création d'une telle plateforme sans que ne soient précisés ni les gestionnaires ni l'encadrement des personnes accédant à ce fichier et la durée de conservation ne saurait échapper à la même préoccupation et devra être assortie de garanties réglementaires fortes. En cela, le décret en Conseil d'État, pris après avis de la CNIL, prévu au second alinéa, apparaît particulièrement bienvenu et nécessaire.
Il conviendra en outre de limiter strictement dans le temps la conservation possible des données récoltées au seul besoin de l'accompagnement des patients et au suivi de leur bonne prise en charge dans un parcours de soins.
Enfin, alors que le texte prévoit différents supports d'accès à cette plateforme, se pose la question de la localisation de ce service . Ainsi, la CNIL s'est récemment exprimée, sur les problématiques que le recours à des outils états-uniens est susceptible d'engendrer en matière de transferts de données à caractère personnel depuis l'Union européenne vers les États-Unis 16 ( * ) . Les difficultés relevées sont d'autant plus significatives lorsque les données traitées sont relatives à la santé des personnes concernées. À ce titre, interrogés, les services de la CNIL rappellent que seuls des outils et solutions techniques conformes aux exigences du RGPD et excluant tout transfert illicite hors UE et tout accès non autorisé par des autorités d'autres États peuvent être mis en oeuvre.
• Si le rapporteur ne souhaite pas faire obstacle à l'adoption conforme de ce texte et n'a donc pas proposé de modification de l'article 1 er , elle appelle le Gouvernement à veiller à encadrer strictement, par les textes réglementaires qu'il serait amené à prendre, la mise en oeuvre de la plateforme qui serait créée et l'exploitation des données récoltées.
Cependant, la commission n'a pas adopté cet article.
Article
2
Modalités de prise en charge des patients atteints de
symptômes post-infection de la covid-19
Cet article propose d'orienter les patients
déclarés sur la plateforme de suivi selon la gravité de
leurs symptômes. Les malades atteints des symptômes les plus lourds
seraient orientés vers une unité de soins post-covid, dont
l'agence régionale de santé faciliterait la mise en oeuvre.
L'article vise également à assurer la couverture
intégrale, dans la limite des tarifs de responsabilité, des
analyses et soins liés à la covid-19.
La commission n'a pas adopté cet article.
I - Le dispositif proposé : une orientation adaptée à la gravité des symptômes et une prise en charge intégrale
A. Une orientation différenciée selon la gravité des symptômes
Le premier alinéa du deuxième article prévoit une prise en charge différenciée des personnes ayant des symptômes persistants de la covid-19 selon leur gravité.
Après traitement de leur dossier sur la plateforme, ceux-ci sont ainsi orientés vers leur médecin traitan t pour être pris en charge « dans le cadre d'un protocole déterminé » ou, pour les malades atteints de « pathologies plus lourdes », dans une unité de soins post-covid .
B. Des unités hospitalières dédiées
Le deuxième alinéa donne mission aux agences régionales de santé de « faciliter » la mise en oeuvre rapide des unités de soins post-covid dans les établissements hospitaliers « de proximité » . Celles-ci doivent en outre leur garantir les moyens d'assurer le suivi personnalisé des patients « à la hauteur de ces symptômes persistants ».
C. Une prise en charge à 100 % des analyses et soins liés aux symptômes persistants de la covid
Les pathologies autres que les ALD - pour lesquelles les soins associés sont susceptibles d'être pris en charge à 100 % 17 ( * ) par l'assurance maladie - font généralement l'objet d'un ticket modérateur ou d'autres formes de contributions du patient aux frais de santé.
Le troisième alinéa de l'article entend instaurer des modalités dérogatoires de prise en charge pour les patients souffrant de symptômes post-covid.
Ainsi, aux termes de la rédaction initiale, les analyses et soins liés aux symptômes persistants de covid seraient pris en charge intégralement par l'assurance maladie et les complémentaires , évitant ainsi à l'assuré le paiement de tout reste à charge.
II - Les modifications adoptées par l'Assemblée nationale
La commission des affaires sociales, à l'initiative du rapporteur, a précisé dans la rédaction du premier alinéa, que la prise en charge apportée à l'issue du traitement par la plateforme était ouverte aux personnes « majeures ou mineures », le rapporteur souhaitant insister sur la question des covid longs pédiatriques.
Lors de l'examen du texte en séance publique, l'Assemblée nationale a adopté trois amendements identiques, à l'initiative conjointe de l'ensemble des députés des groupes LREM, Modem et Agir ensemble, visant à réécrire le troisième alinéa relatif à la prise en charge financière.
Aux termes de la nouvelle rédaction, les analyses et soins liés à la covid-19 et remboursés par l'assurance maladie seraient « couverts intégralement » par « une prise en charge conjointe » de l'assurance maladie et des complémentaires santé , et ce « dans la limite des tarifs de responsabilité », soit à hauteur du tarif servant de base aux remboursements de la sécurité sociale.
Il convient de noter que l'alinéa ne vise par ailleurs désormais plus les seuls symptômes post-covid, mais l'ensemble des analyses et soins liés à la covid-19.
L'Assemblée nationale a adopté cet article ainsi modifié.
III - La position de la commission
A. Un nouveau « parcours de soins » à clarifier
1. Un risque de perte de lisibilité et d'efficacité du parcours de soins
Le premier alinéa prévoit, après traitement des informations collectées par la plateforme, une orientation différenciée selon la gravité de l'état de la personne, vers son médecin traitant ou une unité hospitalière dédiée. La commission estime que cette formulation suggère l'existence d'un parcours de soins propre aux personnes référencées et constate à ce titre plusieurs lacunes importantes à la rédaction retenue.
L'enregistrement sur la plateforme ne saurait en aucun cas être interprété comme conditionnant les modalités de prise en charge thérapeutique des personnes concernées. Il ne saurait en effet évidemment être question d'instaurer une différence de traitement entre les personnes inscrites sur la plateforme et les autres, au détriment de ces dernières.
En outre, de manière évidente, une personne se présentant spontanément chez son médecin traitant pour de tels symptômes ne saurait être traitée différemment d'une personne ayant eu connaissance de la plateforme et s'étant référencée au préalable.
S'il n'est pas concevable de restreindre l'accès aux soins d'un patient selon son référencement préalable sur une plateforme, la contrainte que cela reviendrait à faire peser sur le patient, qui serait amené à se référencer pour être correctement pris en charge, rendrait par ailleurs nulle la liberté de consentement du patient à se référencer .
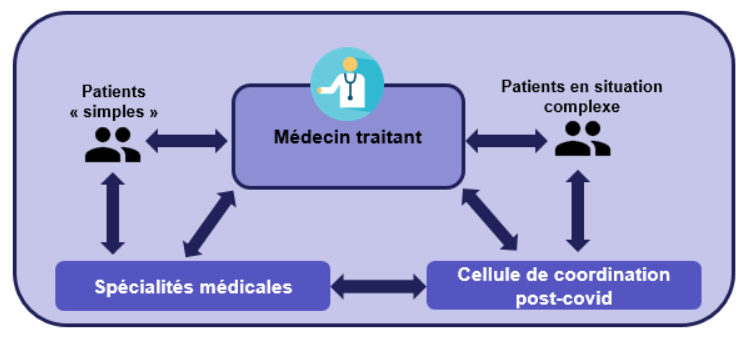
Surtout, la commission considère que ce dispositif pourrait paradoxalement avoir un effet signal négatif et affaiblir le rôle du médecin traitant qui doit demeurer le pivot du parcours de soins . En effet, les personnes présentant des symptômes post-covid pourraient attendre une meilleure prise en charge par le biais de la plateforme qu'en se rendant directement chez leur médecin traitant et différeraient la prise de rendez-vous chez un professionnel de santé. Cela retarderait alors leur bonne intégration dans un parcours de soins , et ce alors qu'aucun délai de traitement des dossiers ne peut être garanti et que le référencement sur la plateforme n'a pas d'apport particulier pour la personne. En d'autres termes, il serait préjudiciable de laisser penser qu'une personne présentant des symptômes post-covid trouverait un bénéfice à se référencer sur la plateforme plutôt qu'à prendre immédiatement rendez-vous chez son médecin traitant .
Enfin, le schéma proposé ne prévoit pas le cas de l'absence de médecin traitant quand la proportion d'assurés n'en ayant pas déclaré est estimée à 10 %.
2. Un protocole de prise en charge à préciser
Concernant l'établissement d'un protocole
« déterminé », des guides et pratiques de
prise en charge des patients à destination des professionnels de
santé existent déjà. La
Haute Autorité de
santé (HAS) a par exemple mis en ligne une page
« Symptômes prolongés suite à une covid-19 de
l'adulte
- Diagnostic et prise en charge »
en
février 2021, encore mis à jour le 10 novembre
dernier et qui décline une série de fiches selon les
symptômes présentés.
À ce titre, là encore, il pourrait être nuisible de laisser penser que le référencement volontaire sur la plateforme serait de nature à offrir au patient une prise en charge selon un protocole différent et des soins distincts d'une personne n'ayant pas recours au service en ligne.
Par ailleurs, le protocole déterminé ne doit pas être interprété comme contraignant et exclusif : il doit demeurer un outil à disposition du médecin traitant, qui conserve sa liberté de prescription 18 ( * ) .
Cependant, le rapporteur souligne le besoin de mieux faire connaître auprès des professionnels de santé et particulièrement des généralistes les recommandations de la HAS en matière de prise en charge des symptômes post-covid.
Des recommandations insuffisamment connues des médecins
Comme le souligne la CNAM 19 ( * ) , « une enquête menée par BVA à la demande de la Caisse sur les besoins des médecins généralistes en octobre 2021 sur le sujet a mis en évidence que seuls 27 % d'entre eux avaient connaissance de la réponse rapide de la HAS et seuls 9 % de l'ensemble des médecins généralistes interrogés les avaient lues », ce constat étant à interpréter en tenant compte de la date de première publication de la HAS (février 2021) et du délai habituellement constaté pour l'intégration de recommandations dans la pratique courante.
Compte tenu de ces résultats, l'assurance maladie a indiqué avoir engagé des actions pour relayer les recommandations de la HAS auprès des professionnels de santé : la publication de la HAS a été relayée sur le site ameli.fr et une newsletter a été adressée aux médecins en septembre 2021. Des supports de communication et de sensibilisation (notamment des vidéos) ont de surcroît été élaborés, en lien notamment avec l'agence régionale de santé Île-de-France.
3. Des clarifications à apporter concernant les « pathologies lourdes » et leur suivi
Enfin, le terme de « malades atteints de pathologies plus lourdes » peut interroger sur l'interprétation qui doit en être faite, entre des patients atteints de comorbidités ou de pathologies chroniques et des personnes présentant des symptômes post-covid particulièrement graves. Le rapporteur estime ainsi plus pertinent de retenir comme cible les patients dont les symptômes sont plus graves ou plus complexes.
En tout état de cause, l'évaluation de la gravité et de la complexité de ces symptômes doit être du ressort d'un médecin , éventuellement aidé par les réponses renseignées en amont par le patient sur la plateforme.
Sans que cela ne soit écrit, il apparaît impératif de ne pas exclure le médecin traitant du parcours de soins même - et surtout - dans ces cas complexes . Le rapporteur rappelle en effet que le parcours de soins coordonné, mis en place par la loi n° 2004-810 du 13 août 2004 relative à l'assurance maladie, consiste à confier à un médecin traitant les différentes interventions des professionnels de santé pour un même assuré 20 ( * ) . Ainsi, si l'analyse indiquant l'orientation vers une unité hospitalière devait être réalisée par la plateforme, la prise en charge « dans une unité de soins post-covid pour les malades atteints de pathologies plus lourdes » que peut recommander la plateforme ne saurait être effective qu'après avis médical du médecin traitant , à tout le moins au regard des règles de remboursement du parcours de soins coordonné.
B. Des créations de nouvelles structures qui doivent laisser de la souplesse aux établissements et prendre en compte les structures de ville
1. Un nouveau type de structures à appréhender avec souplesse au regard de la situation des établissements hospitaliers
La commission estime que l'adoption éventuelle de ce texte ne doit pas figer les structures de prise en charge des patients présentant des symptômes post-covid, au risque de nuire aux structures aujourd'hui en place ni priver le système de santé de capacités d'adaptation.
Aussi, comme le souligne la CNAM, il « est important de bien distinguer les cellules de coordination postcovid qui visent à répondre aux besoins des patients qui présentent encore des symptômes invalidants après trois mois d'évolution et les unités d'hospitalisation postcovid qui permettent de prendre en charge les situations les plus lourdes avec des besoins notamment de rééducation adaptée ».
Un exemple de prise en charge adaptée des patients atteints de symptômes persistants de la covid-19 à l'hôpital de l'Hôtel-Dieu à Paris
Dès avril 2020, de nombreux patients pris en charge uniquement en ville après leur covid initial à la suite d'un test PCR réalisé à l'Hôtel-Dieu y sont revenus pour faire part de la persistance de leurs symptômes.
L'infectiologue Dominique Salmon-Céron et son équipe ont mis en place une consultation spécifique avec sept médecins, structurée avec un questionnaire type et un réseau de spécialistes en fonction des organes atteints. L'équipe du professeur Salmon-Céron a créé un réseau multidisciplinaire de spécialistes pour assurer l'exploration et le suivi de ces patients, ainsi qu'une cohorte de recherche. Des liens avec des chercheurs fondamentaux, notamment de l'Institut Pasteur, ont été tissés pour mieux comprendre la physiopathologie de ces troubles.
Ce genre de structure s'inspire notamment des centres de références mis en place pour les infections ostéo-articulaires - caractérisées par des symptômes complexes - et qui sont chargés d'une mission de coordination, d'expertise, de formation et de recherche ainsi que de prise en charge.
La mission donnée aux ARS de structurer dans les établissements hospitaliers de proximité des « unités de soins post-covid » appelle ainsi plusieurs remarques.
D'une part, comme le montrent les structures existantes, il faut garder à l'esprit que l'hôpital n'est pas le seul lieu d'accueil des patients présentant des situations complexes. En outre, consacrer dans la loi l'existence de certaines unités hospitalières dédiées à une pathologie apparaît sans doute peu pertinent avec le risque de susciter dans les textes à venir une volonté régulière de créer des unités spécifiques par pathologie.
Surtout, la portée opérationnelle de telles unités semble peu compatible avec la situation actuelle de l'hôpital : la création par la loi de telles unités ne suffira pas à pourvoir les postes vacants et à garantir les lits ouverts, comme la garantie revendiquée de moyens « à la hauteur » ne saurait diriger par priorité des financements sur la prise en charge de ces patients plutôt que sur ceux atteints d'autres pathologies. Les « unités de soins post-covid » se limiteront ainsi certainement à une équipe de médecins de différents services se voyant attribuer cette compétence supplémentaire .
D'autre part, le caractère systématique des unités dans les établissements hospitaliers de proximité, suggéré par la rédaction du texte, peut paraître disproportionné au regard d'un nombre de patients concernés par des pathologies « lourdes » qui n'est pas connu à ce jour. Par surcroît, la notion d'établissement de « proximité » ne recouvre pas de définition juridique : il ne saurait s'agir ici des « hôpitaux de proximité », labellisés sur demande des établissements et n'assurant pas à ce jour de maillage du territoire .
Enfin, si ces structures devaient être créées par la loi, il aurait pu paraître préférable de leur donner un terme , sous la forme d'une expérimentation reconductible par exemple. En effet, chacun ne peut qu'espérer la pandémie aussi brève que possible et l'existence de telles structures dépourvue de nécessité à terme.
2. Une articulation à prévoir avec les structures existantes et la médecine de ville
Prévoir dans la loi une mission spécifique des ARS pour le déploiement d'unités dans des établissements hospitaliers ne doit pas laisser penser que l'offre de soins dédiée à la prise en charge des symptômes post-covid doit être limitée aux structures hospitalières.
En effet, la commission rappelle, surtout, dans un contexte de forte tension du système hospitalier, que l'offre de soins doit s'articuler au mieux entre l'hôpital et la ville . Les professionnels de santé en ville doivent être pleinement associés et les structures qu'ils pourraient initier pour améliorer la prise en charge coordonnée et pluridisciplinaire des patients.
Dans ses recommandations de mars 2021 21 ( * ) , le ministère des solidarités et de la santé indiquait six axes de l'organisation de la prise en charge des patients post-covid :
- informer le grand public et les professionnels de santé sur les connaissances relatives aux suites de covid-19 et le dispositif de prise en charge en lien avec les travaux de la HAS à destination du grand public ;
- positionner les acteurs de « soins de ville », notamment les médecins traitants, comme porte d'entrée des patients post-covid, en charge de l'information, du soin et de l'orientation, afin d'éviter le phénomène de « patients errants » ;
- positionner les structures d'appui à la coordination et organisations de coordination (DAC, CPTS, etc.) comme appuis pour l'organisation de la prise en charge des patients post-covid en situation complexe et interlocutrices des professionnels de santé ;
- s'appuyer prioritairement sur les établissements SSR pour structurer l'offre hospitalière de recours pour les cas de patients les plus complexes ;
- mettre en place une information claire et lisible vers les professionnels de ville et les patients sur l'existence de cohortes ambulatoires covid-19 et la manière de les alimenter dans un contexte ou la recherche clinique est primordial ;
- rappeler les principales manifestations et cadres de prise en charge du syndrome post-réanimation/post-SDRA (syndrome de détresse respiratoire aigüe) pour les patients ayant nécessité un séjour en soins critiques.
Le rôle central de la médecine de ville était ainsi largement souligné par les recommandations du ministère, appuyées sur l'avis de la HAS, avec comme acteur principal le médecin traitant . En deuxième pivot de l'organisation de la prise en charge des patients, le ministère recommandait le déploiement de « cellules de coordination post-covid » sur le modèle de certaines déjà créées.
Source : recommandations du ministère des solidarités et de la santé
À ce titre, le rapporteur tient à souligner les différentes structures qui ont été mises en place dans plusieurs territoires , par le biais de dispositifs d'appui à la coordination 22 ( * ) (DAC) soutenus par les agences régionales de santé et visant les parcours de soins complexes, DAC qui prennent encore fréquemment la forme de plateformes territoriales d'appui 23 ( * ) (PTA).
Ces cellules sont censées mailler le territoire, conformément aux recommandations du ministère de la santé, afin d'appuyer le médecin traitant en l'orientant vers des ressources spécifiques, ou simplement en le rassurant. Le déploiement de ces cellules de coordination est variable selon les départements et s'adapte à l'offre de soins locale.
La Cellule Covid Long Ambulatoire Paris (CCLAP)
À la demande de l'agence régionale de santé (ARS) d'Île-de-France, la CCLAP a été mise en oeuvre par le dispositif d'appui à la coordination (DAC) Ensemble Paris Sud, avec les communautés professionnelles territoriales de santé (CPTS) des 13 ème et 14 ème arrondissements de Paris. Le DAC et les CPTS forment, avec des professionnels de santé libéraux et hospitaliers, un comité de pilotage qui coordonne l'action de la cellule, dont le fonctionnement quotidien requiert une infirmière de coordination et une assistante de régulation médicale. La cellule se fonde, pour son action, sur les lignes directrices de l'agence régionale de santé (ARS) d'Île-de-France qui a mis à disposition un annuaire de ressources locales, mais le faible soutien financier dont elle bénéficie a amené ses acteurs à s'engager sur la voie du volontariat et du bénévolat.
La CCLAP, qui a un rôle d'écoute, peut être saisie par les professionnels, les patients et les proches. Elle recueille les données médicales et administratives du patient, qu'elle synthétise et transmet, avec son autorisation, au médecin traitant. Elle informe le patient et le médecin généraliste des différents recours disponibles en fonction de la situation clinique. En coopération avec le DAC et les CPTS, elle travaille à la sensibilisation des professionnels de santé en leur rappelant les réponses rapides HAS, et diffuse un guide sur le sujet destiné surtout aux généralistes, mais aussi aux autres professionnels.
Le principal enjeu de la prise en charge des symptômes post-covid, au-delà de l'existence d'éventuelles unités spécifiques, est bien la structuration d'un réseau de médecins formés et en capacité d'orienter les patients vers les soins appropriés, en ville ou à l'hôpital selon le besoin.
C. Un schéma de prise en charge financière qui devra être précisé
Concernant le troisième alinéa, son interprétation doit également être entourée de fortes précautions.
1. Une disposition pouvant être mal interprétée par les assurés
Alors que la rédaction initiale prévoyait une disposition relative à la prise en charge des « covid persistants », la modification intervenue à l'Assemblée nationale concerne l'ensemble des analyses et soins liés à la covid-19 .
Cependant, le texte se borne à prévoir le remboursement des analyses et soins remboursables, soit à conforter le droit existant sans préciser l'apport qu'il pourrait constituer. Le dispositif semble ainsi bien dépourvu de portée et n'étend pas, en lui-même, le domaine de prise en charge des actes et prestations ou n'attribue pas cette prise en charge intégralement à l'assurance maladie obligatoire.
Surtout, il convient de rappeler expressément que même si cet alinéa améliorait réellement la prise en charge de la covid-19, cette prise en charge renforcée ne saurait en aucun cas profiter aux seules personnes qui se seraient inscrites sur la plateforme prévue par l'article 1 er . Là encore, une telle interprétation serait de nature à porter atteinte au libre consentement de la personne à se référencer.
Le rapporteur rappelle enfin que la reconnaissance en ALD peut exonérer le patient de sa participation aux frais de santé et permettre pour les pathologies lourdes une prise en charge intégrale des dépenses de santé . Si l'introduction des symptômes persistants de la covid dans la liste des ALD automatiquement exonérées 24 ( * ) est du ressort du pouvoir réglementaire et se fonde sur les travaux menés par la CNAM, le médecin a toujours la possibilité d'établir un dossier argumenté qui permet la reconnaissance en ALD de la maladie, même si elle est hors de cette liste - on parle d'ALD « hors liste ».
L'Assurance maladie peut parfois rembourser la totalité des frais de santé de l'assuré. La gravité de la maladie, la nécessité d'avoir recours à des soins fréquents et onéreux et la situation financière de la personne malade peuvent entraîner un remboursement de l'intégralité des frais de santé.
Il existe ainsi une liste des maladies prises en charge à 100 %. On parle d'ALD, ou d' affections longue durée . Elles se distinguent par leur caractère chronique et le traitement lourd qu'elles nécessitent. Parmi les ALD justifiant des soins thérapeutiques particulièrement coûteux, on trouve divers types de cancers, le diabète, les maladies VIH mais aussi Alzheimer et Parkinson.
Il n'existe pas d' affection longue durée (ALD) spécifique pour les symptômes persistants de la covid-19. À juste titre, puisque ces symptômes peuvent être légers, ou ne pas nécessiter un parcours de soins coûteux. Pour autant, lorsque ces symptômes induisent une prise en charge lourde, l'assuré peut bénéficier de la reconnaissance en ALD. La demande est réalisée par le médecin traitant et étudiée par le médecin conseil de l'Assurance Maladie. Dans ce cas, les examens et les soins en rapport avec la maladie sont pris en charge à 100 % selon les tarifs de l'Assurance maladie.
Plusieurs possibilités existent :
Si l'assuré est déjà en ALD pour une maladie et celle-ci s'aggrave du fait de la covid-19. La prise en charge de cette aggravation sera prise en charge en ALD.
Si l'assuré souffre de séquelles inscrites dans la liste des ALD , il peut obtenir l'ALD concernée. Par exemple, s'il souffre d'une insuffisance respiratoire suite à la covid-19.
Enfin, il est possible de faire une demande au titre de l'ALD hors liste en cas de forme sévère de symptômes prolongés de la covid-19, qui ne rentrerait pas dans les deux premiers cas.
Pour cela, il faut remplir les critères de l'ALD hors liste :
- durée d'évolution prévisible supérieure à six mois ;
- la prise en charge doit comprendre obligatoirement un traitement médicamenteux ou un appareillage.
Deux critères parmi les quatre suivants sont également obligatoires :
- hospitalisation à venir ;
- actes techniques médicaux répétés ;
- actes biologiques répétés ;
- soins paramédicaux fréquents et réguliers.
La prise en compte de l'ALD peut être rétroactive car elle s'applique à la date du début des symptômes. L'ALD est accordée pour une durée limitée, définie par le médecin conseil de l'Assurance Maladie.
En conclusion, à ce jour, le « covid long » n'est pas intégré dans la liste des maladies prises en charge à 100 %. Pour autant, la prise en charge conjointe des assurances maladie obligatoire et complémentaire prévue à l'article 2 de la proposition de loi offre déjà aux assurés concernés une couverture intégrale, sans qu'ils aient besoin d'être reconnus comme souffrant d'une affection de longue durée. Les assurés en situation de précarité bénéficient de la complémentaire santé solidaire pour compléter la prise en charge de l'assurance maladie obligatoire.
Source : Réponse de la CNAM au questionnaire du rapporteur
2. Des incertitudes dans certains cas d'assurances
Si la prise en charge décrite dans l'article 2 semble se borner à constater le droit existant, se pose la question cependant des personnes n'ayant pas souscrit à un contrat de complémentaire santé .
En effet, la couverture complémentaire demeure volontaire en matière de protection contre la maladie. En outre, les dispositifs subsidiaires ouverts sur conditions de ressources comme la complémentaire santé solidaire (CSS), gratuite sous conditions, demeurent à solliciter.
Ainsi, le cas d'une personne ne disposant pas de complémentaire, non précisé dans la rédaction retenue, gagnerait à être clarifié : l'assurance maladie serait-elle alors réputée assurer seule cette prise en charge ? Ce schéma inédit de « 100 % faute de complémentaire », qui ne manquerait pas de se reproduire alors, serait désincitatif pour la souscription d'une complémentaire mais surtout peu lisible en cohérence avec les ALD.
3. Une lecture potentiellement moins favorable que le droit commun pour les prises en charge des dépassements d'honoraires
La rédaction retenue prévoyant la couverture intégrale limitée « au tarif de responsabilité » peut être lue d'une manière restrictive comme interdisant aux complémentaires de prendre en charge des frais excédants les tarifs de base de la sécurité sociale . Cela reviendrait donc par exemple à ce qu'une consultation chez un praticien « secteur 2 » pratiquant des dépassements d'honoraires ne puissent être prise en charge par la complémentaire quand l'acte est relatif à la covid-19.
Au-delà de la portée opérationnelle que l'on peut estimer limitée ( quid du codage spécifique de l'acte ?), il convient donc de souligner que ce ne doit en aucun cas être la lecture faite de ces dispositions.
Considérant ces réserves substantielles et malgré la proposition du rapporteur d'une adoption sans modification, la commission n'a pas adopté cet article.
Article 3
Gage
financier
Cet article visait à prévoir dans le texte initial un gage financier en vue d'assurer la recevabilité financière de la proposition de loi. Il a été supprimé à l'initiative du Gouvernement lors de l'examen du texte en séance publique à l'Assemblée nationale.
La commission a maintenu cette suppression.
* 12 Tous Partenaires Covid travaille sur ce sujet avec la Caisse nationale d'assurance maladie (CNAM). Voir https://touspartenairescovid.org/suivi-long-covid
* 13 « Améliorer la qualité du système de santé et maîtriser les dépenses. Propositions de l'assurance maladie pour 2022 », juillet 2021, proposition n° 25.
* 14 Particulièrement le Règlement (UE) 2016/679 du Parlement européen et du Conseil du 27 avril 2016, relatif à la protection des personnes physiques à l'égard du traitement des données à caractère personnel et à la libre circulation de ces données, et abrogeant la directive 95/46/CE, ou Règlement général sur la protection des données (RGPD).
* 15 Une réserve substantielle à ce sujet est cependant soulevée dans le commentaire de l'article 2. Si le référencement devait conditionner les modalités de prise en charge, le libre consentement au sens du RGPD ne serait plus réputé acquis.
* 16 Notamment, le 27 mai 2021, dans un communiqué à la suite de l'arrêt Schrems II : « La CNIL appelle à des évolutions dans l'utilisation des outils collaboratifs états-uniens pour l'enseignement supérieur et la recherche. »
* 17 Articles L. 160-14 et D. 160-4 du code de la sécurité sociale.
* 18 Article R. 4127-8 du code de la santé publique.
* 19 Réponse au questionnaire du rapporteur.
* 20 Voir en particulier l'article L. 162-5-3 du code de la sécurité sociale.
* 21 Recommandations d'organisation du suivi des patients présentant des symptômes prolongés suite à une COVID-19 de l'adulte, 23 mars 2021, Ministère des solidarités et de la santé
* 22 Article 23 de la loi n° 2019-774 du 24 juillet 2019 relative à l'organisation et à la transformation du système de santé.
* 23 Les PTA, prévues par l'article 74 de la loi n° 2016-41 du 26 janvier 2016 de modernisation de notre système de santé, existent encore, mais ont été remplacées dans la loi par les DAC (articles L. 6321-1 à L. 6321-7 du code de la santé publique) dont elles ne sont plus qu'une catégorie parmi d'autres.
* 24 Fixée à l'article D. 160-4 du code de la sécurité sociale.