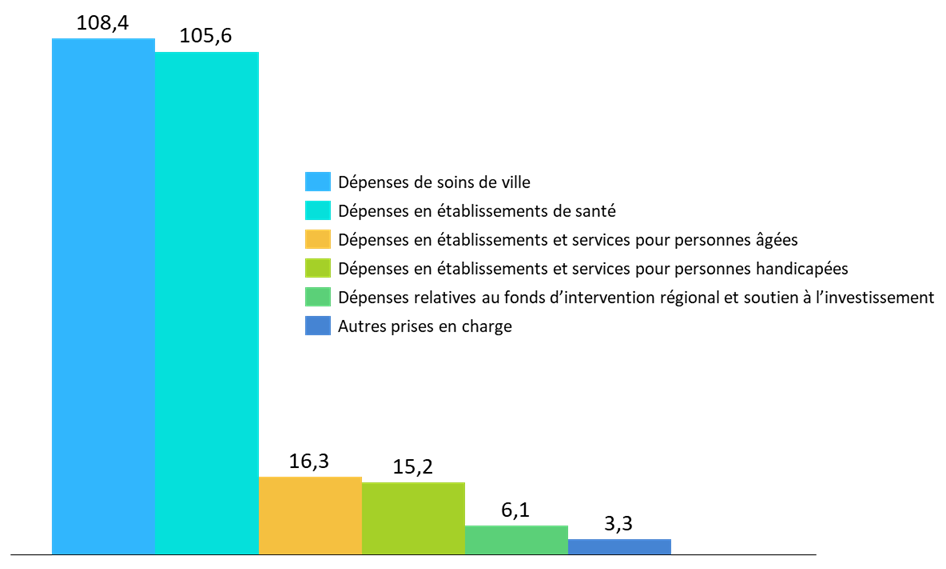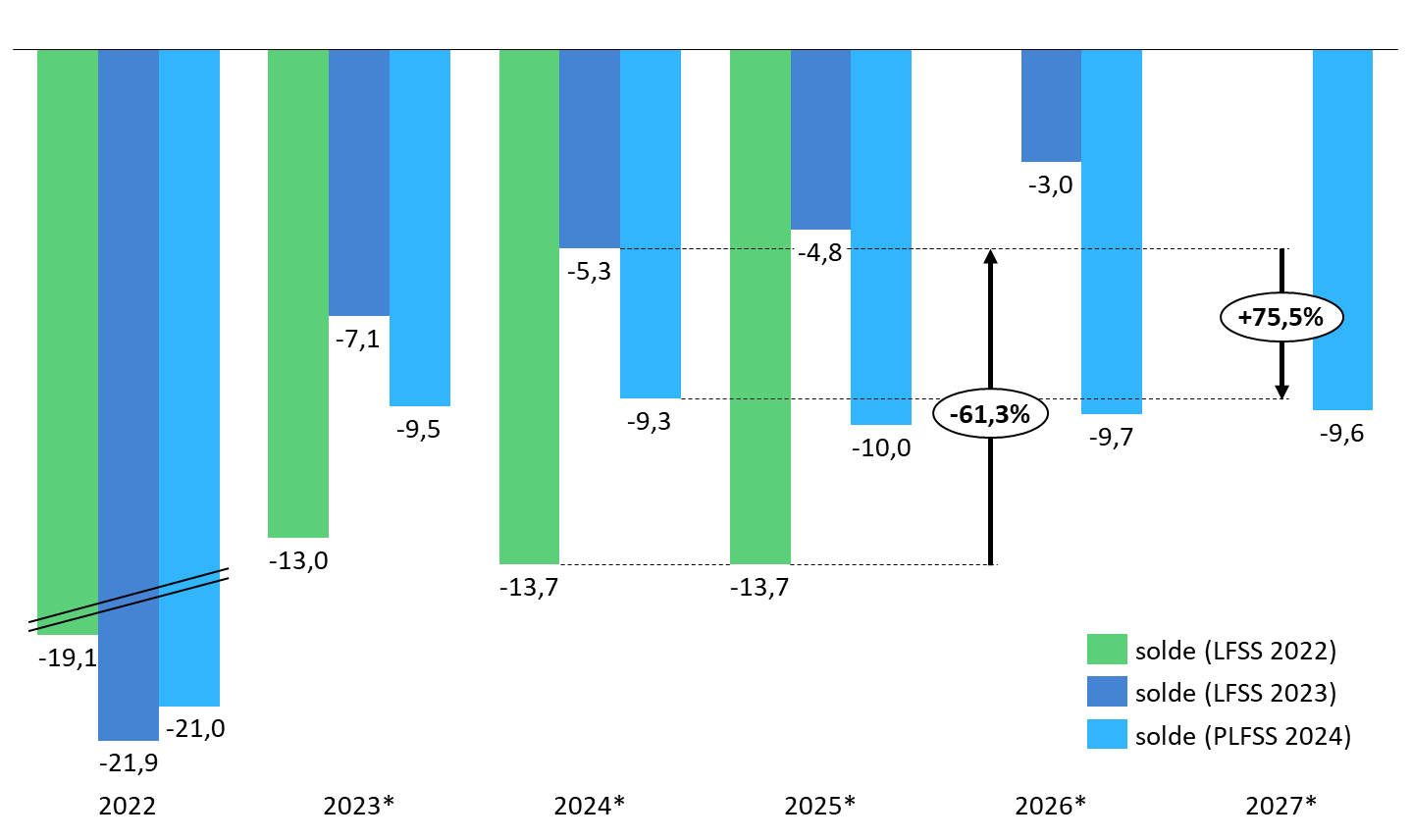- L'ESSENTIEL
- BRANCHE MALADIE & ONDAM
- I. DES DÉPENSES CONSIDÉRABLES MAIS
NON PILOTÉES
- II. LES MESURES EMBLÉMATIQUES DU VOLET
SANTÉ
- III. DES MESURES DIVERSES D'ORGANISATION DES SOINS
SANS DIRECTION BIEN AFFIRMÉE
- I. DES DÉPENSES CONSIDÉRABLES MAIS
NON PILOTÉES
- BRANCHE ACCIDENTS DU TRAVAIL
ET MALADIES PROFESSIONNELLES
- BRANCHE VIEILLESSE
- I. UNE DÉGRADATION PRÉVISIBLE DE LA
TRAJECTOIRE FINANCIÈRE DE LA BRANCHE MALGRÉ LA RÉFORME DES
RETRAITES
- II. DES MESURES DE BON SENS VISANT À
ASSURER LA JUSTICE ET L'ÉQUITÉ DU SYSTÈME DE
RETRAITES
- I. UNE DÉGRADATION PRÉVISIBLE DE LA
TRAJECTOIRE FINANCIÈRE DE LA BRANCHE MALGRÉ LA RÉFORME DES
RETRAITES
- BRANCHE FAMILLE
- BRANCHE AUTONOMIE
- EXPOSÉ GÉNÉRAL
- I. LE CADRE DU PRÉSENT PLFSS : LE
PROJET DE LOI DE PROGRAMMATION DES FINANCES PUBLIQUES
- A. LE PROJET DE LPFP ADOPTÉ PAR LE
SÉNAT À L'AUTOMNE 2022 PUIS À L'AUTOMNE 2023 A MAINTENU
INCHANGÉ L'OBJECTIF D'EXCÉDENT DES ADMINISTRATIONS DE
SÉCURITÉ SOCIALE POUR 2027
- 1. À l'automne 2022 puis à l'automne
2023, l'adoption par le Sénat d'un projet de LPFP réduisant
fortement le déficit prévu d'ici 2027 pour l'ensemble des
administrations publiques
- 2. À chaque fois le Sénat a maintenu
inchangé, à 1 point de PIB (environ 30 milliards
d'euros), l'objectif d'excédent des administrations de
sécurité sociale pour 2027
- 1. À l'automne 2022 puis à l'automne
2023, l'adoption par le Sénat d'un projet de LPFP réduisant
fortement le déficit prévu d'ici 2027 pour l'ensemble des
administrations publiques
- B. LE PROJET DE LPFP DÉTERMINE CERTAINS
MONTANTS ESSENTIELS DU PRÉSENT PLFSS
- C. LE VÉRITABLE ENGAGEMENT DU GOUVERNEMENT
AU TITRE DE LA LPFP PORTE SUR LE SOLDE STRUCTUREL DE L'ENSEMBLE DES
ADMINISTRATIONS PUBLIQUES
- A. LE PROJET DE LPFP ADOPTÉ PAR LE
SÉNAT À L'AUTOMNE 2022 PUIS À L'AUTOMNE 2023 A MAINTENU
INCHANGÉ L'OBJECTIF D'EXCÉDENT DES ADMINISTRATIONS DE
SÉCURITÉ SOCIALE POUR 2027
- II. UNE EXÉCUTION 2022 ET 2023
MARQUÉE PAR UN ÉCART HISTORIQUEMENT ÉLEVÉ ENTRE LE
DÉFICIT DES ROBSS ET L'EXCÉDENT GLOBAL DES ASSO
- A. UN DÉFICIT DES ROBSS ET DU FSV ENCORE
ÉLEVÉ EN 2022 ET 2023
- 1. En 2022, un déficit des Robss et du FSV
de 19,7 milliards d'euros
- 2. En 2023, un déficit temporairement
ramené à 8,8 milliards d'euros, du fait de la
quasi-disparition des dépenses liées à la crise
sanitaire
- a) Un déficit 2023 provenant de la branche
maladie et dans une moindre mesure de la branche vieillesse
- b) Par rapport à la LFSS 2023, une
révision à la hausse du déficit de 1,7 milliard
d'euros, résultant d'une révision à la hausse des recettes
pour 7,3 milliards d'euros et des dépenses (essentiellement de
santé) pour 9 milliards d'euros
- a) Un déficit 2023 provenant de la branche
maladie et dans une moindre mesure de la branche vieillesse
- 1. En 2022, un déficit des Robss et du FSV
de 19,7 milliards d'euros
- B. MALGRÉ LE FORT DÉFICIT DES ROBSS
ET DU FSV, UN EXCÉDENT DES ASSO DE 10 MILLIARDS D'EUROS EN 2022 ET
QUI ATTEINDRAIT 20,8 MILLIARDS D'EUROS EN 2023 SELON LE
GOUVERNEMENT
- A. UN DÉFICIT DES ROBSS ET DU FSV ENCORE
ÉLEVÉ EN 2022 ET 2023
- III. EN 2024, LA POURSUITE DE L'AUGMENTATION DU
DÉFICIT DES ROBSS ET UNE DIMINUTION DE L'EXCÉDENT DES ASSO
- A. UNE AGGRAVATION DU DÉFICIT DES ROBSS ET
DU FSV, QUI SELON LE PLFSS PASSERAIT DE 8,8 MILLIARDS D'EUROS À
11,2 MILLIARDS D'EUROS
- 1. Un déficit revu à la hausse de
2,7 milliards d'euros par rapport à la LFSS 2023, la
prévision plus favorable pour la branche vieillesse ne suffisant pas
à compenser la dégradation de celle pour la branche
maladie
- 2. Par rapport à l'exercice 2023, une
dégradation des comptes qui concernerait toutes les branches, sauf la
branche maladie et, surtout, la branche autonomie
- 3. Une dégradation du solde par rapport
à l'exercice 2023 résultant de la forte inflation de 2023, qui
suscite d'importantes revalorisations en 2024
- 4. Des prévisions optimistes dans le cas de
l'Ondam
- 1. Un déficit revu à la hausse de
2,7 milliards d'euros par rapport à la LFSS 2023, la
prévision plus favorable pour la branche vieillesse ne suffisant pas
à compenser la dégradation de celle pour la branche
maladie
- B. UNE RÉDUCTION DE L'EXCÉDENT DES
ASSO, QUI SELON LE GOUVERNEMENT PASSERAIT DE 20,8 MILLIARDS D'EUROS
À 17,3 MILLIARDS D'EUROS
- A. UNE AGGRAVATION DU DÉFICIT DES ROBSS ET
DU FSV, QUI SELON LE PLFSS PASSERAIT DE 8,8 MILLIARDS D'EUROS À
11,2 MILLIARDS D'EUROS
- IV. UNE STRATÉGIE DU GOUVERNEMENT PEU
LISIBLE POUR LES ANNÉES 2025 À 2027
- A. LE PRÉSENT PLFSS RENONCE À
STABILISER LE DÉFICIT DES RÉGIMES OBLIGATOIRES DE BASE ET DU
FSV
- B. L'OBJECTIF AFFICHÉ DU GOUVERNEMENT DANS
LE PROJET DE LPFP EST DE PORTER L'EXCÉDENT DES ADMINISTRATIONS DE
SÉCURITÉ SOCIALE DE 0,7 POINT DE PIB EN 2023 À 1 POINT DE
PIB EN 2027
- 1. Selon le projet de LPFP, les montants du
présent PLFSS relatifs aux Robss et au FSV ne prennent pas en compte
6 milliards d'euros d'économies sur le champ des Asso, restant
à définir et devant s'appliquer à partir de 2025
- 2. Selon le projet de LPFP, le fort déficit
des Robss serait plus que compensé par un excédent encore plus
important des autres Asso
- a) Une rupture par rapport à la situation
antérieure à 2022
- b) Un excédent probablement
surestimé dans le cas de l'Unédic (et non soutenable à
long terme) et dont le principe même pose question dans le cas des
régimes complémentaires
- (1) Dans le cas de l'Unédic, un
excédent probablement surévalué et qui ne pourra subsister
quand celui-ci aura achevé son désendettement
- (2) Dans le cas des régimes
complémentaires de retraite, une prévision d'excédent dont
le principe même suscite des interrogations
- a) Une rupture par rapport à la situation
antérieure à 2022
- 3. Dans le présent PLFSS, des projets de
prélèvements sur l'Unédic et l'Agirc-Arrco contraires au
principe de paritarisme et n'améliorant pas le solde des administrations
publiques
- 1. Selon le projet de LPFP, les montants du
présent PLFSS relatifs aux Robss et au FSV ne prennent pas en compte
6 milliards d'euros d'économies sur le champ des Asso, restant
à définir et devant s'appliquer à partir de 2025
- C. UNE PROGRAMMATION OPTIMISTE
- A. LE PRÉSENT PLFSS RENONCE À
STABILISER LE DÉFICIT DES RÉGIMES OBLIGATOIRES DE BASE ET DU
FSV
- V. DES PROPOSITIONS DU SÉNAT
DESTINÉES À PRÉSERVER LA SÉCURITÉ SOCIALE
À LONG TERME
- A. MAÎTRISER LES DÉPENSES D'ASSURANCE
MALADIE
- B. RENFORCER LA RESPONSABILITÉ DES
ACTEURS
- C. PRENDRE ACTE DU FAIT QUE LA DETTE SOCIALE NE
SERA AMORTIE QUE BIEN APRÈS 2033 ET SÉCURISER LES CONDITIONS DE
SON FINANCEMENT
- 1. Une échéance d'amortissement de
la dette sociale sans cesse repoussée et que la loi organique fixe
actuellement à 2033
- 2. Fin 2023, la Cades ne pourra plus reprendre que
8,77 milliards d'euros de dette sociale supplémentaire
- 3. À droit inchangé, la dette
sociale s'accumulerait à l'Urssaf Caisse nationale
- 4. Sécuriser le financement d'une dette
sociale qui va continuer à croître
- 1. Une échéance d'amortissement de
la dette sociale sans cesse repoussée et que la loi organique fixe
actuellement à 2033
- D. LES PRINCIPAUX AMENDEMENTS ADOPTÉS PAR
LA COMMISSION DES AFFAIRES SOCIALES POUR RÉDUIRE LE
DÉFICIT
- A. MAÎTRISER LES DÉPENSES D'ASSURANCE
MALADIE
- I. LE CADRE DU PRÉSENT PLFSS : LE
PROJET DE LOI DE PROGRAMMATION DES FINANCES PUBLIQUES
- PRINCIPALES HYPOTHÈSES
UTILISÉES
PAR LA COMMISSION DES AFFAIRES SOCIALES
DANS SES PROJECTIONS DES FINANCES SOCIALES
- PRINCIPALES NOTIONS UTILISÉES
- LEXIQUE DES PRINCIPAUX SIGLES
- TRAVAUX DE LA COMMISSION - AUDITIONS
- M. Thomas Fatôme,
directeur général de la Caisse nationale de l'assurance maladie
- Mme Anne Thiebeauld,
directrice des risques professionnels
de la caisse nationale de l'assurance maladie (Cnam)
- M. Jean-René Lecerf,
président, et Mme Virginie Magnant,
directrice de la Caisse nationale de solidarité pour l'autonomie
- MM. Éric Blachon, président,
et Renaud Villard, directeur,
de la Caisse nationale d'assurance vieillesse
- M. Yann-Gaël Amghar,
directeur de l'Urssaf Caisse nationale
- M. Aurélien Rousseau,
ministre de la santé et de la prévention
- M. Nicolas Grivel, directeur
général
de la caisse nationale des allocations familiales (Cnaf)
- Mme Aurore Bergé,
ministre des solidarités et des familles
- M. Thomas Cazenave,
ministre délégué chargé des comptes publics
- M. Thomas Fatôme,
- LISTE DES PERSONNES ENTENDUES
PAR LES RAPPORTEURS
N° 84
SÉNAT
SESSION ORDINAIRE DE 2023-2024
Enregistré à la Présidence du Sénat le 8 novembre 2023
RAPPORT
FAIT
au nom de la commission des affaires sociales (1) sur
le projet de loi
de financement de la
sécurité sociale,
considéré comme adopté par l'Assemblée nationale en
application de l'article 49, alinéa 3, de la Constitution, pour
2024,
Par Mme Élisabeth DOINEAU,
Rapporteure générale,
Mmes Corinne IMBERT, Pascale GRUNY, M. Olivier
HENNO,
Mmes Marie-Pierre RICHER et Chantal DESEYNE,
Rapporteures et Rapporteurs
Sénatrices et Sénateurs
Tome I
Exposé général
1) Cette commission est composée de : M. Philippe Mouiller, président ; Mme Élisabeth Doineau, rapporteure générale ; Mme Pascale Gruny, M. Jean Sol, Mme Annie Le Houerou, MM. Bernard Jomier, Olivier Henno, Xavier Iacovelli, Mmes Cathy Apourceau-Poly, Véronique Guillotin, M. Daniel Chasseing, Mme Raymonde Poncet Monge, vice-présidents ; Mmes Viviane Malet, Annick Petrus, Corinne Imbert, Corinne Féret, Jocelyne Guidez, secrétaires ; Mmes Marie-Do Aeschlimann, Christine Bonfanti-Dossat, Corinne Bourcier, Céline Brulin, M. Laurent Burgoa, Mmes Marion Canalès, Maryse Carrère, Catherine Conconne, Patricia Demas, Chantal Deseyne, Brigitte Devésa, M. Jean-Luc Fichet, Mme Frédérique Gerbaud, M. Khalifé Khalifé, Mmes Florence Lassarade, Marie-Claude Lermytte, Monique Lubin, Brigitte Micouleau, M. Alain Milon, Mmes Laurence Muller-Bronn, Solanges Nadille, Anne-Marie Nédélec, Guylène Pantel, M. François Patriat, Mmes Émilienne Poumirol, Frédérique Puissat, Marie-Pierre Richer, Anne-Sophie Romagny, Laurence Rossignol, Silvana Silvani, Nadia Sollogoub, Anne Souyris, MM. Dominique Théophile, Jean-Marie Vanlerenberghe.
Voir les numéros :
|
Assemblée nationale (16ème législ.) : |
1682, 1784, 1785 et T.A. 176 |
|
Sénat : |
77 et 80 (2023-2024) |
L'ESSENTIEL
Réunie le mercredi 8 novembre 2023 sous la présidence de Philippe Mouiller, la commission des affaires sociales a examiné le projet de loi de financement de la sécurité sociale (PLFSS) pour 2024.
Elle a adopté 152 amendements en vue de sa discussion en séance publique et a déploré une programmation renonçant à toute ambition de stabilisation du déficit et reposant sur des hypothèses optimistes.
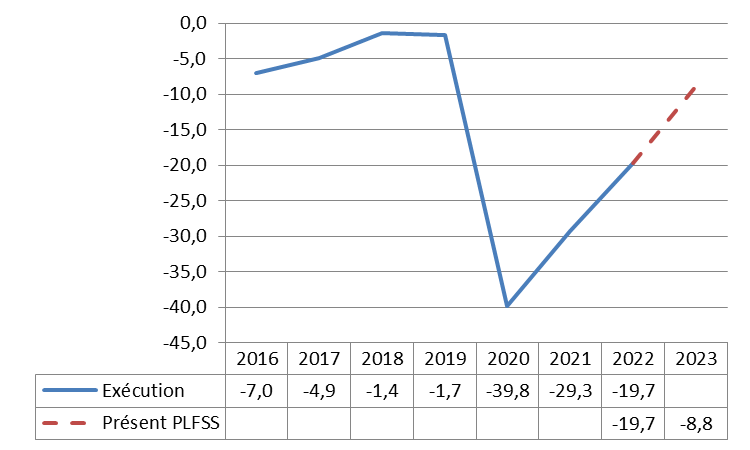
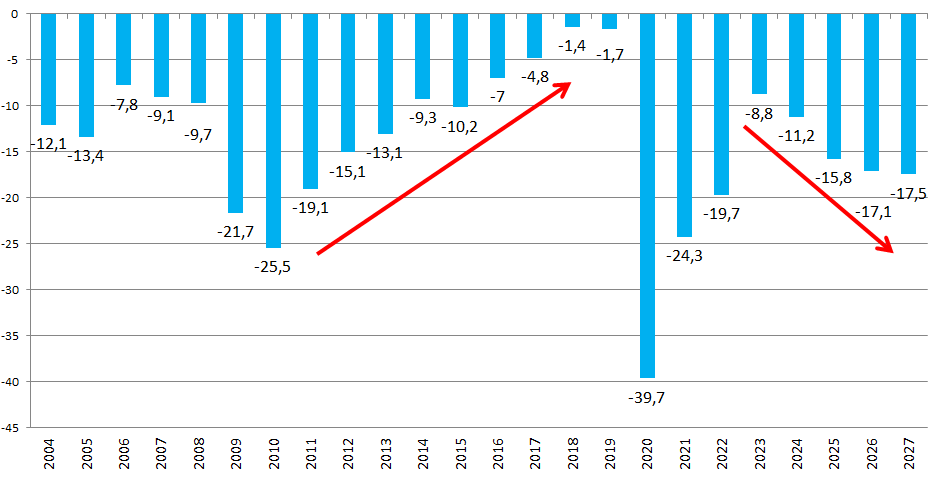
I. UN DÉFICIT 2023 REVU À LA HAUSSE
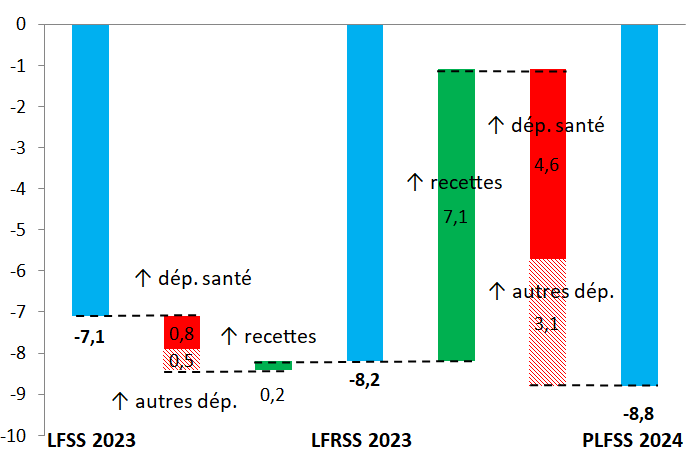
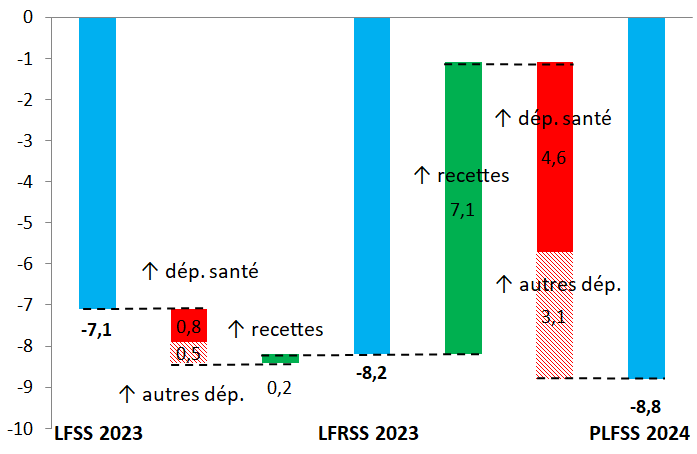
Selon le présent PLFSS, le déficit des régimes obligatoires de base de sécurité sociale (Robss) et du Fond de solidarité vieillesse (FSV) passerait de 19,7 milliards d'euros en 2022 à 8,8 milliards d'euros en 2023. Ce déficit de 8,8 milliards d'euros en 2023 correspond à une révision à la hausse de 1,7 milliard d'euros par rapport à la prévision de la LFSS 2023, les recettes et les dépenses étant revues à la hausse de respectivement 7,3 et 9 milliards d'euros.
Solde des régimes obligatoires de base de
sécurité sociale (Robss)
et du Fonds de solidarité
vieillesse (FSV) : évolution des prévisions pour
2023
(en milliards d'euros)
II. UNE TRAJECTOIRE FINANCIÈRE INQUIÉTANTE POUR L'AVENIR MALGRÉ DES PRÉVISIONS OPTIMISTES DU GOUVERNEMENT
A. EN 2024, LE DÉBUT D'UNE PÉRIODE D'AGGRAVATION DU DÉFICIT DES RÉGIMES OBLIGATOIRES DE BASE
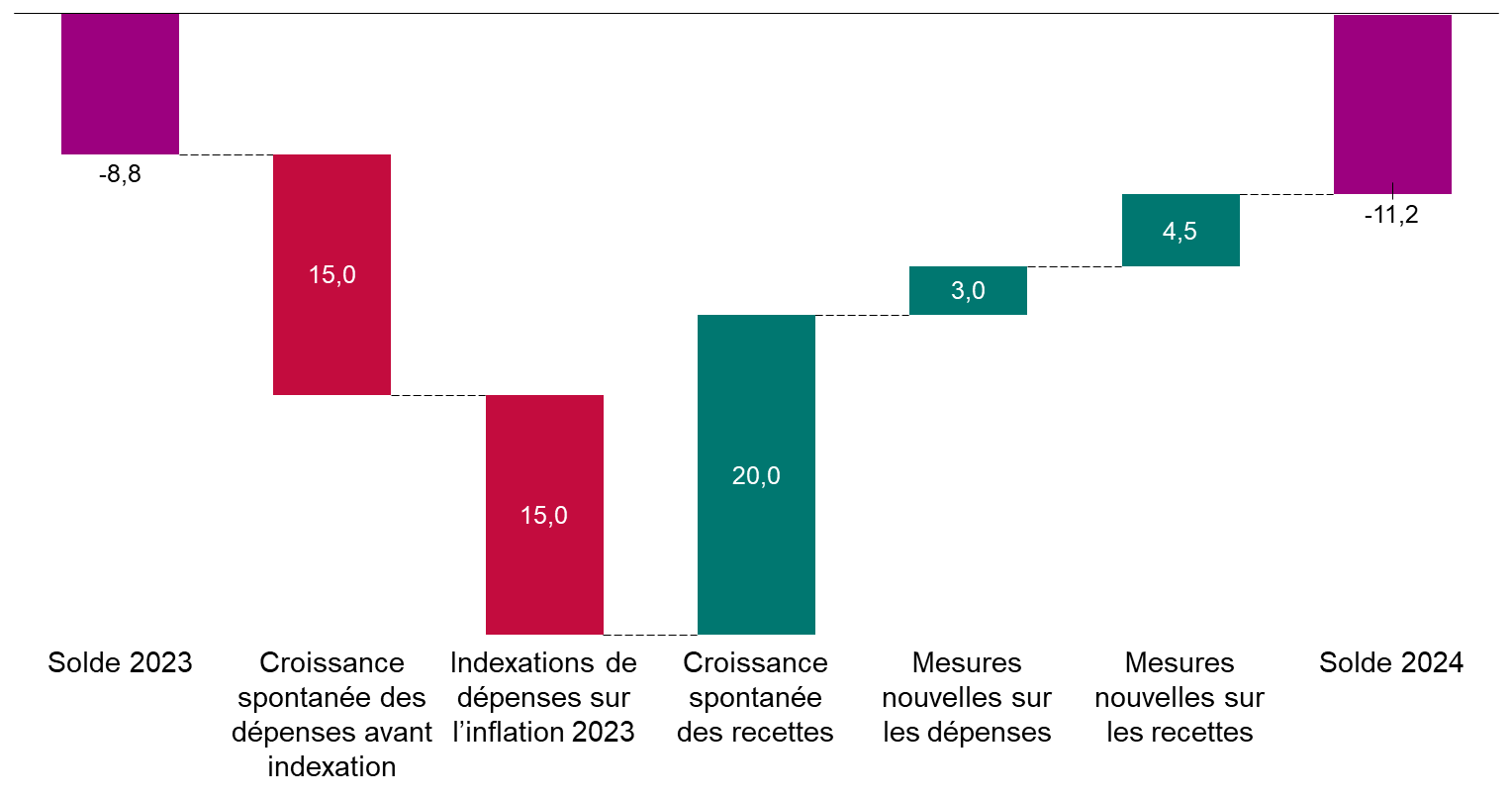
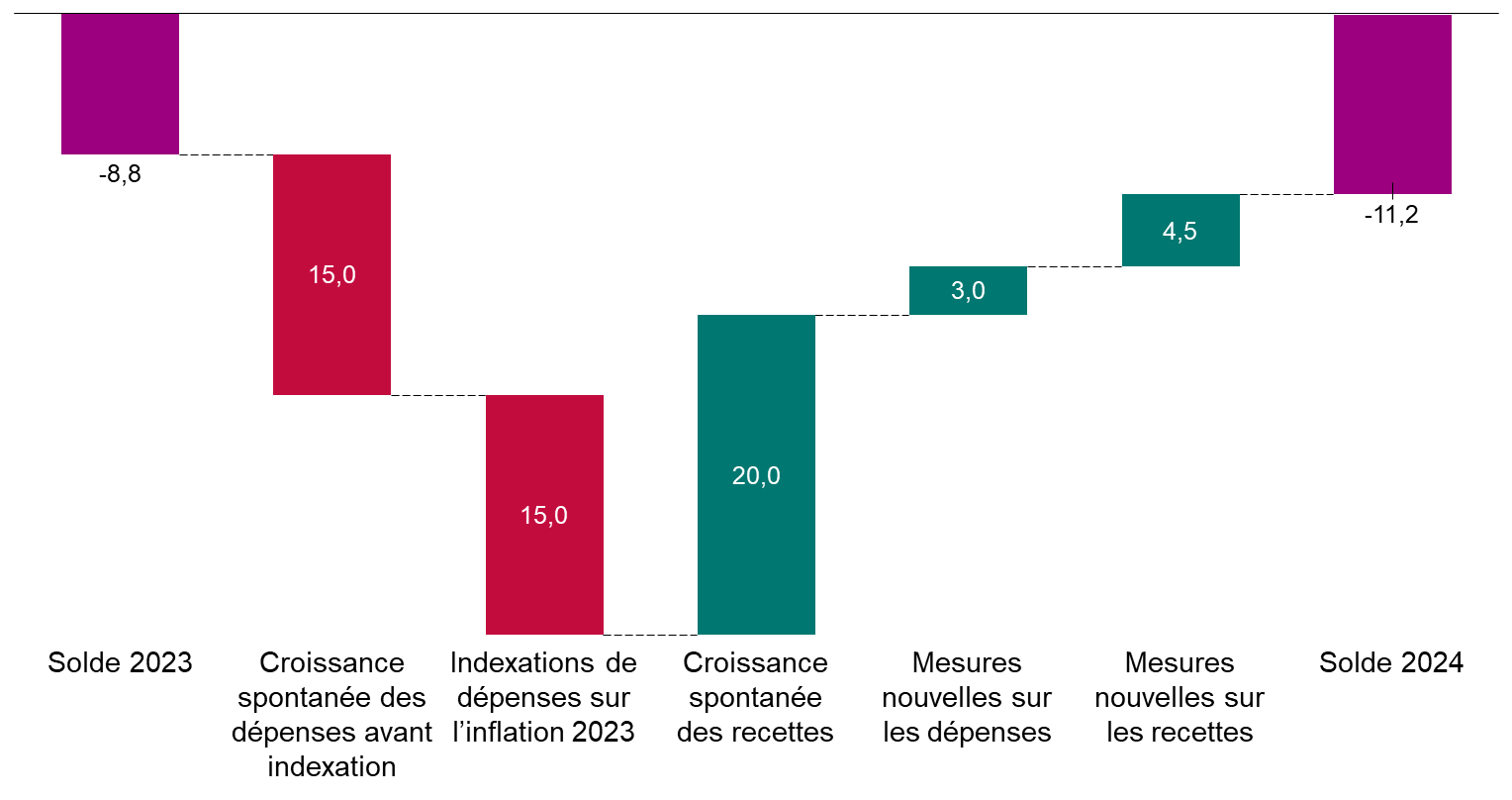
Après l'amélioration résultant de la fin de la crise sanitaire, le déficit des régimes obligatoires de base de sécurité sociale et du Fonds de solidarité vieillesse repartirait à la hausse, passant de 8,8 milliards d'euros en 2023 à 11,2 milliards d'euros en 2024.
Tableau d'équilibre des régimes
obligatoires de base de sécurité sociale (Robss)
et du Fond de
solidarité vieillesse (FSV) pour 2024
(en milliards d'euros)
|
Recettes |
Dépenses |
Solde |
|
|
Maladie |
242,7 |
251,9 |
- 9,3 |
|
Accidents du travail et maladies professionnelles |
17,1 |
16 |
1,2 |
|
Vieillesse |
287,8 |
293,7 |
- 5,9 |
|
Famille |
58,8 |
58 |
0,8 |
|
Autonomie |
41,2 |
39,9 |
1,3 |
|
Toutes branches (hors transferts entre branches) |
629,5 |
641,4 |
- 11,9 |
|
Toutes branches (hors transferts entre branches) y compris FSV |
630,7 |
641,8 |
- 11,2 |
Cette aggravation du déficit proviendrait notamment de la forte inflation de 2023, qui susciterait une forte revalorisation des dépenses.
Le déficit 2024 des régimes
obligatoires de base de sécurité sociale (Robss)
et du Fond de
solidarité vieillesse (FSV) :
reconstitution des facteurs
d'évolution du PLFSS
(en milliards d'euros)
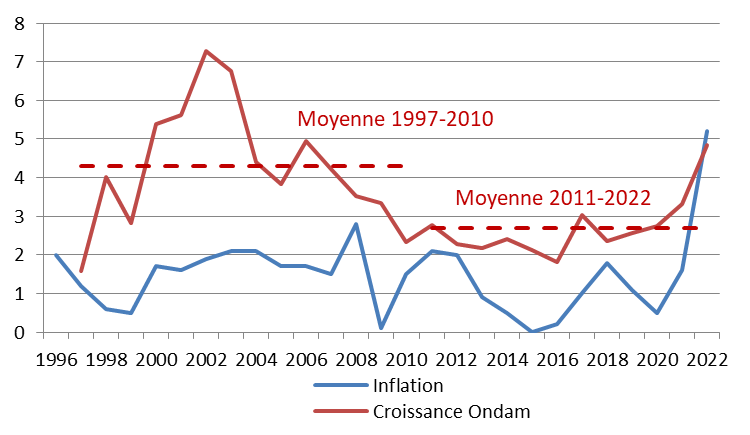
Les prévisions de dépenses de la branche maladie paraissent toutefois optimistes. Si l'Objectif national des dépenses d'assurance maladie (Ondam) augmentait de 3,5 % au lieu de 2,9 %, cela majorerait le déficit de 1,5 milliard d'euros.
B. LE RENONCEMENT À TOUT OBJECTIF DE STABILISATION DU DÉFICIT DES RÉGIMES OBLIGATOIRES DE BASE
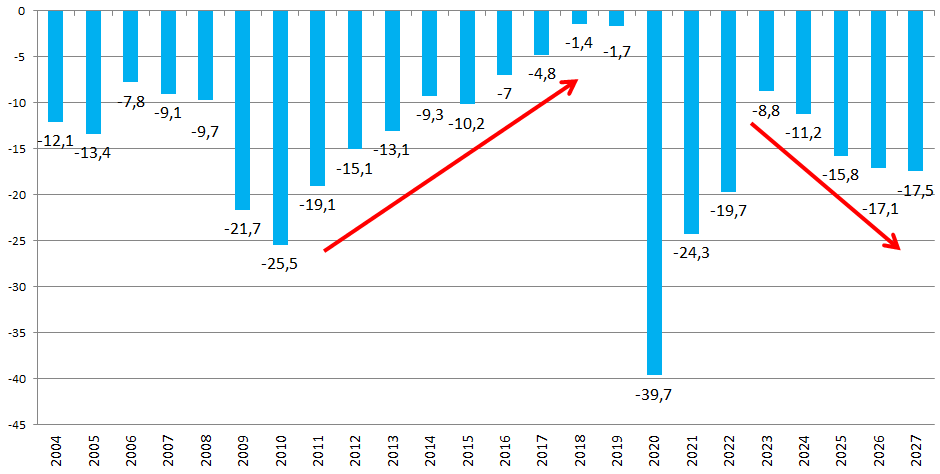
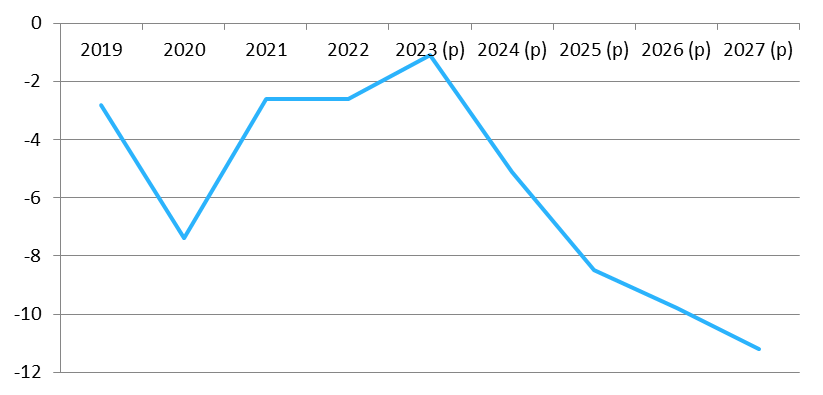
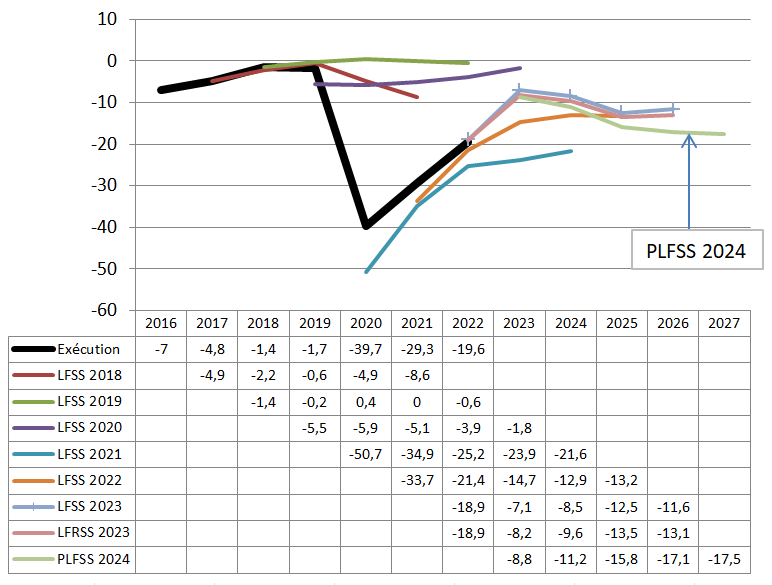
Le présent PLFSS se caractérise par l'abandon de tout objectif non seulement de retour à l'équilibre des régimes obligatoires de base, mais aussi de simple stabilisation du déficit. Il s'agit d'une différence majeure par rapport à la réduction continue du déficit menée de 2011 à 2019, période pendant laquelle l'Ondam était par ailleurs respecté.
Prévisions de solde des Robss et du FSV jusqu'en 2027
(en milliards d'euros)
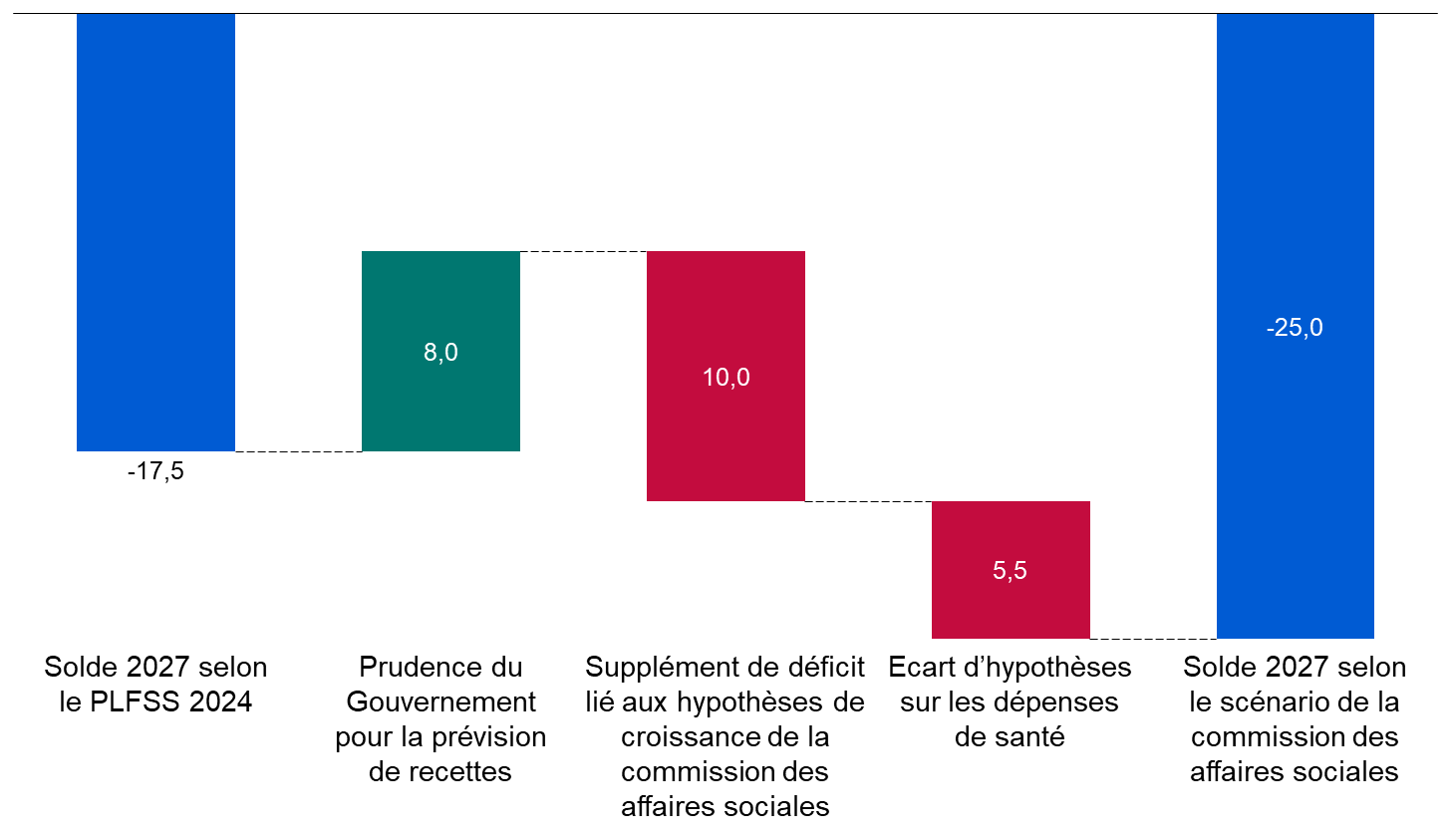
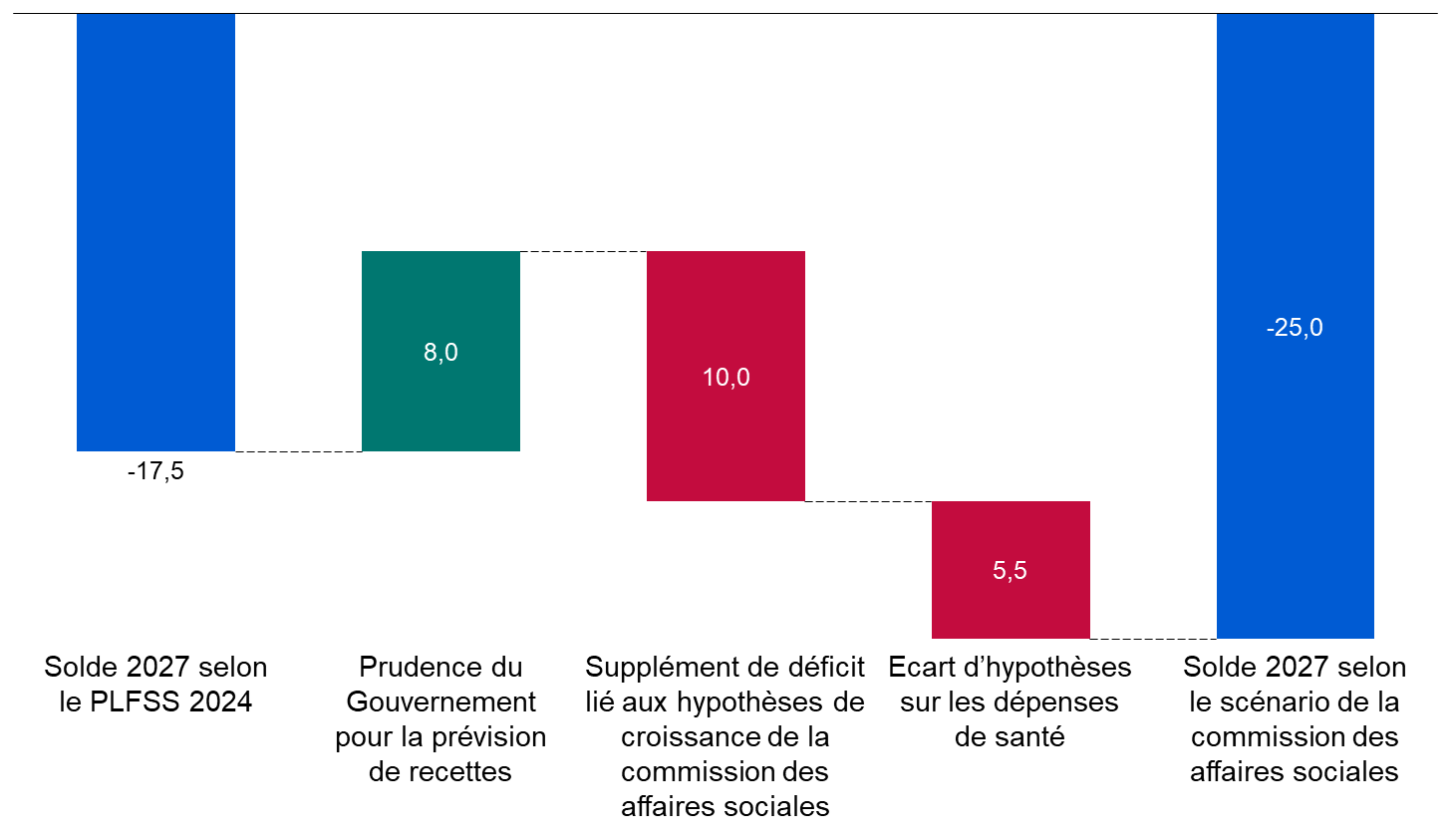
Cette programmation peu ambitieuse est aussi, paradoxalement, optimiste. Certes, le Gouvernement suppose que la croissance spontanée sera nettement inférieure à celle du PIB en valeur, ce qui tend à majorer le déficit 2027 de 8 milliards d'euros. Mais en sens inverse, il retient une hypothèse de croissance de 1,7 % en moyenne, supérieure de 0,4 point au consensus des conjoncturistes, ce qui le conduit à minorer le déficit de 10 milliards d'euros. Par ailleurs, une hypothèse de croissance de l'Ondam de 3,5 % par an, au lieu de 3 % environ pour le PLFSS, majorerait le déficit de 2027 de plus de 5 milliards d'euros. Au total, le déficit pourrait être de 25 milliards d'euros en 2027.
Une programmation optimiste du déficit des Robss et du FSV à l'horizon 2027
(en milliards d'euros)
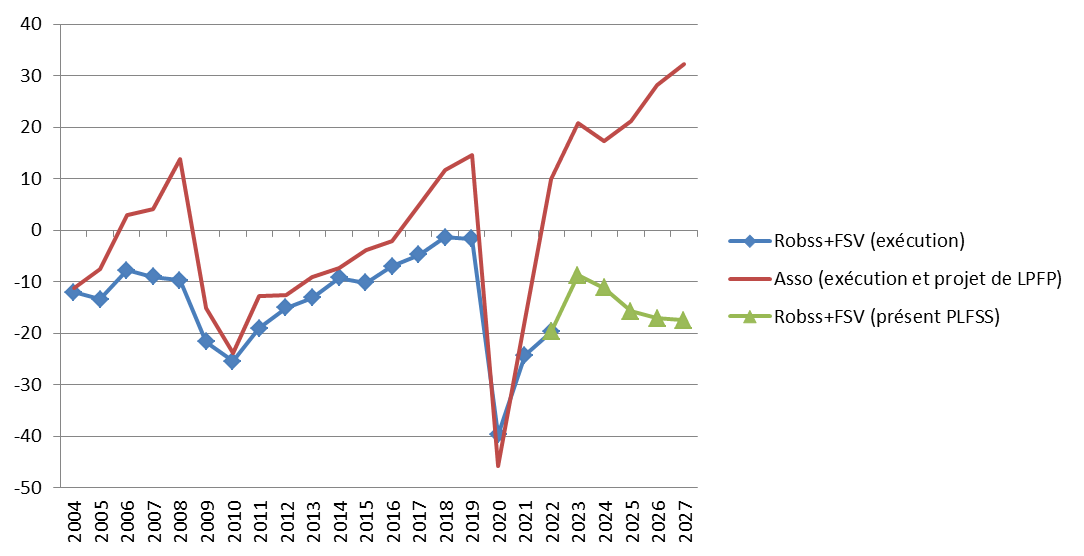
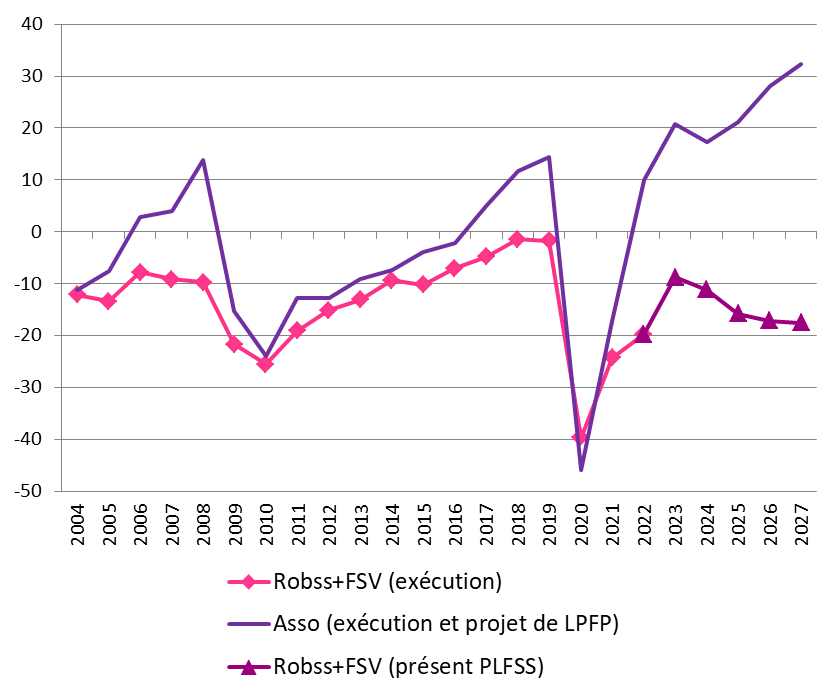
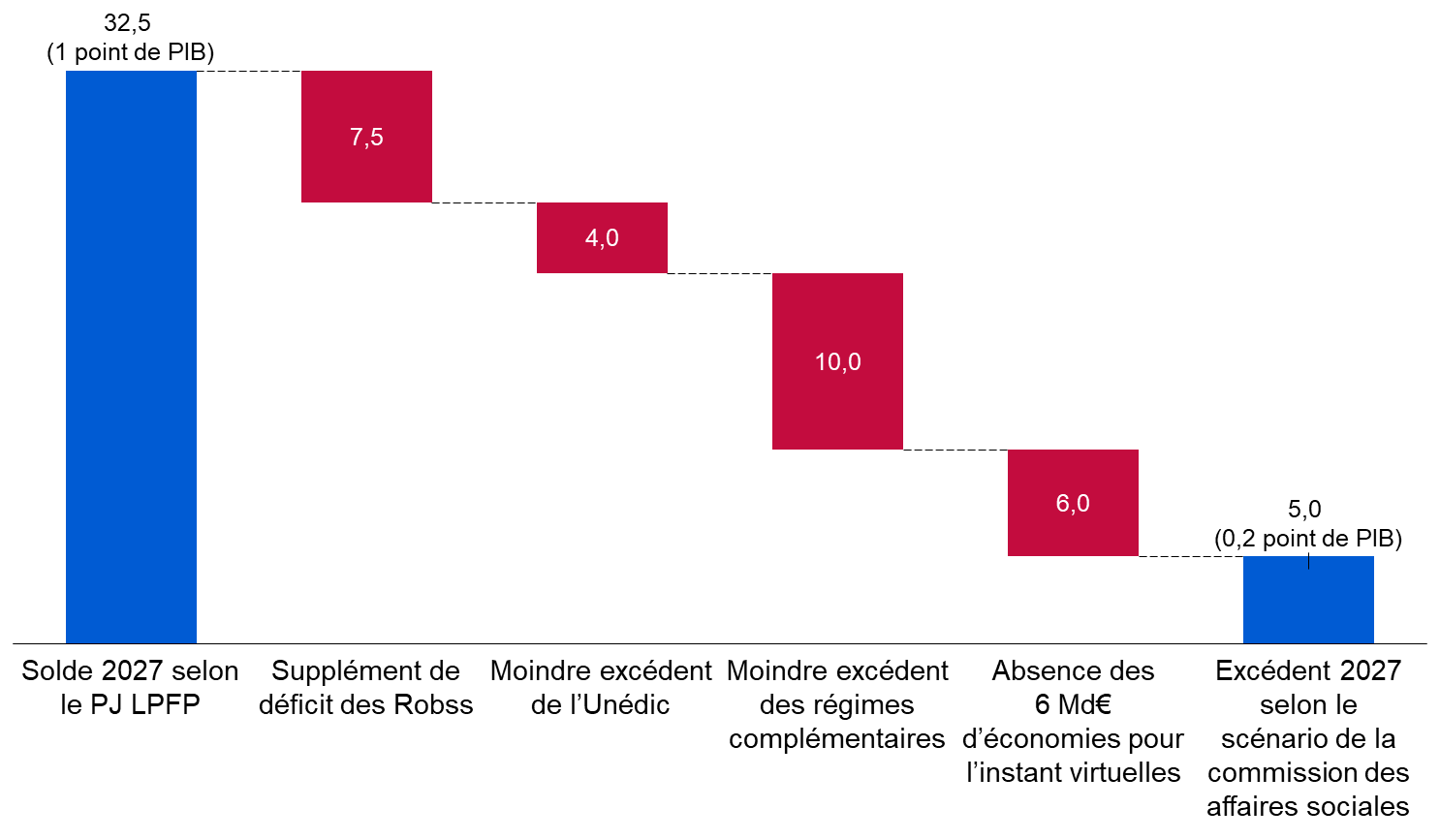
Les prévisions financières des Robss et du FSV du PLFSS 2024 doivent être resituées dans le cadre de celles de l'ensemble des administrations de sécurité sociale (Asso), qui, outre les Robss et le FSV, comprennent notamment la Caisse d'amortissement de la dette sociale (Cades), le Fonds de réserve pour les retraites (FRR), l'Unédic et les régimes complémentaires de retraite.
Selon le projet de loi de programmation des finances publiques (LPFP) en cours de discussion, en 2027 le fort déficit des Robss et du FSV s'accompagnerait paradoxalement d'un excédent de 1 point de PIB (soit plus de 30 milliards d'euros) de l'ensemble des Asso, du fait d'un fort excédent des Asso hors Robss et FSV. Cette prévision repose sur les hypothèses optimistes, à ce stade non documentées, de réalisation de 6 milliards d'euros d'économies à partir de 2025 grâce aux revues de dépenses, et de forts excédents de l'Unédic et des régimes complémentaires de retraite, qui atteindraient en 2027 respectivement 0,4 point de PIB (environ 13 milliards d'euros) et 0,3 point de PIB (environ 10 milliards d'euros).
Selon le Gouvernement, des déficits
croissants des régimes obligatoires
de base de sécurité
sociale (Robss) et du Fonds de solidarité vieillesse (FSV) contrastant
avec un excédent croissant des administrations de sécurité
sociale (Asso)
(en milliards d'euros)
C. SÉCURISER LE FINANCEMENT DE LA DETTE SOCIALE
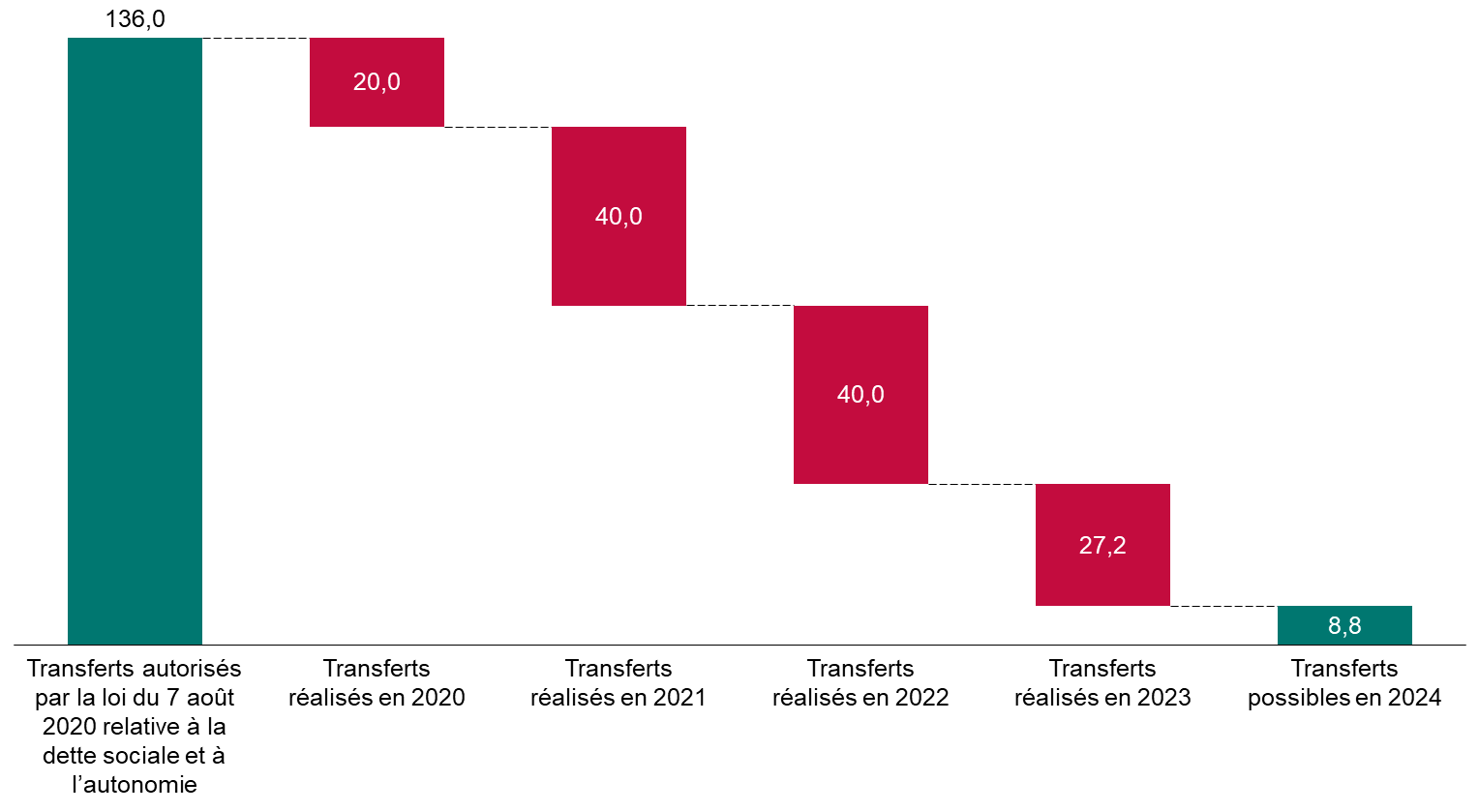
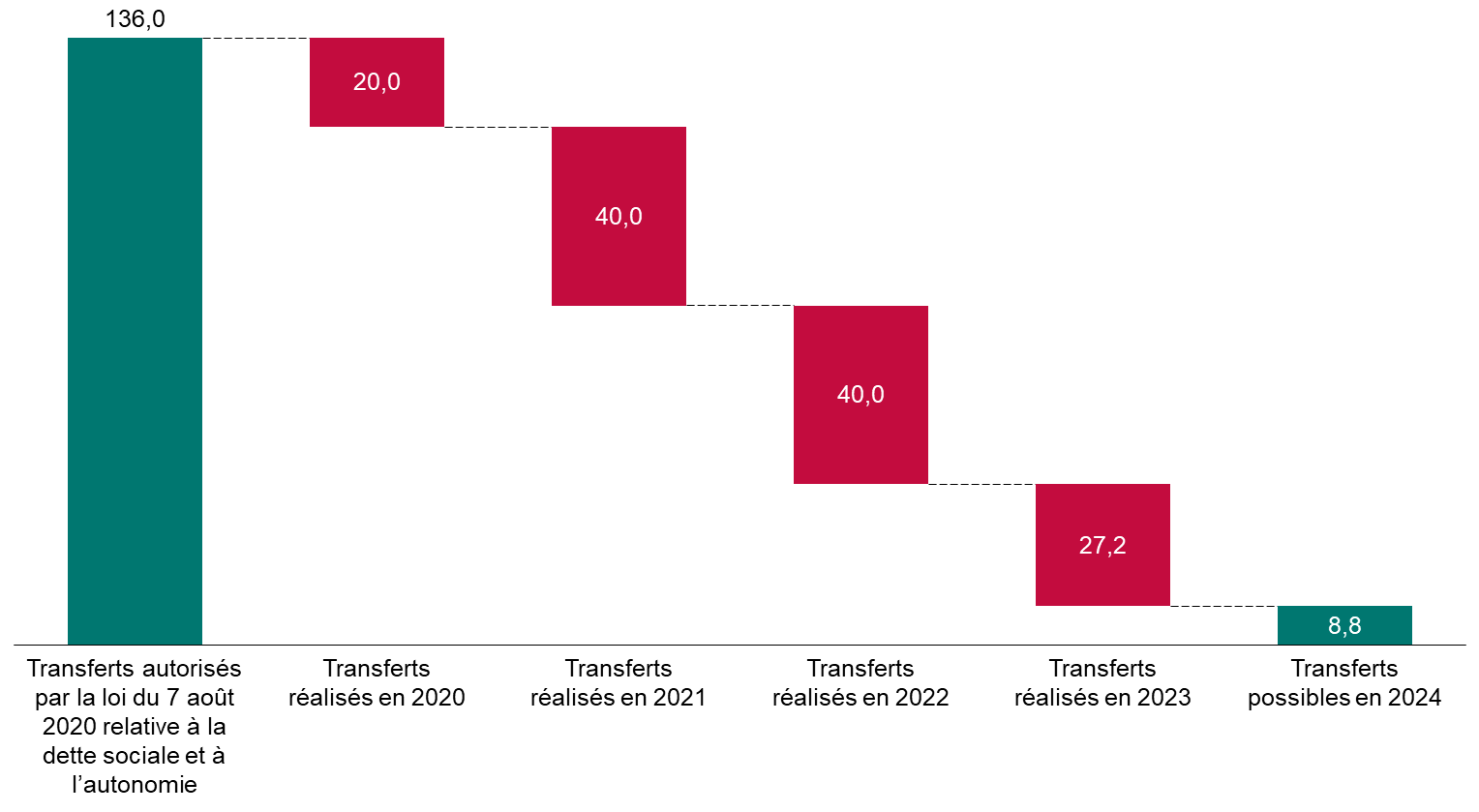
En 2020, la loi a autorisé le transfert de 136 milliards d'euros de dette de l'Acoss (devenue depuis Urssaf Caisse nationale) à la Caisse d'amortissement de la dette sociale (Cades). Compte tenu des transferts déjà réalisés, seulement 8,8 milliards d'euros de transferts seront possibles en 2024.
Transferts de dette de l'Urssaf Caisse nationale à la Cades
(en milliards d'euros)
À droit constant, les déficits de la sécurité sociale s'accumuleraient à l'Urssaf Caisse nationale, qui se finance à court terme en empruntant sur les marchés, ce qui pourrait susciter un risque de liquidité. Un transfert de dette supplémentaire à la Cades impliquerait de repousser l'échéance d'amortissement de la dette sociale, actuellement fixée à 2033, ce qui ne pourrait être fait que par une loi organique.
Les principaux amendements adoptés par la
commission
à l'initiative de la rapporteure
générale :
rétablissement des dispositions obligatoires du PLFSS supprimées par l'Assemblée nationale (article liminaire, article 1er, article 2) ;
rejet de la trajectoire financière proposée par le Gouvernement jusqu'en 2027, marquée à la fois par une aggravation du déficit et par des hypothèses optimistes (article 16) ;
suppression de la disposition autorisant le Gouvernement à réduire par arrêté, sans aucun plafond, la compensation à l'Unédic des allègements de contributions patronales (article 10) ;
suppression de la neutralisation de l'augmentation du plafond des compensations de la CNSA aux départements pour la PCH et l'APA qui devrait normalement résulter du transfert de 0,15 point de CSG de la Cades à la CNSA (article 10) ;
transfert de 2 milliards d'euros de taxe sur les salaires de la branche maladie vers la branche famille, en conséquence du transfert par la LFSS 2023 de 2 milliards d'euros de dépenses d'indemnités journalières liées au congé maternité de la branche maladie à la branche famille (article 10) ;
disposition selon laquelle la fixation en euros (et non plus en multiples du Smic) des salaires maximaux permettant de bénéficier des allègements de charges patronales dits « bandeau maladie » et « bandeau famille » ne puisse aboutir à ce que ces seuils deviennent inférieurs à 2 Smic de l'année en cours (article 10 quinquies) ;
suppression de la réforme de l'assiette et des modalités de liquidation de la clause de sauvegarde des médicaments (article 11) ;
augmentation du seuil de déclenchement de la clause de sauvegarde des dispositifs médicaux pour 2023 et 2024 (articles 4 et 11).
BRANCHE MALADIE & ONDAM
Cette année encore, le PLFSS fait la démonstration de l'incapacité du Gouvernement à apporter des réponses appropriées aux défis du système de soins. Si l'Ondam atteint un montant vertigineux, il ne constitue plus un outil de pilotage des dépenses d'assurance maladie.
Quant aux mesures relatives à la politique de santé, elles apparaissent impréparées et d'une portée très limitée. Ainsi, au-delà de quelques mesures relatives au médicament ou à la prévention, le PLFSS prétend porter une réforme du financement de l'hôpital qui n'est finalement qu'un trompe-l'oeil et retouche à la marge l'organisation des soins.
I. DES DÉPENSES CONSIDÉRABLES MAIS NON PILOTÉES
A. L'ONDAM 2024 JUGÉ INSINCÈRE ET REJETÉ PAR LA COMMISSION
L'Objectif national de dépenses d'assurance maladie (Ondam) proposé pour 2024 s'élève à 254,9 milliards d'euros. Ce montant est en hausse de 3,2 % par rapport à l'Ondam 2023 révisé, dépenses de crise mises à part.
Source : Commission des affaires sociales du Sénat, d'après les données PLFSS
La trajectoire peu crédible appuyée sur une base 2023 discutable et une couverture lacunaire du contexte inflationniste, comme l'incapacité du Gouvernement à justifier le montant qu'il présente, ont conduit la commission à rejeter l'Ondam 2024.
B. UNE TRAJECTOIRE DE DÉFICITS LOURDS ET PERSISTANTS
La trajectoire présentée dans ce PLFSS concernant la situation financière de la branche maladie apparaît particulièrement préoccupante et conduit à s'interroger sur sa soutenabilité.
Après une prévision illusoirement optimiste en 2022, le Gouvernement annonce désormais un horizon de déficits durables et substantiels, 9,6 milliards d'euros par an en moyenne jusqu'en 2027. Surtout, on peine à imaginer un hypothétique redressement de cette situation sans des décisions difficiles en matière de recettes comme de dépenses.
Évolution des perspectives de solde de la branche maladie
(en milliards d'euros)
Source : Commission des affaires sociales du Sénat, d'après les données LFSS et PLFSS
II. LES MESURES EMBLÉMATIQUES DU VOLET SANTÉ
A. DES MESURES DE RÉGULATION DES DÉPENSES ENRICHIES PAR LA COMMISSION
1. Le contrôle des prescriptions des arrêts de travail
Les dépenses d'indemnités journalières (IJ) maladie ont augmenté de 3,84 % en moyenne annuelle de 2010 à 2022 pour atteindre 9,7 milliards d'euros.
L'article 27 vise à rendre automatique la suspension des IJ à compter de la réception du rapport, émis par le médecin mandaté par l'employeur, par le service du contrôle médical et de la notification à l'assuré social. Cette suspension est toutefois entourée de garanties ; la suspension ne pourrait intervenir sans examen médical - par le médecin contrôleur ou le service du contrôle médical - tandis que ce service disposerait toujours de la possibilité de s'autosaisir ou bien de réexaminer le dossier sur demande de l'assuré. Considérant la nécessité de réguler les dépenses d'indemnités journalières, la commission soutient cet article qui permettrait de réduire les pertes de temps pour le service du contrôle médical.
La durée d'un arrêt de travail prescrit ou renouvelé par téléconsultation est quant à elle limitée à trois jours par l'article 28. Cette mesure est bienvenue compte tenu des abus avérés dans un cadre jusqu'alors trop permissif et permettra en outre un suivi médical plus approprié des patients en arrêt de travail.
2. D'autres mesures d'économies budgétaires
L'article 30 propose d'inciter aux transports sanitaires partagés en levant le frein que représente encore le refus des patients. L'article vise à minorer la prise en charge des frais de transport et à exclure du tiers payant les patients réticents au transport partagé alors que leur état de santé le permet. Le Gouvernement anticipe des économies générées à hauteur de 50 millions d'euros dès 2024. La commission a soutenu cet article responsabilisant les patients alors que les dépenses de transport sanitaire ont atteint les 5,5 milliards d'euros en 2022, en hausse de 7,2 % par rapport à 2021.
Le Gouvernement semble, par ailleurs, avoir finalement choisi de doubler la franchise médicale et la participation forfaitaire par voie réglementaire. Compte tenu de l'effet financier d'une telle mesure comme de son impact sur le reste à charge des patients, la commission a adopté un amendement visant à soumettre à avis des commissions des affaires sociales toute modification des participations forfaitaires et des franchises.
La commission a également adopté trois amendements visant à mieux maîtriser les dépenses en :
- responsabilisant davantage les patients dans leur demande de soins de ville, en mettant à leur charge une somme forfaitaire lorsqu'ils n'honorent pas un rendez-vous ;
- permettant de mieux tenir compte des incidences financières des conventions professionnelles et d'améliorer, en la matière, l'information du Parlement ;
- prévoyant que les conventions professionnelles définissent les conditions dans lesquelles la rémunération des professionnels de santé peut être modulée en fonction de leur degré d'utilisation du dossier médical partagé ou de leur participation à l'effort de maîtrise des dépenses et de pertinence des soins.
B. LA GÉNÉRALISATION DES EXPÉRIMENTATIONS EN SANTÉ
Le PLFSS inscrit dans le droit commun des innovations portées par des expérimentations « de l'article 51 » qui ont fait la preuve de leur utilité, sous la forme de parcours coordonnés renforcés mobilisant plusieurs professionnels de santé et fondés sur un financement forfaitaire, défini par arrêté. Ce type d'organisation permettra d'assurer un meilleur suivi de certaines maladies chroniques et la prise en charge d'actes de prévention et de soins habituellement non remboursés, tels que l'activité physique adaptée.
La commission a ainsi soutenu l'article 22 et souhaite s'assurer de l'implication des représentants des professionnels de santé dans la définition des forfaits, et accélérer l'évaluation des expérimentations en cours comme leur éventuelle généralisation.
C. DE NOMBREUSES MESURES EN FAVEUR DE L'APPROVISIONNEMENT EN PRODUITS DE SANTÉ ET DE L'ACCÈS AUX MÉDICAMENTS INNOVANTS
Suivant une recommandation de la commission d'enquête sénatoriale relative aux pénuries de médicaments, l'article 32 renforce le statut des préparations hospitalières spéciales (PHS), créé en 2022, et consacre celui des préparations officinales spéciales (POS). Il entend, ainsi, permettre une meilleure implication des pharmaciens d'officine dans le maintien de la disponibilité des médicaments en tension. La commission a adopté plusieurs amendements visant à assouplir les conditions prévues à l'exécution des PHS et des POS pour favoriser le recours à ces préparations.
Visant également à répondre aux tensions d'approvisionnement, l'article 36 transpose au secteur pharmaceutique la « loi Florange » en vue d'assurer la reprise de la production de médicaments d'intérêt thérapeutique majeur (MITM), le cas échéant par un établissement pharmaceutique public.
Trois nouveaux outils sont également offerts au Gouvernement par l'article 33 pour maîtriser le volume de prescription et de délivrance de médicaments en période de rupture : limiter la prescription en téléconsultation, rendre obligatoire le recours aux ordonnances de dispensation conditionnelle et la dispensation à l'unité. La commission a jugé les deux premières mesures appropriées et susceptibles également de favoriser la pertinence des prescriptions. En revanche, elle appelle à supprimer l'obligation de dispensation à l'unité, jugeant celle-ci inopérante dans la grande majorité des situations de rupture et manifestement mal préparée.
En outre, dans l'objectif d'encourager le recours aux tests rapides d'orientation diagnostique (TROD) et d'améliorer l'accès aux soins, la commission soutient la possibilité de permettre aux pharmaciens de délivrer sans ordonnance certains médicaments après la réalisation d'un test. L'article 25 entend ainsi offrir une réponse rapide supplémentaire aux angines et cystites.
Poursuivant la mise en oeuvre de la réforme de l'accès précoce, l'article 35 institue un régime temporaire et dérogatoire de prise en charge pour les médicaments qui ne sont pas, au terme de leur autorisation d'accès précoce, inscrits sur la liste en sus en l'attente de données supplémentaires. L'efficacité de ce dispositif au service de la continuité de la prise en charge thérapeutique sera conditionnée à son attractivité pour les industriels. C'est pourquoi la commission a adopté un amendement visant à rendre plus favorables les modalités d'indemnisation du régime dérogatoire.
Enfin, l'article 36 bis témoigne du défaut de concertation et d'association du Parlement qui caractérise la méthode gouvernementale. Le Gouvernement crée en effet un statut d'autorisation provisoire des médicaments à base de cannabis et met un terme à l'expérimentation relative à l'usage médical du cannabis, supprimant également le bilan prévu. Ce faisant, il a considéré que l'enjeu d'une information éclairée du législateur était secondaire sur une matière engageant pourtant la sécurité des patients et la pertinence des soins. C'est pourquoi la commission a rétabli cette évaluation et sollicité un avis complémentaire de la Haute Autorité de santé.
D. UNE RÉFORME DE L'HÔPITAL EN TROMPE-L'oeIL
1. Une réforme indispensable pour rééquilibrer les modes de financement
La commission soutient le principe d'une réforme du financement du champ « médecine-chirurgie-obstétrique » (MCO), lequel constitue le coeur de l'activité hospitalière et souffre aujourd'hui des conséquences d'une tarification à l'activité (T2A) insuffisamment adaptée.
Un modèle cible fondé sur trois « compartiments » apparaît souhaitable, distinguant d'une part des activités « protocolées » financées à l'activité, qui doit rester prépondérante, et d'autre part deux séries de dotations, relatives à des objectifs de santé publique et de sécurité et à des missions spécifiques qui ne peuvent dépendre de l'activité réelle. Cependant, la définition des champs concernés et la pondération des enveloppes ne sont pas abouties.
2. Une impréparation préjudiciable à la réussite de la réforme
Cependant, l'article 23 se borne principalement, malgré sa longueur, à produire une réécriture des dispositions existantes relatives au financement du MCO. Le Gouvernement revendique une réforme ambitieuse que cet article ne porte pas, et qui en réalité demeure pleinement à définir, sur ses principes effectifs comme sur ses modalités opérationnelles : la réduction de la part de T2A ne peut être une fin en elle-même. Surtout, le Gouvernement retient une hypothèse surprenante de réforme à budget constant.
Face à une réforme précipitée, impréparée et ne faisant l'objet d'aucune anticipation de ses effets financiers, la commission a prévu un report au 1er janvier 2028, au terme d'une expérimentation préalable permettant d'affiner le modèle cible et ainsi améliorer effectivement l'offre de soins.
Les hôpitaux doivent pouvoir s'engager sereinement dans cette réforme structurelle, avec une ligne claire, des ressources sécurisées et un niveau d'activité rétabli.
III. DES MESURES DIVERSES D'ORGANISATION DES SOINS SANS DIRECTION BIEN AFFIRMÉE
A. DE MODESTES MESURES D'ORGANISATION DES SOINS
L'article 22 ter autorise les professionnels de santé des établissements scolaires à orienter des élèves vers les psychologues du dispositif MonSoutienPsy. Si la commission a émis quelques doutes sur la capacité du dispositif à répondre à des nouveaux adressages, elle a soutenu cet article qui participe de la lutte contre le harcèlement scolaire.
La participation des chirurgiens-dentistes à la régulation de la permanence des soins dentaires est ouverte par l'article 24, ce dispositif tirant les conséquences d'une expérimentation « article 51 » dont le premier bilan met en avant l'aspect bénéfique. La régulation par les chirurgiens-dentistes régulateurs au sein des Samu-Centres 15 permet de dégager du temps aux médecins régulateurs et de réduire le nombre de patients orientés vers les chirurgiens-dentistes de garde. C'est pourquoi, la commission a accueilli favorablement ces dispositions.
Enfin, afin de lutter contre le non-recours aux droits, l'article 21 offre, sur un modèle qui a fait ses preuves chez les bénéficiaires de l'allocation de solidarité aux personnes âgées, une présomption de droit à la complémentaire santé solidaire avec participation (C2SP) pour certains bénéficiaires de quatre minima sociaux, dont l'allocation aux adultes handicapés.
B. UN VIRAGE DE LA PRÉVENTION QUI PEINE À CONVAINCRE
1. Un accompagnement de mesures de prévention déjà initiées
La commission a salué la mesure portée par l'article 17, relatif à la mise en oeuvre de la vaccination contre les papillomavirus humains (HPV) notamment dans les collèges, qui vise une couverture vaccinale de 80 % d'une classe d'âge à horizon 2030.
Le taux de couverture vaccinale contre le HPV reste faible en France : au 31 décembre 2022, il s'établit à 41,5 % pour deux doses chez les filles de 16 ans et à 8,5 % pour deux doses chez les garçons du même âge.
La délivrance gratuite en pharmacie de préservatifs pour les moins de 26 ans sans prescription médicale, à l'article 18, constitue en réalité la régularisation d'une mesure déjà mise en oeuvre depuis le 1er janvier 2023. Elle prolonge la délivrance gratuite de la contraception d'urgence sans prescription prévue en LFSS 2023.
Enfin, l'article 20 revient sur les rendez-vous de prévention, créés par la LFSS pour 2023, qui tardent à se concrétiser. Le Gouvernement modifie les tranches d'âges visées et se ménage toute latitude pour définir par arrêté les conditions essentielles de leur mise en oeuvre. Sur ce sujet, la commission a souhaité renvoyer au principe de la négociation conventionnelle la fixation des tarifs et des conditions de facturation au plus tard le 1er janvier 2026.
2. Des mesures nouvelles à la portée limitée
S'agissant des autres dispositions censées incarner le virage de la prévention, la commission s'est interrogée sur la priorisation opérée par le Gouvernement.
Ainsi, malgré l'absence de recommandation des autorités sanitaires, l'article 20 ter prévoit un dépistage systématique du cytomégalovirus chez les femmes enceintes,
Enfin, en vue de lutter contre la précarité menstruelle, l'article 19 assure la prise en charge des protections périodiques réutilisables pour les moins de 26 ans et pour les bénéficiaires de la complémentaire santé solidarité (C2S).
BRANCHE ACCIDENTS
DU TRAVAIL
ET MALADIES PROFESSIONNELLES
Alors que la branche dégagera, pour la dixième fois en onze exercices, un excédent en 2023, la commission regrette le manque d'ambition du PLFSS en matière de prévention, pourtant identifiée comme l'axe de développement prioritaire de la branche par les partenaires sociaux.
La commission a proposé de confirmer la suppression de la réforme de la rente AT-MP prévue à l'article 39, insuffisamment préparée et source de dissension entre les partenaires sociaux, et d'adopter les trois autres articles portant mesures nouvelles, qui permettront de libérer du temps médical pour les médecins du travail, au bénéfice des salariés agricoles, de sécuriser des prestations du régime des marins et de lutter contre le non-recours à l'indemnisation chez les victimes de l'amiante.
I. UNE SITUATION D'EXCÉDENT STRUCTUREL QUI POSE QUESTION
A. UN EXCÉDENT CONFIRMÉ EN 2023 ET LES ANNÉES SUIVANTES MALGRÉ UNE BAISSE DES TAUX DE COTISATIONS
Avec un excédent record de 1,9 milliard d'euros en 2023 puis des excédents annuels compris entre 0,8 et 1,2 milliard d'euros entre 2024 et 2027, la branche AT-MP confirme sa bonne situation financière malgré les baisses de cotisations prévues en 2024 puis en 2026 par la LFRSS pour 2023 afin de compenser une hausse symétrique des taux sur la branche vieillesse.
Pour 2024, les recettes prévisionnelles de 17,1 milliards d'euros devraient couvrir les objectifs de dépenses de la branche AT-MP, fixés à 16,0 milliards d'euros par l'article 45 du PLFSS.
La situation structurellement excédentaire que présente la branche AT-MP est le signe d'une déconnexion à long terme entre ses besoins de financement et ses recettes, illustrée par l'excédent cumulé toujours croissant de la branche, qui atteindra, selon les prévisions, 12,5 milliards d'euros à horizon 2027. Autant de contributions réclamées à l'employeur sans qu'elles ne servent leur destination originelle : lutter contre les risques professionnels, et indemniser les victimes. Alors que l'effort de prévention porté par la branche AT-MP représente à peine 2 % des dépenses qu'elle finance, un changement de paradigme est désormais indispensable : compte tenu de sa situation financière, la branche doit et peut faire davantage en matière de prévention, en développant un accompagnement personnalisé au service des entreprises sur le modèle du programme TMS-Pros.
Recettes, dépenses, excédent et solde de la branche AT-MP
Source : Commission des affaires sociales du Sénat
B. LE POIDS DES TRANSFERTS FINANCÉS PAR LA BRANCHE
Les transferts de la branche AT-MP aux autres branches représentent 8 % de ses dépenses totales, un total non négligeable. Considérant que la croissance perpétuelle du montant du transfert au titre de la sous-déclaration, fixé à 1,2 milliard d'euros pour 2024 par l'article 44 du PLFSS, revient à nier les efforts pourtant réels réalisés pour lutter contre ce phénomène, et que la branche AT-MP n'a pas vocation, parce qu'elle est excédentaire, à servir de variable d'ajustement pour combler le déficit des autres branches, la commission a adopté un amendement tendant à limiter à 1 milliard d'euros le montant du transfert, son niveau jusqu'en 2021.
En outre, l'article 44 du PLFSS pour 2024 prévoit une hausse de plus 50 % du transfert au Fonds d'indemnisation des victimes de l'amiante (Fiva). Si son bien-fondé est incontestable compte tenu de la situation financière prévisionnelle du fonds, il est regrettable que l'État n'y prenne pas sa part et maintienne sa dotation à un niveau constant.
II. LA RÉFORME DES RENTES AT-MP EST INSUFFISAMMENT MÛRE POUR ÊTRE ADOPTÉE
L'article 39, supprimé dans le texte transmis, entendait transposer l'accord national interprofessionnel (ANI) du 15 mai 2023, signé unanimement, pour garantir que la rente viagère versée aux victimes d'AT-MP présentant une incapacité permanente supérieure à 10 % couvrait à la fois le déficit professionnel encouru par les pertes de salaires et le déficit fonctionnel permanent, qui retrace les préjudices extraprofessionnels. Pour ce faire, il entendait réformer les modalités de calcul de la rente AT-MP pour séparer une part professionnelle et une part fonctionnelle.
Le caractère dual de la rente AT-MP avait en effet été infirmé par la Cour de cassation dans un revirement de jurisprudence du 20 janvier 2023, considérant que la rente, compte tenu de son mode de calcul indexé sur le salaire, ne pouvait pas couvrir le déficit fonctionnel, par nature extraprofessionnel. Ce revirement avait suscité l'enthousiasme des associations de victimes dès lors qu'il ouvrait droit, en cas de faute inexcusable de l'employeur (FIE), à une réparation intégrale devant le juge du déficit fonctionnel permanent auparavant inclus forfaitairement dans la rente, mais l'inquiétude des organisations patronales, qui craignaient une judiciarisation des AT-MP et des conséquences financières néfastes pour les entreprises condamnées pour une FIE.
Le manque de préparation évident de cette réforme emporte des conséquences regrettables : mal compris et inapplicable en l'état, l'article 39 a irrité les associations de victimes et exacerbé les tensions entre partenaires sociaux et menace dès lors les avancées pourtant notoires prévues par l'ANI en matière de prévention. C'est pourquoi la commission souhaite que le Sénat confirme la suppression de l'article 39.
Il importe désormais que les partenaires sociaux maintiennent le dialogue pour dégager, par la négociation, une position commune sur le devenir de la rente AT-MP, qui puisse, sinon satisfaire, du moins convenir à toutes les parties, y compris les associations de défense des victimes. Il s'agit d'une condition sine qua non à la transcription de l'intégralité de l'ANI, qui pourra avoir lieu dans un projet de loi ad hoc afin de ne pas retarder excessivement sa mise en oeuvre.
III. D'AUTRES MESURES UTILES, MAIS SANS IMPACT SIGNIFICATIF SUR L'ÉQUILIBRE FINANCIER DE LA BRANCHE
L'article 26 ouvre la possibilité pour les médecins du travail de déléguer à des infirmiers en santé au travail certains actes pour le renouvellement périodique de l'examen médical d'aptitude à destination des salariés agricoles bénéficiaires du suivi individuel renforcé. Cette délégation, définie par le médecin dans les limites des compétences des infirmiers qualifiées en santé au travail et selon un protocole dont les modalités ont été précisées et sécurisées par un amendement adopté par la commission, devrait permettre d'accroître l'accessibilité aux médecins du travail et de renforcer l'attractivité des services santé sécurité au travail.
L'article 39 bis permettra de sécuriser, pour le passé et pour l'avenir, deux prestations du régime spécial des marins dont la légalité a été remise en cause et le versement interrompu.
L'article 39 ter vise à renforcer les moyens du Fiva pour identifier les bénéficiaires potentiels de ses prestations et lutter contre le non-recours, qui frapperait plus de 50 % des victimes de mésothéliome. Il instaure notamment un cadre de transfert de données au profit du Fiva, modifié par la commission pour garantir une meilleure protection des données personnelles.
BRANCHE VIEILLESSE
Bien que la réforme des retraites ait permis de réduire d'un tiers le déficit de la branche vieillesse à l'horizon de 2027, elle ne suffit pas à redresser une trajectoire financière dont la dégradation serait rapide à compter de 2024, avec un déficit prévisionnel de l'ordre de 11 milliards d'euros en 2027.
Dans le cadre du PLFSS pour 2024, la commission propose plusieurs mesures visant notamment à garantir l'autonomie de gestion des régimes de retraite complémentaire des salariés et des travailleurs indépendants et à lutter contre la fraude aux pensions de retraite à l'étranger.
I. UNE DÉGRADATION PRÉVISIBLE DE LA TRAJECTOIRE FINANCIÈRE DE LA BRANCHE MALGRÉ LA RÉFORME DES RETRAITES
Avec un déficit de 1,1 milliard d'euros en 2023, la branche vieillesse (régimes obligatoires de base et Fonds de solidarité vieillesse - FSV) poursuit son redressement fondé sur la dynamique de croissance post-crise sanitaire, et ce malgré la forte revalorisation des pensions liée à l'inflation et la mise en oeuvre de la revalorisation exceptionnelle des petites pensions prévue dans le cadre de la réforme des retraites de 2023, qui a amorcé sa montée en charge le 1er septembre dernier.
La trajectoire financière de la branche devrait toutefois s'inverser dès 2024 en raison, notamment, du vieillissement démographique, du ralentissement de la croissance de la masse salariale du secteur privé et des difficultés financières du régime des fonctionnaires territoriaux et hospitaliers, pour atteindre un déficit de 11,2 milliards d'ici à 2027.
Ces déficits auraient été encore bien plus lourds sans la réforme des retraites, qui permettrait d'améliorer le solde de la branche vieillesse de 6,3 milliards d'euros en 2027.
Évolution du solde de la branche
vieillesse
des ROB et du FSV
de 2019 à 2027
(en milliards d'euros)
Source : Commission des affaires sociales du Sénat, d'après la LFSS pour 2022 et le PLFSS pour 2023
II. DES MESURES DE BON SENS VISANT À ASSURER LA JUSTICE ET L'ÉQUITÉ DU SYSTÈME DE RETRAITES
A. RETRAITES COMPLÉMENTAIRES : GARANTIR LA LIBERTÉ DE GESTION DES PARTENAIRES SOCIAUX
1. L'Agirc-Arrco doit demeurer libre de contribuer ou non au financement des déficits du régime général
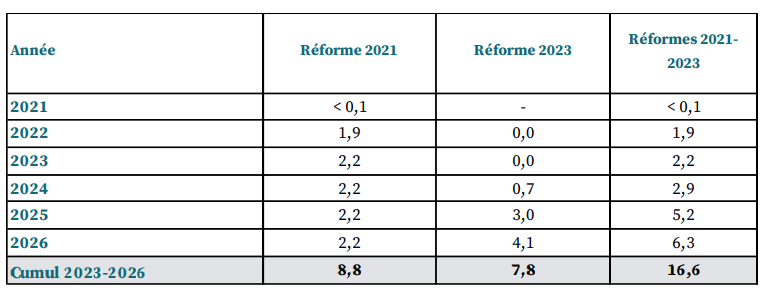
Pour compenser les effets de leur fermeture aux nouveaux entrants, qui entraîne une contraction progressive des cotisations collectées, les régimes spéciaux fermés (SNCF, RATP, industries électriques et gazières, clercs de notaire, notamment) seraient adossés au régime général (article 9). Celui-ci serait donc chargé de les équilibrer financièrement à compter de 2025 et recevrait en contrepartie une contribution de l'État et de l'Agirc-Arrco.
De plus, une autre contribution serait demandée à l'Agirc-Arrco « au titre de la solidarité au sein du système de retraite », en compensation des gains qu'elle tire de la réforme des retraites, estimés à 1,2 milliard d'euros en 2026 et à 3,1 milliards en 20301(*).
Les excédents de l'Agirc-Arrco appartiennent à ses seuls cotisants.
Soucieuse de préserver l'autonomie de gestion des partenaires sociaux et de garantir à l'Agirc-Arrco la propriété des réserves constituées au prix d'efforts conséquents, la commission propose la suppression des dispositions prévoyant cette dernière contribution, ce qui n'empêcherait pas pour autant les partenaires sociaux de décider d'eux-mêmes d'en verser une2(*).
Il est également proposé de rejeter le « gel » de la contribution tarifaire d'acheminement (CTA), payée par le consommateur d'énergie pour financer les droits spécifiques des assurés du régime des industries électriques et gazières, qui doit s'éteindre au même rythme que ces droits.
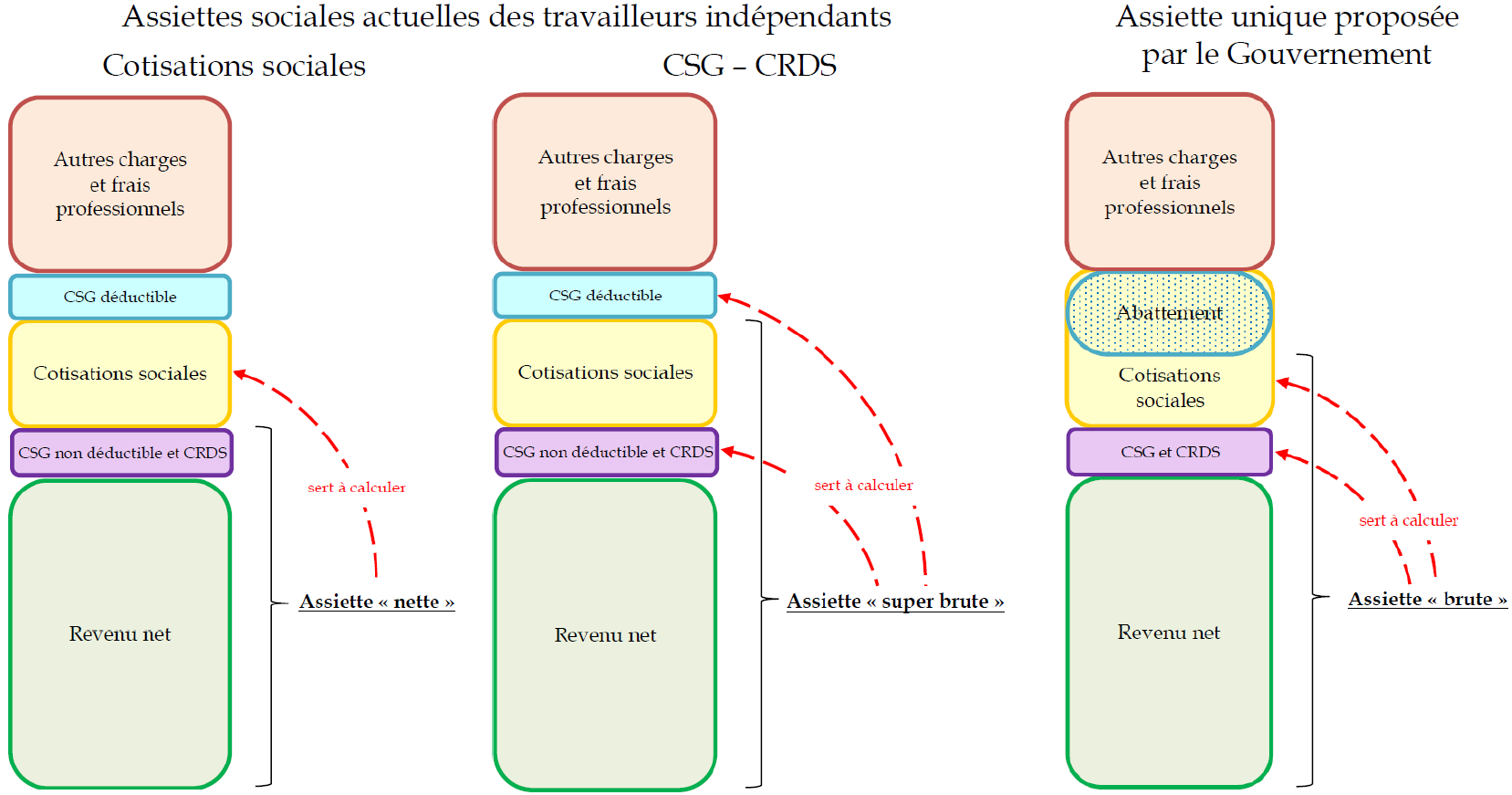
2. La neutralité financière de la réforme de l'assiette sociale des indépendants doit être assurée dans le respect des prérogatives des organisations professionnelles
Les articles 10 ter et 10 nonies mettent en oeuvre la réforme très attendue de l'assiette sociale des indépendants. Ceux-ci sont en effet redevables, proportionnellement, de plus de CSG-CRDS que les salariés et de moins de cotisations créatrices de droits. Leurs deux assiettes sociales seraient dorénavant unifiées au sein d'une seule assiette, à laquelle serait appliqué un abattement, de façon à leur permettre, à niveau global de prélèvement constant, de cotiser davantage et de verser moins de CSG-CRDS, c'est-à-dire de s'ouvrir plus de droits sociaux.
Projet d'assiette sociale unique des travailleurs indépendants
Source : Commission des affaires sociales du Sénat
Bien que le Gouvernement n'ait communiqué aucune précision sur son coût et ses effets exacts, cette réforme, qui devrait être avantageuse à une majorité écrasante de travailleurs indépendants, pourrait coûter 1,4 milliard d'euros, une somme qui serait divisée par deux par le relèvement des taux et des barèmes des cotisations d'assurance vieillesse et d'assurance maladie des indépendants. Le Gouvernement souhaite que le reliquat soit compensé par une augmentation de leurs cotisations de retraite complémentaire, qu'il pourrait lui-même mettre en oeuvre si les régimes concernés ne formulaient pas de propositions dans ce sens.
La commission propose de s'en remettre à la responsabilité des organisations professionnelles pour assurer la neutralité financière de la réforme et de refuser d'accorder au Gouvernement cette faculté, qui constituerait un dangereux précédent.
B. LUTTER AVEC DÉTERMINATION CONTRE LA FRAUDE AUX PRESTATIONS SOCIALES À L'ÉTRANGER
Chaque année, le régime général verse 3,8 milliards d'euros de pensions à des retraités installés hors de France.
Depuis 2020, la loi prévoit que les bénéficiaires de pensions de retraite servies par un régime français installés à l'étranger puissent satisfaire à leur obligation annuelle de justification de leur existence par le biais soit d'un « certificat d'existence », soit d'un dispositif biométrique. Ce dernier doit permettre aux retraités concernés, à compter du printemps 2024, de se photographier avec leur smartphone afin que leur visage soit comparé à leur pièce d'identité biométrique. Il s'agit toutefois davantage d'une mesure de simplification que de lutte contre la fraude, dès lors que le recours à la biométrie reste facultatif.
L'obtention par connivence d'un certificat d'existence par les ayants droits d'un retraité décédé demeurant possible, la commission a adopté un amendement du rapporteur de la branche vieillesse visant à rendre obligatoire, dès 2027, le contrôle biométrique de l'existence chaque fois que cela sera possible, en fonction de la situation du pays de résidence en matière d'équipement en titres d'identité biométriques.
Le contrôle biométrique de l'existence des retraités résidant à l'étranger deviendrait obligatoire à compter de 2027.
Dans les autres cas, le Gouvernement pourrait opter, notamment en fonction du degré de confiance dans les administrations locales du pays, pour l'envoi d'un certificat d'existence ou un contrôle annuel auprès d'un consulat ou d'un collaborateur ou partenaire de l'organisme débiteur de la pension (agents de contrôle, réseau d'agences bancaires, etc.).
BRANCHE FAMILLE
En 2024, le solde de la branche famille devrait être excédentaire de 800 millions d'euros, en forte contraction depuis 2021. Cet excédent se réduirait encore jusqu'à atteindre 500 millions d'euros en 2025. Ce solde est ainsi consommé sans que les réformes nécessaires à une politique soutenant toutes les familles, dans un contexte de chute inquiétante de la natalité, ne soient mises en oeuvre.
La commission regrette que ce PLFSS 2024 ne porte aucune mesure de politique familiale et ne contienne que quelques ajustements paramétriques à des réformes passées.
I. UN PARADOXE DOULOUREUX : DES DÉPENSES EN HAUSSE EN L'ABSENCE DE POLITIQUE FAMILIALE FORTE
Les dépenses de la branche devraient atteindre 58 milliards d'euros en 2024 (+ 18,6 % depuis 2021). Cette hausse des dépenses n'est pas le seul résultat des réformes adoptées depuis 2021 mais provient d'autres facteurs indépendants, tels l'indexation des prestations légales sur l'inflation et surtout le transfert, depuis l'assurance maladie-maternité, de la charge du congé maternité post-natal pour une somme de 2 milliards d'euros.
La commission prend acte que cette hausse traduit également un effort financier quant aux prestations extra-légales finançant les accueils collectifs. Le fonds national d'action sociale de la branche augmenterait ainsi ses dépenses de 6,4 % en 2023 en lien avec la nouvelle COG prévoyant la revalorisation de la prestation de service unique (PSU).
Toutefois, considérant que le besoin de réformes ambitieuses de politique familiale exige de conserver une capacité de financement, la commission a souhaité transférer à la branche famille 2 milliards d'euros de recettes de la taxe sur les salaires depuis la branche maladie-maternité, ce transfert visant à compenser l'attribution des charges.
Le contexte de la natalité - chute potentielle de 16 % du nombre de naissances annuelles entre 2014 et 2023 - rend nécessaire une prise de conscience collective.
II. UN PLFSS QUASIMENT BLANC POUR LA BRANCHE FAMILLE
L'article 46 bis, adopté par la commission, propose d'assouplir le recours au congé paternité et d'accueil de l'enfant par les non-salariés agricoles, considérant que le régime actuel est trop rigide.
L'article 46 ter ajuste divers paramètres des réformes passées concernant le complément de mode de garde (CMG). La commission a validé ces adaptations à l'exception de deux mesures. Premièrement, la commission a souhaité maintenir, au sein du barème du CMG, la prise en compte des horaires atypiques de garde pour les parents travaillant la nuit ou le week-end. Deuxièmement, la commission, estimant ne pas disposer des informations nécessaires, n'a pas approuvé le second report à 2026 de l'application de la réforme du tiers payant du CMG « structure » versé aux familles recourant à une microcrèche ou un prestataire à domicile. Adoptée en LFSS 2019, cette réforme de la prestation avait été initialement prévue pour 2022 avant qu'un premier report, en LFSS 2022, ne le reporte à septembre 2024.
BRANCHE AUTONOMIE
Les dépenses de la branche autonomie approcheront 40 milliards d'euros en 2024, représentant 40 % de l'ensemble des financements publics dédiés à la prise en charge de l'autonomie des personnes âgées et des personnes en situation de handicap.
L'atteinte des objectifs pour répondre aux besoins liés au vieillissement est obérée par la situation préoccupante du secteur médico-social.
Ce PLFSS pourrait cependant marquer un tournant en matière de financement des Ehpad en amorçant la fusion des sections « soins » et « dépendance ». La commission appelle plus largement à une clarification des relations financières entre la Caisse nationale de solidarité pour l'autonomie (CNSA) et les départements.
I. DES PERSPECTIVES FINANCIÈRES TEMPORAIREMENT AMÉLIORÉES
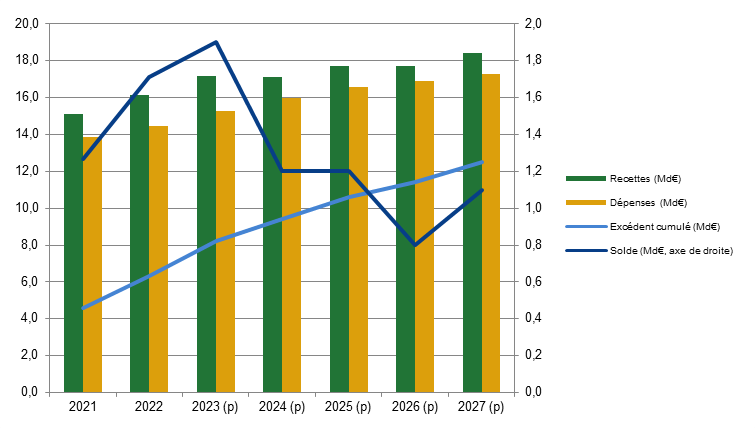
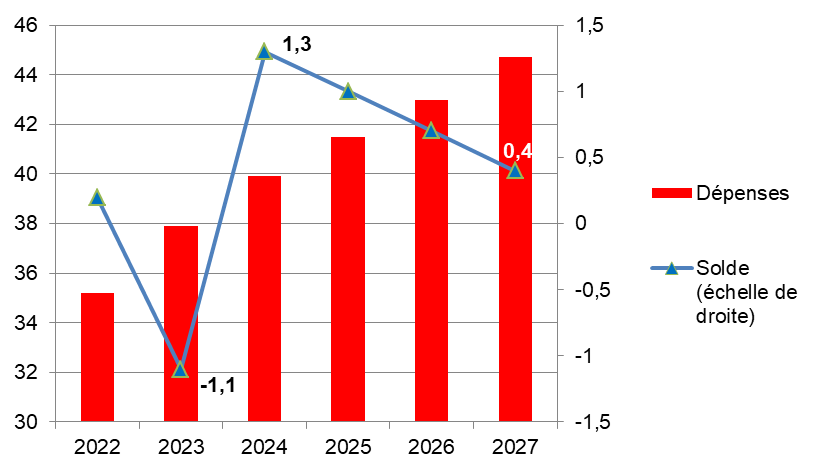
A. UNE SITUATION À NOUVEAU EXCÉDENTAIRE À PARTIR DE 2024
L'objectif de dépenses de la branche pour 2024 s'élève à 39,9 milliards d'euros, en augmentation de 5,3 % par rapport à 2023. Pour autant, alors qu'un déficit est prévu pour 2023, le solde de la branche serait excédentaire de 1,3 milliard d'euros en 2024. En effet, la CNSA bénéficiera de l'apport de 0,15 point de CSG en provenance de la Cades prévu par la loi du 7 août 2020 relative à la dette sociale et à l'autonomie (+ 2,6 milliards d'euros pour 2024).
Perspectives pluriannuelles de dépenses et de solde de la branche autonomie
(en milliards d'euros)
Cet excédent devrait toutefois s'éroder rapidement sous l'effet du dynamisme tendanciel des dépenses pour s'établir, en l'absence de mesures nouvelles, à 0,4 milliard d'euros en 2027. Ainsi, à moyen terme, la question des ressources de la branche ne cessera pas de se poser dans un contexte de vieillissement de la population et de besoins encore insatisfaits.
B. UNE CROISSANCE DIFFICILE À SOUTENIR POUR LE SECTEUR MÉDICO-SOCIAL
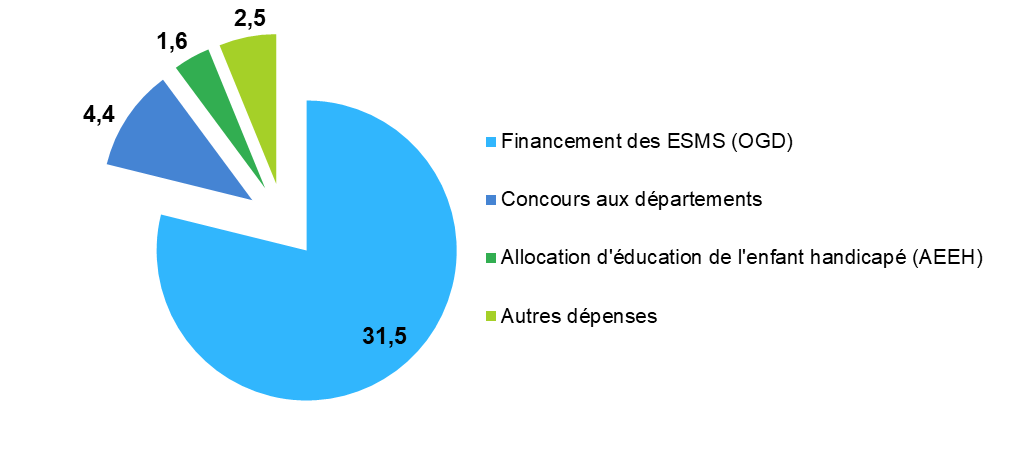
L'objectif global de dépenses au titre des établissements et services sociaux et médico-sociaux (OGD), fixé à 31,5 milliards d'euros pour 2024, connaît une hausse plus prononcée dans le champ des personnes âgées (+ 4,9 %) que dans celui des personnes handicapées (+ 3,4 %).
|
Hausse de l'OGD en 2024 |
ETP supplémentaires |
créations de places de services |
Les mesures nouvelles financées par l'OGD incluent le recrutement d'environ 6 000 équivalents temps plein (ETP) en Ehpad, après les 3 000 recrutements prévus cette année. Cette accélération permettra d'améliorer le taux d'encadrement dans les Ehpad même si l'objectif du Gouvernement de recruter 50 000 infirmiers et aides-soignants en établissements sur le quinquennat a vu son horizon repoussé à 2030.
Quelque 120 millions d'euros supplémentaires seront dédiés au « virage domiciliaire », reflétant la montée en charge de la réforme de la tarification des services à domicile engagée depuis 2022 et la création de 50 nouveaux centres de ressources territoriaux. Toutefois, les étapes à franchir pour atteindre d'ici 2030 l'objectif de 25 000 nouvelles places en services de soins infirmiers à domicile (Ssiad), qui doivent devenir des services autonomie à domicile (SAD), n'apparaissent pas avec évidence au regard des difficultés de recrutement que connaît le secteur.
Répartition des dépenses de la branche autonomie en 2024
(en milliards d'euros)
Source : Commission des affaires sociales (données DSS)
II. FACE À DE FORTES ATTENTES, DES MESURES EN DEMI-TEINTE
A. UN TOURNANT ATTENDU EN MATIÈRE DE FINANCEMENT DES EHPAD
La situation financière des Ehpad, qui s'explique à la fois par des difficultés conjoncturelles - notamment la hausse des prix et les décisions prises en matière de revalorisation des salaires - et par les problèmes plus structurels qui affectent les établissements, est alarmante. S'il est nécessaire et bienvenu, le fonds d'urgence de 100 millions d'euros prévu par l'article 3 n'est pas à la hauteur des besoins et ne pourra permettre de traiter que les situations les plus critiques.
L'article 37 vise à créer un régime adapté de financement des Ehpad dans lequel les sections « soins » et « dépendance » seraient fusionnées. La nouvelle section « soins et entretien de l'autonomie » serait subventionnée par un forfait global unique attribué par l'ARS, moyennant une participation des résidents, et financé par la branche autonomie.
Ce régime pérenne, et non expérimental, serait toutefois optionnel pour les départements. Par son caractère « à la carte », cette réforme de simplification et d'homogénéisation pourrait paradoxalement se traduire par des complexités supplémentaires et laisser s'installer dans la durée des disparités territoriales plus profondes.
La commission propose de transformer le régime adapté de financement en une expérimentation d'une durée de trois ans à laquelle pourraient participer dix départements.
Si l'évaluation du dispositif par la CNSA était concluante, sa généralisation et sa pérennisation pourraient être envisagées dès le terme de l'expérimentation.
Au-delà du financement des Ehpad, il semble aujourd'hui nécessaire de clarifier les relations financières entre la CNSA et les départements. En particulier, les modalités de la compensation du coût de la mise en place du tarif plancher pour les services à domicile ont pu générer des effets d'aubaine et léser les départements qui avaient déjà fait l'effort d'avoir des tarifs plus élevés que la moyenne. Plus généralement, la CNSA verse aujourd'hui douze concours aux départements. Le PLFSS ne contient aucune mesure visant à les rationaliser.
Une réforme des concours financiers de la CNSA aux départements est souhaitable afin d'en améliorer la lisibilité et la transparence.
À l'article 10, la commission a supprimé la neutralisation de l'impact sur les plafonds des concours APA et PCH du transfert de 0,15 point de CSG à la branche.
B. DES PROMESSES À CONCRÉTISER DANS LE CHAMP DU HANDICAP
L'article 38 prévoit la création d'un service de repérage des enfants de moins de six ans susceptibles de présenter un handicap et la prise en charge par l'assurance maladie d'un parcours de bilan, de diagnostic et d'intervention. Il s'inscrit dans l'objectif de « déployer 50 000 solutions nouvelles » pour les personnes en situation de handicap d'ici 2030, annoncé lors de la conférence nationale du handicap (CNH) d'avril 2023.
La commission s'est interrogée sur la valeur ajoutée de ce nouveau « service » auquel sont appelés à contribuer des acteurs existants et sur son articulation avec les outils déjà déployés, tels que les plateformes de coordination et d'orientation (PCO) et le forfait d'intervention précoce en matière de troubles du neuro-développement.
La situation des jeunes adultes en situation de handicap maintenus, au titre de l'« amendement Creton », dans des structures pour enfants telles que les instituts médico-éducatifs (IME) au-delà de l'âge limite pour lequel elles sont agréées est un sujet de préoccupation grandissante.
Considérant qu'un accompagnement plus adapté doit être proposé à ces personnes, la commission a adopté un amendement permettant, à titre expérimental, l'accueil de jeunes en situation de handicap dès l'âge de 16 ans dans des dispositifs médico-sociaux de transition.
Censé traduire l'engagement de garantir le remboursement intégral des fauteuils roulants dès 2024, l'article 38 bis est d'une portée incertaine : les conditions d'application de cette mesure, de niveau conventionnel et réglementaire, sont suspendues aux négociations à venir.
C. UNE PREMIÈRE DÉCLINAISON DE LA NOUVELLE STRATÉGIE POUR LES AIDANTS 2023-2027
L'article 37 bis prévoit que la durée des droits à l'allocation journalière du proche aidant (AJPA), qui est actuellement de 66 jours, puisse être renouvelée lorsque le bénéfice du congé de proche aidant est ouvert successivement au titre de différentes personnes aidées, dans la limite d'un an.
Enfin, dans l'attente de mesures plus structurantes en faveur du répit des aidants, l'article 37 ter prolonge d'une année supplémentaire l'expérimentation de dérogations au droit du travail dans le cadre de services de « relayage » à domicile de longue durée. Cette prolongation doit s'accompagner d'un véritable bilan et d'une réflexion sur le modèle économique et juridique du dispositif.
EXPOSÉ GÉNÉRAL
Deuxième projet de loi de financement de la sécurité sociale (PLFSS) examiné dans le cadre organique issu de la loi organique relative aux lois de financement de la sécurité sociale (LOLFSS) du 14 mars 20223(*), le présent PLFSS, contrairement à celui pour 2023, compte trois parties (et non quatre).
En effet, pour la première fois cette année, l'ancienne première partie, relative aux comptes de l'exercice clos, a fait l'objet d'un texte séparé, débattu par le Parlement à la fin du printemps : le projet de loi d'approbation des comptes de la sécurité sociale (Placss). Ce texte a été rejeté par l'Assemblée nationale, puis, en raison d'erreurs dans les comptes et de non-conformité des rapports annexés à la loi organique, par le Sénat.
Le rejet par le Parlement du projet de loi
d'approbation
des comptes de la sécurité sociale
pour l'année 2022
Le Placss a été déposé à l'Assemblée Nationale le 24 mai 2023.
Le 6 juin 2023, l'Assemblée nationale, après avoir adopté l'article liminaire et l'article premier4(*), rejeté l'article 2 (non adopté) et supprimé par amendements5(*) l'article 3, a rejeté l'ensemble du texte.
Le 3 juillet 2023, le Sénat a adopté une motion de sa commission des affaires sociales tendant à opposer la question préalable. En effet, les comptes qu'il était demandé d'approuver, que la Cour des comptes avait refusé de certifier, étaient manifestement erronés6(*), et les annexes au Placss n'étaient pas conformes à la loi organique, rendant de fait impossible le « chaînage vertueux » entre la discussion du Placss et le PLFSS que le Placss était censé promouvoir7(*).
Le Placss n'a pas été réexaminé par l'Assemblée nationale.
I. LE CADRE DU PRÉSENT PLFSS : LE PROJET DE LOI DE PROGRAMMATION DES FINANCES PUBLIQUES
A. LE PROJET DE LPFP ADOPTÉ PAR LE SÉNAT À L'AUTOMNE 2022 PUIS À L'AUTOMNE 2023 A MAINTENU INCHANGÉ L'OBJECTIF D'EXCÉDENT DES ADMINISTRATIONS DE SÉCURITÉ SOCIALE POUR 2027
Les objectifs de solde du présent PLFSS ne peuvent être appréciés que dans le cadre du projet de loi de programmation des finances publiques (LPFP) en cours de discussion, considéré comme adopté par l'Assemblée nationale sur la base de l'article 49 alinéa 3 de la Constitution le 29 septembre 2023 et adopté en nouvelle lecture par le Sénat le 16 octobre 2023.
1. À l'automne 2022 puis à l'automne 2023, l'adoption par le Sénat d'un projet de LPFP réduisant fortement le déficit prévu d'ici 2027 pour l'ensemble des administrations publiques
La LPFP la plus récente est celle du 22 janvier 2018, dont le dernier exercice d'application était celui de 2022.
En effet, le projet de LPFP pour les années 2023 à 2027, examiné par le Parlement à l'automne 2022, a été rejeté par l'Assemblée nationale en première lecture (par sa commission des finances, puis en séance publique).
À l'automne 2022, le Sénat a adopté une version du projet de LPFP prévoyant d'ici 2027 une réduction du déficit des administrations publiques plus ambitieuse que celle proposée par le Gouvernement (avec un déficit de 1,7 point de PIB en 2027, contre 2,9 points de PIB selon le texte initial).
Le texte considéré comme adopté par l'Assemblée nationale sur la base de l'article 49 alinéa 3 de la Constitution le 29 septembre 2023 se contente d'actualiser le texte initial (avec un déficit de 2,7 points de PIB en 2027).
Lors de son examen en nouvelle lecture le 16 octobre 2023, le Sénat a rétabli sa trajectoire de l'automne 2022.
2. À chaque fois le Sénat a maintenu inchangé, à 1 point de PIB (environ 30 milliards d'euros), l'objectif d'excédent des administrations de sécurité sociale pour 2027
Comme le montre le tableau ci-après, dans les versions du Gouvernement comme dans celles du Sénat, l'objectif de solde des administrations de sécurité sociale en 2027 est inchangé.
Dans tous les cas, il s'agit d'un excédent de 1 point de PIB (soit plus de 30 milliards d'euros).
Solde des Apu prévu par le projet de LPFP
2023-2027 :
comparaison des différentes versions du texte en
discussion
(en points de PIB)
|
2022 |
2023 |
2024 |
2025 |
2026 |
2027 |
|
|
Texte initial (26 septembre 2022) |
||||||
|
Apu |
- 5 |
- 5 |
- 4,5 |
- 4 |
- 3,4 |
- 2,9 |
|
État et Odac |
- 5,4 |
- 5,6 |
- 5,2 |
- 4,7 |
- 4,5 |
- 4,3 |
|
Apul |
0,0 |
- 0,1 |
- 0,1 |
0,0 |
0,2 |
0,5 |
|
Asso |
0,5 |
0,8 |
0,8 |
0,7 |
0,8 |
1,0 |
|
Texte adopté par le Sénat en première lecture (2 novembre 2022) |
||||||
|
Apu |
- 5 |
- 4,6 |
- 4,4 |
- 3 |
- 2,4 |
- 1,7 |
|
État et Odac |
- 5,4 |
- 5,5 |
- 5 |
- 3,8 |
- 3,6 |
- 3,1 |
|
Apul |
0,0 |
- 0,1 |
- 0,1 |
0,1 |
0,2 |
0,4 |
|
Asso |
0,5 |
0,8 |
0,8 |
0,7 |
0,8 |
1,0 |
|
Texte considéré comme adopté
par l'Assemblée nationale |
||||||
|
Apu |
- 4,8 |
- 4,9 |
- 4,4 |
- 3,7 |
- 3,2 |
- 2,7 |
|
État et Odac |
- 5,4 |
- 5,4 |
- 4,7 |
- 4,3 |
- 4,2 |
- 4,1 |
|
Apul |
0,0 |
- 0,3 |
- 0,3 |
- 0,2 |
0,2 |
0,4 |
|
Asso |
0,4 |
0,7 |
0,6 |
0,7 |
0,9 |
1,0 |
|
Texte adopté par le Sénat en nouvelle lecture (16 octobre 2023) |
||||||
|
Apu |
- 4,8 |
- 4,9 |
- 4,3 |
- 3,0 |
- 2,1 |
- 1,7 |
|
État et Odac |
- 5,2 |
- 5,4 |
- 4,6 |
- 3,5 |
- 3,2 |
- 3,1 |
|
Apul |
0,0 |
- 0,3 |
- 0,3 |
- 0,2 |
0,2 |
0,4 |
|
Asso |
0,4 |
0,7 |
0,6 |
0,7 |
0,9 |
1,0 |
Apu : administrations publiques. Odac : organismes divers d'administration centrale. Apul : administrations publiques locales. Asso : administrations de sécurité sociale.
Source : Commission des affaires sociales du Sénat, selon les différentes versions du projet de LPFP
B. LE PROJET DE LPFP DÉTERMINE CERTAINS MONTANTS ESSENTIELS DU PRÉSENT PLFSS
Conformément à l'article 1B de la LOLF8(*), l'article 17 du projet de LPFP fixe, pour chaque année jusqu'en 2027 :
- le montant annuel en milliards d'euros des dépenses des régimes obligatoires de base de sécurité sociale (Robss) et du Fonds de solidarité vieillesse (FSV) ;
- le montant annuel en milliards d'euros de l'objectif national de dépenses d'assurance maladie (Ondam).
Ces montants sont repris par le PLFSS 2024, en particulier dans son annexe A9(*).
C. LE VÉRITABLE ENGAGEMENT DU GOUVERNEMENT AU TITRE DE LA LPFP PORTE SUR LE SOLDE STRUCTUREL DE L'ENSEMBLE DES ADMINISTRATIONS PUBLIQUES
Le véritable engagement du Gouvernement au titre de la LPFP porte sur le solde structurel10(*) de l'ensemble des administrations publiques, et non sur leur solde effectif.
En effet, les lois de programmation des finances publiques (LPFP) sont une obligation du traité sur la stabilité, la coopération et la gouvernance au sein de l'Union économique et monétaire (TSCG) du 2 mars 2012, mis en oeuvre par l'article 62 de la LOLF11(*) et reposant sur la notion de solde structurel.
Les dispositions organiques prévoient en particulier que le Haut Conseil des finances publiques (HCFP) rend un avis relatif au solde structurel des administrations publiques (Apu) présenté dans le projet de loi de règlement du budget de l'État (PLR). Selon l'article 62 de la LOLF, si ce solde public structurel est supérieur de plus de 0,5 point de PIB potentiel12(*) à celui prévu par la LPFP, le Gouvernement en « tient compte » (mais n'est pas tenu de corriger l'écart) au plus tard dans le prochain PLF ou PLFSS. Ces dispositions ne s'appliquent pas en cas de « circonstances exceptionnelles ».
Si le corps du projet de LPFP n'indique, dans le cas des différentes catégories d'administrations publiques, que le solde effectif (et non le solde structurel), une telle répartition figure dans le II C du rapport annexé13(*).
Le Gouvernement considérant qu'en 2027 le PIB sera à son potentiel, le solde effectif correspond en 2027 au solde structurel. Dans le cas des administrations de sécurité sociale, l'objectif de solde structurel des administrations de sécurité sociale est donc fixé pour 2027 à 1 point de PIB, comme pour le solde effectif.
II. UNE EXÉCUTION 2022 ET 2023 MARQUÉE PAR UN ÉCART HISTORIQUEMENT ÉLEVÉ ENTRE LE DÉFICIT DES ROBSS ET L'EXCÉDENT GLOBAL DES ASSO
A. UN DÉFICIT DES ROBSS ET DU FSV ENCORE ÉLEVÉ EN 2022 ET 2023
1. En 2022, un déficit des Robss et du FSV de 19,7 milliards d'euros
Pour la première fois, le présent PLFSS ne comprend pas de première partie relative aux comptes du dernier exercice révolu. En effet, les comptes 2022 sont les premiers à avoir fait l'objet d'un projet de loi d'approbation des comptes de la sécurité sociale (Placss), rejeté par chacune des deux Assemblées en juin et juillet 2023 (cf. supra).
Selon le PLFSS 2024, le déficit des Robss et du FSV a été de 19,7 milliards d'euros en 2022.
La quasi-totalité de l'augmentation du déficit en 2022 par rapport à la situation d'avant la crise sanitaire provenait de l'assurance maladie.
L'exécution 2022 a fait l'objet de développements détaillés dans le rapport14(*) de la rapporteure générale sur le Placss.
2. En 2023, un déficit temporairement ramené à 8,8 milliards d'euros, du fait de la quasi-disparition des dépenses liées à la crise sanitaire
Selon le présent PLFSS, le déficit des Robss et du FSV passerait de 19,7 milliards d'euros en 2022 à 8,8 milliards d'euros en 2023.
La commission des affaires sociales ne dispose pas de données d'exécution suffisamment récentes15(*) lui permettant d'apprécier le réalisme de cette estimation.
Toutefois ces prévisions sont cohérentes avec l'évolution spontanée des recettes et des dépenses habituellement constatée, le fort impact de la revalorisation de certaines prestations du fait de l'inflation de 2022 et la quasi-disparition des dépenses directement liées à la covid-19 (qui passeraient de 11,7 milliards d'euros en 2022 à moins d'1 milliard d'euros en 2023).
Solde des Robss et du FSV (exécution et présent PLFSS)
(en milliards d'euros)
Remarque : comme indiqué dans le rapport de la rapporteure générale sur le Placss 2022, les soldes pour 2020 et 2021 doivent être respectivement majoré et minoré de 5 milliards d'euros, conformément au montant figurant dans la LFSS 2023 (correction apportée par le Sénat pour prendre en compte le refus de la Cour des comptes de certifier les comptes 2021 de la branche recouvrement, en raison d'une erreur sur l'exercice d'imputation de cotisations des indépendants). Le Gouvernement refusant de prendre en compte cette modification dans les textes ultérieurs, on retient dans le présent rapport les montants erronés figurant dans les documents annexés au présent PLFSS pour ne pas compliquer la comparaison des tableaux et graphiques.
Source : LFSS des années concernées, présent PLFSS
a) Un déficit 2023 provenant de la branche maladie et dans une moindre mesure de la branche vieillesse
Le déficit correspondrait très majoritairement à celui de la branche maladie, celui de la branche vieillesse, bien qu'en augmentation, demeurant nettement moins élevé.
La branche autonomie passerait ponctuellement en déficit.
Prévisions de solde des différentes branches par le présent PLFSS
(en milliards d'euros)
|
2022 |
2023 |
|
|
Maladie |
- 21,0 |
- 9,5 |
|
Accidents du travail et maladies professionnelles |
1,7 |
1,9 |
|
Vieillesse |
- 3,9 |
- 1,9 |
|
Famille |
1,9 |
1 |
|
Autonomie |
0,2 |
- 1,1 |
|
Toutes branches (hors transferts entre branches) |
- 21,0 |
- 9,6 |
|
Toutes branches (hors transferts entre
branches), |
- 19,7 |
- 8,8 |
Source : PLFSS 2024
b) Par rapport à la LFSS 2023, une révision à la hausse du déficit de 1,7 milliard d'euros, résultant d'une révision à la hausse des recettes pour 7,3 milliards d'euros et des dépenses (essentiellement de santé) pour 9 milliards d'euros
La prévision de déficit des Robss et du FSV pour 2023, de 7,1 milliards d'euros selon la LFSS 2023, a été portée à 8,2 milliards d'euros par la LFRSS 2023 et est désormais de 8,8 milliards d'euros.
Paradoxalement, la révision des prévisions effectuée par la LFRSS 2023 (déficit des Robss et du FSV revu à la hausse de 1,1 milliard d'euros), qui réformait les retraites, ne concerne que marginalement la branche vieillesse (dont la prévision de déficit a été revue à la hausse de seulement 0,2 milliard d'euros, du fait de dépenses supplémentaires partiellement compensées par des recettes supplémentaires), la principale révision concernant la branche maladie (déficit revu à la hausse de 0,8 milliard d'euros16(*)). En effet, comme indiqué dans l'annexe B de la LFSS 2023, les prévisions prenaient en compte « l'objectif d'une élévation progressive de l'âge effectif de départ en retraite ». Par ailleurs, le coût de la hausse du minimum contributif prenait le pas à court terme sur les premières économies attendues par l'application des mesures d'âge à compter du 1er septembre 2023.
L'Ondam 2023, de 244,1 milliards d'euros selon la LFSS 2023, a été revu à la hausse à 244,8 milliards d'euros par la LFRSS 2023, et est estimé à 247,6 milliards d'euros en 2023 (ce qui représente un dépassement de 3,5 milliards d'euros par rapport à la LFSS 2023).
Le graphique ci-après synthétise les principaux facteurs d'évolution depuis la LFSS 2023.
Facteurs d'évolution du solde
rectifié des Robss et du FSV en 2023
par rapport à la LFSS
2023
(en milliards d'euros)
Source : Commission des affaires sociales du Sénat
B. MALGRÉ LE FORT DÉFICIT DES ROBSS ET DU FSV, UN EXCÉDENT DES ASSO DE 10 MILLIARDS D'EUROS EN 2022 ET QUI ATTEINDRAIT 20,8 MILLIARDS D'EUROS EN 2023 SELON LE GOUVERNEMENT
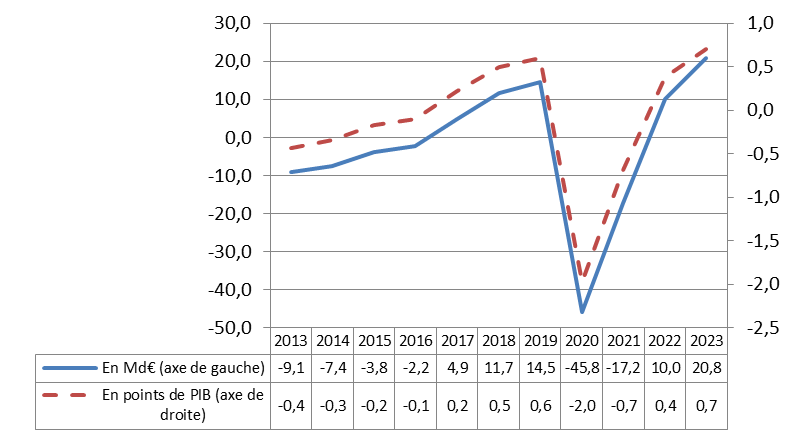
Selon le présent PLFSS, le décalage, de près de 30 milliards d'euros en 2022, entre le déficit des Robss et du FSV et l'excédent de l'ensemble des administrations de sécurité sociale (Asso), conserverait ce niveau en 2023.
En effet, l'excédent des Asso17(*), de 10 milliards d'euros (soit 0,4 point de PIB) en 2022, atteindrait 20,8 milliards d'euros18(*) (soit 0,7 point de PIB) en 2023. À titre de comparaison, le déficit des Robss et du FSV19(*) serait de 19,7 milliards d'euros en 2022 et 8,8 milliards d'euros en 2023.
Capacité de financement des administrations
de sécurité sociale
(exécution et présent
PLFSS)
Source : Insee (2013 à 2022), présent PLFSS (prévision 2023 en points de PIB) et rapport économique, social et financier annexé au projet de loi de finances pour 2024 (montant 2023 en milliards d'euros)
Aussi loin que les LFSS permettent de remonter, un écart aussi important entre le déficit des Robss et du FSV et l'excédent global des Asso ne s'était produit qu'en 2008.
Comme on le verra ci-après, cette situation semble optimiste sur la période 2024-2027 et ne paraît pas soutenable sur le long terme.
III. EN 2024, LA POURSUITE DE L'AUGMENTATION DU DÉFICIT DES ROBSS ET UNE DIMINUTION DE L'EXCÉDENT DES ASSO
A. UNE AGGRAVATION DU DÉFICIT DES ROBSS ET DU FSV, QUI SELON LE PLFSS PASSERAIT DE 8,8 MILLIARDS D'EUROS À 11,2 MILLIARDS D'EUROS
1. Un déficit revu à la hausse de 2,7 milliards d'euros par rapport à la LFSS 2023, la prévision plus favorable pour la branche vieillesse ne suffisant pas à compenser la dégradation de celle pour la branche maladie
Le tableau d'équilibre de l'année 2024, qui agrège les régimes obligatoires de base et le FSV, fait apparaître une prévision de déficit consolidé de 11,2 milliards d'euros en 2024 (après un déficit de 8,8 milliards d'euros en 2023), soit 2,7 milliards d'euros de plus que la prévision pour 2024 de la LFSS 2023 (8,5 milliards d'euros) et 1,6 milliard d'euros de plus que la prévision pour 2024 de la LFRSS 2023 (9,6 milliards d'euros).
Cette révision à la hausse de 2,7 milliards d'euros par rapport à la LFSS 2023 de la prévision de déficit pour 2024 résulte essentiellement de deux phénomènes en sens inverse :
- le PLFSS 2024 retient pour la branche vieillesse des prévisions nettement plus favorables que celles des programmations précédentes, du fait notamment d'un déficit 2023 revu à la baisse de 1,7 milliard d'euros par rapport à la prévision de la LFSS 2023. Ainsi, le solde de la branche vieillesse serait amélioré de 3,3 milliards d'euros par rapport à la prévision de la LFSS 2023 ;
- en sens inverse, le PLFSS 2024 revoit le déficit de la branche maladie à la hausse de 4 milliards d'euros par rapport à la prévision de la LFSS 2023, le dérapage des dépenses (+ 8,3 milliards d'euros) n'étant pas compensé par les recettes supplémentaires (+ 4,4 milliards d'euros).
2. Par rapport à l'exercice 2023, une dégradation des comptes qui concernerait toutes les branches, sauf la branche maladie et, surtout, la branche autonomie
Par rapport à 2023, selon le présent PLFSS, le déficit des Robss et du FSV serait accru de 2,4 milliards d'euros (passage de 8,8 milliards d'euros en 2023 à 11,2 milliards d'euros en 2024).
Cette dégradation des comptes concernerait toutes les branches, à l'exception de la branche maladie (réduction du déficit de 0,2 milliard d'euros, les recettes augmentant légèrement plus rapidement que les dépenses, ce qui paraît toutefois optimiste) et de la branche autonomie (amélioration de 2,4 milliards d'euros, la branche autonomie bénéficiant à partir de 2024 d'une fraction de CSG augmentée de 0,15 point, soit 2,6 milliards d'euros, en provenance de la Cades, en application de la loi n° 2020-992 du 7 août 2020 relative à la dette sociale et à l'autonomie).
Dans le cas de la branche vieillesse, les recettes seraient majorées d'environ 2,5 milliards d'euros par une forte augmentation de la subvention d'équilibre de l'État au régime de retraite des fonctionnaires, par le fait que le plafonnement des cotisations de la branche vieillesse la rend plus sensible que les autres branches aux hausses du Smic (en forte augmentation en 2024, du fait de l'inflation de 2023) et par le dynamisme des contributions sociales, impôts et taxes.
Dans le cas de la branche maladie, la croissance des dépenses serait de 3,4 %, alors que celle de l'Ondam serait de seulement 2,9 %, ce qui représente une majoration des dépenses de 1 milliard d'euros par rapport à une situation où les dépenses de la branche maladie augmenteraient au même taux que l'Ondam.
Selon le rapport à la commission des comptes de la sécurité sociale de septembre 2023, cela proviendrait notamment du dynamisme des prestations d'invalidité (+ 5,2 %, du fait d'une revalorisation de 4,9 %) et des indemnités journalières maternité et paternité (+ 3,5 %, du fait d'une augmentation du salaire moyen de 3,2 %).
3. Une dégradation du solde par rapport à l'exercice 2023 résultant de la forte inflation de 2023, qui suscite d'importantes revalorisations en 2024
a) Des mesures nouvelles de 0,9 milliard d'euros en plus de celles prises en compte par le rapport à la CCSS de septembre 2023
L'augmentation en 2024 du déficit anticipé des Robss et du FSV ne provient pas de l'impact des mesures nouvelles figurant dans l'annexe 3 au PLFSS, qui amélioreraient le solde de 0,9 milliard d'euros en 2024 (en quasi-totalité du fait de mesures sur les dépenses), comme le montre le tableau ci-après.
Effet des mesures nouvelles selon l'annexe 3 au PLFSS
(en milliards d'euros)
|
Maladie |
AT-MP |
Vieillesse |
Famille |
Autonomie |
Robss |
FSV |
Robss+ FSV |
|
|
Solde tendanciel |
- 10,6 |
1,3 |
- 6,2 |
0,9 |
1,7 |
- 12,9 |
0,8 |
- 12,1 |
|
Mesures en dépenses |
1,3 |
- 0,1 |
0 |
0 |
- 0,5 |
0,7 |
0 |
0,7 |
|
Ondam |
1,3 |
0 |
- 0,7 |
0,5 |
0,5 |
|||
|
Extension à neuf mois la condition de résidence pour les prestations familiales |
0,01 |
0,01 |
0,01 |
|||||
|
Adaptation de la réforme des retraites à Mayotte et à Saint-Pierre-et-Miquelon |
0 |
0 |
0 |
|||||
|
Hausse de la dotation au Fiva |
- 0,12 |
- 0,12 |
- 0,12 |
|||||
|
Révision des règles de détermination des concours APA et PCH |
0,25 |
0,25 |
0,25 |
|||||
|
Mesures en recettes |
0,2 |
0 |
0 |
0 |
0 |
0,1 |
0 |
0,1 |
|
Simplification de l'organisation du recouvrement |
- 0,03 |
0 |
- 0,03 |
- 0,01 |
0 |
- 0,08 |
- 0,08 |
|
|
Réforme de la procédure de l'abus de droit / sécurisation du dispositif d'avance immédiate de crédit d'impôt |
0 |
0 |
0 |
|||||
|
Meilleure articulation des droits C2S avec le bénéfice de certains minima sociaux |
0 |
0 |
0 |
|||||
|
Produit complémentaire des taxes sur l'utilisation des véhicules de tourisme à des fins économiques |
0,2 |
0,2 |
0,2 |
|||||
|
Annulation de la participation de l'Assurance Maladie à la prise en charge des cotisations des praticiens et auxiliaires médicaux en cas de fraude |
0 |
0 |
0 |
|||||
|
Transfert entre l'État et la Sécurité sociale |
0,2 |
0 |
0 |
0 |
0 |
0,2 |
0 |
0,2 |
|
Ajustement de la fraction de TVA |
0,19 |
0,19 |
0,19 |
|||||
|
Transfert interne à la Sécurité sociale |
- 0,3 |
0 |
0,3 |
- 0,1 |
0,1 |
0 |
0 |
- 0,04 |
|
Transferts de taxe sur les salaires |
- 0,29 |
0,29 |
- 0,09 |
0,09 |
0 |
0 |
||
|
Transfert d'une fraction de droits alcools au RCO agricole |
- 0,04 |
- 0,04 |
- 0,04 |
|||||
|
Solde après mesures |
- 9,3 |
1,2 |
- 5,9 |
0,8 |
1,3 |
- 11,9 |
0,8 |
- 11,2 |
|
Total des révisions* |
1,3 |
- 0,1 |
0,3 |
- 0,1 |
- 0,4 |
1 |
0 |
0,9 |
* Ligne calculée par la commission des affaires sociales.
Source : Annexe 3 du PLFSS 2024
La signification concrète de ce tableau est toutefois difficile à appréhender.
La DSS indique que la base de référence est le rapport à la commission des comptes de la sécurité sociale (CCSS) de septembre 2023 et que cette annexe ne concerne pas spécifiquement des mesures du présent PLFSS.
Toutefois le périmètre des mesures déjà prises en compte par le rapport de la CCSS ne vont pas de soi, comme l'illustre l'exemple de l'Ondam20(*).
L'annexe 3 au PLFSS ne permet donc en pratique d'apprécier que très partiellement les déterminants de l'évolution des dépenses et des recettes.
b) Une aggravation du déficit en 2024 provenant essentiellement de l'impact de la forte inflation de 2023
On peut toutefois estimer, à titre d'ordre de grandeur, que :
- la croissance spontanée des dépenses, de 2,5 % avant indexation sur l'inflation21(*) et 5 % après indexation sur l'inflation22(*), augmenterait le déficit de 30 milliards d'euros ;
- les recettes augmenteraient spontanément de 4 %23(*), soit environ 20 milliards d'euros. Le solde se dégraderait donc spontanément, avant mesures nouvelles, d'environ 10 milliards d'euros ;
- les mesures nouvelles sur les dépenses (résultant ou non du PLFSS 2024) réduiraient celles-ci d'environ 3 milliards d'euros (la principale économie étant les 3,5 milliards d'euros d'économies annoncées sur l'Ondam, partiellement compensée par, notamment, la revalorisation du point d'indice de 1,5 % au 1er juillet 2023) ;
- les mesures nouvelles sur les recettes (correspondant en quasi-totalité à des dispositions antérieures au PLFSS 2024) augmenteraient celles-ci d'environ 4,5 milliards d'euros24(*).
Il en résulte une augmentation du déficit des Robss et du FSV d'environ 2,5 milliards d'euros en 2024, ce qui est cohérent avec l'augmentation attendue par le Gouvernement (passage d'un déficit de 8,8 milliards d'euros à un déficit de 11,2 milliards d'euros, soit une augmentation de 2,4 milliards d'euros).
Le déficit 2024 des Robss et du FSV :
reconstitution des facteurs d'évolution du PLFSS
(en milliards d'euros)
Source : Commission des affaires sociales du Sénat, d'après le rapport à la commission des comptes de la sécurité sociale de septembre 2023 et le PLFSS 2024 - montants arrondis
4. Des prévisions optimistes dans le cas de l'Ondam
Ces prévisions semblent globalement vraisemblables.
Les prévisions de dépenses de la branche maladie paraissent toutefois optimistes. Si l'Ondam augmentait de 3,5 % au lieu de 2,9 %, cela majorerait les dépenses de 1,5 milliard d'euros.
B. UNE RÉDUCTION DE L'EXCÉDENT DES ASSO, QUI SELON LE GOUVERNEMENT PASSERAIT DE 20,8 MILLIARDS D'EUROS À 17,3 MILLIARDS D'EUROS
1. Selon le projet de LPFP, une diminution qui viendrait essentiellement de celle de l'excédent de la Cades
Parallèlement à l'augmentation de 2,4 milliards d'euros du déficit des Robss et du FSV anticipée en 2024 par le Gouvernement, l'excédent des administrations de sécurité sociale, considérées dans leur ensemble, diminuerait selon le Gouvernement de 3,5 milliards d'euros.
Cette diminution entre 2023 et 2024 de l'excédent anticipé proviendrait essentiellement de la Cades (dont l'excédent, particulièrement élevé en 2022 du fait de recettes majorées par l'inflation, serait réduit par le transfert à la CNSA, à compter du 1er janvier 2024, de 0,15 point de CSG, soit 2,6 milliards d'euros25(*), et par l'augmentation des charges d'intérêt découlant de la hausse des taux).
Capacité ou besoin de financement des administrations de sécurité sociale
(en milliards d'euros)
|
Exécution (Insee) |
Prévision (Resf*) |
||||||
|
2019 |
2020 |
2021 |
2022 |
2023 |
2024 |
Écart entre 2023 |
|
|
Capacité (+) / Besoin (-) de financement du régime général |
- 2,0 |
- 38,7 |
- 30,4 |
- 18,3 |
- 7,8 |
- 8,7 |
- 0,9 |
|
Capacité (+) / Besoin (-) de financement des administrations de sécurité sociale hors régime général |
16,5 |
- 7,1 |
13,2 |
28,3 |
28,6 |
26,0 |
- 2,6 |
|
Caisse d'amortissement de la dette sociale (Cades) |
15,8 |
16,2 |
11,2 |
18,1 |
18,4 |
16,3 |
- 2,1 |
|
Fonds de réserve des retraites (FRR) |
-1,9 |
- 1,3 |
- 1,7 |
- 1,6 |
- 1,6 |
- 1,6 |
0,0 |
|
Autres régimes de sécurité sociale, dont assurance chômage |
2,6 |
- 24,1 |
- 3,4 |
12,3 |
ND |
ND |
ND |
|
Unédic |
ND |
ND |
ND |
ND |
2,8 |
3,7 |
0,9 |
|
Régimes complémentaires |
ND |
ND |
ND |
ND |
8,2 |
7,4 |
- 0,8 |
|
Organismes dépendant des administrations de sécurité sociale (dont hôpitaux publics) |
0,0 |
2,1 |
7,1 |
- 0,5 |
0,5 |
0,9 |
0,4 |
|
Capacité (+) / Besoin (-) de financement de l'ensemble des administrations de sécurité sociale |
14,5 |
- 45,8 |
- 17,2 |
10,0 |
20,8 |
17,3 |
- 3,5 |
Montants exprimés selon les concepts de la comptabilité nationale.
* Rapport économique, social et financier annexé au PLF 2024.
Source : Commission des affaires sociales du Sénat, d'après l'Insee et le rapport économique, social et financier annexé au projet de loi de finances pour 2024
2. Une prévision de déficit 2024 des administrations de sécurité sociale optimiste
Comme dans le cas des régimes obligatoires de base, la prévision relative aux administrations sociales apparaît optimiste.
Tout d'abord, l'optimisme relatif aux régimes obligatoires de base, en particulier dans le cas de l'Ondam, se répercute mécaniquement dans les prévisions relatives aux administrations de sécurité sociale.
À cela s'ajoutent des prévisions elles aussi optimistes dans le cas de l'Unédic et des régimes complémentaires de retraite (cf. infra).
Au total, les prévisions de solde des administrations de sécurité sociale pour 2024 pourraient être surestimées d'environ 5 milliards d'euros.
IV. UNE STRATÉGIE DU GOUVERNEMENT PEU LISIBLE POUR LES ANNÉES 2025 À 2027
A. LE PRÉSENT PLFSS RENONCE À STABILISER LE DÉFICIT DES RÉGIMES OBLIGATOIRES DE BASE ET DU FSV
1. Selon le PLFSS, le déficit des Robss et du FSV passerait de 8,8 milliards d'euros en 2023 à 17,5 milliards d'euros en 2027
Le présent PLFSS prévoit de laisser le déficit des Robss se dégrader d'environ 2,5 milliards d'euros par an jusqu'en 2027, avec un déficit de 17,5 milliards d'euros en 2027.
Il s'agit d'une rupture par rapport aux programmations précédentes, comme le montre le graphique ci-après. En particulier, par rapport à la LFRSS 2023, le déficit pour 2026 est revu à la hausse de 4 milliards d'euros.
Solde des Robss et du FSV : exécution et programmation
(en milliards d'euros)
Robss : régimes obligatoires de base de sécurité sociale. FSV : fonds de solidarité vieillesse.
Source : LFSS 2018 à 2023 et PLFSS 2024
2. Une différence majeure par rapport à la politique de retour à l'équilibre menée dans les années 2010
Le contraste est frappant par rapport à la politique de retour à l'équilibre menée dans les années 2010, comme le montre le graphique ci-après.
Solde des régimes obligatoires de base et
du FSV :
exécution et prévision du PLFSS 2024
(en milliards d'euros)
Source : Lois de financement de la sécurité sociale, présent PLFSS
Après la crise des dettes souveraines, le déficit a été réduit de 2011 à 2019 de manière quasiment continue, pour presque atteindre l'équilibre, et l'Ondam a toujours été respecté.
Si en 2023, après la crise sanitaire, le déficit a été ramené à 8,8 milliards d'euros, c'est en raison de la reprise économique et de la quasi-disparition des dépenses directement liées à la covid-1926(*).
À partir de ce nouveau « point de départ », qui résulte notamment du fait que le produit intérieur brut a été durablement réduit par la crise, le déficit augmenterait chaque année, pour atteindre 17,5 milliards d'euros en 2027.
B. L'OBJECTIF AFFICHÉ DU GOUVERNEMENT DANS LE PROJET DE LPFP EST DE PORTER L'EXCÉDENT DES ADMINISTRATIONS DE SÉCURITÉ SOCIALE DE 0,7 POINT DE PIB EN 2023 À 1 POINT DE PIB EN 2027
Le tableau ci-après, reconstitué par la commission des affaires sociales à partir des données d'exécution de l'Insee, du rapport économique, social et financier (Resf) annexé au PLF 2024 et du projet de LPFP, synthétise la manière dont le Gouvernement entend porter l'excédent des administrations de sécurité sociale de 0,7 point de PIB en 2023 à 1 point de PIB (soit plus de 30 milliards d'euros) en 2027.
Le solde des administrations de
sécurité sociale : synthèse des
informations
disponibles sur la programmation du Gouvernement
(en points de PIB sauf mention contraire)
|
Exécution (Insee) |
Resf 2024 |
Projet de LPFP |
||||||||
|
2019 |
2020 |
2021 |
2022 |
2023 |
2024 |
2025 |
2026 |
2027 |
||
|
Capacité (+) / Besoin (-) de financement du régime général |
- 0,1 |
- 1,7 |
- 1,2 |
- 0,7 |
- 0,3 |
- 0,3 |
- 0,5 |
- 0,5 |
- 0,5 |
|
|
En Md€ |
- 2,0 |
- 38,7 |
- 30,4 |
- 18,3 |
- 7,8 |
- 8,7 |
(- 14,8)* |
(- 16,1)* |
(- 16,5)* |
|
|
Capacité (+) / Besoin (-) de financement des administrations de sécurité sociale hors régime général |
0,7 |
- 0,3 |
0,5 |
1,1 |
1,0 |
0,9 |
1,0 |
1,2 |
1,3 |
|
|
En Md€ |
16,5 |
- 7,1 |
13,2 |
28,3 |
28,6 |
26,0 |
(30,0) |
(38,3) |
(42,8) |
|
|
Caisse d'amortissement de la dette sociale (Cades) |
0,6 |
0,7 |
0,4 |
0,7 |
0,7 |
0,6 |
ND |
ND |
ND |
|
|
En Md€ |
15,8 |
16,2 |
11,2 |
18,1 |
18,4 |
16,3 |
ND |
ND |
ND |
|
|
Fonds de réserve des retraites (FRR) |
- 0,1 |
- 0,1 |
- 0,1 |
- 0,1 |
- 0,1 |
- 0,1 |
ND |
ND |
ND |
|
|
En Md€ |
- 1,9 |
- 1,3 |
- 1,7 |
- 1,6 |
- 1,6 |
- 1,6 |
ND |
ND |
ND |
|
|
Autres régimes de sécurité sociale, dont assurance chômage |
0,1 |
- 1,0 |
- 0,1 |
0,5 |
ND |
ND |
ND |
ND |
ND |
|
|
En Md€ |
2,6 |
- 24,1 |
- 3,4 |
12,3 |
11,3 |
10,4 |
ND |
ND |
ND |
|
|
Unédic |
ND |
ND |
ND |
ND |
0,1 |
0,1 |
0,2 |
0,3 |
0,4 |
|
|
En Md€ |
ND |
ND |
ND |
ND |
2,8 |
3,7 |
(6,1) |
(9,4) |
(12,9) |
|
|
Régimes complémentaires (dont Agirc-Arrco) |
ND |
ND |
ND |
ND |
0,3 |
0,3 |
0,2 |
0,3 |
0,3 |
|
|
En Md€ |
ND |
ND |
ND |
ND |
8,2 |
7,4 |
(6,1) |
(9,4) |
(9,7) |
|
|
Organismes dépendant des administrations |
0,0 |
0,1 |
0,3 |
0,0 |
0,0 |
0,0 |
ND |
ND |
ND |
|
|
En Md€ |
0,0 |
2,1 |
7,1 |
- 0,5 |
0,5 |
0,9 |
ND |
ND |
ND |
|
|
Capacité (+) / Besoin (-) de financement de l'ensemble des administrations de sécurité sociale avant économies supplémentaires prévues par le projet de LPFP (art. 17) |
0,6 |
- 2,0 |
- 0,7 |
0,4 |
0,7 |
0,6 |
0,5** |
0,7** |
0,8** |
|
|
En Md€ |
14,5 |
- 45,8 |
- 17,2 |
10,0 |
20,8 |
17,3 |
(15,2)** |
(22,2)** |
(26,3)** |
|
|
Économies supplémentaires prévues par le projet de LPFP (art. 17) |
0,2** |
0,2** |
0,2** |
|||||||
|
En Md€ |
6,0** |
6,0** |
6,0** |
|||||||
|
Capacité (+) / Besoin (-) de financement de l'ensemble des administrations de sécurité sociale |
0,6 |
- 2,0 |
- 0,7 |
0,4 |
0,7 |
0,6 |
0,7 |
0,9 |
1,0 |
|
|
En Md€ |
14,5 |
- 45,8 |
- 17,2 |
10,0 |
20,8 |
17,3 |
(21,2) |
(28,2) |
(32,3) |
|
Resf : rapport économique, social et financier annexé au projet de loi de finances.
Données au sens de la comptabilité nationale.
(Les montants entre parenthèses ont été convertis à titre indicatif par la commission des affaires sociales à partir des montants en points de PIB et de la trajectoire de PIB en valeur figurant dans le projet de LPFP. Cette conversion étant par nature imprécise, ils doivent être interprétés comme de simples ordres de grandeur.)
* Par convention on suppose que le passage de la comptabilité publique à la comptabilité nationale améliore le solde d'un milliard d'euros.
** Le montant de 6 milliards d'euros est une économie en base réalisée une fois pour toutes (et non 6 milliards d'euros d'économies supplémentaires réalisées chaque année), comme le suggère le rapport annexé au projet de LPFP (cf. texte) et comme cela a été confirmé à la rapporteure générale par la direction du budget.
Source : Commission des affaires sociales du Sénat, d'après les sources indiquées
1. Selon le projet de LPFP, les montants du présent PLFSS relatifs aux Robss et au FSV ne prennent pas en compte 6 milliards d'euros d'économies sur le champ des Asso, restant à définir et devant s'appliquer à partir de 2025
Le projet de loi de programmation des finances publiques (LPFP) en cours de discussion, considéré comme adopté par l'Assemblée nationale sur la base de l'article 49 alinéa 3 de la Constitution le 29 septembre 2023 et adopté en nouvelle lecture par le Sénat le 16 octobre 2023 (sans modification sur ce point), prévoit, dans son article 17, que « des économies issues du dispositif de revue de dépenses instauré par l'article 167 de la loi n° 2022-1726 du 30 décembre 2022 de finances pour 2023 et par l'article 21 de la présente loi représentent 6 milliards d'euros par an pour les années 2025 à 2027 et sont réparties entre les dépenses des administrations de sécurité sociale » (des économies d'également 6 milliards d'euros, à définir dans le même cadre, étant prévues pour l'État27(*)).
La rédaction du rapport annexé28(*) suggère qu'il ne s'agira pas de réaliser 6 milliards d'euros d'économies supplémentaires chaque année (tendant à réduire les dépenses de 2027 de 18 milliards d'euros), mais « seulement » de réaliser 6 milliards d'euros d'économies en 2025, maintenues les années suivantes (tendant à réduire les dépenses de 2027 de 6 milliards d'euros). Ce point a été confirmé à la rapporteure générale par la direction du budget.
La répartition de ces 6 milliards d'euros entre les Robss et les autres administrations de sécurité sociale n'est pas précisée.
Ces économies restent à définir dans le cadre d'un dispositif d'évaluation de la qualité de l'action publique prévu par l'article 167 de la loi de finances pour 2023 et par l'article 21 du projet de LPFP, afin de respecter un engagement de la France vis-à-vis de l'Union européenne29(*).
Le rapport30(*) prévu par l'article 167 de la LFI 2023, très vague et de seulement 26 pages, mentionne comme revues de dépenses dans le domaine de la sécurité sociale le Fonds national d'action sociale (Fnas) de la branche famille hors petite enfance, les indemnités journalières (IJ) et les coûts de gestion des caisses et l'action sociale des caisses de sécurité sociale.
La programmation jusqu'en 2027 figurant à l'annexe A du PLFSS31(*) ne prend pas en compte ces 6 milliards d'euros d'économies (dont on peut supposer qu'elles porteraient largement sur les Robss).
2. Selon le projet de LPFP, le fort déficit des Robss serait plus que compensé par un excédent encore plus important des autres Asso
Le second élément permettant au Gouvernement d'afficher pour 2027 des Asso en excédent de 1 point de PIB (soit plus de 30 milliards d'euros) malgré un fort déficit des Robss et du FSV est un excédent encore plus important des autres Asso.
a) Une rupture par rapport à la situation antérieure à 2022
Il s'agirait d'une rupture par rapport à la situation antérieure à 2022 où, à l'exception de l'année 2008, l'écart entre le solde des Robss et du FSV et celui des Asso demeurait nettement inférieur à 20 milliards d'euros (le solde des Asso étant en moyenne supérieur de 7 milliards d'euros à celui des Robss et du FSV en 2014-2021).
Solde des Robss et du FSV et solde des
Asso :
exécution et prévisions du
Gouvernement
(en milliards d'euros)
Robss : régimes obligatoires de base de sécurité sociale. FSV : Fonds de solidarité vieillesse.
Robss et FSV selon les concepts de la comptabilité publique, Asso selon les concepts de la comptabilité nationale.
Source : Commission des affaires sociales du Sénat, d'après les LFSS 2006 à 2023, l'Insee et le présent PLFSS
b) Un excédent probablement surestimé dans le cas de l'Unédic (et non soutenable à long terme) et dont le principe même pose question dans le cas des régimes complémentaires
Le projet de LPFP comprend des prévisions de recettes, de dépenses et de solde (au sens de la comptabilité nationale) de l'Unédic et des régimes complémentaires. Ces prévisions correspondent pour 2027 à un excédent de 0,4 point de PIB pour l'Unédic et 0,3 point de PIB pour les régimes complémentaires, soit respectivement environ 13 milliards d'euros et 10 milliards d'euros32(*).
Si un fort excédent de l'Unédic sur la période de programmation paraît plausible (même si, selon les estimations de la commission, un excédent de 0,2 ou 0,3 point de PIB en 2027 paraît plus vraisemblable), cette hypothèse semble volontariste dans le cas des régimes complémentaires de retraite.
(1) Dans le cas de l'Unédic, un excédent probablement surévalué et qui ne pourra subsister quand celui-ci aura achevé son désendettement
Selon les prévisions disponibles, y compris celles de l'Unédic, le solde de l'Unédic s'améliorerait fortement à moyen terme. Cela proviendrait avant tout de l'impact des moindres dépenses d'allocations chômage liées aux réformes de 2021 et 2023, qui amélioreraient le solde de 2026 de 6,3 milliards d'euros33(*).
Estimation par l'Unédic des moindres
dépenses d'allocations chômage
liées aux réformes
de 2021 et 2023
(en milliards d'euros)
Source : Unédic (version actualisée d'un tableau figurant dans Unédic, Situation financière de l'assurance chômage pour 2023-2025, 21 février 2023)
L'Unédic cherche en effet à se désendetter. Elle prévoit, grâce à ses excédents, de ramener sa dette de 60,7 milliards d'euros fin 2022 à 32,4 milliards d'euros fin 202634(*).
Les prévisions disponibles sont reproduites par le tableau ci-après.
On pourrait a priori considérer que les prévisions du projet de LPFP ne sont pas fondamentalement différentes de celles pour 2023-2025 publiées par l'Unédic en septembre 2023. Les chiffres ne sont pas strictement comparables, les notions n'étant pas les mêmes (comptabilité nationale ou comptabilité de trésorerie), mais la tendance est la même (les chiffres de l'Unédic correspondant à peu près à ceux de la LPFP majorés chaque année d'environ 2 milliards d'euros).
Le solde de l'Unédic : comparaison des
prévisions du projet de LPFP
et de celles publiées en
septembre 2023 par l'Unédic
|
2022 |
2023 |
2024 |
2025 |
2026 |
2027 |
|
|
Projet de LPFP (en points de PIB, selon les concepts de la comptabilité nationale) |
||||||
|
Recettes |
1,6 |
1,6 |
1,5 |
1,5 |
1,5 |
1,5 |
|
Dépenses |
1,5 |
1,5 |
1,4 |
1,3 |
1,2 |
1,1 |
|
Solde |
0,1 |
0,1 |
0,1 |
0,2 |
0,3 |
0,4 |
|
Montants du projet de LPFP en milliards d'euros
(rapport économique, social |
||||||
|
Recettes |
42,2 |
43,7* |
44,9* |
45,4 |
46,9 |
48,5 |
|
Dépenses |
39,6 |
40,9* |
41,2* |
39,4 |
37,5 |
35,6 |
|
Solde |
2,6 |
2,8* |
3,7* |
6,1 |
9,4 |
12,9 |
|
Montants de l'annexe 8 au PLFSS en milliards
d'euros |
||||||
|
Solde |
3,2 |
4,1 |
||||
|
Prévisions de l'Unédic en milliards
d'euros (septembre 2023) |
||||||
|
Recettes |
44,4 |
46,6 |
48,2 |
49,5 |
50,9 |
|
|
Dépenses |
40,1 |
42,0 |
43,2 |
41,7 |
39,9 |
|
|
Solde |
4,3 |
4,6 |
5,0 |
7,8 |
11,0 |
|
* Ces montants en milliards d'euros figurent dans le rapport économique, social et financier annexé au PLF 2024.
** Ainsi que cela a été confirmé par l'Unédic à la rapporteure générale.
Source : Commission des affaires sociales du Sénat, d'après les sources indiquées
Bien qu'analogues en apparence à celles de l'Unédic, les prévisions du Gouvernement sont en réalité plus optimistes :
- certes, comme indiqué ci-avant, les chiffres de l'Unédic correspondent à peu près à ceux de la LPFP majorés chaque année d'environ 2 milliards d'euros. Toutefois, comme le souligne l'Unédic, cet écart, qu'on observe également en 2022, correspond à la différence entre comptabilité de trésorerie (prévisions de l'Unédic) et comptabilité nationale (prévisions du projet de LPFP) ;
- la prévision du Gouvernement suppose une réduction de la compensation des allégements dégressifs de contributions patronales (qui passerait de 2 milliards d'euros en 2023 à au moins 3,5 milliards d'euros en 202635(*)) et une augmentation de la contribution à Pôle Emploi36(*) ;
- si les prévisions de solde du projet de LPFP sont analogues à celles de l'Unédic, c'est parce que le Gouvernement retient des hypothèses de croissance optimistes37(*), et que selon l'Unédic le taux de chômage ne diminuerait quasiment pas d'ici 202638(*), contrairement à l'objectif de plein emploi affiché par le Gouvernement.
Au total, il semble plus réaliste de revoir à la baisse de 4 milliards d'euros la prévision d'excédent de l'Unédic en 2027 par rapport à la prévision du Gouvernement (9 milliards d'euros au lieu de 13 milliards d'euros).
(2) Dans le cas des régimes complémentaires de retraite, une prévision d'excédent dont le principe même suscite des interrogations
Dans le cas des régimes complémentaires (essentiellement l'Agirc-Arrco), selon le projet de LPFP le solde resterait proche de son niveau actuel, à 0,3 point de PIB, soit environ 10 milliards d'euros.
De fait, actuellement les régimes complémentaires sont nettement excédentaires (en 2023, 8,5 milliards d'euros pour l'Agirc-Arrco selon l'annexe 8 au PLFSS, selon une comptabilité non spécifiée39(*), et 8,2 milliards d'euros pour l'ensemble des retraites complémentaires selon le rapport économique, social et financier annexé au PLF 2024, en comptabilité nationale).
Toutefois avant même l'accord d'octobre 2023, ce scénario paraissait optimiste. En effet, si, contrairement à l'Unédic, les régimes complémentaires disposent de réserves (et non d'une dette), c'est pour financer leurs prestations.
Surtout, les prévisions post-accord transmises par l'Agirc-Arrco à la rapporteure générale prévoient un déficit technique40(*) permanent de 2024 à au moins 2037. Le résultat technique deviendrait légèrement négatif en 2024, du fait de la revalorisation des prestations consécutive à l'inflation (4,9 % au 1er novembre 2023). Ensuite, recettes et dépenses augmenteraient d'environ 1 % par an en volume, le régime demeurant en déficit technique permanent et puisant dans ses réserves. Ainsi, le déficit serait d'environ 2 milliards d'euros de 2026 à 2033 (avant de diminuer progressivement pour atteindre 0,7 milliard d'euros en 2037)41(*).
Dans ces conditions, compte tenu du fait que l'Agirc-Arrco représente environ 80 % des dépenses et de l'excédent des régimes complémentaires, un objectif d'excédent des régimes complémentaires de 0,3 point de PIB (10 milliards d'euros) en 2027 paraît optimiste.
Interrogé à ce sujet par la rapporteure générale, le Gouvernement n'a pas justifié sa prévision. Celle-ci n'étant pas documentée, la commission retient à ce stade l'hypothèse d'un solde équilibré des régimes complémentaires de retraite en 2027.
3. Dans le présent PLFSS, des projets de prélèvements sur l'Unédic et l'Agirc-Arrco contraires au principe de paritarisme et n'améliorant pas le solde des administrations publiques
a) Dans le cas de l'Unédic
L'article 10 du présent projet de loi prévoit qu'à compter de 2023, la compensation par l'Urssaf Caisse nationale à l'Unédic de la perte de recettes résultant de la réduction dégressive des contributions patronales d'assurance chômage sur les salaires inférieurs à 1,6 fois le Smic est minorée d'un montant fixé par arrêté des ministres chargés du travail, de la sécurité sociale et du budget.
Le document du Gouvernement destiné au cadrage de la négociation de la convention d'assurance chômage prévoit que les recettes de l'Unédic seront réduites de 2 milliards d'euros dès 2023, puis, sur la durée de la convention, entre 2,5 milliards d'euros et 2,7 milliards d'euros en 2024, entre 3 et 3,2 milliards d'euros en 2025 et entre 3,5 et 4 milliards d'euros en 2026. L'article 32 du PLF 2024 prévoit de minorer de 2,5 milliards d'euros la TVA affectée à la sécurité sociale en 2024 pour diverses compensations, ce qui pourrait correspondre au prélèvement envisagé pour 2024.
Cette mesure, contraire au principe de gestion paritaire de l'Unédic et qui suscite une forte opposition des partenaires sociaux, n'a d'impact global ni sur le solde des Robss ni sur celui de l'ensemble des administrations publiques, mais dégrade, via celui de l'Unédic, celui des administrations de sécurité sociale.
b) Dans le cas de l'Agirc-Arrco
Le 4 octobre dernier, le ministre du travail, du plein emploi et de l'insertion a annoncé que le Gouvernement envisageait de prélever de 1 à 3 milliards d'euros par an sur l'Agirc-Arrco pour financer la revalorisation des petites retraites.
Cette éventualité a également suscité une forte opposition des partenaires sociaux.
L'article 9 du projet de LPFP (simplification du schéma de financement du système de retraite) pourrait servir de base juridique à ce prélèvement, sous réserve d'un amendement en ce sens. En effet, il prévoit une « contribution » des régimes de retraite complémentaire, dont le montant serait fixé par une convention annuelle entre ces régimes et le régime général approuvée par arrêté ministériel, « au titre de la solidarité financière au sein du système de retraite ». Certes, si le Gouvernement pourrait se substituer aux partenaires sociaux à compter du 1er janvier 2025, à défaut de fixation par une telle convention, au 30 juin de l'exercice en cours, ce ne serait que pour prendre en compte les conséquences financières de la fermeture des régimes spéciaux. Toutefois le Gouvernement a suggéré le 24 octobre 2023 que si les négociations n'aboutissaient pas rapidement, il pourrait déposer un amendement lui permettant de fixer par décret le montant relatif à la compensation financière42(*).
Là encore, on voit mal comment une telle mesure, contraire au principe de gestion paritaire de l'Agirc-Arrco, réduirait le déficit des administrations publiques. Toutefois il s'agirait dans ce cas d'un transfert purement interne aux administrations de sécurité sociale, qui dégraderait le solde de l'Agirc-Arrco et améliorerait celui de la branche vieillesse.
C. UNE PROGRAMMATION OPTIMISTE
1. Un déficit 2027 des Robss et du FSV qui pourrait être sous-évalué de 7,5 milliards d'euros
Selon la projection de la commission (qui comme le PLFSS ne prend pas en compte les 6 milliards d'euros d'économies supplémentaires sur les Asso prévues par l'article 17 du projet de LPFP), le déficit des Robss et du FSV augmenterait chaque année pour atteindre 25 milliards d'euros en 2027 (contre 17,5 milliards d'euros selon le PLFSS).
Une programmation optimiste du déficit des Robss et du FSV à l'horizon 2027
Source : Commission des affaires sociales du Sénat
Avec les hypothèses du Gouvernement pour la croissance du PIB et de l'Ondam, en 2027 le déficit serait considérablement plus faible que celui prévu par le Gouvernement, puisqu'il serait de seulement 9,5 milliards d'euros environ (et non 17,5 milliards d'euros). Cet écart de 8 milliards d'euros proviendrait presque exclusivement des recettes, qui à croissance égale augmenteraient plus rapidement dans les projections de la commission. Cela suggère que le Gouvernement s'est efforcé de compenser l'optimisme de ses prévisions de croissance par une certaine prudence dans ses prévisions de recettes43(*).
Les hypothèses de croissance du PIB de la commission des affaires sociales du Sénat44(*), inférieures d'environ 0,4 point par an à celles du Gouvernement, réduisent les recettes de 2027 de 10 milliards d'euros.
Une hypothèse plus réaliste de croissance de l'Ondam (3,5 % au lieu d'environ 3 %, du fait d'une inflation plus élevée que dans les années 2010 et d'un historique de dépassement systématique de l'Ondam depuis 2020) majore les dépenses de 2027 de plus de 5 milliards d'euros.
Inflation hors tabac et croissance de l'Ondam exécuté hors covid-19 et hors Ségur
(en %)
Ondam 2020, 2021 et 2022 hors dépenses directement liées à la lutte contre la covid-19.
Source : Insee, LFSS, annexe 3 du Placss 2022, calculs de la commission des affaires sociales du Sénat
Il en résulte en 2027 un supplément de déficit de 7,5 milliards d'euros.
2. Dans le cas des Asso, un excédent et un excédent structurel qui pourraient être de respectivement 5 milliards d'euros et 18 milliards d'euros en 2027
a) Selon les projections de la commission, l'excédent des Asso pourrait être en 2027 de seulement 0,2 point de PIB (et non 1 point de PIB)
Dans le cas de l'ensemble des administrations de sécurité sociale, l'excédent serait de seulement 5 milliards d'euros (environ 0,2 point de PIB) en 2027, et non 1 point de PIB (32,5 milliards d'euros) comme prévu par le projet de LPFP. L'excédent de 2027 serait donc minoré de 27,5 milliards d'euros (0,9 point de PIB).
Cet écart de 27,5 milliards d'euros en 2027 provient de divers facteurs (cf. supra) :
- le déficit des Robss serait supérieur de 7,5 milliards d'euros à ce que prévoit le PLFSS (cf. supra) ;
- l'excédent de l'Unédic serait inférieur de 4 milliards d'euros ;
- l'excédent des régimes complémentaires de retraite serait inférieur de 10 milliards d'euros ;
- les 6 milliards d'euros d'économies sur les Asso à partir de 2025 prévues par le projet de LPFP demeurent à ce stade virtuelles.
Une programmation pour les Asso à l'horizon 2027 qui reste à documenter
(solde en milliards d'euros)
PJ LPFP : projet de loi de programmation des finances publiques. Robss : régimes obligatoires de base de sécurité sociale.
Source : Commission des affaires sociales du Sénat
L'objectif d'excédent des Asso de 1 point de PIB en 2027 demeure donc largement à documenter à ce stade.
b) Selon les projections de la commission, l'excédent structurel des Asso pourrait être en 2027 de seulement 0,6 point de PIB (et non 1 point de PIB)
Comme on l'a indiqué, les engagements du Gouvernement dont le respect doit être apprécié par le HCFP portent sur le solde structurel (et non le solde effectif) de l'ensemble des administrations publiques.
Les projections de la commission conduisent pour 2027, en retenant la trajectoire de PIB potentiel du projet de LPFP, à un excédent structurel d'environ 18 milliards d'euros, inférieur de 0,4 point de PIB potentiel à celui du projet de LPFP (0,6 point de PIB potentiel, contre 1 point de PIB potentiel).
Toutefois, si l'on retient une trajectoire de PIB
potentiel que la commission des affaires sociales juge plus réaliste
(écart de production de
- 1 point de PIB en 2022 puis
croissance potentielle de 1,1 % par an), l'excédent structurel
serait en 2027 de moins de 10 milliards d'euros, soit seulement
0,3 point de PIB potentiel.
Projections de solde structurel des administrations de sécurité sociale (Asso)
(en points de PIB potentiel)
|
2022 |
2023 |
2024 |
2025 |
2026 |
2027 |
|
|
Projet de LPFP* |
0,6 |
1,0 |
0,8 |
0,9 |
0,9 |
1,0 |
|
Commission des affaires sociales selon la trajectoire de PIB potentiel du projet de LPFP** |
0,7 |
1,0 |
0,8 |
0,7 |
0,6 |
0,6 |
|
Commission des affaires sociales selon la trajectoire de PIB potentiel alternative de la commission des affaires sociales*** |
0,7 |
1,0 |
0,6 |
0,5 |
0,3 |
0,3 |
|
Écart |
0,0 |
0,0 |
0,0 |
- 0,2 |
- 0,3 |
- 0,4 |
* II C du rapport annexé au projet de LPFP (tableau intitulé « Décomposition structurelle par sous-secteur 2022-2027 »).
** Solde structurel calculé sur la base de la même trajectoire de PIB potentiel que celle du présent projet de LPFP (soit un écart de production de - 1,1 point de PIB potentiel en 2022, suivi d'une croissance potentielle de 1,35 % par an en volume). En effet, l'article 62 de la LOLF précise que pour comparer le solde structurel prévu et réalisé, le HCFP retient « la trajectoire de produit intérieur brut potentiel figurant dans le rapport annexé à [la LPFP] ».
*** Écart de production de 1 point de PIB en 2022 puis croissance potentielle de 1,1 %.
Source : Présent projet de LPFP, calculs de la commission des affaires sociales du Sénat
V. DES PROPOSITIONS DU SÉNAT DESTINÉES À PRÉSERVER LA SÉCURITÉ SOCIALE À LONG TERME
La préservation de la sécurité sociale à long terme implique une profonde transformation du système.
A. MAÎTRISER LES DÉPENSES D'ASSURANCE MALADIE
1. Prévoir explicitement un retour devant le Parlement en cas de dépassement de l'Ondam de plus de 1 %
Soucieuse que la représentation nationale soit informée et en mesure de s'exprimer en cas de dérive des comptes, la commission des affaires sociales proposera, comme l'année dernière45(*), de préciser qu'« un dépassement anticipé du montant de l'objectif national de dépenses d'assurance maladie de l'ordre de plus d'1 % du montant inscrit à l'article 47 de la présente loi constitue une remise en cause des conditions générales de l'équilibre financier de la sécurité sociale au sens de l'article L.O. 111-9-2-1 du code de la sécurité sociale ». Ce montant représenterait, pour 2024, un dépassement de plus de 2,5 milliards d'euros.
Il s'agit de mettre en oeuvre effectivement l'une des « clauses de retour devant le Parlement » que le Sénat avait initiées lors de la révision de la loi organique relative aux lois de financement de la sécurité sociale adoptée en 2022.
Elle propose en outre rejeter l'article 43 bis et ainsi préserver la mission du comité d'alerte, et ce même en cas de dépenses exceptionnelles qui résulteraient d'une reprise épidémique.
2. Réformer les modalités de négociation de l'assurance maladie avec les professionnels de santé
La Cour des comptes a publié le 7 juillet 2023 neuf notes thématiques, explicitement destinées à contribuer à la revue des dépenses initiée par le Gouvernement, qui présentent l'intérêt d'être précises et abouties. Une seule, relative aux soins de ville46(*), concerne la sécurité sociale.
Ces préconisations reprennent celles du rapport sur l'application des lois de finance (Ralfss) de la Cour des comptes d'octobre 2022 sur les conventions conclues entre la Cnam et les professionnels de santé libéraux et salariés de centres de santé.
La commission, saisie de dispositions relatives à l'exercice conventionnel (article 22 du PLFSS 2023, devenu article 35 du texte promulgué), avait repris ce constat à son compte, soulignant que les honoraires et tarifs définis conventionnellement occupent une place structurante dans les dépenses de santé et font l'objet d'un suivi insuffisant. Elle avait adopté deux amendements, supprimés par le Gouvernement en nouvelle lecture dans le texte sur lequel il a engagé sa responsabilité, pour :
- permettre aux ministres de la santé et de la sécurité sociale de s'opposer à l'approbation d'une convention qui s'écarterait de manière excessive de la trajectoire financière votée en LFSS ;
- prévoir que les mesures conventionnelles dépensières entrent en vigueur non pas à l'expiration d'un délai de six mois à compter de leur approbation, comme aujourd'hui, mais après adoption d'une LFSS tenant compte de leur effet sur la dépense d'assurance maladie.
La commission a adopté un amendement au PLFSS 2024 portant les mêmes propositions.
3. Améliorer la pertinence des soins
La commission juge indispensable la poursuite et le renforcement des efforts de maîtrise médicalisée des dépenses de santé, consistant à réduire le nombre d'actes et de prescriptions non justifiés au regard des données acquises de la science et à privilégier, à efficacité égale, les solutions les moins onéreuses. Elle souhaite également qu'une attention particulière soit accordée à la limitation des actes redondants et juge indispensable, à cet égard, le développement de l'utilisation du dossier médical partagé (DMP).
Pour favoriser la responsabilisation des professionnels de santé, la commission proposera d'inviter les partenaires conventionnels à fixer, dans le cadre des prochaines négociations, les conditions dans lesquelles les rémunérations des professionnels de santé peuvent être modulées en fonction de deux critères :
- d'une part, la consultation et le renseignement du DMP dans les conditions prévues par le code de la santé publique ;
- d'autre part, la participation des professionnels à l'effort de maîtrise des dépenses d'assurance maladie et aux mesures destinées à garantir la pertinence des soins.
B. RENFORCER LA RESPONSABILITÉ DES ACTEURS
1. Fixer les conditions démocratiques de la mise en oeuvre effective du projet de doublement des franchises médicales par le Gouvernement
Le doublement de la franchise médicale et de la participation forfaitaire, évoqué par le Gouvernement, ne figure pas dans le texte transmis. En effet, la fixation du montant de la franchise médicale et de la participation forfaitaire semble plutôt relever du domaine réglementaire.
Cette mesure est toutefois, de fait, incluse implicitement dans le chiffrage des 3,5 milliards d'euros de mesures d'économies prévues sur l'Ondam 2024 (cf. encadré). Il est regrettable que le Gouvernement n'ait pas fait le choix de la sincérité et de la bonne information du Parlement, qui aurait supposé d'assumer explicitement la décision d'augmenter les franchises dans l'annexe 5 au PLFSS.
Compte tenu des enjeux financiers de la mesure et de ses effets concrets pour le reste à charge des assurés, il apparaît inenvisageable que la représentation nationale ne soit à aucun moment associée ou consultée sur cette décision.
Par conséquent, une consultation systématique des commissions des affaires sociales de l'Assemblée nationale et du Sénat apparaît nécessaire sur tout projet de texte réglementaire modifiant les montants de la participation forfaitaire ou de la franchise annuelle. La commission a adopté un amendement en ce sens.
Il est certain que des mesures doivent être mises en oeuvre pour renforcer la responsabilité de l'ensemble des acteurs du système de santé, y compris des usagers. Le doublement de la franchise annuelle ou de la participation forfaitaire semble donc, sur le principe, tout à fait envisageable, mais pas selon n'importe quelles modalités. Un débat parlementaire doit avoir lieu en ce sens, lorsque la rédaction retenue par le Gouvernement pour ses projets de texte réglementaire sera stabilisée.
Une mesure de facto
déjà prévue pour assurer le respect de
l'Ondam 2024 :
le doublement des franchises
médicales
Le doublement des franchises médicales, jugé « probable » par le ministre de la santé et de la prévention, Aurélien Rousseau, le 8 septembre 2023, ne figure pas dans le PLFSS. De fait, il relève du domaine réglementaire. Le ministre a toutefois déclaré le 28 septembre sur France Info que « le sujet « franchise médicale » est toujours à l'expertise, sur la table », et n'est « pas abandonné ».
Le rendement d'un doublement des franchises et des participations forfaitaires serait de 0,8 milliard d'euros47(*).
Cette mesure ne figure pas explicitement dans la décomposition des 3,5 milliards d'euros d'économies sur l'Ondam figurant dans le PLFSS et ses annexes. Toutefois l'annexe 5 au PLFSS indique que « des mesures de transfert de dépenses et de responsabilisation des assurés seront également menées, avec un rendement attendu de 1,3 milliard d'euros qui comprennent notamment l'effet année pleine de la modification du ticket modérateur sur les soins dentaires déjà annoncée ». Dans son avis du 13 octobre 2023, le comité d'alerte sur l'Ondam (retenant quant à lui un montant légèrement inférieur des mesures de transfert et de responsabilisation) mentionne « - 1,2 milliard d'euros de mesures de transfert et de responsabilisation, dont 0,8 milliard d'euros restent à définir au-delà de l'effet (- 0,4 milliard d'euros) de la modification du ticket modérateur sur les soins dentaires mis en oeuvre au dernier trimestre 2023 ». Ce montant de 0,8 milliard d'euros correspond précisément au rendement attendu d'un doublement des franchises et des participations forfaitaires.
2. Maîtriser le phénomène des rendez-vous non honorés et responsabiliser les patients
L'Académie nationale de médecine et le Conseil national de l'ordre des médecins ont récemment estimé que 6 à 10 % des rendez-vous ne sont pas honorés, chaque semaine, par les patients. La Cnam estime que le taux d'annulation des rendez-vous s'établit à un niveau, plus faible mais demeurant significatif, compris entre 3 et 4 %.
Ce phénomène conduit à une perte de temps de consultation dans un contexte démographique pourtant difficile et, pour les professionnels, à une perte de rémunération.
Afin de lutter contre cette dérive et de responsabiliser les patients, la commission a adopté un amendement reprenant une proposition qu'elle avait déjà formulée au début de l'année 2023, lors de l'examen de la proposition de loi portant amélioration de l'accès aux soins par la confiance aux professionnels de santé. Celui-ci vise à mettre à la charge des patients qui n'honorent pas, en ville, un rendez-vous auprès d'un professionnel de santé une somme forfaitaire fixée par décret.
Pour chaque profession concernée, les partenaires conventionnels pourront ensuite décider qu'une partie de cette somme est reversée par l'assurance maladie en indemnisation au professionnel de santé.
3. Être plus ambitieux en matière de lutte contre la fraude sociale
La fraude sociale est actuellement estimée à environ 14-16 milliards d'euros, se répartissant entre :
- 8 milliards d'euros pour les cotisations48(*), ayant suscité des redressements de seulement 0,8 milliard d'euros en 202249(*) ;
- 6-8 milliards d'euros pour les prestations (dont environ 3 milliards d'euros pour la branche famille et 4 milliards d'euros pour la branche maladie)50(*), ayant suscité des mises en recouvrement d'indus de seulement 0,5 milliard d'euros en 2021 (dont 0,3 milliard d'euros pour la branche famille et 0,2 milliard d'euros pour la branche maladie)51(*).
Les travaux de chiffrage de la fraude devront être poursuivis et affinés, en particulier dans le cas de l'assurance maladie. Il résulte toutefois des données disponibles, que pour les cotisations comme pour les prestations, seulement 10 % environ du montant de la fraude serait recouvré.
Les objectifs du Gouvernement en matière de lutte contre la fraude sociale restent vagues (cf. encadré). Ils semblent correspondre à une majoration du résultat de la lutte contre la fraude d'environ 2 milliards d'euros en 2027 par rapport à la situation actuelle (à l'objectif clairement affiché d'augmentation de 0,7 milliard d'euros pour les cotisations s'ajoute un montant pour les prestations qui pourrait être supérieur à 1 milliard d'euros).
Les objectifs du Gouvernement en matière de lutte contre la fraude sociale
Dans le cas de la fraude aux cotisations, le Gouvernement communique à la fois sur le montant des redressements 2022 (0,8 milliard d'euros) et l'objectif à atteindre en 2027 (1,5 milliard d'euros)52(*), ce qui correspond à une majoration des recettes de 2027 de 0,7 milliard d'euros.
Dans le cas de la fraude aux prestations, en revanche, les objectifs sont plus vagues :
- dans le cas de la branche maladie, le Gouvernement indique que l'objectif est de porter les préjudices détectés et évités à 0,5 milliard d'euros en 2024 (soit un doublement par rapport au précédent quinquennat)53(*), mais aucun objectif n'est fixé au-delà de 2024 ;
- dans le cas de la branche famille (et de la branche vieillesse, correspondant à un enjeu comparativement marginal), le Gouvernement n'indique aucun objectif pour 2027, se contentant d'indiquer un objectif de 3 milliards d'euros en cumulé sur le quinquennat54(*).
Ces éléments suggèrent que le Gouvernement prévoit de faire passer les sommes recouvrés d'environ 1,3 milliard d'euros en 2021-2022 (soit moins de 10 % du montant de la fraude) à environ 3,3 milliards d'euros en 2027 (soit moins de 25 % du montant de la fraude), ce qui correspondrait à un impact sur le solde 2027 d'environ 2 milliards d'euros.
Les objectifs du Gouvernement en matière de lutte contre la fraude sociale
(en milliards d'euros)
|
Montant estimé de la fraude |
Montants recouvrés |
|||
|
Sommes actuellement recouvrées |
Objectifs du Gouvernement |
Augmentation en 2027 par rapport à la situation actuelle (écart entre les deux colonnes précédentes) |
||
|
Cotisations |
8 |
0,8 (2022) |
1,5 en 2027 |
0,7 |
|
Prestations |
6 à 8 |
|||
|
Dont : |
||||
|
Famille |
3 |
0,3 (2021) |
3 en cumulé |
0,5 ? |
|
Maladie |
4 |
0,2 (2021) |
0,5 en 2024 |
0,8 ? |
|
Total |
14 à 16 |
1,3 |
3,3 ? |
2 ? |
Source : Commission des affaires sociales du Sénat, d'après les sources indiquées dans le texte
La commission des affaires sociales considère qu'il faut être plus ambitieux en matière de lutte contre la fraude sociale, et se fixer pour 2027 un objectif de recouvrement d'un tiers du montant de la fraude, soit 5 milliards d'euros. Cela permettrait d'améliorer le solde 2027 de plus de 1,5 milliard d'euros par rapport à l'objectif implicite du Gouvernement tel qu'évalué par le tableau supra.
En cohérence avec ses positions passées, la commission est favorable à la mise en oeuvre de la carte Vitale biométrique.
La lutte contre la fraude ne doit pas être un prétexte pour instaurer une bureaucratisation excessive. Il s'agit au contraire, sans sacrifier l'efficacité, de faire preuve de tact pour éviter que les usagers se sentent en position d'accusé.
C. PRENDRE ACTE DU FAIT QUE LA DETTE SOCIALE NE SERA AMORTIE QUE BIEN APRÈS 2033 ET SÉCURISER LES CONDITIONS DE SON FINANCEMENT
1. Une échéance d'amortissement de la dette sociale sans cesse repoussée et que la loi organique fixe actuellement à 2033
Les modalités d'amortissement de la dette sociale par la Cades sont fixées par l'ordonnance n° 96-50 du 24 janvier 1996 relative au remboursement de la dette sociale.
En conséquence de la forte dégradation de la situation des finances sociales résultant de la crise sanitaire, la loi organique n° 2020-991 du 7 août 2020 relative à la dette sociale et à l'autonomie a modifié l'article 4 bis55(*) de l'ordonnance précitée afin de prévoir un amortissement de la dette sociale d'ici le 31 décembre 203356(*). Pour mémoire, cette échéance, fixée en 1998 à 2014, avait progressivement été repoussée jusqu'en 2024.
La loi (ordinaire) n° 2020-992 du 7 août 2020 relative à la dette sociale et à l'autonomie a modifié l'article 4 de l'ordonnance précitée pour prévoir de nouveaux transferts de dette à la Cades :
- la couverture des déficits cumulés au 31 décembre 2019 de la branche maladie du régime général et du FSV, de la branche vieillesse du régime des personnes non salariées agricoles et la Caisse nationale de retraite des agents des collectivités locales (CNRACL) est assurée par des transferts de la Cades aux organismes concernés57(*), dans la limite de 31 milliards d'euros ;
- la couverture des déficits cumulés des exercices 2020 à 2023 de ces mêmes organismes (CNRACL exceptée) est assurée par des transferts de la Cades aux organismes concernés, dans la limite de 92 milliards d'euros ;
- la couverture d'une partie des échéances des emprunts contractés au 31 décembre 2019 par les hôpitaux est assurée par des transferts de la Cades à l'Urssaf Caisse nationale, dans la limite de 13 milliards d'euros.
2. Fin 2023, la Cades ne pourra plus reprendre que 8,77 milliards d'euros de dette sociale supplémentaire
Fin 2023, sur les 136 milliards d'euros susceptibles d'être versés dans ce cadre par la Cades à l'Urssaf Caisse nationale, plus de 127 milliards d'euros l'auront été, comme le montrent le tableau et le graphique ci-après.
Mise en oeuvre de la couverture des
déficits par la Cades
prévue par la loi n° 2020-992
du 7 août 2020
(en milliards d'euros)
|
Année de versement par la Cades à l'Urssaf Caisse nationale |
Couverture des déficits antérieurs à 2020 |
Couverture des déficits 2020-2023 |
Désendettement |
Total |
||
|
A |
Décret n° 2020-1074 |
2020 |
20,00 |
20,00 |
||
|
B |
Décret n° 2021-40 |
2021 |
11,17 |
23,83 |
5,00 |
40,00 |
|
C |
Décret n° 2022-23 |
2022 |
35,00 |
5,00 |
40,00 |
|
|
D |
Décret n° 2023-12 |
2023 |
24,23 |
3,00 |
27,23 |
|
|
E |
Total (A+B+C+D) |
31,17 |
83,06 |
13,00 |
127,23 |
|
|
F |
Plafonds fixés par l'ordonnance |
31,00 |
92,00 |
13,00 |
136,00 |
|
|
Déficits 2023 pouvant être couverts (F-E) |
- |
[8,94*] |
- |
8,77* |
||
* Dans son rapport sur l'application des lois de financement de la sécurité sociale (Ralfss) de mai 2023, la Cour des comptes globalise les trois plafonds en un plafond unique de 136 milliards d'euros, ce qui l'amène à considérer que 8,77 milliards d'euros restent disponibles (arrondis à 8,8 milliards d'euros dans le rapport). Il s'agit également du montant retenu par la Cades et par la DSS. Pourtant, comme René-Paul Savary, alors membre de la commission des affaires sociales du Sénat et membre du comité de surveillance de la Cades, l'a souligné lors de la réunion du comité de surveillance du 10 juin 2021, l'ordonnance n° 96-50 du 24 janvier 1996 distingue bien trois plafonds, sans que le dépassement de 0,17 milliard d'euros du plafond relatif aux déficits antérieurs à 2020 ait a priori vocation à être financé sous le plafond relatif aux déficits 2020-2023. La DSS a justifié cette interprétation par des raisons pratiques (caractère prévisionnel des déficits utilisés pour fixer les plafonds de l'ordonnance) et par l'idée que selon elle l'ordonnance impliquait d'avoir repris la totalité des déficits antérieurs à 2020 pour pouvoir reprendre ceux de 2020-2023 et contribuer au désendettement des hôpitaux. Elle a en outre souligné que le décret du 19 janvier 2021 avait bien été du montant prévu (40 milliards d'euros).
Source : Commission des affaires sociales du Sénat, d'après les textes indiqués
Mise en oeuvre de la couverture des
déficits par la Cades
prévue par la loi n° 2020-992
du 7 août 2020
(en milliards d'euros)
Source : Commission des affaires sociales du Sénat, d'après les textes indiqués
Les transferts restant possibles sont donc de 8,77 milliards d'euros, ce qui est légèrement inférieur aux déficits des branches maladie, vieillesse et famille du régime général prévus pour 2023 par le Gouvernement, de 10 milliards d'euros58(*).
Par ailleurs, aucun transfert de dette à la Cades n'est prévu pour les déficits postérieurs à 2023.
3. À droit inchangé, la dette sociale s'accumulerait à l'Urssaf Caisse nationale
a) La dette de l'Urssaf Caisse nationale atteindrait un niveau sans précédent si rien n'était fait
À droit inchangé, la dette portée par la Cades devrait dépasser 140 milliards d'euros en 202359(*), puis diminuer jusqu'à son amortissement, actuellement prévu pour 2032 selon le scénario figurant à l'annexe 3 du PLFSS.
Toutefois, le présent PLFSS prévoit, on l'a vu, des déficits des Robss et du FSV très élevés, atteignant 17,5 milliards d'euros en 2027.
À droit inchangé, les déficits de la sécurité sociale s'accumuleront à l'Urssaf Caisse nationale. Si par exemple, le déficit était de 20 milliards d'euros par an, au bout de dix ans la dette de l'Urssaf Caisse nationale serait de 200 milliards d'euros.
b) Un possible risque de liquidité
Une telle perspective n'est pas acceptable.
En effet, selon l'article L. 139-3 du code de la sécurité sociale, l'Urssaf Caisse nationale ne peut s'endetter qu'à court terme (douze mois au maximum), ce qui lui impose de se financer quotidiennement sur les marchés, avec un nombre limité d'investisseurs potentiels.
Lors de son audition par la commission le 25 octobre 2023, Yann-Gaël Amghar, directeur général de l'Urssaf Caisse nationale, a souligné la vulnérabilité qui en découlait. Comme il l'a indiqué, le seuil au-delà duquel l'Urssaf Caisse nationale aurait du mal à se financer peut varier selon les circonstances : lors de la crise financière de 2008-2010 la dette a approché les 50 milliards d'euros, alors considérés comme un seuil à ne pas dépasser ; mais en 2020, au début de la crise sanitaire, alors que la dette était de 30 milliards d'euros, du fait du blocage des marchés financiers, l'Urssaf Caisse nationale n'est plus parvenue à se financer sur les marchés et a dû emprunter 20 milliards d'euros à la Caisse des dépôts et consignations et à un pool de banques ; puis, après que la BCE a massivement injecté des liquidités, la dette a atteint un pic de 90 milliards d'euros, sans que cela pose de problème particulier.
Fin 2022, la dette dont l'Urssaf Caisse nationale devait assurer le financement était de 24,9 milliards d'euros.
Laisser la dette s'accumuler à l'Urssaf Caisse nationale pourrait susciter un risque de liquidité, et mettre en péril, par exemple, le paiement des pensions. La situation tendue du mois de mars 2020 montre qu'il ne s'agit pas d'un risque théorique.
Tel serait d'autant plus le cas si la France devait connaître une nouvelle crise majeure, économique ou sanitaire par exemple.
4. Sécuriser le financement d'une dette sociale qui va continuer à croître
Il importe donc de sécuriser le financement de la dette sociale, dès lors qu'il est acquis, au vu du présent PLFSS, que le déficit de la sécurité sociale, loin de se résorber, va continuer à croître.
L'article 4 bis de l'ordonnance n° 96-50 précitée, qui a valeur organique60(*), prévoit que « tout nouveau transfert de dette à la Caisse d'amortissement de la dette sociale est accompagné d'une augmentation de ses recettes permettant de ne pas accroître la durée d'amortissement de la dette sociale au-delà du 31 décembre 2033 ». Par ailleurs, si l'annexe 3 au présent PLFSS prévoit que l'amortissement de la dette transférée à la Cades s'achèverait dès 2032, il s'agit d'un simple scénario médian, qui doit être appréhendé avec prudence, compte tenu de sa dépendance à la croissance du PIB et au niveau des taux d'intérêt.
Jusqu'à présent, la position du Sénat était qu'il convenait de respecter la date limite d'amortissement de la dette sociale actuellement fixée par l'article 4 bis précité, c'est-à-dire le 31 décembre 2033.
Toutefois, même si la trajectoire de solde des Robss et du FSV du présent PLFSS n'était pas optimiste, et si la totalité des 6 milliards d'euros d'économies à partir de 2025 prévues par le projet de LPFP concernait les Robss et le FSV, le déficit des Robss et du FSV serait encore en 2027 de 11,5 milliards d'euros61(*). Si ces déficits étaient transférés au fur et à mesure à la Cades, il est évident qu'aucun transfert de recettes ne permettrait l'amortissement d'ici 2033 d'une dette qui ne ferait de toute façon que croître.
Il faudrait alors nécessairement repousser à nouveau l'échéance d'amortissement de la dette confiée à la Cades, ce qui impliquerait une disposition organique.
D. LES PRINCIPAUX AMENDEMENTS ADOPTÉS PAR LA COMMISSION DES AFFAIRES SOCIALES POUR RÉDUIRE LE DÉFICIT
Comme les années précédentes, la commission des affaires sociales a abordé chacun des articles de ce texte de façon constructive.
En particulier, elle propose de rétablir l'article liminaire (recettes, dépenses et solde des Asso), l'article 1er (tableaux d'équilibre 2023 rectifiés) et l'article 2 (Ondam 2023 rectifié), supprimés par l'Assemblée nationale. En effet, ces articles sont des dispositions obligatoires des LFSS, qui du fait du mécanisme de la navette n'auraient pas pu être réintroduits par le Gouvernement postérieurement à l'examen au Sénat, et dont l'absence pourrait entraîner la censure du texte par le Conseil constitutionnel.
Elle a toutefois adopté un amendement tendant à modifier la répartition de l'Ondam 2023 entre ses différentes composantes.
Elle a exprimé son désaccord avec la trajectoire financière et l'absence de stratégie du Gouvernement en proposant de rejeter l'article 16 et l'annexe A (trajectoire pluriannuelle), ainsi que l'article 42 (Ondam de 2024).
Dans le domaine de la santé, elle propose notamment de prévoir un retour devant le Parlement en cas de dépassement de l'Ondam de plus de 1 %, de réformer les modalités de négociation de l'assurance maladie avec les professionnels de santé, d'améliorer la pertinence des soins et de fixer les conditions démocratiques de la mise en oeuvre effective du projet de doublement des franchises médicales par le Gouvernement.
Dans le cas de la lutte contre la fraude, elle a adopté un amendement selon lequel la preuve de l'existence des bénéficiaires de pensions de retraite servies par des régimes français résidant à l'étranger devra, à moyen terme, être obligatoirement apportée par des moyens biométriques.
PRINCIPALES HYPOTHÈSES UTILISÉES
PAR LA
COMMISSION DES AFFAIRES SOCIALES
DANS SES PROJECTIONS DES FINANCES
SOCIALES
Comparaison des principales hypothèses
retenues par les projections
de la commission des affaires sociales avec
celles du Gouvernement
|
|
2022 |
2023 |
2024 |
2025 |
2026 |
2027 |
|
Gouvernement (projet de LPFP/PLFSS 2024) |
||||||
|
Croissance du PIB (%) |
|
1 |
1,4 |
1,7 |
1,7 |
1,8 |
|
Inflation (%) |
|
4,8 |
2,5 |
2 |
1,75 |
1,75 |
|
Croissance de l'Ondam total (%)* |
0,2 |
2,9 |
3,0 |
2,9 |
2,9 |
|
|
Commission des affaires sociales |
||||||
|
Croissance du PIB (%) |
2,5 |
1,0 |
1,0 |
1,3 |
1,3 |
1,3 |
|
Inflation (%) |
5,3 |
4,9 |
2,6 |
2,0 |
1,8 |
1,8 |
|
Croissance de l'Ondam total (%) |
3,0 |
0,2 |
3,5 |
3,5 |
3,5 |
3,5 |
* Le PLFSS n'indique que la croissance prévue pour l'Ondam hors covid-19. Les taux du tableau sont ceux découlant des montants figurant à l'article 17 du projet de LPFP (considéré comme adopté par l'Assemblée nationale sur la base de l'article 49 alinéa 3 de la Constitution le 29 septembre 2023 et adopté en nouvelle lecture par le Sénat le 16 octobre 2023), corrigés d'une erreur matérielle relative à l'année 2024 (Ondam total de 254 milliards d'euros selon le projet de LPFP et 254,9 milliards d'euros selon le PLFSS ; on retient ici le montant du PLFSS, qui selon la DSS correspond au bon montant).
Croissance du PIB
Scénario de croissance du PIB
(en %)
|
2022 |
2023 |
2024 |
2025 |
2026 |
2027 |
2028 |
|
|
Banque de France (septembre 2023) |
2,5 |
0,9 |
0,9 |
1,3 |
|||
|
Commission européenne (septembre 2023) |
2,5 |
1,0 |
1,2 |
||||
|
OCDE (septembre 2023) |
2,5 |
1,0 |
1,2 |
||||
|
Crédit agricole (octobre 2023) |
2,5 |
0,9 |
1,0 |
||||
|
OFCE (octobre 2023) |
2,5 |
0,9 |
0,8 |
||||
|
FMI (octobre 2023) |
2,5 |
1,0 |
1,3 |
1,4 |
|||
|
BNP Paribas (novembre 2023) |
2,5 |
0,9 |
0,7 |
||||
|
Moyenne |
2,5 |
0,9 |
1,0 |
1,3 |
- |
- |
1,4 |
|
Scénario retenu par la commission |
2,5 |
1,0 |
1,0 |
1,3 |
1,3 |
1,3 |
1,3 |
|
Projet de LPFP |
2,5 |
1,0 |
1,4 |
1,7 |
1,7 |
1,8 |
- |
Croissance spontanée des dépenses
La croissance spontanée des dépenses est estimée à 4,5 % par an en valeur pour l'Ondam, les mesures de maîtrise des dépenses « habituelles » ramenant ce taux à 3,5 %. Elle est estimée, avant indexation, à 1,3 % par an pour la branche vieillesse (conformément aux prévisions du rapport du COR de juin 2023 pour les dépenses de retraite), 1 % par an pour les branches AT-MP et autonomie (avec dans ce dernier cas une modulation tenant compte de la réforme en cours) et 0 % par an pour la branche famille, soit en moyenne 1,8 % en volume pour les régimes obligatoires de base de sécurité sociale (Robss).
Dans le cas de la branche maladie, les dépenses de 2024 sont majorées de 1 milliard d'euros pour prendre en compte le dynamisme attendu des dépenses hors Ondam.
Dans le cas des Robss, on suppose que l'indexation sur l'inflation concerne la grande majorité des dépenses hors branche maladie (les 2/3 dans le cas de la branche famille) et se fait selon les modalités prévues par l'article L. 161-25 du code de la sécurité sociale (le 1er janvier pour les retraites et le 1er avril pour les autres prestations, sur la base de la croissance de l'indice des prix à la consommation hors tabac des douze derniers mois connus par rapport à celui des douze mois précédents).
Dans le cas de l'Unédic, la croissance spontanée des dépenses est égale, par convention, à celle du PIB en valeur, modulée pour prendre en compte l'évolution du taux de chômage.
Dans le cas de l'Agirc-Arrco, on suppose que la croissance spontanée des dépenses est de 1,3 % avant indexation (conformément aux prévisions du rapport du COR de juin 2023 pour les dépenses de retraite) et que s'y ajoute la règle d'indexation prévue par l'accord d'octobre 2023 (revalorisation de 4,9 % au 1er novembre 2023 puis revalorisations annuelles du 1er novembre 2024 au 1er novembre 2026 égales à l'inflation moins 0,4 point et, à partir du 1er novembre 2027, revalorisation égale à la croissance du salaire moyen diminué de 1,16 point).
La croissance spontanée de l'ensemble des administrations de sécurité sociale (Asso) résultant des différentes hypothèses est d'environ 1,3 % en volume.
Croissance spontanée des recettes
En règle générale, la croissance spontanée des recettes est supposée égale à celle du PIB en valeur (élasticité égale à 1)62(*).
Toutefois, dans le cas de la branche vieillesse on retient une élasticité de 0,9 sur la période de programmation afin de prendre en compte la convention d'équilibre permanent des régimes équilibrés (EPR), la diminution tendancielle de la part de ces régimes dans les dépenses totales réduisant la croissance globale des recettes63(*). Les recettes de 2024 sont en outre majorées de 2,5 milliards d'euros du fait de divers phénomènes64(*).
Mesures nouvelles
Les mesures nouvelles sur les dépenses et les recettes sont celles dont la commission a connaissance et qui sont effectivement documentées.
Ainsi, dans le cas des dépenses, les économies en niveau de 6 milliards d'euros à partir de 2025 sur le périmètre des Asso prévues par le projet de LPFP ne sont pas prises en compte (le PLFSS ne les prend d'ailleurs pas en compte).
Dans le cas des recettes, sont prises en compte les mesures nouvelles indiquées dans le rapport à la commission des comptes de la sécurité sociale de septembre 2023 (ne prenant pas en compte l'impact du PLFSS) et celles indiquées dans l'annexe 3 du PLFSS.
On suppose que sont réalisés les prélèvements envisagés par le Gouvernement dans le cas de l'Unédic65(*). En effet, bien que cette mesure ne soit pas totalement documentée, son absence aurait pour effet de majorer le solde des Asso par rapport à la prévision du Gouvernement, sans que cela se traduise par une amélioration du solde des administrations publiques. En revanche, on ne prend pas en compte le projet de transfert de l'Agirc-Arrco au régime général, purement interne aux administrations de sécurité sociale.
Conformément à la LFSS 2023 et au PLFSS 2024, le coût de la crise sanitaire, de 11,7 milliards d'euros en 2022, serait ramené à 1 milliard d'euros en 2023.
Dans le cas de l'Unédic, les mesures nouvelles correspondent aux réformes de 2021 et 2023, telles qu'évaluées par l'Unédic en février 2023.
Dans le cas de l'Agirc-Arrco, les mesures nouvelles correspondent à celles de l'accord d'octobre 2023 (fin du bonus/malus et possibilité de cumul emploi-retraite), évaluées à 0,5 milliard d'euros en 2026 par l'Agirc-Arrco.
Dans le cas de la Cades, on prend en compte le transfert de 2,6 milliards d'euros de CSG à la branche autonomie en 2024 et le passage du versement annuel du FRR de 2,1 milliards d'euros sur la période 2011-2024 à 1,45 milliard d'euros sur la période 2025-2033.
PRINCIPALES NOTIONS UTILISÉES
1. Les deux périmètres de la protection sociale utilisés dans le présent rapport
Les LFSS portent principalement sur les régimes obligatoires de base de sécurité sociale (Robss), correspondant très majoritairement au régime général, et sur le Fonds de solidarité vieillesse (FSV). Tel est en particulier le cas de leurs tableaux d'équilibre et de leur programmation à moyen terme (annexe A), exprimés selon les concepts de la comptabilité publique. En 2022, les dépenses des Robss et du FSV ont été de 592,1 milliards d'euros.
Toutefois du point de vue de l'ensemble des finances publiques, la notion pertinente est celle d'administrations de sécurité sociale (Asso).
Les Asso sont l'une des trois composantes des administrations publiques, avec les administrations publiques centrales (dont l'État) et les administrations publiques locales. Il s'agit d'un concept relevant de la comptabilité nationale, définie par un règlement européen de 2013, utilisée notamment pour l'application du pacte de stabilité et mise en oeuvre par les instituts statistiques nationaux (en France l'Insee). La trajectoire de finances publiques des lois de programmation des finances publiques (LPFP), définie selon les concepts de la comptabilité nationale, concerne l'ensemble des administrations publiques (Apu) et est ventilée (sans que cela engage le Gouvernement) par catégories d'administrations publiques (dont les Asso). Les Asso comprennent, outre les Robss et le FSV, des organismes comme la Caisse d'amortissement de la dette sociale (Cades), le Fonds de réserve des retraites (FRR), l'assurance chômage, les régimes complémentaires de retraite et les hôpitaux.
En principe, les LFSS ne peuvent porter que sur les Robss et le FSV. Toutefois, certaines dispositions des LFSS concernent les Asso hors Robss et FSV. C'est le cas de dispositions obligatoires comme leur article liminaire (qui indique les prévisions de recettes, de dépenses et de solde des Asso pour l'exercice en cours et l'exercice suivant), l'objectif d'amortissement de dette de la Caisse d'amortissement de la dette sociale (Cades) et les prévisions de recettes affectées au Fonds de réserve des retraites (FRR). Tel est également le cas de dispositions ayant un lien suffisant avec les Robss et le FSV. Ainsi, le présent PLFSS comprend des dispositions relatives à l'Unédic et à l'Agirc-Arrco.
En 2022, les dépenses des Asso ont été de 704,3 milliards d'euros.
2. Comptabilité en droits constatés et comptabilité de caisse
Dans le domaine des finances sociales, les comptabilités reposent habituellement sur le principe des droits constatés, selon lequel il convient d'imputer les produits et les charges sur l'exercice correspondant au fait générateur de la créance ou de la dette.
Les comptes du régime général sont exprimés au sens de la comptabilité publique, similaire à une comptabilité générale d'entreprise. Ceux des autres organismes le sont habituellement au sens de la comptabilité générale.
L'Insee exprime quant à lui les comptes des administrations de sécurité sociale (Asso) selon les concepts de la comptabilité nationale (utilisée pour la mesure de l'ensemble de l'activité économique et utilisée notamment pour l'application du pacte de stabilité et de croissance), définie par un règlement européen de 2013. Bien qu'également en droits constatés, celle-ci implique de réaliser diverses corrections (absence de dotations aux amortissements, traitement en dépense ou en recette de certaines opérations apparaissant au bilan, correction des éventuelles incohérences relatives aux transferts entre administrations publiques, modalités différentes de prise en compte des impôts et des droits constatés...).
Certains organismes recourent toutefois également à une comptabilité dite de caisse, ou de trésorerie, selon laquelle les produits et les charges sont imputés sur l'exercice de l'encaissement ou du décaissement. C'est par exemple ce que fait l'Unédic dans ses prévisions financières.
3. La notion de solde public structurel
Le solde public structurel se définit comme ce que serait le solde des administrations publiques (Apu) si le PIB était égal à son niveau potentiel, en supposant que les recettes rapportées au PIB tendent spontanément à rester stables (on dit que leur « élasticité » au PIB est égale à 1).
En pratique, le PIB est habituellement au-dessus ou en dessous de son niveau potentiel. Cet écart, dit « écart de production » (ou output gap), a pour effet de modifier le ratio dépenses/PIB. Comme on suppose que les recettes rapportées au PIB tendent spontanément à rester stables, cet écart du ratio dépenses/PIB correspond au solde dit conjoncturel, dépendant des fluctuations de l'activité économique. La différence entre le solde total et le solde conjoncturel est le solde structurel.
Au niveau de l'ensemble des administrations publiques, comme les dépenses sont de près de 60 points de PIB, le solde conjoncturel est égal à l'écart de production multiplié par environ 0,6.
Dans le cas des administrations de sécurité sociale, qui correspondent à environ la moitié des dépenses publiques, le solde conjoncturel est égal à l'écart de production multiplié par environ 0,3.
L'estimation du solde structurel dépend donc fortement de l'estimation de l'écart de production. Par exemple, dans le cas de l'année 2022, selon le programme de stabilité d'avril 2023, le PIB était inférieur de 1,1 point à son niveau potentiel, alors que selon les prévisions économiques du 15 mai 2023 de la Commission européenne, il était supérieur de 0,2 point à son niveau potentiel. Il en résulte, pour 2022, un déficit structurel des administrations publiques estimé à 4 points de PIB par le programme de stabilité et 4,8 points de PIB par la Commission européenne (pour un déficit effectif de 4,7 points de PIB)66(*).
LEXIQUE DES PRINCIPAUX SIGLES
|
Acoss |
Agence centrale des organismes de sécurité sociale (devenue Urssaf Caisse nationale) |
|
Agirc |
Association générale des institutions de retraite des cadres |
|
Apu |
Administrations publiques |
|
Apuc |
Administrations publiques centrales |
|
Apul |
Administrations publiques locales |
|
Arrco |
Association des régimes de retraite complémentaire |
|
Asso |
Administrations de sécurité sociale |
|
Cades |
Caisse d'amortissement de la dette sociale |
|
CCSS |
Commission des comptes de la sécurité sociale |
|
Cnaf |
Caisse nationale des allocations familiales |
|
Cnam |
Caisse nationale d'assurance maladie |
|
Cnav |
Caisse nationale d'assurance vieillesse |
|
COR |
Conseil d'orientation des retraites |
|
DSS |
Direction de la sécurité sociale |
|
FRR |
Fonds de réserve des retraites |
|
FSV |
Fonds de solidarité vieillesse |
|
HCFP |
Haut Conseil des finances publiques |
|
Insee |
Institut national de la statistique et des études économiques |
|
Lacss |
Loi d'approbation des comptes de la sécurité sociale |
|
LFRSS |
Loi de financement rectificative de la sécurité sociale |
|
LFSS |
Loi de financement de la sécurité sociale |
|
LO |
Loi organique |
|
LOLF |
Loi organique relative aux lois de finances |
|
LPFP |
Loi de programmation des finances publiques |
|
M€ |
Million d'euros |
|
Md€ |
Milliard d'euros |
|
Mecss |
Mission d'évaluation et de contrôle de la
sécurité sociale |
|
Odac |
Organismes divers d'administration centrale |
|
Odass |
Organismes dépendant des assurances de sécurité sociale |
|
Ondam |
Objectif national de dépense d'assurance maladie |
|
PIB |
Produit intérieur brut |
|
Placss |
Projet de loi d'approbation des comptes de la sécurité sociale |
|
PLF |
Projet de loi de finances |
|
PLFRSS |
Projet de loi de financement rectificative de la sécurité sociale |
|
PLFSS |
Projet de loi de financement de la sécurité sociale |
|
PLPFP |
Projet de loi de programmation des finances publiques |
|
Ralfss |
Rapport sur l'application des lois de financement de la sécurité sociale (rapport annuel de la Cour des comptes) |
|
Resf |
Rapport économique, social et financier (annexé au PLF) |
|
Robss |
Régimes obligatoires de base de sécurité sociale |
|
Unédic |
Union nationale interprofessionnelle pour l'emploi dans l'industrie et le commerce |
|
Urssaf |
Union de recouvrement des cotisations de sécurité sociale et d'allocations familiales |
TRAVAUX DE LA COMMISSION - AUDITIONS
M. Thomas Fatôme,
directeur général
de la Caisse nationale de l'assurance maladie
Réunie le mercredi 11 octobre 2023, sous la présidence de M. Philippe Mouiller, président, la commission procède à l'audition de M. Thomas Fatôme, directeur général de la Caisse nationale de l'assurance maladie.
M. Philippe Mouiller, président. - Mes chers collègues, nous entendons ce matin M. Thomas Fatôme, directeur général de la Caisse nationale de l'assurance maladie (Cnam), sur le projet de loi de financement de la sécurité sociale (PLFSS) pour 2024.
Cette audition fait l'objet d'une captation vidéo retransmise en direct sur le site du Sénat et sera disponible en vidéo à la demande.
Le PLFSS déposé par le Gouvernement dessine une trajectoire financière qui reste préoccupante pour la branche maladie, dont le déficit semble se stabiliser autour de 10 milliards d'euros par an au moins jusqu'en 2027 malgré un certain dynamisme de ses recettes. L'évolution des comptes de la branche reste l'un des enjeux majeurs pour les finances sociales dans leur ensemble au regard du poids des dépenses de maladie.
Monsieur le directeur général, vous avez la parole pour un propos liminaire dans lequel vous pourrez nous présenter les principales mesures du PLFSS pour 2024.
M. Thomas Fatôme, directeur général de la Caisse nationale de l'assurance maladie. - En premier lieu, j'évoquerai le cadrage financier.
Tout d'abord, le déficit de l'assurance maladie pour 2023 serait divisé par deux par rapport à 2022 : il s'élèverait ainsi à moins de 10 milliards d'euros, contre plus de 20 milliards d'euros en 2022 en raison de la crise de la covid-19, ce qui était un niveau abyssal et inédit. Nous pouvons nous féliciter de l'importante réduction de ce déficit.
Les prévisions pour 2023 sont légèrement supérieures aux estimations du printemps dernier, parce que l'inflation est restée élevée et que l'objectif national de dépenses d'assurance maladie (Ondam) a pris en charge des dépenses plus importantes que prévu.
Néanmoins, vous l'avez rappelé, la trajectoire financière de l'assurance maladie reste à un niveau élevé de déficit d'environ 9 milliards d'euros pour les quatre années de projection prévues dans le PLFSS, ce qui demeure une préoccupation.
Par conséquent, l'assurance maladie doit multiplier les actions en faveur d'une bonne utilisation de ses ressources, comme la prévention, la gestion du risque ou la lutte contre les abus et les fraudes.
Ensuite, l'Ondam progresserait de 3,2 % en 2024, soit une prévision plus faible que celle pour 2023, qui était de 4,8 %, mais qui est justifiée par les prévisions de baisse significative de l'inflation - 4,8 % en 2023 selon le Gouvernement et 2,5 % en 2024. L'Ondam retrouve un niveau plus élevé que celui de l'inflation.
Cela permet de financer les transformations du système de santé et les investissements, mais aussi d'accompagner les différents projets prioritaires du Gouvernement et de l'assurance maladie.
L'Ondam permet également de financer des revalorisations signées par l'assurance maladie au premier semestre 2023. Si le début de l'année 2023 a été difficile en matière de relations conventionnelles en raison de l'échec des négociations avec les médecins notamment, le deuxième trimestre a été marqué par la signature de nombreux accords, par exemple avec les dentistes libéraux, les masseurs-kinésithérapeutes, les infirmiers, les biologistes, les transporteurs sanitaires, les orthophonistes, les orthoptistes ou encore les sages-femmes. Il s'agissait d'ajuster les tarifs de ces professionnels fixés conventionnellement avec l'assurance maladie et qui ne sont pas indexés sur l'inflation, mais aussi d'engager les transformations : plus de prévention au travers de la rémunération de santé publique pour les sages-femmes ou une réelle régulation démographique de l'installation des masseurs-kinésithérapeutes.
Selon les règles de signature et de mise en oeuvre des accords, les accords signés au premier semestre 2023 seront certifiés à partir du début de l'année 2024 ; les revalorisations qu'ils définissent seront donc financées par l'Ondam pour 2024.
Néanmoins, le respect d'un Ondam à 3,2 % implique des mesures d'efficience à hauteur de 3,5 milliards d'euros et des efforts renforcés de l'assurance maladie en matière de maîtrise médicalisée, de bon usage du médicament et de meilleure maîtrise des volumes de médicaments, qui font écho au rapport remis à la Première ministre.
En second lieu, j'aborderai les mesures prévues dans le PLFSS pour 2024. Le Gouvernement a repris un certain nombre de propositions de l'assurance maladie formulées dans son rapport annuel.
Il s'agit notamment de la valorisation des transports partagés - nous favorisons des dépenses de transport plus efficientes, ce qui constitue une contribution à la décarbonation du système de santé -, des transferts de tâches entre les professionnels de santé et des évolutions de ces tâches - par exemple, la délivrance d'antibiotiques par les pharmaciens après la réalisation d'un test rapide d'orientation diagnostique (Trod) -, l'encadrement de la prescription des arrêts de travail par téléconsultation en les limitant à une durée de trois jours.
Nous pouvons également nous féliciter des mesures de réduction de l'impact environnemental de l'utilisation des dispositifs médicaux - le Sénat a également émis des propositions en la matière -, car le système de santé représente 8 % des émissions de carbone de notre pays.
Toutefois, le PLFSS ne se limite pas à une reprise des propositions de l'assurance maladie.
Ainsi, il prévoit des mesures de prévention en matière de vaccination au travers de la campagne contre les infections à papillomavirus humains dits HPV, des mesures de protection comme la prise en charge à 100 % des préservatifs pour les jeunes ou celle des protections périodiques réutilisables pour les moins de 26 ans ainsi que les bénéficiaires de la complémentaire santé solidaire (C2S), mais aussi des ajustements des bilans de prévention qui se déploieront cet automne.
Nous contribuerons également à la mise en place du service de repérage et d'accompagnement précoce, qui prolonge le travail engagé dans le cadre des plateformes d'orientation du plan autisme, lequel permet d'améliorer la prise en charge des enfants et des familles.
Le PLFSS prévoit aussi d'importantes mesures relatives à l'évolution de l'organisation du système de soins - passage dans le droit commun des expérimentations dites article 51, transformation du financement par la tarification à l'activité (T2A), permanence des soins dentaires -, autant de changements indispensables au regard des tensions qui s'exercent sur le système de santé.
Enfin, j'évoquerai deux derniers points. La semaine dernière, nous avons dressé un bilan d'étape de notre action de lutte contre les abus et les fraudes. Or le PLFSS nous accorde des outils complémentaires en la matière, comme l'annulation de la participation de l'assurance maladie au financement des cotisations des professionnels en cas de fraude ou le remboursement des arrêts de travail. Le dernier point est substantiel. En effet, le PLFSS compte de nombreuses mesures relatives à l'accès au médicament et à la lutte contre la pénurie de médicaments, auxquelles nous participerons, afin de garantir à nos assurés un accès aux différentes molécules.
Dans notre rapport annuel, nous avons souligné la performance du système français en matière d'innovation et d'accès aux molécules innovantes en comparaison à celle d'autres pays. Les dépenses sont fortement influencées par la dynamique de l'innovation.
Mme Élisabeth Doineau, rapporteure générale. - Cette première réunion de travail sur le PLFSS est un temps pour poser des questions, comprendre et obtenir des réponses.
Tout d'abord, à propos de la revue des dépenses, lundi prochain en séance publique sera examiné en nouvelle lecture le projet de loi de programmation des finances publiques pour les années 2023 à 2027. L'article 17 prévoit des économies de 6 milliards d'euros pour les années 2025 à 2027 réparties entre les administrations de sécurité sociale. La Cnam est-elle associée à ces revues de dépenses ? Un objectif d'économies lui a-t-il été fixé ?
Les coûts de gestion des caisses de sécurité sociale sont mentionnés dans le rapport annuel au Parlement prévu par l'article 167 de la loi de finances pour 2023, publié en juillet dernier. Qu'en est-il pour la Cnam ? Quelles économies sont encore envisageables ?
La Cour des comptes a également publié en juillet dernier une note thématique intitulée Accélérer la réorganisation des soins de ville pour en garantir la qualité et maîtriser la dépense, dans laquelle elle préconise une réforme des modalités de négociation de l'assurance maladie avec les professionnels de santé et les producteurs de produits de santé. Quel est votre avis sur les pistes d'économies ?
Selon vous, quelles seraient les autres revues de dépenses possibles pour la Cnam, sans pour autant altérer la qualité des dépenses de santé ?
J'en viens maintenant au PLFSS proprement dit.
L'article 7 de ce texte a pour objet d'annuler la participation de l'assurance maladie à la prise en charge des cotisations des praticiens et auxiliaires médicaux en cas de fraude. J'étais précisément hier matin à la réunion constitutive du comité d'évaluation des fraudes. L'assurance maladie est-elle informée des cas de fraude révélés par un contrôle des Urssaf ? Sinon, le professionnel de santé responsable échapperait-il à l'annulation de la prise en charge de ses cotisations ?
L'article 11 du PLFSS vise à simplifier les mécanismes de régulation macroéconomique des produits de santé, sujet dont nous avons beaucoup parlé en juillet dernier dans le cadre du projet de loi d'approbation des comptes de la sécurité sociale (Placss). Cette clause s'applique lorsque le volume de produits de santé a dépassé une certaine limite auprès des producteurs.
Or, depuis quelques années, son montant augmente de manière exponentielle : il a atteint 1,6 milliard d'euros en 2023 et devrait être porté à 2 milliards d'euros en 2024. L'objectif préconisé par la mission Borne, portant sur la régulation des dépenses de produits de santé, est de le ramener à moyen terme à 500 millions d'euros. Selon vous, est-il possible d'accélérer, en maîtrisant davantage les volumes et en augmentant les baisses de prix, tout en veillant à lutter contre la pénurie de médicaments ? Qu'en est-il, à cet égard, du New Deal lancé par la mission Borne ?
Enfin, l'article 31 du PLFSS porte sur l'Établissement français du sang (EFS). Chaque année, ce sujet donne lieu à un certain nombre d'interventions dans notre hémicycle, et pour cause, tous nos territoires sont concernés. L'enjeu, pour l'EFS, c'est tout simplement d'avoir les capacités budgétaires de poursuivre son action. Les représentants de cet établissement nous ont dit leur inquiétude, qui est tout à fait justifiée. D'ailleurs, l'État en a tenu compte en lui accordant une dotation supplémentaire. Cette dotation, qu'il est désormais question de graver dans le marbre, financerait notamment des missions de service public. Selon vous, est-il normal qu'il revienne à l'assurance maladie et non à l'État de s'en charger ?
Mme Corinne Imbert, rapporteure du PLFSS pour la branche maladie. - Pour ma part, je m'interroge sur la soutenabilité financière de la branche maladie, alors que l'Ondam dépassera 250 milliards d'euros en 2024.
L'année dernière, je m'étonnais déjà de la spectaculaire amélioration annoncée du solde de l'assurance maladie dans un contexte économique particulièrement incertain. Force est malheureusement de constater que la prudence du Sénat était justifiée. Cette heureuse embellie - on annonçait un déficit de la sécurité sociale à 4,8 milliards d'euros en 2023 et à 4,4 milliards d'euros en 2025 - a été plus qu'éphémère. Nous sommes loin des 10 milliards d'euros inscrits dans ce PLFSS.
Quand un déficit s'installe de manière si durable, à quel pilotage des dépenses peut-on décemment prétendre ? L'assurance maladie, comme toute branche de la sécurité sociale, doit ménager un équilibre entre ses recettes et ses dépenses : comment retrouver cet équilibre et éviter, pour l'assurance maladie, ni plus ni moins que la banqueroute ?
Bien sûr, on peut saluer l'augmentation de l'Ondam ; mais, dans le même temps, comment justifier un effort de 3,5 milliards d'euros ? Que va-t-on renoncer à financer ? C'est la question posée aujourd'hui, notamment pour les établissements de santé. Il y aura clairement des choix douloureux.
L'article 22 du PLFSS vise à faciliter la généralisation d'expérimentations en santé ; on pourrait également s'en réjouir. Il fait intervenir plusieurs professionnels de santé dont la rémunération doit être fixée par arrêté.
Or les honoraires versés aux professionnels de santé doivent, en priorité, être fixés de manière conventionnelle ; c'est là l'essence du système libéral. De la même manière, les professionnels mobilisés pour les rendez-vous de prévention seraient rémunérés selon des tarifs fixés par arrêté. Même si elle est plus lourde, la négociation conventionnelle avec les professionnels de santé ne doit-elle pas être préférée chaque fois que c'est possible ?
L'article 27 du PLFSS vise à réguler les dépenses d'indemnités journalières pour arrêt de travail. Dans quelle mesure votre feuille de route est-elle limitée par le droit en vigueur et en quoi est-il nécessaire que cet article modifie le cadre législatif ?
Enfin, l'article 35 du PLFSS vise à instaurer une prise en charge dérogatoire et temporaire en sus des tarifs hospitaliers pour certains médicaments en fin de prise en charge au titre de l'accès précoce.
Les médicaments concernés sont ceux qui sont non inscrits sur la liste en sus au terme de la période d'accès précoce, faute d'amélioration suffisante du service médical rendu, en l'attente de données supplémentaires. Estimez-vous que le bénéfice tiré de la sécurisation de la prise en charge des médicaments concernés, dont le niveau d'efficacité n'est au demeurant pas garanti, justifie le surcoût entraîné pour l'assurance maladie, que l'étude d'impact estime à 39 millions d'euros ? Selon vous, à quel niveau la décote réduisant la prise en charge des médicaments concernés devrait-elle s'établir ? Il s'agit d'une question technique, mais non moins importante, compte tenu des choix politiques opérés depuis plusieurs années. C'est une bonne chose de favoriser l'accès aux traitements innovants pour nos concitoyens, mais à quel prix, qui plus est quand les résultats sont incertains ?
M. Thomas Fatôme. - Madame la rapporteure générale, le ministère des comptes publics a fait, il y a quelques mois, un point d'étape sur les revues de dépenses. Un certain nombre d'entre elles sont relatives à l'assurance maladie - je pense notamment aux arrêts de travail - et nous contribuons clairement à la politique d'économies menée par le Gouvernement. Si vous le souhaitez, je pourrai revenir sur le détail des 3,5 milliards d'euros relevant de l'assurance maladie.
J'insiste sur deux chiffres éclairants extraits du rapport annuel de la direction de la recherche, des études, de l'évaluation et des statistiques (Drees). En 2012, les coûts de gestion de l'assurance maladie obligatoire s'élevaient à 6,9 milliards d'euros, 6,7 milliards d'euros en 2022, dernière année pour laquelle les chiffres sont officiellement connus. En dix ans, nous avons donc accompli d'importantes économies de gestion, qui témoignent d'une maîtrise substantielle des coûts.
Depuis quinze ans, nous avons rendu plus de 20 % des effectifs de l'assurance maladie. Entre 2023 et 2027, nous allons rendre 1 700 emplois supplémentaires. Nous continuons à faire des gains d'efficience et à redéployer des moyens vers la prévention, la gestion du risque, la lutte contre la fraude et le service aux assurés. Par la maîtrise de ses coûts de gestion, l'assurance maladie obligatoire s'est montrée exemplaire, tout en maintenant sa qualité de service et son maillage territorial malgré un contexte de crise.
Pour ce qui concerne les négociations avec les professionnels de santé, la Cour des comptes insiste avec raison sur l'importance de l'interprofessionnalité ; en ce moment même, nous travaillons avec l'Union nationale des professionnels de santé (UNPS) pour définir un programme de travail au titre de l'accord-cadre interprofessionnel (Acip). Nous partons de la coordination des soins avant de décliner les enjeux lors de discussions monoprofessionnelles.
Pour moi, le dialogue et les accords conventionnels sont aussi un levier de développement des mécanismes participant à la qualité et la pertinence des soins. Ce sera le cas des négociations qui, je l'espère, vont se rouvrir avec les médecins libéraux et les pharmaciens.
Pour ce qui concerne l'article 7 du PLFSS, la collaboration avec les services de l'Urssaf est totale lorsque nous identifions des fraudes. Au terme d'une condamnation pénale ou en cas de pénalités financières, nous allons récupérer non seulement l'indu, mais aussi la prise en charge des cotisations sociales. Jusqu'à présent, nous sommes dans une situation assez paradoxale : face à une dépense frauduleuse, nous récupérons la somme considérée, assortie le cas échéant de pénalités, mais non les cotisations sociales. À cet égard, les dispositions de l'article 7 sont tout à fait pertinentes.
La clause de sauvegarde pose évidemment des équations complexes.
Pour ce qui concerne la régulation des dépenses de produits de santé, le Gouvernement cherche un nouvel équilibre entre régulation par les prix et régulation par les volumes et, au sein de la régulation par les prix, entre la baisse des prix faciaux et des mécanismes plus collectifs, notamment via la clause de sauvegarde.
Le Gouvernement a fixé un objectif de maîtrise du rendement de la clause de sauvegarde, qui, c'est vrai, a atteint des niveaux très élevés. C'est un équilibre qu'il est pertinent de trouver.
À ce titre, notre engagement est avant tout une meilleure maîtrise du volume de médicaments. Les gisements existent et nous nous efforçons d'en identifier de nouveaux chaque année. Dans notre dernier rapport annuel, nous avons encore diagnostiqué un certain nombre de situations et proposé des mesures en conséquence.
Même si, ces dernières années, les Français ont beaucoup réduit leur recours aux médicaments, leur consommation d'antibiotiques reste de 20 % supérieure à la moyenne européenne. En parallèle, même si elle a reculé, la polymédication des personnes âgées reste à un niveau élevé et supérieur à la moyenne constatée chez nos voisins européens. J'observe au passage qu'en convergeant avec ces pays pour certaines classes thérapeutiques nous lutterions efficacement contre diverses pénuries - je pense par exemple aux antibiotiques. Nous prenons d'ailleurs des mesures pour favoriser l'utilisation des Trod ; en France, on dénombre 9 millions d'angines par an pour seulement 1 million de Trod utilisés. À l'évidence, nous avons des marges de progression.
Pour obtenir des résultats dans ces domaines, il faut également changer des comportements individuels de prescription et des organisations afin de créer des incitations à agir, en ville comme à l'hôpital. Nous allons accentuer les efforts en ce sens en 2024, dans le cadre de la nouvelle feuille de route sur le bon usage du médicament. Il s'agit là de défis importants.
Enfin, vous m'interrogez au sujet de l'EFS. La distinction entre tarifs réglementés liés à l'activité de l'établissement et missions de service public financées par des dotations est pertinente. Est-ce à l'État ou à l'assurance maladie d'assurer le financement ? Il y a longtemps que l'assurance maladie finance pour ainsi dire la totalité des missions de service public du système de santé, quelle qu'en soit la nature, et cela me paraît logique. On n'imagine pas les hôpitaux financés par l'État ; pourtant, ils remplissent des missions de service public. C'est le rôle de l'assurance maladie et le coeur de sa mission. L'histoire montre, de plus, que les doubles financements sont par nature très difficiles à gérer et qu'ils aboutissent toujours à un financement intégral par l'assurance maladie.
Madame la rapporteure du PLFSS pour la branche maladie, des représentants des professionnels, en ville comme à l'hôpital, pointent légitimement les limites de l'Ondam pour 2024 et les insuffisances de financement. D'autres estiment que les économies demandées sont excessives.
Les prévisions pluriannuelles des objectifs de l'assurance maladie, a fortiori dans un contexte de crise et d'inflation, sont nécessairement assorties d'un certain nombre d'incertitudes : il s'agit là d'un exercice extrêmement délicat, qui relève du débat parlementaire.
Notre mission de gestion du risque et d'efficience des dépenses n'en est que renforcée, étant donné que l'assurance maladie doit contribuer aux 3,5 milliards d'euros d'économies identifiés au titre de l'Ondam pour 2024.
Nous avons débattu de l'article 22 avec les équipes du ministère de la santé et de la prévention : fallait-il passer systématiquement par la voie conventionnelle ou procéder par arrêté ? Nous sommes face à des expérimentations qui sont souvent interprofessionnelles, ou multiprofessionnelles, et qui s'accommoderaient mal d'un autre cadre.
Lorsque les arrêtés seront préparés, je ne doute pas que l'assurance maladie saura à tout le moins consulter, pour que les tarifications retenues soient cohérentes au regard des niveaux fixés par la voie conventionnelle. Pour ce qui concerne la vaccination et les tests covid, nous avons procédé, pendant deux ou trois ans, sur la base exclusive d'arrêtés. Toutefois, dans la pratique, les tarifs étaient discutés en amont, en bonne intelligence avec les équipes du ministre. Cette solution pragmatique doit rester l'exception : je pense, comme vous, que le dialogue conventionnel doit être la solution privilégiée.
La Cnam est engagée dans un plan complet et transversal de contrôle des arrêts de travail. Il est complet parce qu'il s'applique à la fois aux assurés, aux prescripteurs et aux entreprises ; il est transversal parce qu'il s'appuie sur des leviers de contrôle, d'accompagnement, d'information et de prévention.
L'objet de l'article 27 est de rendre possible la suspension du versement des indemnités journalières par la sécurité sociale à la suite du rapport du médecin contrôleur délégué par l'employeur. Il ne s'agit pas d'une externalisation du contrôle de l'assurance maladie. La Cnam mène ses opérations de contrôle et n'a pas besoin de les externaliser.
Cet article tend à ajuster les partages d'information et les traductions des contrôles opérés par les médecins pour les services de l'assurance maladie. Je précise que la suspension d'un arrêt de travail à la suite du rapport du médecin contrôleur n'intervient que si, après avoir examiné le patient, il constate que l'arrêt de travail est injustifié. Si le contrôle de l'assuré n'est pas effectivement réalisé, il n'y a pas de suspension et le service médical devra convoquer l'assuré afin de l'examiner. J'y insiste, la suspension de l'arrêt de travail n'est pas automatique : elle ne peut être décidée sans que le service médical ait vu le patient.
Je me permets de laisser la parole à M. Grégoire de Lagasnerie à propos des mécanismes d'accès précoce à un médicament.
M. Grégoire de Lagasnerie, responsable du département des produits de santé de la Cnam. - Le dispositif de l'accès précoce a été réformé voilà deux ans. Il a permis de rembourser plus de 2 milliards d'euros de médicaments, ce qui illustre son importance.
L'article 35 tend à préciser certains aspects du dispositif d'accès précoce, afin d'améliorer l'accès aux vaccins, de renforcer l'engagement d'approvisionnement des industriels en médicaments, et cela dans des quantités suffisantes, ce qui nous permet d'anticiper les problèmes de pénurie.
De plus, lorsque l'évaluation d'un produit d'amélioration du service médical rendu (ASMR) montre que celle-ci est inexistante - il s'agit d'une ASMR V -, l'enjeu est de financer la continuité de traitement des patients, car l'arrêt peut être un problème pour eux.
Les mécanismes de décotes des produits d'ASMR IV et V sont importants pour équilibrer le financement de l'innovation, lequel a augmenté au cours des trois dernières années. Dans notre rapport « Charges et produits », nous avons proposé de fixer le prix du médicament à partir du prix le plus bas du corridor de prix européen et d'appliquer une décote de 20 %. Un tel cadre ne nous empêchera pas d'analyser les situations au cas par cas.
De plus, ces mécanismes n'auront peut-être pas d'impact financier cette année, mais, dans le passé, selon notre étude d'impact, sept médicaments auraient pu en bénéficier. Je rappelle que les décotes de 20 % sont bien connues pour les produits d'ASMR V dans la politique liée à l'accord-cadre mis en place par le Comité économique des produits de santé (CEPS).
M. Philippe Mouiller, président. - Comment le covid long est-il pris en compte par l'assurance maladie, aussi bien en matière de classification que de financement ?
M. Bernard Jomier. - Je constate que les comptes sociaux se sont dégradés depuis 2017, année où ils étaient à l'équilibre. Les perspectives de réduction fixées sont démenties par les chiffres actuels, si bien que le retour à l'équilibre ne sera ni pour 2025, ni pour 2026, ni pour 2027.
Les résultats de la politique publique de santé s'analysent à l'aune de deux indicateurs : la mortalité infantile et l'espérance de vie ; or la France a reculé de la sixième à treizième place des pays de l'OCDE en matière d'espérance de vie. Dans ces conditions, les moyens consacrés sont-ils alloués aux bonnes politiques et aux bons acteurs ?
Par ailleurs, comment comptez-vous travailler sur la question de la pertinence des soins à l'heure de la financiarisation de notre système de santé ? Cette financiarisation induit une dérive totale en matière de recherche de profits, notamment dans le secteur de l'imagerie.
Le tabagisme, l'alcoolisme et la pollution de l'air, qui sont les trois facteurs de la dégradation de la santé de la population de notre pays, doivent faire l'objet d'une forte prévention. Pourtant, plus aucune action n'est entreprise pour lutter contre le tabagisme depuis celles qu'ont menées les ministres Marisol Touraine et Agnès Buzyn ; la dernière campagne de prévention d'alcool ne délivre aucun message de réduction de la consommation, c'est inédit ! Et ne nous cachons pas derrière la « réduction des risques » ! Dans ces conditions, quelle est la position de l'assurance maladie en la matière ?
Mme Jocelyne Guidez. - La fusion de la carte vitale et de la nouvelle carte nationale d'identité, mesure phare du plan de lutte contre la fraude fiscale soulève plusieurs questions techniques et juridiques.
Déjà adoptée par plusieurs pays européens - la Suède, le Portugal ou la Belgique -, cette carte d'identité électronique hybride permettrait de renforcer les contrôles et de limiter les fraudes aux prestations sociales. Où en est la France en la matière ?
Mme Véronique Guillotin. - Les futures négociations avec les médecins me préoccupent. Avez-vous une idée du nombre de menaces de déconventionnement des médecins qui refusent de s'engager dans les communautés professionnelles territoriales de santé (CPTS) ? Dans quel état d'esprit abordez-vous les négociations ?
Par ailleurs, que pensez-vous de la notion de « désert diagnostique » ?
Dans un contexte de transition écologique, la Cnam prévoit-elle de rembourser les prothèses auditives rechargeables ?
Le secteur de la santé représente 11 % du PIB de la France, mais le système de santé est, me semble-t-il, à bout de souffle... Comment la situation peut-elle s'améliorer si l'on n'est pas profondément convaincu qu'il faille le faire ?
M. Thomas Fatôme. - Le covid long est l'un des sujets sur lequel nous travaillons en ce moment. Le covid long ne fait pas partie de la liste des affections de longue durée (ALD), mais si les critères sont réunis - le patient doit bénéficier de soins chroniques importants, coûteux et durables -, la Cnam engage un processus de reconnaissance d'une ALD 31, c'est-à-dire une affection « hors liste ».
Nous travaillons, avec les ARS et dans le cadre d'une mission confiée au médecin-conseil national de l'assurance maladie Dominique Martin, à la structuration de filières visant à coordonner les différents acteurs et à les aider à repérer les cas de covid long, afin que ces derniers soient pris en charge en ville et à l'hôpital.
De plus, nous travaillons étroitement avec Santé publique France et le ministère de la santé, car les travaux épidémiologiques progressent, ce qui permet de mieux cerner l'importance d'un tel phénomène.
Les perspectives financières de la sécurité sociale ont de fait évolué entre 2017 et 2023, compte tenu d'un événement - cela ne vous aura pas échappé, monsieur Jomier - qui a entraîné un déficit de 30 milliards d'euros... En 2019, les perspectives financières étaient à l'équilibre ! C'est le signe non pas d'une mauvaise gestion, mais du fait que notre système d'assurance maladie souffrirait mal d'une purge économique visant simplement à le remettre à l'équilibre.
Les indicateurs de santé que vous avez évoqués sont des points de vigilance très importants. Or, au cours des dix dernières années, l'espérance de vie a progressé.
Par ailleurs, nous sommes des acteurs de la prévention du tabagisme : nous accompagnons les assurés, nous mettons en place l'opération « mois sans tabac », etc. Nous allons également l'être sur d'autres sujets, notamment en matière de dépistage de cancer, car cela correspond à notre politique de « l'aller-vers » - envoi d'invitations au dépistage et de relances -, laquelle a montré ses résultats en matière de tests et de vaccination contre la covid-19. Ainsi, nous allons nous impliquer dans le programme des bilans de prévention aux âges clés de la vie et dans le programme de vaccination contre les infections à papillomavirus humains. Nous avons renforcé notre investissement en la matière. Je rappelle que la prévention est l'un des six axes stratégiques identifiés dans la convention d'objectifs et de gestion (COG) que nous avons signée avec l'État.
C'est l'assurance maladie qui, dans son rapport « Charges et produits », a fait part la première de ses préoccupations au sujet de la financiarisation, notamment au regard des évolutions en biologie et en radiologie. Nous travaillons avec les radiologues sur un nouveau protocole pluriannuel de pertinence, qui s'intégrera aussi dans le cadre de nos discussions avec les médecins. La question de la pertinence soulève celle de la prescription.
Nous confirmons nos propositions en matière de financiarisation pour que l'État réunisse l'ensemble des parties prenantes. Une mission de contrôle devra également être mise en place, car la réglementation est parfois contournée.
Madame Guidez, votre question sur la fusion de la carte vitale avec la carte d'identité me permet de partager le travail mené par les inspections générales des affaires sociales et des finances, qui a montré le caractère inopportun d'une carte vitale biométrique. Il était utile qu'un travail très approfondi et indépendant soit mené pour montrer l'inefficacité d'un tel projet. La carte d'identité pourrait-elle porter le numéro de sécurité sociale et permettre de faire converger ces deux cartes ?
Le précédent ministre des comptes publics, Gabriel Attal, avait annoncé une mission d'inspection pour instruire cette hypothèse. Elle est en passe d'être lancée, nous y participerons. L'assurance maladie est mobilisée sur le déploiement du projet « Appli carte Vitale » (apCV), c'est-à-dire la dématérialisation de la carte vitale sur smartphone. Des tests sont en cours, avec un mécanisme sécurisé d'enrôlement.
Mme Guillotin m'a interrogé sur la négociation avec les médecins. Depuis le début de l'année, quarante-quatre médecins généralistes se sont déconventionnés. Ce chiffre, rapporté aux quelque 50 000 médecins généralistes, montre bien qu'il s'agit d'un phénomène très ponctuel, et c'est heureux ! L'immense majorité des médecins, quelle que soit la nature de leurs revendications, s'inscrit dans une convention avec l'assurance maladie permettant de prendre en charge les soins de leurs patients.
Mme Véronique Guillotin. - Et en ce qui concerne les CPTS ?
M. Thomas Fatôme. - Les CPTS sont en train de s'inscrire véritablement dans les territoires, à des degrés de maturité différents. Depuis le début de l'année, plus de la moitié de la population est couverte par des CPTS. On sera à des niveaux élevés à la fin de l'année. Quels sont les leviers d'implication des professionnels de santé dans les CPTS ? La formule trouvée à l'Assemblée nationale me semble équilibrée, mais le Sénat se prononcera à son tour dans les prochaines semaines.
En ce qui concerne les prothèses auditives rechargeables, je laisse M. de Lagasnerie vous apporter cette précision, qui m'est étrangère.
M. Grégoire de Lagasnerie. - Les prothèses auditives rechargeables sont prises en charge par l'assurance maladie, mais il peut être difficile de les trouver dans le panier 100 % santé. Par ailleurs, certaines personnes âgées préfèrent avoir des appareils auditifs à pile. C'est une transition à mener. Nous pourrions effectivement faire évoluer le panier 100 % santé en ce sens.
M. Daniel Chasseing. - Je me réjouis que l'assurance maladie ait un déficit moindre malgré l'épisode de la covid-19. C'est donc un progrès. Nous aurions intérêt à ce que toutes les branches de la sécurité sociale parviennent à l'équilibre, car il s'agit de la colonne vertébrale de notre démocratie.
Par ailleurs, le Ségur de la santé a apporté des satisfactions aux personnels. Le rattrapage est d'environ 300 euros par aide-soignant et par mois.
Dans ce PLFSS, vous avez proposé une maîtrise des dépenses de santé, avec les transports partagés et la délivrance des antibiotiques par les pharmaciens à l'issue d'un Trod ou pour les cystites. C'est une bonne chose. Idem pour la limitation à trois jours des arrêts de travail prescrits en téléconsultation. Je salue également l'effort fait en matière de prévention pour les HPV et l'autisme. Je souhaite également que la lutte contre la fraude soit mieux anticipée.
Ma première question concerne la lutte contre la pénurie de médicaments. C'est un problème que ne connaissent pas les autres pays voisins. Pourquoi le droit de substitution des médicaments n'est-il pas accordé aux pharmaciens ?
Ma deuxième question concerne les lits d'aval aux urgences. Il faut augmenter le nombre de places, en prévoyant en amont une formation des infirmières et des aides-soignantes. Envisagez-vous des mesures en la matière ?
Ma troisième question concerne l'augmentation des personnels en Ehpad. Le compte n'y est pas. Le Président de la République avait parlé de 50 000 emplois. Or il s'agit de 6 000 emplois, soit moins d'un emploi par Ehpad alors que nous enregistrons une très forte augmentation de la dépendance. Comment comptez-vous procéder pour créer ces 50 000 emplois dans le secteur médico-social pour les personnes âgées, qu'il s'agisse du domicile ou des Ehpad ? L'expérimentation en Ehpad de la prise en charge par la branche autonomie et la fusion du budget soin-dépendance est un point important. Mais encore faut-il que le conseil départemental n'ait pas à apporter sa contribution, car il aura déjà beaucoup à faire pour permettre la hausse du maintien à domicile des personnes âgées. Quid de la prise en charge par l'assurance maladie de la dépendance et des soins ?
Enfin, en matière d'optique, les complémentaires de santé disposent de réseaux. Elles ne procèdent au remboursement que si l'on passe par eux. Certaines personnes sont ainsi obligées de parcourir 50 kilomètres pour trouver un opticien. Quand en finirons-nous avec cette contrainte ?
Mme Nadia Sollogoub. - J'aimerais attirer l'attention sur la profession d'infirmier, particulièrement en ville. On compte beaucoup sur eux pour libérer du temps médical. Plusieurs dispositifs ont été créés. Je pense au statut d'infirmier de pratique avancée (IPA), aux infirmières Asalée, aux équipes de soins primaires (ESP), etc. En multipliant les dispositifs, ne risquons-nous pas de perdre en lisibilité ?
En ce qui concerne la fraude, la tarification est devenue également très complexe pour cette profession. Les personnels sont bien souvent épuisés. Nous avons besoin d'eux. Avant de leur tomber dessus à bras-raccourcis, ne faudrait-il pas faire davantage de pédagogie ?
En ce qui concerne la quatrième année de spécialité en médecine générale, la question de la rémunération des fameux docteurs juniors a-t-elle été tranchée ? Une ligne budgétaire est-elle prévue à cet effet ?
Enfin, la révision du zonage dentaire est-elle prévue ? C'est une urgence, car il existe manifestement un décalage avec la réalité de terrain, ce qui freine l'installation de nouveaux praticiens.
M. Jean-Marie Vanlerenberghe. - Concertant la fraude, je me félicite que les montants détectés et stoppés soient en augmentation, mais ils ne représentent que 0,2 % des 250 milliards de dépenses de l'assurance maladie. C'est très faible, notamment par rapport aux estimations que vous chiffrez entre 2,5 % et 6,8 % suivant les professions, soit 5 à 10 milliards d'euros de fraudes. On est donc très loin du compte ! D'après les chiffres fournis dans la note qui nous a été transmise, j'ai calculé que vous avez évalué environ 25 milliards de dépenses. Où en êtes-vous de vos estimations ?
Ma deuxième question concerne la pertinence des soins. La radiologie n'est pas la seule concernée ! Tout à l'heure, Bernard Jomier a rappelé les chiffres évoqués par Mme Buzyn, qui reprennent les estimations de l'OCDE : 20 à 25 % des actes sont redondants ou inutiles. C'est un problème qui ne concerne pas uniquement l'assurance maladie. La Haute Autorité de santé (HAS) y travaille également. Mais les actions sont lentes alors qu'il y a là une mine considérable d'économies à réaliser au vu des besoins et des déficits de l'assurance maladie.
Enfin, pourriez-vous nous donner un point d'étape sur le nombre de comptes créés sur « Mon espace santé », qui remplace le dossier médical partagé (DMP) ?
M. Olivier Henno. - On a parfois l'impression, en vous écoutant, que tout va pour le mieux dans le meilleur des mondes... Mi-juillet, je vous ai entendu à la radio lancer une alerte sur la financiarisation de la santé. Je ne me positionne pas du point de vue de l'éthique, mais de la gravité du problème : est-ce que cela ne vient pas heurter tout notre système de santé, son organisation et sa structure ? Les pères fondateurs, lorsqu'ils ont conçu la sécurité sociale, avec la liberté d'installation, le libre choix du médecin, la libre prescription, se sont appuyés sur le principe d'une gestion en bon père de famille. Quels sont, selon vous, les outils de régulations ? J'ai le sentiment que nous luttons un peu avec des arcs et des flèches. Je ne voudrais pas que la situation se dégrade tellement que nous n'ayons plus d'autres choix que la nationalisation. Vous avez dit à la radio que nous n'avions pas vu venir la financiarisation de la biologie. C'est tout de même embêtant... Comment allez-vous faire à présent pour voir venir et pour imaginer une régulation efficace ?
Mme Frédérique Puissat. - Mon propos s'inscrira dans le droit fil de l'intervention de mon collègue Olivier Henno. Je constate que, depuis 2019, plus aucun projet de loi n'est porté par le Gouvernement. Certes, la crise sanitaire est passée par là, mais l'absence de stratégie à moyen et à long termes en matière de santé pose problème. Finalement, les projets de loi de financement de la sécurité sociale font quasiment « office de ». Un certain nombre de mesures de prévention qui figurent dans le PLFSS me font d'ailleurs penser que l'on est hors sol ! Sur le territoire, on ne compte plus les services d'urgence qui doivent fermer, faute de personnel.
Nos concitoyens ne savent plus comment se soigner faute de médecins libéraux, de dentistes, etc. Les collectivités peinent à trouver des solutions. Alors qu'il s'agit d'une compétence régalienne, l'État n'est pas au rendez-vous ! Ce PLFSS suscite un certain nombre d'inquiétudes, car nous décrochons encore. J'entends bien que des mesures d'économie sont nécessaires, mais en avons-nous vraiment pour notre argent ? Ne faudrait-il pas tout revoir du début à la fin sur les enjeux de santé ?
Mme Cathy Apourceau-Poly. - Je prends bonne note : la droite va donc nous rejoindre cette année et voter contre le PLFSS !
M. Thomas Fatôme. - Si vous avez déduit de mon propos introductif que tout allait bien, ce n'est pas le cas ! Nous sommes conscients des problèmes : 600 000 patients en ALD étaient sans médecin traitant en 2022, contre 700 000 en 2023 ; si nous ne faisons rien, il y en aura 800 000 à la fin de l'année ! Nous mobilisons les médecins, les CPTS, les maisons de santé, les équipes pluridisciplinaires et les centres de santé. C'est aussi la raison pour laquelle nous souhaitons que les médecins recrutent 10 000 assistants médicaux. Nous pensons en effet que cela peut changer substantiellement la donne. Oui, la situation est tendue, mais notre rôle est de trouver des solutions pour mieux mailler le territoire. Je ne crois pas, madame Puissat, que les mesures du PLFSS soient hors sol en matière de prévention, notamment la vaccination des élèves de cinquième contre les HPV. Ce sont au contraire des mesures importantes, qui permettront d'améliorer l'état de santé de nos concitoyens.
Mme Frédérique Puissat. - Ce n'est pas ce qui est en question !
M. Thomas Fatôme. - M. Chasseing a évoqué la lutte contre la pénurie de médicaments. Effectivement, les pharmaciens sont des acteurs importants, mais le droit de substitution est une question délicate. Il ne peut être mis en oeuvre que dans le cadre de protocoles validés par l'Agence nationale de sécurité du médicament et des produits de santé (ANSM). Il convient d'étudier avec les médecins et les pharmaciens comment aller plus loin. La problématique des lits d'aval ne concerne pas directement le champ de compétences de l'assurance maladie. Il en va de même pour des Ehpad, qui relèvent très largement de la cinquième branche de la sécurité sociale. La fusion possible des sections soins et dépendance constitue certainement une simplification intéressante. Quoi qu'il en soit, l'assurance maladie s'est engagée sur la question de l'accompagnement et de la sortie de l'hospitalisation. Je pense au service Prado, notamment pour l'insuffisance cardiaque. Nous voulons systématiser ces sorties d'hôpital, même s'il s'agit d'une charge assez lourde.
Mme Sollogoub m'a interrogé sur les infirmiers et la complexité de la nomenclature. Nous partageons son constat. C'est la raison pour laquelle nous avons engagé depuis presque deux ans un programme systématique d'accompagnement des infirmiers qui s'installent en libéral.
Nous effectuons ensuite, quatre mois après, un contrôle pédagogique à blanc, suivi d'une autre visite au bout de douze mois. Toutefois, il est encore un peu tôt pour tirer tous les enseignements de ce programme toujours en cours d'évolution.
Mme Nadia Sollogoub. - Qu'en est-il de rémunération des docteurs juniors ?
M. Thomas Fatôme. - Les travaux se sont engagés sur la base des recommandations des quatre personnalités qualifiées missionnées par François Braun et Sylvie Retailleau. L'idée est d'avoir une rémunération attractive, en particulier dans les zones sous-denses. Les travaux se poursuivent, avec une échéance pour 2026. Quant au zonage dentaire, une nouvelle convention a été signée avec les dentistes libéraux au mois de juillet, qui prévoit un renforcement des mesures incitatives dans les zones sous-denses et une régulation dans les zones non prioritaires, selon le principe du « un pour un ». Le zonage sera donc remis à jour. Le cadrage national sera publié d'ici à la fin de l'année ou au tout début de l'année prochaine, pour un zonage qui sera revu par les ARS dans le courant de l'année 2024, sachant que les mesures interviendront au 1er janvier 2025. Je sais qu'il y a urgence, mais il s'agit de travaux assez lourds, qui appellent un minimum de préparation.
Monsieur Vanlerenberghe, j'ai bien noté votre attention continue et renforcée sur la lutte contre la fraude. Nous sommes sur une pente ascendante très significative. Nous sommes passés d'un peu plus de 200 millions d'euros à près de 380 millions d'euros en 2023 et à 500 millions d'euros en 2024. Nous ne souhaitons pas nous arrêter là. Nous nous fixerons donc des objectifs plus élevés au-delà de 2024, car nous faisons face à des phénomènes qui finissent par représenter, in fine, des montants importants.
Quant à nos travaux d'évaluation, ils continuent. Nous avons présenté la semaine dernière les résultats concernant trois nouvelles professions : les masseurs-kinésithérapeutes, les chirurgiens-dentistes libéraux et les spécialistes libéraux. D'ici à la fin de l'année 2023 et au début de l'année 2024, nous aurons traité les fournisseurs de liste des produits et prestations (LPP), les laboratoires de biologie, les rentes accidents du travail-maladies professionnelles, les pensions d'invalidité et les établissements de santé, sujet tout à fait particulier. Nous aurons terminé ce premier cycle d'évaluation de la fraude au premier semestre 2024. À chaque fois, nos travaux génèrent des plans d'action. Nous contribuerons étroitement aux travaux du Conseil d'évaluation des fraudes installé par le ministre Thomas Cazenave hier matin.
Selon les derniers chiffres, plus de 9,6 millions de personnes ont activé « Mon espace santé ». Seulement un peu moins de 2 % des assurés s'y sont opposés. Nous avons relancé une campagne d'information et de communication au mois de septembre. Tout cela va dans le bon sens.
M. Henno m'a interrogé sur la financiarisation. Préférons-nous un système de santé géré à la manière de bons pères de famille ? La réponse est oui. Notre système de santé s'appuie depuis longtemps sur des acteurs privés non lucratifs, privés lucratifs et publics. C'est cette complémentarité et cette saine concurrence qui fait sa force. Même si la situation est difficile, je vous invite à regarder ce qui se passe chez nos voisins, belges ou allemands, qui font face également à des pénuries de médicaments et de professionnels. Par ailleurs, les Allemands n'ont pas la même définition que nous d'un désert médical, ce qui rend périlleuses les comparaisons... Cela étant, nous avons aussi besoin de capitaux en faveur de l'investissement. Si les laboratoires privés de biologie n'avaient pas massivement investi dans des machines pour réaliser plusieurs millions de tests par jour, nous aurions eu du mal à faire face aux besoins de tests durant la période de la covid-19.
Les capitaux doivent être régulés. Les rendements étaient trop élevés, c'est pourquoi nous avons baissé les tarifs.
Mme Céline Brulin. - Selon vous, l'évolution de l'Ondam est positive, car elle est plus élevée que l'inflation. Or rien n'est moins sûr, compte tenu du contexte international actuel. De plus, le secteur hospitalier s'inquiète de la conjonction de l'évolution de l'Ondam et d'une réforme du mode de financement, avec une diminution de la part de la T2A dans le financement des hôpitaux. Plusieurs d'entre nous se réjouissent de voir la part de la T2A diminuer, mais nous nous inquiétons de la conjonction de cette réforme avec la croissance assez faible de l'Ondam.
Dans vos propos sur la convention d'objectifs et de gestion, vous avez indiqué rendre 1 700 postes après en avoir déjà rendu près de 20 %. Selon vous, le maillage et le service rendu sur le terrain n'ont pas été touchés. Tel n'est pas notre ressenti sur le terrain !
Les négociations avec les médecins n'ont pas abouti - c'est la seule profession dans ce cas. Comment ne pas faire peser sur les assurés sociaux la hausse éventuelle du tarif de consultation des médecins ? Quelles contreparties leur seront-elles demandées ? Certaines professions font l'objet d'une régulation : cette solution est-elle envisagée pour les médecins ?
Mme Pascale Gruny. - Le prélèvement sur la branche accidents du travail et maladies professionnelles (AT-MP) augmente chaque année et s'élève désormais à 1,2 milliard d'euros. Avez-vous avancé sur la question de la sous-déclaration ?
Qu'en est-il du DMP ? Le dossier médical en santé au travail y sera prochainement intégré, mais l'inverse est-il prévu afin d'améliorer la prévention ?
Les services de l'assurance maladie devraient s'inspirer des pratiques des contrôleurs fiscaux, fondées sur le dialogue et l'empathie.
En outre, les contrôles devraient tenir compte de la patientèle de chaque médecin. Pourquoi ne pas s'intéresser également aux pseudo-centres de santé qui fleurissent dans nos villes ?
Mme Annie Le Houerou. - Nous faisons face à un effondrement du système de santé : dans nos territoires, plus de médecins traitants, plus de maternité, plus de service d'urgence, plus de prévention. Dans mon département, il faut attendre un mois pour obtenir un rendez-vous pour une mammographie. Profitant de cette situation, les cabines de téléconsultation fleurissent. En 2022, vous évoquiez la nécessité de créer un statut pour les entreprises offrant des téléconsultations : avez-vous avancé sur ce point ?
Mme Anne-Sophie Romagny. - Les syndromes d'épuisement - ou burn-out - augmentent depuis plusieurs années. Existe-t-il des critères de contrôle spécifiques à ce phénomène ? Quel est son coût pour la société ?
M. Alain Milon. - Je souhaite réagir à vos propos sur la clause de sauvegarde. Il est gênant d'inciter au développement des génériques pour ensuite limiter cette dépense.
Le Sénat avait vu poindre le risque de
financiarisation du système. Nous avions dénoncé la
création par la loi des réseaux d'optique, qui ont tué les
petits commerces. De même, le Sénat avait exigé la
présence d'un biologiste dans chaque centre de
prélèvement
- or ce n'est plus le cas aujourd'hui.
Comme nous, vous êtes chargé d'équilibrer les dépenses et les recettes. Or, lors de l'examen de chaque PLFSS, on demande aux parlementaires et à la Cnam de réguler les dépenses - et non les recettes. L'Assemblée nationale a récemment publié un rapport très intéressant, selon lequel les exonérations de cotisations sociales représentent un manque de recettes s'élevant à près de 70 milliards d'euros. Est-il normal que celles-ci portent sur l'ensemble des salaires ? L'une des préconisations de ce rapport consiste à supprimer progressivement les exonérations à partir de 1,5 Smic. Qu'en pensez-vous ?
M. Khalifé Khalifé. - En quarante ans de pratique médicale, j'ai constaté les dérives de la financiarisation telles que la multiplication des officines ou la création de sociétés à responsabilité limitée (SARL) en vue d'accroître le nombre d'actes. J'ai connu l'époque de l'entente préalable : ne faudrait-il pas y revenir, au moins pour certains actes qui semblent superflus ?
Mme Émilienne Poumirol. - Je déplore moi aussi l'absence d'une grande loi Santé.
Nous vivons tous le problème des déserts médicaux dans nos territoires. J'ai récemment organisé une réunion à ce sujet dans mon département. Le cas des patients souffrant d'une ALD sans médecin traitant a été évoqué.
Un agent de la caisse primaire d'assurance maladie (CPAM) m'indiquait qu'il sollicitait les médecins individuellement pour résoudre ces situations, mais ce sont des rustines : cela ne réglera pas le problème de fond.
J'en viens au risque de financiarisation, qui touche aussi les soins primaires : actuellement, Ramsay Santé achète des centres de santé détenus par la Croix-Rouge. Que pouvez-vous faire pour lutter contre ce phénomène ?
Laurence Cohen et Sonia de La Provôté ont travaillé de longs mois au sein de la commission d'enquête sur la pénurie de médicaments. Leur rapport est excellent. Certes, le prix des médicaments est l'un des éléments expliquant la pénurie ; toutefois, il ne joue pas un rôle majeur : on constate également des pénuries en Suisse, où les prix sont plus élevés. Nombre de leurs préconisations n'ont pas été reprises dans ce PLFSS, et je le regrette.
Je partage l'analyse d'Alain Milon : la proposition de nos collègues députés de supprimer les niches sociales les moins efficaces créerait de nouvelles recettes.
M. Jean-Luc Fichet. - À la veille de chaque PLFSS, on pose la question de la fraude. Votre réponse est toujours la même : nous mènerons des évaluations. Or il est temps d'agir ; il faut combattre la fraude.
La presse multiplie les reportages sur les déserts médicaux. Dans mon département, le Finistère, une maison de retraite a refusé l'admission d'une personne âgée de 96 ans, au motif que celle-ci n'a pas de médecin traitant. La famille ne comprend pas : la directrice de l'établissement la renvoie vers l'ARS, qui lui conseille de contacter la CPAM en vue de régler le problème dans des délais très brefs. Comment cela peut-il fonctionner, alors que 15 000 familles n'ont pas de médecin traitant dans le Finistère ?
M. Thomas Fatôme. - Madame Brulin, la réforme des établissements de santé vise à consolider un modèle fondé sur une meilleure reconnaissance de la qualité des soins ; la part laissée à la T2A sera réduite en vue de consolider les finances des hôpitaux, même si la conjoncture est difficile.
Les CPAM sont présentes dans chaque département. Nous maintiendrons nos effectifs pour poursuivre les contacts directs avec le public. Chaque semaine, nous recevons 500 000 appels téléphoniques. Nous ouvrons les droits à la C2S en moins de quinze jours et nous améliorons les temps d'attente téléphonique. Nous ne sommes pas un service public dont le fonctionnement est entièrement fondé sur la pratique numérique, même si 43 millions d'assurés disposent d'un compte Ameli.
Les tarifs des médecins seront un sujet clé des négociations. La revalorisation du tarif de la consultation, porté à 26,50 euros le 1er novembre prochain, est une première étape.
Nous devrons aussi avancer sur les sujets de permanence et d'accès aux soins. Les discussions conventionnelles ne sauraient être uniquement d'ordre tarifaire : elles visent aussi à améliorer le système de santé.
Les tensions sur la démographie médicale sont réelles. Nous instaurons une régulation de l'installation des dentistes, des infirmiers et des kinésithérapeutes, notamment dans les zones sur-denses. La situation de la démographie médicale n'est pas la même, car les tensions touchent l'ensemble du territoire.
Madame Gruny, vous m'interrogez sur la sous-déclaration. Il ne revient pas à l'assurance maladie de déterminer les paramètres de la dotation de la branche AT-MP ; une commission indépendante est chargée de mener des travaux d'expertise sous l'égide de la Cour des comptes et la décision revient ensuite au Gouvernement.
Nous sommes mobilisés dans la lutte contre la sous-déclaration. Au début de l'année 2023, nous avons lancé une expérimentation pour « aller-vers » : nous avons ainsi rencontré 2 800 assurés dont les données de consommation de soins laissaient à penser que leur pathologie était susceptible d'être liée à une maladie professionnelle. Mais je suis d'accord : à ce stade, les résultats sont peu probants.
Nous échangeons régulièrement avec nos collègues de Bercy. Les contrôles de l'assurance maladie respectent tant les professionnels de santé que le principe du contradictoire. Nous avons récemment engagé un contrôle des médecins prescrivant quatre ou cinq fois plus d'arrêts de travail que leurs confrères - bien sûr, nous lissons les vérifications en fonction de la composition des patientèles. Quelque 1 000 médecins ont ainsi été contrôlés. Dans un quart des cas, nous mettons un terme au contrôle, car la discussion a permis de montrer que les arrêts de travail étaient justifiés.
Concernant les centres de santé, vous pouvez mesurer l'investissement de l'assurance maladie. Nous avons déconventionné un réseau entier de 13 centres de santé - c'est la première fois. D'autres déconventionnements auront lieu, y compris pour des médecins libéraux.
Madame Le Houerou, sur le statut des offreurs de télémédecine, le Gouvernement a repris la proposition de l'assurance maladie de définir un statut particulier : il s'agit de l'article 53 de la LFSS pour 2023. Le décret d'application, qui est en cours de concertation avec les acteurs, sera publié dans les prochaines semaines. Il fixera un cadre exigeant en matière de sécurité, transparence, déontologie et respect des bonnes pratiques.
Madame Romagny, au sujet du burn-out, nous travaillons avec les entreprises qui présentent des taux d'absentéisme atypiques : nous accompagnons 300 entreprises de plus de 150 salariés en 2023. Nous proposons, par exemple, des programmes de prévention des troubles musculo-squelettiques (TMS) ou des risques psychosociaux (RPS).
Monsieur Milon, il faut absolument maintenir la présence d'un biologiste dans chaque centre de prélèvement et d'analyse.
Les exonérations de cotisation soulèvent un débat qui dépasse très largement l'assurance maladie. Ces exonérations sont compensées à la sécurité sociale ; l'assurance maladie ne perd donc aucune recette.
Monsieur Khalifé, nous voulons discuter avec les médecins des ententes préalables ; nous souhaitons rénover et dématérialiser la procédure.
Madame Poumirol, le plan d'action pour les patients en ALD sans médecin traitant n'est pas une action ponctuelle. L'assurance maladie est fortement mobilisée, mais il faut du temps. Nous dialoguons avec les 32 000 médecins libéraux concernés. Nous mobilisons l'ensemble des CPTS sur le sujet, pour faire vivre la solidarité entre médecins traitants. Nous essayons, par exemple, de prévenir les départs en retraite des médecins traitants qui ont des patients en ALD, pour mieux répartir cette patientèle.
M. Philippe Mouiller, président. - Merci, monsieur le directeur général, pour l'ensemble de vos réponses.
Ce point de l'ordre du jour a fait l'objet d'une captation vidéo qui est disponible en ligne sur le site du Sénat.
Mme Anne Thiebeauld,
directrice des risques
professionnels
de la caisse nationale de l'assurance maladie (Cnam)
Réunie le mercredi 18 octobre 2023, sous la présidence de M. Philippe Mouiller, président, la commission procède à l'audition de Mme Anne Thiebeauld, directrice des risques professionnels de la Caisse nationale de l'assurance maladie (Cnam).
M. Philippe Mouiller, président. - Nous débutons nos travaux avec l'audition de Mme Anne Thiebauld, directrice des risques professionnels de la Caisse nationale de l'assurance maladie (Cnam) sur le projet de loi de financement de la sécurité sociale pour 2024.
J'indique que cette audition fait l'objet d'une captation vidéo qui sera retransmise en direct sur le site du Sénat et disponible en vidéo à la demande.
Je remercie par avance les intervenants pour la concision de leur propos. Nous disposons d'une heure avant de passer à la suite de notre ordre du jour.
Madame la directrice, je vais vous donner la parole afin que vous nous présentiez les perspectives financières de votre branche, notamment après les ajustements de cotisations auxquels a procédé la loi de finances rectificative de la sécurité sociale pour 2023 relative aux retraites, ainsi que les principales mesures concernant la branche accidents du travail et maladies professionnelles (AT-MP) qui figurent dans ce projet de loi.
Mme Anne Thiebauld, directrice des risques professionnels de la Caisse nationale de l'assurance maladie (Cnam). - La situation financière de la branche présente une situation durablement positive depuis plus de dix ans - l'année 2020 mise à part. Le solde de la branche s'élève à 1,6 milliard d'euros en 2022 et à 1,9 milliard d'euros en 2023, les recettes ayant augmenté d'environ 7 % grâce à la progression des cotisations assises sur la masse salariale.
La sinistralité est en baisse, même si les dépenses pour la branche restent dynamiques, en lien avec la croissance des salaires - sur lesquels sont assises les indemnités journalières pour l'incapacité temporaire -, avec les rentes pour incapacité permanente et avec les revalorisations annuelles. A contrario, les dépenses liées à l'amiante connaissent une baisse tendancielle, compte tenu du rapport entre les entrées et les sorties. Le reversement financier à la branche maladie, en vue de compenser la sous-déclaration, est également un point important de ce projet de loi de financement de la sécurité sociale (PLFSS) pour 2024.
Pour 2024, les dépenses sont en hausse, en lien avec l'objectif national de dépenses d'assurance maladie (Ondam), mais aussi en raison des mesures contenues dans la loi de financement rectificative de la sécurité sociale relative aux retraites, notamment la création d'un fonds d'investissement pour la prévention de l'usure professionnelle, doté de 200 millions d'euros en 2024. De plus, l'accès au compte professionnel de prévention, géré par la branche AT-MP, sera élargi via des abaissements de seuil. Le PLFSS contient également une mesure liée à la retraite pour incapacité permanente.
J'en viens à l'article 39 du texte, qui tend à répondre à une question de fond : quels sont les préjudices indemnisés par les rentes ? Ce débat fait suite à une décision rendue par la Cour de cassation en janvier dernier et à un accord interprofessionnel conclu entre les partenaires sociaux. L'article prévoit une hausse du niveau d'indemnisation pour les bénéficiaires d'une incapacité permanente ; toutefois, les partenaires sociaux devront se concerter pour en définir le barème. Cette indemnisation s'explique par l'intégration des préjudices fonctionnels, c'est-à-dire les préjudices extraprofessionnels ; ceux-ci seront intégrés à la nature duale de la rente et tous les rentiers seront concernés. C'est pour nous un chantier important.
Mme Pascale Gruny. - Je m'exprime au nom de Marie-Pierre Richer, rapporteur pour la branche accidents du travail et maladies professionnelles, retenue à une réunion du Bureau du Sénat.
Comme l'an dernier, le PLFSS pour 2024 affiche une trajectoire excédentaire tous les ans jusqu'en 2027 pour la branche AT-MP. Alors que cette dernière atteindra un excédent cumulé de 12,5 milliards d'euros en 2027, prouvant par là même la déconnexion entre ses recettes et ses charges à long terme, quelles sont les pistes étudiées pour procéder à un rééquilibrage ?
Le rapport sur la santé des femmes au travail, que Marie-Pierre Richer a coécrit avec nos collègues Laurence Rossignol, Annick Jacquemet et notre ancienne collègue Laurence Cohen, fait état d'une augmentation de 42 % des accidents du travail subis par les femmes entre 2001 et 2019, alors que ce chiffre a baissé de 27 % pour les hommes durant la même période. Y a-t-il des projets à l'étude pour enfin accélérer les actions de prévention dans les secteurs d'activité accidentogènes et féminisés, tels que le médico-social, la santé et l'entretien ?
Le PLFSS fixe à 1,2 milliard d'euros pour 2024 le montant du transfert opéré au titre de la sous-déclaration des AT-MP à la branche maladie, après 1,1 milliard d'euros en 2022 et 1 milliard d'euros les années précédentes.
Comment expliquez-vous que le montant de ce transfert n'ait fait qu'augmenter depuis sa création en 1997 ? Cette augmentation ne conduit-elle pas à nier les efforts substantiels réalisés par tous les acteurs, en premier lieu les entreprises, pour lutter contre la sous-déclaration et favoriser la prévention ? Pourquoi ne pas baisser les cotisations pour saluer les efforts des entreprises en faveur de la prévention ?
Conformément au souhait exprimé par les partenaires sociaux dans l'accord national interprofessionnel (ANI) du 15 mai 2023, le PLFSS tend à réformer le mode de calcul de la rente viagère AT-MP pour confirmer sa nature duale. Il précise que la rente a vocation à financer tant le préjudice économique que le déficit fonctionnel permanent. Cette mesure suscite d'importantes craintes de la part des accidentés du travail - la Fédération nationale des accidentés du travail et des handicapés (Fnath) évoque, par exemple, une « trahison pour les victimes d'AT-MP », estimant que cette réforme leur sera défavorable. Que répondez-vous à ces observations et comment, selon vous, la réforme du mode de calcul des rentes va-t-elle, si elle est adoptée, influencer le niveau d'indemnisation des victimes ?
Face à la sinistralité particulièrement élevée dans les établissements et services médico-sociaux, plus forte en moyenne que dans le secteur du bâtiment et des travaux publics (BTP), la Cour des comptes estime que le mode de tarification dérogatoire qui leur est appliqué est inadapté, car celui-ci n'est pas individualisé, quelle que soit la taille de l'établissement concerné. Afin d'accroître les incitations financières à la prévention, estimez-vous souhaitable que leur soit appliqué le taux de cotisation de droit commun, à savoir un taux mixte entre 20 et 149 salariés et un taux individualisé au-delà ?
Mme Anne Thiebauld. - Le secteur sanitaire et le secteur médico-social emploient majoritairement des femmes, exposées à de nombreux risques professionnels.
Nous envisageons plusieurs pistes pour répondre à cette préoccupation, mais la branche a déjà travaillé à ce sujet. Nous souhaitons intensifier nos actions. Nous développons une approche sectorielle pour le secteur médico-social afin d'adapter notre communication et notre contractualisation avec les organisations professionnelles, très nombreuses. On ne travaille pas de la même manière dans un établissement d'hébergement pour personnes âgées dépendantes (Ehpad) et dans un service d'aide à domicile.
Plusieurs solutions existent. Je pense à une démarche ancienne, qui fonctionne bien : le programme TMS Pros. Nous ciblons les entreprises les plus sinistrogènes, c'est-à-dire celles ayant le taux d'accidents de travail plus élevé.
Ensuite, nos agents les incitent à adhérer au programme, ce qui suppose un investissement dans la durée. En cinq ans, la sinistralité baisse de manière significative dans tous les secteurs. Nous souhaitons encore renforcer l'étendue de ce programme.
Pour les entreprises de taille plus modeste, nous versons des subventions de prévention, en vue d'acheter des équipements pour éviter le port de charges, par exemple.
Comme vous l'avez souligné, madame Gruny, le meilleur levier pour la prévention est le taux de cotisation. Historiquement, le secteur médico-social est soumis à un taux collectif systématique : même si une entreprise fait beaucoup d'efforts en matière de prévention, son taux ne baisse pas. A contrario, une entreprise particulièrement sinistrogène ne voit pas son taux augmenter. Nous évoquons régulièrement cette question avec les partenaires sociaux : la Cnam souhaite avancer sur ce point. Les entreprises investiront dans des équipements adaptés, si nous entrons dans une logique vertueuse et incitative en matière de cotisation.
Vous évoquez enfin le phénomène de sous-déclaration - qui n'est pas une sous-reconnaissance, j'insiste sur ce point. C'est non pas la Cnam qui fixe le montant du transfert de la branche AT-MP à la branche maladie, mais une commission indépendante placée sous l'égide de la Cour des comptes ; celle-ci se réunit tous les trois ans. Le Gouvernement retient ensuite une fourchette basse. Comme vous l'indiquait la semaine dernière Thomas Fatôme, le directeur général de la Cnam, nous menons des expérimentations pour mieux détecter les pathologies professionnelles ; quelque 3 000 assurés sont concernés. Nous avons retenu des pathologies professionnelles fréquentes, telles que l'asthme ou la surdité. Nous avons adressé aux assurés un simple courrier informatif, mais force est de reconnaître que celui-ci a des résultats décevants. C'est pourquoi nous essayons de contacter non seulement l'assuré, mais aussi le médecin prescripteur. Toutefois, nous nous heurtons - et c'est bien normal - au secret médical. Nous avons d'autres pistes expérimentales, notamment en partenariat avec les caisses d'assurance maladie.
Mme Cathy Apourceau-Poly. - La Fnath et l'Association nationale de défense des victimes de l'amiante (Andeva) sont en colère, car l'article 39 du PLFSS revient sur l'arrêt de la Cour de cassation concernant l'indemnisation des accidents du travail et des maladies professionnelles. Jusqu'en janvier, les victimes étaient indemnisées de manière forfaitaire. Que pensez-vous de ce retour en arrière ? Nombre d'associations s'y opposent.
Mme Annie Le Houerou. - Quelles seront les conséquences de la réforme des retraites ? Les seniors travailleront plus longtemps : développerez-vous des mesures de prévention en leur faveur ?
Sur les arrêts de travail de longue durée, la Cour des comptes avait pointé voilà quelques années la nécessité d'instaurer des mesures d'accompagnement à la reprise du travail. Quel bilan pouvez-vous en tirer ?
Mme Anne Thiebauld. - Nous avons bien sûr suivi les débats suscités par l'article 39. Certains parlent de retour en arrière : cela dépend de la date que l'on prend comme référence.
Depuis une dizaine d'années, la Cour de cassation incite le législateur à améliorer le niveau d'indemnisation des rentiers indemnisés par la branche AT-MP. Jusqu'en janvier 2023, on considérait que la rente indemnisait à la fois la perte de gain professionnel, et le déficit fonctionnel permanent (DFP) - c'est-à-dire l'extraprofessionnel.
La jurisprudence rendue en janvier par la Cour précise que la rente ne couvre que la perte de chance professionnelle, renvoyant toute l'indemnisation de l'extraprofessionnel aux recours potentiels des assurés en justice pour faute inexcusable de l'employeur (FIE). Certes, faire reconnaître l'indemnisation complète de toute la partie non professionnelle en FIE débouche sur une indemnisation très importante, mais encore faut-il avoir les moyens d'introduire un tel recours. Notre régime accueille 30 000 nouveaux rentiers chaque année ; 3 000 d'entre eux déposent un recours et seuls 1 600 obtiennent gain de cause.
L'article 39 ne suit pas à la lettre la jurisprudence de la Cour de cassation, car il tient compte de la position historique de la branche, à savoir une réparation forfaitaire des accidents du travail et des maladies professionnelles. Il précise que la nature de la rente reste bien duale, ce qui explique les réactions que vous relayez ; en cas de FIE, le DFP n'est plus indemnisé, d'où une perte d'indemnisation potentielle. Certes, le DFP ne sera pas indemnisé deux fois s'il est intégré dans la rente, mais les 30 000 nouveaux rentiers seront indemnisés puisqu'on ajoute dans la rente un préjudice qui n'est plus couvert depuis janvier 2023. L'article 39 du texte renvoie à la concertation pour déterminer les barèmes utilisés pour le DFP.
J'en viens aux indemnités journalières (IJ) de longue durée. Contrairement à l'indemnisation des maladies, pour lesquelles les IJ cessent au bout de trois ans, il n'existe pas de date de fin pour l'indemnisation de l'incapacité temporaire en matière d'AT-MP, car l'état de santé de la victime peut mettre du temps à se consolider. Quelque 1 500 assurés sont en incapacité temporaire depuis plus de cinq ans. Des états de santé particuliers peuvent expliquer cette durée, mais il nous semble utile de diligenter une convocation de ces personnes auprès d'un médecin-conseil de l'assurance maladie afin d'examiner la situation, dans l'intérêt de l'assuré et sans préjuger des suites données.
De plus, la loi de financement rectificative de la sécurité sociale pour 2023 prévoit un élargissement de l'accès au compte professionnel de prévention (C2P) qui s'applique non pas selon des critères d'âge, mais selon des critères de risques professionnels, comme le travail de nuit. Le salarié cumule des points qu'il peut ensuite convertir pour de la formation, des temps partiels payés comme temps plein ou le plus fréquemment valider des trimestres en vue de partir plus tôt à la retraite. Les conditions d'accès à ce dispositif ont été relâchées. En 2024, la branche AT-MP remboursera ainsi près de 100 millions d'euros à la branche vieillesse au titre du C2P.
Le fonds d'investissement pour la prévention de l'usure professionnelle est alimenté par l'excédent de la branche AT-MP pour environ 200 millions d'euros par an pour les prochaines années. Nous voulons inciter les entreprises à financer les actions de prévention des risques.
Quelque 100 millions d'euros sont financés par la branche pour l'élargissement de l'accès à la retraite pour incapacité permanente : les victimes d'AT-MP peuvent ainsi partir à la retraite avant l'âge légal de départ.
Dernière mesure liée à l'emploi des seniors : nous voulons éviter que la charge d'assurés souffrant d'une maladie professionnelle à effet différé ne pèse uniquement sur le dernier employeur. Ainsi, une entreprise qui souhaiterait embaucher un senior concerné par de telles pathologies ne doit pas être pénalisée.
Mme Anne-Sophie Romagny. - La semaine dernière, j'ai posé une question à M. Fatôme, mais je n'ai pas été satisfaite par sa réponse.
Le burn-out - ou syndromes d'épuisement - augmente depuis plusieurs années. Existe-t-il des critères de contrôle spécifiques à ce phénomène ? Quel est son coût pour la société ?
Mme Anne Thiebauld. - Nous préférons parler de troubles psychosociaux, car le burn-out n'est pas un diagnostic médical et le terme recouvre un ensemble de pathologies.
La reconnaissance de ces troubles psychosociaux d'origine professionnelle est un sujet important pour la branche. Mais les critères normés font défaut : le salarié doit passer devant un comité d'experts médicaux, à condition qu'il subisse au moins 25 % d'incapacité permanente. La branche prend en charge environ 2 000 dossiers chaque année au titre de l'origine professionnelle de ces maladies.
La situation est tout autre pour la reconnaissance des risques psychosociaux en accidents du travail - on en dénombre environ 12 000 par an. J'ai indiqué tout à l'heure une baisse globale de la sinistralité ; tel n'est pas le cas pour la prise en charge de ces risques.
La branche s'est fortement engagée : nous voulons inscrire un programme national de lutte contre les risques psychosociaux (RPS) dans notre convention d'objectifs et de gestion (COG). Nous luttons aussi contre l'absentéisme atypique dans les entreprises - M. Fatôme l'a évoqué la semaine dernière. Nous identifions celles où l'absentéisme est particulièrement fort. Nous avons des résultats intéressants : tous les acteurs prennent conscience du problème et les entreprises se rendent compte qu'il n'existe pas de fatalité. Le rapport de Michel Gollac, publié voilà quelques années, encourage les entreprises à définir les critères des RPS afin de mieux évaluer le risque, démarche préalable à toute prévention.
M. Philippe Mouiller, président. - Je vous remercie Mme la directrice. Nous allons continuer de travailler sur l'analyse de cette branche.
Mme Anne Thiebauld. - Je vous remercie.
Ce point de l'ordre du jour a fait l'objet d'une captation vidéo qui est disponible en ligne sur le site du Sénat.
M. Jean-René Lecerf, président, et Mme Virginie
Magnant,
directrice de la Caisse nationale de solidarité pour
l'autonomie
Réunie le mercredi 18 octobre 2023, sous la présidence de M. Philippe Mouiller, président, la commission procède à l'audition de M. Jean-René Lecerf, président, et Mme Virginie Magnant, directrice de la Caisse nationale de solidarité pour l'autonomie.
M. Philippe Mouiller, président. - Nous entendons à présent M. Jean-René Lecerf, président, et Mme Virginie Magnant, directrice de la Caisse nationale de solidarité pour l'autonomie (CNSA) sur le projet de loi de financement de la sécurité sociale pour 2024.
J'indique que cette audition fait l'objet d'une captation vidéo qui sera retransmise en direct sur le site du Sénat et disponible en vidéo à la demande.
Là encore, je remercie par avance les intervenants pour la concision de leur propos. Nous disposons d'une heure avant de passer à la suite de notre ordre du jour.
Monsieur le président, je vais vous donner la parole afin que vous nous présentiez, avec Mme Magnant, les perspectives financières de votre branche, les principales mesures concernant la branche autonomie qui figurent dans ce projet de loi et l'avis du conseil de la CNSA sur ce texte.
M. Jean-René Lecerf, président de la Caisse nationale de solidarité pour l'autonomie (CNSA). - Je retrouve le Sénat avec toujours autant de plaisir.
La Caisse nationale de solidarité pour l'autonomie (CNSA), qui gère la cinquième branche de la sécurité sociale, est organisée de manière un peu originale. D'un côté, la direction et le personnel de la caisse, qui font très bien leur travail. De l'autre, le conseil, composé de l'ensemble des parties prenantes de l'autonomie, qui n'a pas de fonctions exécutives.
Nous essayons d'aboutir au sein du conseil à une position sinon unanime, du moins très majoritaire. Le conseil est peut-être la conscience des pouvoirs publics, mais certainement pas leur caution. Nous ne ménageons pas nos critiques : nous sommes des enquiquineurs... Si nous ne l'étions pas, nous ne ferions pas correctement notre travail. Nous voulons placer les pouvoirs publics devant leurs responsabilités.
Je ne suis président du conseil de la CNSA que depuis deux ans, et j'en suis déjà à ma troisième équipe gouvernementale. Il est difficile de gérer les problèmes du grand âge et du handicap dans la continuité avec une telle rotation.
Nous souhaitons aboutir à une cohérence d'ensemble des politiques traitant des problèmes du handicap et, plus globalement, de la fragilité des personnes. Mais nous rencontrons des difficultés pour y parvenir. J'en veux pour preuve le débat sur la fin de vie. Nous n'avons pas à nous prononcer sur le droit à mourir - cette question relève du législateur -, mais le rapport sur le sujet ne doit pas être l'arbre qui cache la forêt, à savoir les conditions de vie des personnes âgées. Nous avons échangé avec des responsables des Pays-Bas : ceux-ci nous ont indiqué qu'ils sont favorables à l'aide active à mourir, à condition que la volonté du législateur soit respectée. Or, chez nos voisins, on propose aujourd'hui l'euthanasie à des personnes sans pathologie : nous ne voulons pas qu'une telle situation se produise en France. C'est pourquoi je vous suggère humblement de rédiger la loi de la façon la plus précise possible, afin d'éviter toute dérive.
Une obsession du conseil de la CNSA est le nombre des professionnels de l'accompagnement et du soin. Sans eux, les meilleurs textes n'atteindront pas leurs objectifs. Selon le rapport El Khomri, il en faudrait 350 000 de plus d'ici à 2025. La démographie et le turn-over de la profession - lié à son manque d'attractivité et aux rémunérations - expliquent ce nombre.
Nous nous réjouissons donc des deux heures créées par la LFSS précédente, dites de convivialité ou de lien social, soit neuf heures sur un mois - un temps similaire est déjà prévu dans le cadre de la prestation de compensation du handicap (PCH). Ainsi, en plus de la toilette et des repas, les personnes qui sont à leurs côtés pourront discuter avec elles, par exemple de prévention, ou les accompagner pour les courses. C'est gagnant-gagnant : on sert la personne âgée, tout en transformant le travail de l'aide à domicile. Je rappelle que ces professionnels ont souvent des horaires atypiques, parfois deux heures tôt le matin, puis deux heures l'après-midi, pour un salaire moyen qui s'élevait à 800 euros dans mon département du Nord lorsque je le présidais.
Il faut donc poursuivre la reconnaissance financière, mais aussi organiser les carrières. Je rêve qu'une aide à domicile devienne aide-soignante, puis infirmière. Celles qui n'en ont pas le temps ou l'envie pourraient aussi devenir personnes-ressources, comme le font déjà de nombreuses assistantes familiales.
Autre obsession du conseil : le logement des personnes âgées, notamment dépendantes. On a cassé le choix insupportable entre domicile classique et Ehpad : c'est très bien. Beaucoup ne peuvent plus rester à leur domicile, parfois mortifère quand on est seul, mais ne veulent pas de l'Ehpad, surtout après les dérives de ces dernières années illustrées par Les Fossoyeurs. Le nom même d'Ehpad n'est pas particulièrement attractif...
Le logement intermédiaire, qui peut être inclusif, partagé, sous forme de résidences services ou d'accueil familial, est le nouveau chantier pour les années à venir. Je ressors fier des habitats partagés que je visite, qu'ils soient pour des personnes âgées ou en situation de handicap - jeunes Alzheimer, par exemple. Ces établissements leur offrent une vie qui vaut la peine d'être vécue. Hier, j'étais avec l'adjointe à la maire de Paris chargée du handicap qui déplorait le manque d'initiatives à ce sujet ; je lui ai rappelé que l'aide à la vie partagée (AVP) est un succès et se développe.
J'en viens aux Ehpad. Le PLFSS prévoit la fusion des sections « soins » et « dépendance » dans les départements volontaires. Je crains l'inégalité : certaines personnes âgées ou handicapées choisiront leur domicile selon la politique départementale qui est menée, ce qui est inacceptable.
Le conseil pense qu'il faut aller plus loin : l'Ehpad ne doit-il pas relever de la compétence nationale ? Mais pour cela, il faut franchir le mur de l'opacité, voire de l'hypocrisie : l'Ehpad est amené à devenir très rapidement un lieu de vie pour les personnes en groupe iso-ressources (GIR) 1, c'est-à-dire en extrême dépendance, ou en extrême fin de vie. Paradoxalement, des personnes âgées peu dépendantes sont aujourd'hui en Ehpad, mais notre conviction est qu'elles n'y ont pas leur place : elles devraient plutôt résider dans l'habitat intermédiaire. Le virage domiciliaire consiste aussi à quitter son domicile pour un autre, l'insécurité et la solitude en moins.
Si l'Ehpad devient le lieu de la fin de vie et de la très grande dépendance, très médicalisé, il ne pourra pas être celui du virage domiciliaire. Comme l'a dit Gérard Larcher, « il ne saurait y avoir de citoyenneté en pointillés ». La considération comme citoyen, c'est jusqu'au dernier moment de sa vie. Ainsi, vous devriez pouvoir emmener votre animal de compagnie dans votre nouveau domicile et y recevoir des visites. Si vous et votre voisine de chambre souhaitez passer la nuit ensemble, c'est votre droit le plus strict ! Et lors des élections, vous devez bénéficier d'explications claires pour choisir en toute connaissance de cause.
J'en reviens au PLFSS pour 2024 : vous avez reçu l'avis du conseil de la CNSA, qui s'est prononcé par deux votes. Le premier vote a porté sur la nature de l'avis - nous avons pris acte de la présentation du PLFSS - et le second sur ses motivations - ce vote a été unanime.
Mme Virginie Magnant, directrice de la Caisse nationale de solidarité pour l'autonomie (CNSA). - La création de la branche autonomie a permis de disposer d'un regard d'ensemble sur le financement du soutien à l'autonomie qui provient à la fois de l'État, des départements - représentés au conseil de la CNSA - et, majoritairement, de la sécurité sociale. Cet effort de la Nation en faveur du soutien à l'autonomie des personnes âgées et en situation de handicap est retracé dans l'annexe 7 du PLFSS.
Vous pouvez désormais voter le tableau d'équilibre de la branche, alors qu'avant la création de la branche vous ne pouviez vous prononcer que sur une partie de nos dépenses via l'Ondam.
Nos recettes sont dynamiques : en 2024, le PLFSS satisfait à la promesse faite lors de la création de la branche de l'affectation d'une part complémentaire de contribution sociale généralisée (CSG) à l'accompagnement du vieillissement. Il s'agit d'une solidarité accrue à l'endroit des personnes âgées ou en situation de handicap et des professionnels qui les accompagnent, avec une progression des recettes de 12 % entre 2023 et 2024. Ce ressaut est bienvenu au regard des besoins, qui augmentent, et des attentes, exprimées par Jean-René Lecerf, d'un accompagnement accru et individualisé, avec le maintien à domicile et le logement intermédiaire notamment. Le Sénat a adopté un important rapport d'information sur le devenir des Ehpad lors de la précédente mandature : il faut désormais accompagner l'évolution du modèle de ces établissements.
L'année 2024 enregistre une hausse de 5,2 % des dépenses - elles atteindront 39,9 milliards d'euros, avec une projection à près de 45 milliards d'euros pour 2027. Cela va de pair avec le vieillissement de la population, mais aussi avec la transformation de l'offre dans le champ du handicap.
Le surcroît de financement de la période 2021-2023 a bien plus bénéficié au soutien à domicile qu'aux établissements. Ainsi, pour l'aide à domicile et depuis les deux précédentes LFSS, nos financements ont augmenté de 39 %, alors que le soutien aux autres établissements, s'il a été dynamique, notamment avec le Ségur, a progressé de 12 %. La création de la branche commence donc à satisfaire aux promesses. Les personnes âgées pourront vieillir chez elles, en sécurité.
Le PLFSS commence à intégrer les mesures de la Conférence nationale du handicap (CNH) du printemps dernier, avec un début de rattrapage massif des territoires les plus en tension via le plan de création de 50 000 solutions nouvelles. En outre, une première tranche de crédits soutiendra la mise en place du service de repérage et d'accompagnement précoce.
Les financements du PLFSS pour 2024 amplifieront un soutien sans équivalent à la rémunération des professionnels - 4 milliards d'euros depuis 2020 -, ainsi qu'à la modernisation de l'offre avec d'importantes mesures d'investissement.
Enfin, je veux souligner que nous continuons de travailler - c'est le coeur de notre feuille de route et de notre COG - à améliorer l'équité de traitement entre les personnels. Nous voulons par exemple apporter notre contribution à l'émergence d'un service public départemental de l'autonomie et nous réfléchissons à une possible réforme des concours que la caisse alloue aux départements pour mieux les soutenir dans l'exercice de leurs responsabilités.
Mme Chantal Deseyne, rapporteur pour la branche autonomie. - L'enveloppe de 100 millions d'euros pour les Ehpad et les services à domicile en difficulté conjoncturelle, prévue par le PLFSS, a-t-elle déjà été versée aux ARS ? Quels en sont les critères d'attribution ? Cette enveloppe sera-t-elle suffisante, alors que, selon les personnes que nous avons déjà auditionnées, environ la moitié des établissements est aujourd'hui fragilisée ?
Pour 2024, l'objectif global de dépenses (OGD) progresserait de 4 %. Ce rythme de progression est-il cohérent avec la promesse, formulée lors de la dernière Conférence nationale du handicap, de créer 50 000 solutions nouvelles pour les personnes en situation de handicap d'ici 2030 ?
L'article 38 du PLFSS concerne le repérage et l'accompagnement précoce des enfants en situation de handicap. Les nouveaux moyens alloués aux centres d'action médico-sociale précoce (CAMSP) leur permettront-ils de se renforcer pour absorber de nouveaux objectifs, alors même qu'ils ne sont actuellement pas en mesure d'accompagner tous les enfants en liste d'attente ?
Le PLFSS ouvre la voie à la fusion des sections « soins » et « dépendance » pour le financement des Ehpad. Cette fusion « à la carte » présente le risque d'une différenciation territoriale entre les départements, d'autant que le choix que ceux-ci feront est présenté comme définitif. Ne vaudrait-il pas mieux passer au préalable par une expérimentation ? J'ajoute que de nombreux départements sont assez réservés sur ce dispositif en raison des incertitudes.
La LFSS pour 2022 a permis d'engager une restructuration de l'offre de services d'aide à domicile, qui passe par une réforme de leur financement. Quel bilan faites-vous de la mise en place du tarif plancher national pour ces services ? Pouvez-vous évaluer l'impact de cette mesure sur le reste à charge des départements, d'une part, et sur le reste à charge des usagers, d'autre part ?
M. Jean-René Lecerf. - Il est vrai que cette enveloppe de 100 millions d'euros peut paraître assez dérisoire par rapport aux demandes des Ehpad et des services à domicile. De manière générale, je regrette que, chaque année, au début de l'été, nous soyons obligés de prendre notre bâton de pèlerin pour aller quémander une rallonge dite d'urgence au ministère. Nous préférerions ne plus avoir besoin de ce type de crédits ! Mais pour cela, nous avons besoin de réformes structurelles.
Cette année, des éléments conjoncturels s'ajoutent, en particulier la baisse du nombre de résidents en Ehpad. Certains présidents de conseil départemental me disent qu'ils veulent fermer des établissements, mais je leur réponds qu'il faudrait plutôt les transformer en résidences-services, ce qui pose une autre question : le coût des travaux.
On parle maintenant avec une certaine condescendance de ce qu'on appelait autrefois les foyers-logements, mais c'est un modèle dont nous pourrions nous inspirer, en le repensant, pour maintenir une vie sociale pour les personnes âgées.
J'en viens à la question du tarif plancher : c'est une très bonne décision mais ses modalités de mise en oeuvre sont problématiques. Elles ont laissé une amertume considérable dans nombre de départements, en particulier chez ceux qui avaient déjà fait l'effort d'avoir des tarifs plus élevés que la moyenne et qui étaient donc à 22 euros ou au-dessus - ceux-ci n'ont pas reçu de compensation. La décision de compensation intégrale a abouti à financer des départements parmi ceux qui sont les plus aisés ! C'est un effet d'aubaine à 300 millions d'euros qui se renouvelle chaque année - je parle parfois d'une mesure de type Robin des bois à l'envers : on prend aux pauvres pour donner aux riches... Quand nous réfléchirons à la refonte des dotations de l'État aux départements, nous devrons mettre fin à ce système.
Le tarif plancher est maintenant à 23 euros et 3 euros peuvent être apportés en complément par la CNSA. Je crois que nous devrions réfléchir à élargir les modalités de cette dotation complémentaire, parce qu'à 26 euros on se rapproche de ce que les fédérations considèrent comme étant un tarif acceptable.
Sur la question relative à la fusion des sections « soins » et « dépendance », je considère qu'il faut interpréter cette mesure comme une expérimentation, même si ce n'est pas exactement ce que dit le texte... Aujourd'hui, les situations sont très diverses entre les départements et nous nous battons pour maintenir une certaine spécificité départementale. Une stricte fusion sans vision globale aboutirait à créer des disparités supplémentaires. Nous devons aller vers une meilleure répartition des compétences entre l'État et les départements : par exemple, il me semble que le niveau départemental est particulièrement adapté pour tout ce qui concerne le domicile, car c'est un secteur qui demande de la proximité.
Si l'Ehpad devient un lieu d'extrême fin de vie, il est normal que la médicalisation y soit forte. Je fais d'ailleurs le lien avec les débats actuels sur la fin de vie. Beaucoup de responsables d'Ehpad ont déjà réfléchi à ces questions et ont commencé à « réapprivoiser » la mort : ils n'essayent plus, comme on a eu tendance à le faire, de cacher la mort ; ils mettent en place des groupes de parole qui ont beaucoup de succès ; ils ne veulent plus cacher les cercueils et faire comme si la mort n'avait pas eu lieu. Les résidents comprennent ainsi que, quand ils partiront, ce ne sera pas comme des voleurs !
Mme Virginie Magnant. - Les enveloppes liées aux 100 millions d'euros ont été notifiées aux ARS et elles seront versées fin octobre. Elles prennent la forme d'un abondement du fonds d'intervention régional.
Tous les acteurs de la chaîne de financement sont pleinement mobilisés : les ARS bien sûr, mais aussi les directions départementales des finances publiques, les départements, les Urssaf, les caisses primaires d'assurance maladie, etc. Une commission a été mise en place dans chaque département pour évaluer les situations critiques et mettre en place l'ensemble des dispositifs dont nous disposons pour aider ces structures de manière pérenne - aides directes, étalement des dettes fiscales et sociales, etc.
Jean-René Lecerf a indiqué que de tels crédits d'urgence avaient tendance à se répéter, mais c'est la première fois pour les Ehpad. Il est vrai que les comptes de certains établissements sanitaires et médico-sociaux se sont dégradés - une annexe du PLFSS en fait état. Cela s'explique par des effets conjoncturels, par exemple l'inflation et l'augmentation des coûts des matières premières et de l'énergie, et structurels : on assiste à une crise de confiance dans le modèle Ehpad à la suite de l'affaire Orpéa et de l'épidémie de covid-19. Les difficultés récurrentes de recrutement renchérissent les coûts salariaux, par exemple par le recours à l'intérim, alors qu'entre 75 % et 80 % du budget des Ehpad est consacré à la masse salariale.
En ce qui concerne le repérage précoce de certains troubles, il est très important d'intervenir tôt - la précédente stratégie sur l'autisme l'a clairement montré -, à un moment où les cerveaux sont encore plastiques et où une intervention peut vraiment faire la différence pour l'enfant. L'objectif de la nouvelle disposition est d'élargir la capacité de repérage, de détection et d'intervention précoce à un spectre très large de situations de handicap. C'est pourquoi les CAMSP doivent être renforcés. Mais la création de ce service fera aussi appel aux autres professionnels, y compris ceux qui travaillent en libéral.
M. Jean-René Lecerf. - Je rappelle que c'est un sujet que le conseil de la CNSA avait mis en avant au moment de la Conférence nationale du handicap au printemps dernier.
Aujourd'hui, les CAMSP sont débordés et, parfois, ils ne peuvent pas porter une attention suffisante aux enfants entre 3 et 6 ans. Les directeurs des CAMSP sont donc très satisfaits de l'évolution proposée, mais ils s'interrogent sur la capacité à trouver un nombre suffisant de professionnels.
Certains handicaps, quand ils sont pris en charge très tôt, disparaissent ; de ce fait, le repérage précoce ne coûte finalement rien dans la durée.
Mme Virginie Magnant. - En ce qui concerne le tarif plancher national, le ministère et la CNSA préparent un rapport complet qui rendra compte des conditions de son déploiement. Il permettra de répondre aux questions relatives aux restes à charge. Certes, il existe des interrogations sur la compensation par la CNSA du surcoût, mais c'est d'abord une mesure simple, lisible, équitable et qui fait l'unanimité.
Elle permet de mieux solvabiliser l'intervention à domicile et de tendre vers les coûts réels observés en amont de l'introduction de cette réforme. C'est un premier pas qui apporte aussi une meilleure rétribution pour les professionnels.
J'ajoute qu'il existe aujourd'hui pas moins de huit « tuyaux » financiers différents qui partent de la CNSA vers les départements pour solvabiliser l'intervention à domicile. C'est trop compliqué ; il faut que nous simplifiions ce système.
Mme Frédérique Puissat. - Le modèle des services d'aide et d'accompagnement à domicile (Saad) est en pleine mutation, tant d'un point de vue financier qu'organisationnel. En Isère, le tarif est passé de 17 euros à 27 euros, mais cette augmentation ne « ruisselle » pas vraiment jusqu'aux professionnels, dont le niveau de salaire moyen reste inacceptable. C'est pour cette raison que le département de l'Isère a décidé de lancer un audit sur l'intégralité des Saad. Quelle est la situation dans les autres départements ? Que pensez-vous du modèle actuel des Saad ?
M. Daniel Chasseing. - Il ne faudrait pas que les personnes âgées sans pathologie soient amenées, comme aux Pays-Bas, à utiliser le futur dispositif d'aide active à mourir. Il faudrait plutôt renforcer les soins palliatifs.
Le nombre des personnes âgées de plus de 85 ans va doubler d'ici à 2040. Nous devons donc conserver les Ehpad et augmenter le nombre des personnes qui y travaillent : 6 000 emplois supplémentaires sont prévus dans ce PLFSS, même pas un emploi par Ehpad ! Nous devons recruter progressivement 50 000 personnes dans les Ehpad et 10 000 dans les Saad. Nous devons aussi renforcer les résidences-autonomie.
Mme Élisabeth Doineau, rapporteure générale. - Je souhaite relayer l'inquiétude des territoires et des élus locaux sur la situation des Ehpad. Inflation, augmentation des coûts de l'énergie, intérim : les 100 millions d'euros annoncés - 1 million par département en moyenne - seront insuffisants.
Je crains que les directeurs d'établissement ne soient obligés de faire des choix : les plus vulnérables seront laissés de côté. Je pense notamment aux parents d'un jeune handicapé de 18 ans : ceux-ci avaient inscrit leur fils dans un établissement afin d'améliorer son autonomie. Ils souhaitaient que celui-ci bénéficie d'un accueil séquentiel, mais l'établissement a refusé, faute de crédits suffisants. Cette situation est épouvantable.
Je suis favorable au développement des petits établissements, au plus près des familles, notamment dans les territoires ruraux. Mais ces structures ne disposent pas de l'ingénierie suffisante pour se développer. Comment les aider ?
Mme Jocelyne Guidez. - Ma question porte sur les plateformes de coordination et d'orientation (PCO), qui ne fonctionnent pas bien : les professionnels manquent, en raison de rémunérations insuffisantes. Les enfants de 0 à 6 ans sont suivis, mais qu'en est-il pour ceux âgés de 7 à 12 ans ? Le recrutement des aides à domicile dans les territoires est complexe. Certains rencontrent des difficultés pour se payer leur permis de conduire : ne peut-on pas leur venir en aide ?
Dans 24 départements, les aidants bénéficient du « baluchonnage » - c'est-à-dire de périodes de relayage à domicile. Cela fonctionne très bien. Or cette expérience ne serait pas pérennisée. Qu'en est-il réellement ?
M. Jean-Luc Fichet. - Le constat est unanime : nous sommes dans une situation désastreuse pour le secteur de l'accompagnement des personnes âgées et handicapées.
En Bretagne, un collectif de maires du Finistère et des Côtes-d'Armor se réunit régulièrement pour identifier les problèmes des Ehpad. La situation est catastrophique : par exemple, les directeurs d'établissement n'ont pas de visibilité financière au-delà de trois mois et ils disent ne plus être en capacité d'investir. Le secteur privé solidaire est en situation de dépôt de bilan.
Comment faire pour que le PLFSS pour 2024 ne soit pas seulement un pansement sur une jambe de bois ? Des abondements d'urgence de 100 millions d'euros, ce n'est rien ! La situation est critique.
M. Jean-René Lecerf. - L'ingénierie est un problème réel, notamment en milieu rural. Pourtant, des solutions existent : tous les conseils départementaux ont créé des agences techniques départementales, qui visent à mettre des professionnels à disposition des communes. Or ces initiatives ne rencontrent pas le succès qu'elles méritent, surtout auprès des petites communes ; je le regrette.
J'en viens à la prévention précoce, qui, en effet, s'est concentrée sur les enfants âgés de moins de 6 ans. Nous devons réfléchir à une éventuelle extension pour les enfants de 7 à 12 ans, mais encore faut-il être en mesure de recruter les agents en nombre suffisant. Or nous faisons déjà face à des problèmes en la matière...
Les départements sont très intéressés par la détection précoce du handicap chez l'enfant. Parmi les jeunes concernés, nombre d'entre eux sont suivis par l'aide sociale à l'enfance (ASE). À leur sortie de l'ASE, trop de jeunes deviennent sans domicile fixe et beaucoup se retrouvent ensuite en prison : c'est là l'un des grands échecs de notre République. En outre, de nombreux malades mentaux se retrouvent dans les prisons, alors qu'ils devaient être pris en charge médicalement.
Mme Virginie Magnant. - Vous nous interrogez sur le modèle des services d'aide à domicile. Des financements nouveaux et importants ont été alloués récemment : je pense à la création du tarif plancher ou au développement progressif de la dotation complémentaire, entre autres. Malgré ces efforts, le secteur peine à se rétablir : cela interroge.
Face à cette situation, plusieurs actions sont menées. Au sein des commissions départementales, les financeurs cherchent à rétablir, le cas échéant, la viabilité du modèle économique de chaque structure.
En outre, la CNSA termine actuellement une étude importante portant sur l'organisation du fonctionnement de l'aide à domicile, afin que les professionnels passent plus de temps auprès des bénéficiaires que sur les routes. Cela ne nous empêche pas de réfléchir sur le soutien à la mobilité de ces professionnels, qui devra prendre en compte le nécessaire respect de l'environnement - le chiffrage des émissions de carbone du secteur, effectué pour la première fois, s'élève à 8 mégatonnes, soit l'équivalent des émissions de la filière ciment-béton.
Nous connaissons la démarche des maires bretons. Quelque 1,5 milliard d'euros ont été débloqués à l'occasion du Ségur pour la modernisation des Ehpad. Lors de la Conférence nationale du handicap, la création d'un fonds d'appui de 500 millions d'euros pour la transformation des établissements a été annoncée.
M. Olivier Henno. - Les écarts territoriaux de prestations se réduisent-ils entre les départements ? C'est évidemment souhaitable, mais je suis aussi attaché à l'autonomie des collectivités territoriales. Cette autonomie a-t-elle d'ailleurs un avenir, compte tenu de la logique de branche et de la future loi sur le grand âge ? J'appelle cette loi de mes voeux et son absence explique aussi pourquoi la situation craque de partout : nous avons créé la branche, mais nous ne disposons pas de loi fondatrice sur le sujet.
Quelles évolutions pour la CNSA ? La caisse, qui n'est pas gérée de manière paritaire, reste-t-elle le bon outil de gouvernance pour la branche ?
M. Alain Milon. - L'inflation est très importante. Vous avez annoncé une augmentation importante du budget de l'autonomie, financée essentiellement par la CSG. Or celle-ci finance aussi la branche maladie. Dès lors, l'augmentation du budget de l'autonomie se fait-elle au détriment d'autres branches ?
Mme Marie-Pierre Richer. - Je salue bien évidemment la création du fonds dont vous avez parlé, mais cela ne représente que 800 000 euros pour les Saad dans toute la région Centre-Val de Loire, alors que le déficit des seules associations du département du Cher atteint 4 millions d'euros ! Deux associations y sont d'ailleurs en redressement judiciaire.
Vous avez parlé d'un virage ; j'ai plutôt l'impression que nous connaissons une sortie de route ! Le domiciliaire est aujourd'hui en faillite et les professionnels galèrent au quotidien, ce qui a évidemment un impact sur les bénéficiaires. Vous avez évoqué la question du bilan carbone du secteur ; on pourrait en sourire quand on voit toutes ses difficultés. En tout cas, je peux vous dire qu'il est difficile de faire venir des associations pour s'occuper de deux ou trois personnes dans un coin isolé du Cher.
Vous nous dites que le financement de la branche est assuré, mais ce n'est pas le cas pour les départements.
Enfin, je voudrais souligner que le temps pris en compte pour le financement des associations est celui passé à domicile. Le temps consacré aux fonctions support, comme la gestion des ressources humaines, n'est pas pris en compte.
Mme Corinne Féret. - La branche est présentée en excédent, alors même que les besoins de financement sont encore très importants pour prendre correctement soin des personnes âgées dépendantes : ils sont estimés à 9 milliards d'euros par an.
Qui plus est, nous faisons face à de nouveaux enjeux, en particulier la refonte de la prise en charge de la perte d'autonomie. Aujourd'hui, les moyens sont clairement insuffisants tant pour bien rémunérer les personnes en poste que pour en recruter de nouvelles. Il faut aussi penser à l'effort que nous devrons produire pour la formation des personnels, principalement des femmes je le rappelle. Une revalorisation salariale a été décidée dans le cadre du Ségur, mais chacun sait qu'il faut aller plus loin.
Une fraction de CSG est affectée à la branche, mais cette recette n'est pas infinie... Quid du financement des autres branches alimentées par cette ressource ?
Je veux aussi revenir sur l'enveloppe de 100 millions. Bien sûr, ce n'est pas rien, mais c'est extraordinairement faible par rapport aux besoins et aux budgets globaux et ce n'est pas une solution pérenne. Que prévoyez-vous pour apporter une solution durable aux problèmes que nous rencontrons ?
Qu'est-il prévu pour la médicalisation des Ehpad ?
En ce qui concerne l'article 38 du PLFSS et l'accompagnement précoce des plus jeunes qui souffrent de troubles du neuro-développement, je vous invite à prendre connaissance du rapport que Jocelyne Guidez, Laurent Burgoa et moi-même avons présenté devant la commission en mai dernier : vous y trouverez de nombreuses propositions.
M. Jean-Marie Vanlerenberghe. - Je veux tirer un signal d'alarme ; il y a urgence ! Certes, la trajectoire financière n'est pas mauvaise, mais comment allez-vous mobiliser les milliards qui sont encore nécessaires ? De nombreuses structures du secteur médico-social - Ehpad ou soins à domicile - déposent le bilan. Le tarif réel est plus proche de 31 euros que de 27 ! Que comptez-vous faire ?
Certains fonds sont par ailleurs très peu sollicités, comme ceux consacrés à l'ingénierie ou à l'amélioration de la qualité. Souvent, les acteurs ne connaissent pas ces outils.
Je le répète avec gravité, il faut agir maintenant !
Mme Florence Lassarade. - Lorsque j'exerçais comme pédiatre, je constatais souvent des dysfonctionnements dans la prise en charge des enfants, lorsque devaient intervenir à la fois l'hôpital et le secteur libéral. Ce qui était réalisé en libéral était souvent mal pris en compte.
Par ailleurs, les nouveaux traitements contre la maladie d'Alzheimer semblent constituer un espoir considérable. Qu'en pensez-vous ? Quelles pourraient être les conséquences pour les Ehpad ?
M. Jean-René Lecerf. - Les disparités selon les territoires représentent un point important d'attention pour nous. Des progrès ont été accomplis, notamment grâce à la multiplication des systèmes d'information gérés par la CNSA ou par d'autres acteurs.
Nous sommes tous favorables à l'autonomie des collectivités territoriales et nous ne réclamons pas des solutions uniformes : les problèmes de Paris ne sont pas les mêmes que ceux de la Lozère. Nous voulons simplement que les moyens alloués soient de niveau comparable : nous en sommes loin aujourd'hui, mais les choses avancent.
Nombre d'entre vous ont évoqué l'excédent important à disposition de la CNSA. Le conseil avait proposé que celui-ci permette d'abonder chaque année de 500 millions d'euros les crédits d'investissement en faveur des Ehpad - par exemple, pour transformer ces établissements en résidences seniors.
Les CAMSP disposeront désormais de moyens financiers plus importants. L'association entre les personnels oeuvrant dans le secteur public et les professionnels libéraux doit être plus dynamique.
Vous avez raison d'attirer l'attention sur les moyens
financiers
- c'est le nerf de la guerre. Ce PLFSS n'a pas reçu
une approbation massive des membres du conseil, car la situation est
gérée au fil de l'eau. Or nous faisons face à un
défi démographique jamais connu auparavant, semblable au
défi climatique : la première génération du
baby-boom aura 85 ans en 2030, d'où la multiplication
des problèmes de dépendance.
Monsieur Vanlerenberghe, il existe en effet un excédent : consacrer ces crédits à l'investissement est une piste parmi d'autres. Auparavant, nous devrons peut-être utiliser cet argent pour maintenir en vie des Ehpad et des structures d'aide à domicile qui souffrent énormément. Nous ne les sauverons peut-être pas tous, car certains ont des taux de fréquentation insuffisants. Ceux-là, transformons-les en logements intermédiaires. Le petit matelas de l'excédent peut aussi servir à éviter le naufrage de l'aide à domicile.
Des conseils départementaux mettent des véhicules à la disposition des aides à domicile, qui peuvent l'utiliser dans leur vie professionnelle - par exemple, pour conduire la personne âgée au marché -, mais aussi dans leur vie privée. Ce type de démarche repose sur la bonne volonté des départements, tributaires des moyens à leur disposition.
Lorsque j'étais président de la commission des finances de l'Assemblée des départements de France (ADF), j'ai instauré la mutualisation des droits de mutation à titre onéreux (DMTO) entre les départements, qui a eu des retombées très positives. J'ai toutefois fait face à des oppositions, non pas d'ordre politique, mais financier : les collectivités riches s'opposaient aux collectivités plus pauvres. Aujourd'hui, plus personne ne remet en cause cette politique, mais le produit des DMTO baisse en ce moment. Dès lors, pensons à la péréquation verticale : il faut revoir les aides de l'État aux départements et prendre en considération le niveau de richesse de chaque collectivité. Certes, le pouvoir fiscal des départements a diminué, mais on peut tenir compte du revenu par habitant : cela donnera une traduction concrète au principe d'égalité, qui consiste non pas à traiter chaque collectivité de la même manière, mais à être attentif à la situation de chacune.
Mme Virginie Magnant. - Monsieur Milon, je veux vous rassurer : la recette complémentaire de CSG ne manquera pas à d'autres branches. La création de la branche autonomie a été décidée dans le cadre d'une loi organique qui traitait aussi de la question du financement de la dette sociale. Les 0,15 point fléchés vers notre branche pour 2024 et les années suivantes proviennent du financement précédemment alloué à l'extinction de la dette sociale antérieure à l'épidémie de covid-19 et qui venait à expiration en 2024. D'autres financements ont été dégagés pour financer la dette liée à cette épidémie. Il n'y a pas de « tuyau » entre les branches !
Je veux dire en conclusion qu'au-delà des questions de financement, nous parlons d'organisation et de soutien aux professionnels qui accompagnent chaque jour les personnes âgées et les personnes handicapées. Notre richesse, ce sont ces professionnels ! L'attractivité est une question majeure de ce secteur et nous devons y porter toute notre attention. C'est dans cet esprit que nous organisons, le 16 novembre, les septièmes rencontres recherche et innovation auxquelles j'invite celles et ceux d'entre vous qui sont intéressés par ces sujets à participer.
M. Philippe Mouiller, président. - Merci madame ; ce sera le mot de la fin. Monsieur le président, merci également. Nous attendons quelques réponses complémentaires.
Ce point de l'ordre du jour a fait l'objet d'une captation vidéo qui est disponible en ligne sur le site du Sénat.
MM. Éric Blachon, président, et Renaud
Villard, directeur,
de la Caisse nationale d'assurance vieillesse
Réunie le mercredi 25 octobre 2023, sous la présidence de M. Philippe Mouiller, président, la commission procède à l'audition de MM. Éric Blachon, président, et Renaud Villard, directeur, de la Caisse nationale d'assurance vieillesse.
M. Philippe Mouiller, président. - Nous débutons nos travaux de cette matinée avec l'audition de MM. Éric Blachon, président, et Renaud Villard, directeur général, de la Caisse nationale d'assurance vieillesse (Cnav) sur le projet de loi de financement de la sécurité sociale (PLFSS) pour 2024.
J'indique que cette audition fait l'objet d'une captation vidéo retransmise en direct sur le site du Sénat et disponible en vidéo à la demande.
Monsieur le président et Monsieur le directeur général, je vais vous donner la parole afin que vous nous présentiez l'avis du conseil d'administration de la caisse sur le PLFSS 2024 et, plus généralement, les perspectives financières de votre branche, qui restent préoccupantes d'après la trajectoire financière qui figure dans ce PLFSS, même après le début de la montée en charge de la réforme adoptée au printemps dernier.
Les membres de la commission pourront ensuite vous interroger, à commencer par notre rapporteur de branche, Pascale Gruny, et notre rapporteure générale, Élisabeth Doineau.
M. Éric Blachon, président de la Caisse nationale d'assurance vieillesse. - En propos liminaire, je souhaite préciser que le premier semestre 2023 a été marqué, comme vous le savez, par la réforme, puis la signature d'une convention d'objectifs et de gestion (COG) qui a ouvert une nouvelle période conventionnelle qui va s'étendre jusqu'en 2027. Le PLFSS pour l'année 2024 impacte peu la branche vieillesse puisqu'il est principalement concentré sur des mesures relatives à la fraude fiscale et à la santé publique avec un virage préventif réaffirmé. Cela nous concerne dans la mesure où nous faisons beaucoup de prévention auprès des seniors avec un accès renforcé aux soins et aux médicaments. On y trouve aussi des mesures concernant l'assurance chômage, de même que des dispositions relatives à la branche autonomie. Si les mesures retraite sont peu nombreuses, le projet de loi de financement rectificative de la sécurité sociale présenté en janvier dernier et adopté en avril comportait, avec le relèvement de l'âge de départ, de nombreuses autres mesures. Cette réforme a d'ailleurs rendu nécessaires quelques adaptations de la législation sur les retraites qui sont contenues dans le PLFSS 2024, notamment aux articles 9 et 40.
Pour poursuivre côté Cnav, nous avons été bien évidemment saisis du PLFSS pour 2024. Le texte a été examiné par la commission législation du conseil d'administration de la Cnav. Puis le conseil d'administration a rendu un avis majoritairement défavorable de 16 voix sur 30, 6 administrateurs ayant pris acte et 8 s'étant abstenus. Les principales motivations de ce vote sont, pour les délégations qui représentent les salariés, une opposition à la réforme des retraites. Pour ces derniers, ce texte ne répond pas aux enjeux de financement de la sécurité sociale. Ils regrettent par ailleurs une insuffisance des moyens dédiés au renforcement de l'attractivité des métiers de l'aide à la personne. S'agissant des délégations représentant les employeurs, il s'agit plutôt de la mise à contribution des régimes de retraite complémentaires au financement de la fin des régimes spéciaux, ainsi que le fait que le texte n'intègre pas la réforme de l'assiette sociale des travailleurs indépendants.
Concernant la situation financière de la branche vieillesse, le solde cumulé de la Cnav et du Fonds de solidarité vieillesse (FSV) s'est amélioré en 2022, où il atteignait 1,6 milliard d'euros après 2,6 milliards d'euros en 2021, en lien avec le dynamisme de la masse salariale sous plafond, qui croît de plus de 8 %. En 2023, le solde cumulé de la Cnav et du FSV atteignait un léger excédent compte tenu de la conjoncture dynamique, avec une masse salariale sous plafond en croissance de plus de 7,3 %. Entre 2024 et 2025, le solde se dégraderait significativement, avec respectivement 3,8 milliards et 6,4 milliards, du fait d'une forte revalorisation des pensions liée à l'inflation. À l'horizon 2027, le solde se dégraderait encore légèrement, le ralentissement de l'inflation freinant simultanément la progression de la masse salariale et la revalorisation des pensions, et l'évolution des effectifs de retraités demeurerait élevée mais ralentie par la réforme de 2023.
Cette année, la réforme entraîne une légère dégradation du solde de la branche, en lien avec la mise en oeuvre de la majoration de pension accordée aux retraités actuels. Au-delà, la réforme permettra d'améliorer le solde grâce au décalage de l'âge de départ des assurés, avec un relèvement de l'âge légal et de la durée d'assurance qui minorerait les dépenses versées et rehausserait les recettes perçues. Cet effet est renforcé par l'attribution de nouvelles ressources à la branche vieillesse prévue par cette même réforme. En 2027, le solde cumulé atteindrait environ 11,8 milliards hors réforme contre moins 7,4 milliards avec réforme !
J'en ai terminé avec ce propos liminaire, mais, bien évidemment, nous restons à votre disposition pour répondre à vos questions.
M. Renaud Villard, directeur général de la Caisse nationale d'assurance vieillesse. - Je voudrais évoquer quelques points complémentaires. Si on se situe en 2030, qui est l'horizon de pilotage de la dernière réforme des retraites, on aurait un solde négatif de 10 milliards d'euros, alors qu'il aurait été de 17 milliards d'euros sans la réforme. Ces 10 milliards peuvent surprendre, mais n'oubliez pas que la LFRSS pour 2023 ne prévoyait pas de ramener à l'équilibre le régime général, mais l'ensemble des régimes de retraite de base et complémentaires.
Concernant les deux articles qui nous impactent directement, aucun des deux n'appelle de vigilance particulière en gestion. Il s'agit, comme le président du conseil d'administration l'a rappelé, de l'adaptation de la réforme des retraites à Saint-Pierre-et-Miquelon et Mayotte. C'est un ajustement technique à la réalité de ces deux territoires ultramarins qui n'appelle pas de difficultés en termes de mise en oeuvre. Le second texte adosse le financement des cinq régimes spéciaux mis en extinction par la LFRSS et adosse leur solde au régime général. C'est également une mesure technique à impact financier mais qui, en termes de gestion et de faisabilité, ne suscite pas de difficulté particulière. C'est suffisamment rare pour être souligné, parce qu'en PLFSS, certaines mesures techniques sont parfois complexes à gérer !
Mme Pascale Gruny, rapporteur. - J'ai tout d'abord une question sur le montant moyen de la majoration de pension qui est accordée au titre du minimum contributif. Est-ce qu'il a augmenté et, le cas échéant, dans quelle proportion ? Combien de liquidants ont effectivement bénéficié depuis le 1er septembre d'une revalorisation de 100 euros du minimum contributif ? Quelle proportion des assurés ayant liquidé leur pension avant le 1er septembre a déjà bénéficié de la majoration prévue dans le cadre de la réforme des retraites ? Pour quel montant moyen ? Et combien d'entre eux ont effectivement bénéficié d'une majoration de 100 euros ?
J'ai également une question qui porte sur l'Agirc-Arrco. Si les dispositions du PLFSS prévoyant le versement par l'Agirc-Arrco à la Cnav d'une contribution « au titre de la solidarité financière au sein du système de retraite » étaient supprimées, l'Agirc-Arrco disposerait-elle, d'un point de vue juridique, de la faculté de verser, de son propre chef, une contribution au régime général ? Je rappelle, à ce propos, que ce qu'on appelle souvent la « cagnotte » Agirc-Arrco vise avant tout à absorber les évolutions démographiques et l'allongement de l'espérance de vie. Il s'agit d'une réserve. Or, on sait très bien que les réserves garantissent le versement aux retraités des pensions auxquelles ils ont droit.
Enfin, pouvez-vous nous parler du projet de réforme des assiettes sociales des travailleurs indépendants ?
Mme Élisabeth Doineau, rapporteure générale. - J'ai deux points à éclaircir. Le premier point porte sur les prévisions pour 2023 parce que les prévisions de solde de la Cnav et de la branche vieillesse pour 2023 sont aujourd'hui nettement plus favorables que celles de la LFSS 2024. Cela provient de recettes qui ont été plus élevées, environ 3 milliards d'euros pour la Cnav comme pour la branche vieillesse. L'écart provient des cotisations, contributions et impôts nets. Pouvez-vous nous expliquer d'où provient cet important supplément de recettes par rapport aux prévisions initiales ?
Le deuxième point porte sur l'article 10 du PLFSS 2024. Cet article comprend un transfert de 194 millions d'euros de taxes sur les salaires de la branche maladie vers la branche vieillesse. Il est compensé par une augmentation, à due concurrence, de la TVA affectée à la branche maladie, qui est prévue d'ailleurs par l'article 32 du PLFSS pour 2024, et présenté comme la conséquence des économies permises par la réforme des retraites pour le régime de la fonction publique d'État. Quelle est la position de la Cnav à ce sujet ? Nous n'avons pas le souvenir que le sujet ait été évoqué lors de la récente réforme des retraites. Qu'en est-il ? La Cnav a-t-elle joué un rôle dans ce chiffrage ?
Mme Pascale Gruny, rapporteur. - J'ai une question complémentaire. J'aurais voulu connaître la masse financière que représentent les pensions qui sont versées aux bénéficiaires qui résident à l'étranger. Et quelles mesures concrètes ont été mises en oeuvre ces dernières années contre la fraude au sein de ce public, dont on parle beaucoup ?
M. Renaud Villard. - Je vais essayer de prendre dans l'ordre toutes ces questions.
Sur le montant moyen de minimum contributif (Mico) dont bénéficient les nouveaux retraités, ce qu'on observe pour le mois de septembre est conforme aux prévisions. On est sur un peu plus de 30 euros d'augmentation de montant moyen sous l'effet de la revalorisation de 100 euros du Mico, mais rares sont les assurés qui touchent un Mico entier. Cette augmentation va aller croissant au fur et à mesure puisque, dorénavant, le montant et le plafond du Mico sont indexés sur le Smic et, par conséquent, ont une dynamique propre extrêmement forte. Je rends hommage, à cette occasion, à l'équipe qui a réalisé nos prévisions pour la qualité de celles-ci.
S'agissant de la majoration exceptionnelle accordée au stock de retraités ayant déjà liquidé leurs droits à date, nous avons versé cette majoration exceptionnelle à environ 500 000 personnes sur un 1,7 million de retraités. 1,2 million de retraités doivent donc encore être mis en paiement. Il nous faudra effectuer à cet effet des travaux techniques et informatiques très lourds. À date, pour les 500 000 bénéficiaires actuels, c'est un montant moyen de 50 euros, qui est un peu inférieur à nos prévisions, car nous avons servi d'abord les retraités les plus récents. Le montant moyen pour les retraités qui sont partis il y a vingt ans sera supérieur et donc on pourra vérifier si le montant moyen de 60 euros que nous avions prévu sera atteint. Sur ces 500 000 bénéficiaires, 20 000 ont touché le montant maximum de 100 euros.
S'agissant de l'Agirc-Arrco, je vous rejoins entièrement sur le fait qu'il ne s'agit pas de « cagnotte », ce terme pouvant induire une forme de confusion chez nos concitoyens. Ce que l'on constate en revanche, c'est que la réforme des retraites génèrera une économie de 3,2 milliards d'euros à l'horizon 2030 pour le régime Agirc-Arrco. Une économie n'est effectivement pas une « cagnotte ». Cette somme appartient au régime complémentaire géré par les partenaires sociaux. Deux points me semblent importants à noter : la Cnav et l'Agirc-Arrco sont deux cousins germains, car ils ont exactement les mêmes assurés, qui sont les salariés du secteur privé, et une gouvernance extraordinairement voisine. Le président de la Cnav, qui représente initialement Force ouvrière, est élu par les partenaires sociaux, de même que les instances de l'Agirc-Arrco. Il existe une bonne entente, évidemment, entre ces deux cousins germains ! La grande différence entre la Cnav et l'Agirc-Arrco est que pour les mêmes assurés, nous n'adoptons pas les mêmes prestations. Schématiquement, si vous êtes au Smic, la Cnav prend en charge 80 % de la pension et l'Agirc-Arrco 20 %. Si vous êtes à 4 ou 5 Smic, si vous êtes à 6 000 ou 7 000 euros, la Cnav en prend en charge 20 % et l'Agirc-Arrco 80 %. Les mécanismes de solidarité sont plutôt portés par la base et les mécanismes contributifs plutôt par la complémentaire. Mais, je le rappelle, il s'agit des mêmes assurés, avec des gouvernances proches et qui, en plus, travaillent très bien ensemble. D'ailleurs, sous le contrôle du président du conseil d'administration, il y a beaucoup d'administrateurs de la Cnav qui sont aussi administrateurs de l'Agirc-Arrco. Selon moi, il y a un débat politique, mais il n'y a pas un débat entre les organisations. Je crois que, là-dessus, les choses sont plus apaisées qu'il n'y paraît.
Ensuite, le paritarisme a parfaitement la faculté, par convention, de décider d'inscrire dans un accord national interprofessionnel la possibilité de contribuer à tel ou tel mécanisme de solidarité porté par le régime général. Il faudrait simplement, ensuite, un arrêté d'extension pris par les pouvoirs publics. Si l'Agirc-Arrco transférait de l'argent au régime général, j'imagine difficilement que l'avis des pouvoirs publics y serait défavorable !
Concernant l'assiette sociale des travailleurs indépendants, vous m'interrogez sur l'idée qu'une diminution de la part de la CSG dans les cotisations auxquelles ils sont assujettis pourrait augmenter la part consacrée à la retraite. Cette disposition ne figure pas pour l'heure, comme vous l'avez noté, dans le PLFSS. Je sais, pour être au service également du Conseil de la protection sociale des travailleurs indépendants (CPSTI), que c'est une revendication portée assez majoritairement par la gouvernance et par les organisations représentatives des travailleurs indépendants. À ma connaissance, le Gouvernement a plutôt une oreille attentive sur le sujet et a renvoyé ce débat à l'examen du PLFSS. C'est une mesure qui serait évidemment fortement favorable aux travailleurs indépendants puisque, sur le risque vieillesse, chaque euro supplémentaire améliore votre pension contributive.
Sur la question du montant des retraites que l'on verse à l'étranger, de mémoire, cela représente 3,8 milliards d'euros par an. C'est un montant qui diminue régulièrement puisque le nombre de bénéficiaires à l'étranger diminue d'année en année, correspondant assez largement à l'immigration des Trente Glorieuses antérieure au regroupement familial. 1,1 million de retraités du système français résident à l'étranger. Sur ce 1,1 million, 47 % sont concernés par des échanges d'état-civil avec notamment l'Allemagne, l'Italie, le Portugal et l'Espagne. Ces échanges d'état-civil se font assez largement entre pays européens. Il reste 53 % des bénéficiaires pour lesquels nous ne disposons pas de ces mécanismes d'échange d'état-civil. Face à cela, nous disposons d'un moyen de maîtrise « socle », que l'on complète par des moyens de maîtrise supplémentaires. Le socle, qui est robuste mais perfectible, rend obligatoire d'attester tous les ans de son existence par le biais d'un formulaire que l'on doit faire remplir par une autorité d'état-civil compétente. Mais nous savons bien que des arrangements permettent parfois obtenir le tampon nécessaire ! Du coup, nous rajoutons trois étages à ce socle. Tout d'abord, dans certains pays, et en particulier de l'autre côté de la Méditerranée, notamment en Algérie, où nous avons le plus de retraités, j'ai des collaborateurs qui convoquent des assurés pour vérifier, sur pièces et sur place, leur identité. En second lieu, nous disposons d'un système qui met un peu de temps à être opérationnel, c'est la biométrie. L'expérimentation a été concluante, le marché public a été attribué et nous devrions donc généraliser son usage prochainement, d'ici le printemps 2024. La biométrie permet de se filmer sur son téléphone et l'application va repérer et vérifier les données biométriques avec les données du passeport. On espère un taux de pénétration assez bon, y compris en Algérie mais il faudra disposer pour cela d'un smartphone ! Or, le public cible est assez âgé. Enfin, nous ajoutons un dernier contrôle qui, pour l'instant, fonctionne plus ou moins bien selon les pays, c'est l'intermédiation par le système bancaire. Nous demandons aux agences bancaires locales de convoquer régulièrement sur place les assurés sur lesquels on a des doutes.
On a la chance d'avoir des partenaires bancaires locaux relativement bien implantés, pour lever les doutes que l'on peut avoir. Ma cible, à l'horizon de cinq ans, est de passer à 60 % d'échanges d'état-civil, 20 % de contrôle biométrique et de n'avoir plus que 20 % de cas résiduels sur lesquels je devrais faire du contrôle sur pièce et sur place, particulièrement coûteux. Notre but est d'éliminer le certificat d'existence papier qui a le mérite d'exister mais dont on sait que c'est un moyen de maîtrise fragile.
Ces sujets sont importants et méritaient des réponses approfondies.
S'agissant des prévisions pour 2023, vous avez raison de souligner qu'elles sont bien meilleures que prévu. Pour l'essentiel, c'est lié à la très bonne santé de la masse salariale et donc à une progression plus rapide que prévu de la masse salariale. On a une sensibilité extrêmement forte à la masse salariale et à l'inflation et, en l'occurrence, cette progression de la masse salariale nous a été très favorable.
Concernant l'article 10, dit « article tuyaux », et sur l'affectation d'une part supplémentaire de taxe sur les salaires au régime général, de notre point de vue, c'est parfaitement logique et cohérent que le régime général récupère une part supplémentaire de taxe sur les salaires. On vise à affecter le plus possible les recettes fléchées en fonction du risque et une part croissante de CSG à la branche maladie, ce qui entraîne une part croissante de la taxe sur les salaires pour la branche autonomie et la branche vieillesse. On progresse ainsi de quatre points sur l'affectation sur la taxe sur les salaires. On passe de 53 % à 57 %. Pour nous, en tout cas, il n'y a pas d'incohérence dans cette nouvelle clé de répartition, les deux gagnants de cette nouvelle répartition étant la branche autonomie et la branche vieillesse. Et inversement, la branche maladie récupère une fraction supplémentaire de CSG. Cela revient finalement à faire un transfert implicite de la branche maladie vers la branche vieillesse. Cela nous semble cohérent.
Mme Jocelyne Guidez. - Quelles sont les actions menées par la Cnav pour simplifier les démarches et le parcours des personnes âgées désireuses d'obtenir une aide financière pour le maintien à domicile ? Je sais qu'il y a une demande à ce niveau-là et je ne sais pas s'il y a eu des simplifications. Et, ensuite, s'agissant du plan de lutte contre la fraude, quelles sont vos actions pour lutter contre le travail dissimulé et les entreprises éphémères, dont le modèle économique repose entièrement sur la fraude aux cotisations et qui organisent leur insolvabilité pour disparaître dès que le contrôle est réalisé ?
M. Philippe Mouiller, président. - Je voudrais revenir sur les chiffres qui ont été présentés dans le PLFSS. Vous avez évoqué le niveau du déficit avec une évolution qui reste quand même difficile pour les années qui viennent, même si la situation aurait été plus complexe sans réforme.
De façon générale, pour l'opinion publique, la réforme de la retraite devait entraîner au moins une tendance de retour à l'équilibre, même si nous étions tous conscients des difficultés en la matière. On va dire que, grâce à la réforme, c'est un moindre mal, mais, globalement, comment traiter le sujet en matière de communication ?
Mme Corinne Féret. - Ma question s'adresse au président de la Cnav et porte sur les moyens, ou plutôt le manque de moyens dédiés aux métiers de l'aide aux personnes. Je suis plus particulièrement la branche autonomie, mais votre conseil a aussi émis aussi un avis défavorable du fait de cette insuffisance de moyens. On sait qu'il y a un besoin de nouveaux emplois en très grand nombre à court terme, mais nous sommes encore loin des 50 000 emplois attendus. On est plutôt à 3 000 ou 4 000 emplois pour cette année. Qu'en pensez-vous ?
Mme Pascale Gruny, rapporteur. - Jugez-vous utile de rendre obligatoire la fourniture de la preuve d'existence des retraités par biométrie ? J'ai une dernière question sur le nouveau schéma de financement des régimes spéciaux fermés dans le cadre de la réforme des retraites, qui prévoit que la Cnav devienne équilibreur en dernier ressort. Vous paraît-il financièrement neutre à long terme pour le régime général, comme l'indique le Gouvernement ? Est-ce que vous ne craignez pas plutôt que la compensation correspondant aux crédits actuels de la mission « Régimes sociaux et de retraites » du budget de l'État ne soit pas revalorisée à hauteur de l'évolution du besoin de financement des régimes spéciaux au fil des années ?
Mme Raymonde Poncet Monge. - Vous avez parlé de cousinage entre la Cnav et l'Agirc-Arrco. Pour cette dernière, des économies substantielles vont être réalisées à l'horizon de 2030. Cependant les personnes qui travailleront deux ans supplémentaires vont également obtenir des points supplémentaires et, si on raisonne de façon assurantielle, sur 20 ans d'espérance de vie à la retraite, ces économies au terme des 20 ans deviendront des dépenses supplémentaires. J'aimerais donc savoir si cette élasticité pour la Cnav est moindre que dans un régime comme l'Agirc-Arrco, qui est purement proportionnel.
Mme Marie-Do Aeschlimann. - Monsieur le Directeur, vous avez évoqué l'an dernier devant cette commission le fait que France Service devait être le « dernier kilomètre ». Vous envisagiez de développer des entretiens web pour pouvoir accéder aux pensionnés qui n'étaient pas accessible d'une autre façon. Est-ce que vous pouvez nous faire un retour sur la mise en oeuvre de cet engagement ?
M. Renaud Villard. - Je vais essayer de prendre les questions dans l'ordre.
Sur les diligences de la branche retraite, on est passé par deux grands chantiers. Le premier chantier concernait la demande unique d'aide à l'autonomie pour les personnes âgées à domicile des caisses de retraite et de l'APA. Il consistait à pouvoir avoir un formulaire papier et une demande en ligne unique pour que l'assuré qui commence à être fragilisé puisse demander de l'aide sans se poser la question de savoir si c'est le conseil départemental ou la caisse de retraite qui est compétent ? À charge pour les conseils départementaux ou les caisses de retraite d'effectuer l'évaluation de la perte d'autonomie et ensuite de prendre en charge l'aide requise, mais de manière transparente pour l'assuré. C'est un projet que nous avons lancé il y a trois ans et qui a trouvé son aboutissement, car beaucoup de départements ont été volontaires. Aujourd'hui, nous disposons d'un formulaire unique qui, du coup, étend encore le dispositif depuis cet été. Avant même le côté normatif de l'organisation, nous avions réussi à partager les données numériques grâce à un service en ligne et le formulaire papier avec un nombre élevé de départements. Ce dispositif repose sur une confiance mutuelle qui suppose que l'évaluation de l'un soit opposable à l'autre. Cela suppose que l'un ou l'autre des acteurs qui a reçu la demande prenne en charge la demande, puis commence à engager un financement ou un soutien, quitte ensuite à transférer l'assuré auprès du conseil départemental ou auprès de la caisse de retraite. Le deuxième chantier d'amélioration concerne l'adaptation du logement au vieillissement. Nous avions deux acteurs qui étaient étroitement coordonnés : l'agence nationale pour l'amélioration de l'habitat (Anah) et la Cnav, qui cofinançaient l'adaptation du logement au vieillissement. Il y aura dorénavant un guichet unique, Ma Prime Adapt', qui devrait être lancée en 2024. Ce sera un guichet humain, et les retraités fragilisés bénéficieront d'un accompagnement social par le biais des équipes de l'assurance retraite. C'est une vraie simplification qui reprend un peu le modèle de Ma Prime Renov'.
Sur la question du niveau du déficit et du retour à équilibre, il y a eu des discours parfois contradictoires et un manque de lisibilité. Aussi, je peux comprendre nos concitoyens qui sont un tout petit peu perplexes face à ce sujet. Le drame, c'est les jeunes générations qui ont l'impression de cotiser à perte. Or, les cotisations vieillesse représentent quasiment 30 % du salaire, qu'on a le sentiment de se faire voler, pour n'avoir pas droit à une pension soi-même. Le consentement républicain à l'impôt et au prélèvement peut être sérieusement réinterrogé. Il faudra trouver les moyens d'une communication apaisante et montrer que la dernière réforme, comme les réformes qui l'ont précédée, a fortement contribué à réduire le besoin de financement du système de retraites.
Le besoin de financement au-delà de 2030-2040 n'est pas encore complètement couvert. En 2070, avec la démographie actuelle, qui n'est pas fameuse sur le plan des naissances, le ratio cotisant/retraité atteindra le chiffre fatidique de un au régime général, contre 1,4 aujourd'hui. Chaque actif portera sur ses épaules un retraité ! Le politique s'est donc emparé du sujet avec résolution et courage.
Sur la biométrie obligatoire, je pense que ce serait effectivement souhaitable, mais dans un horizon plus lointain, dans la mesure où il faut un équipement en smartphone, une couverture en réseau et des titres biométriques. C'est une échéance souhaitable. L'avantage du système, c'est que la couverture en smartphones et en titres biométriques n'est pas ridicule à l'étranger et que l'assuré qui refusera de passer par la biométrie attirera notre attention. Être convoqué sur pièce et sur place, faire 200 kilomètres en voiture avec ses papiers d'identité et son certificat de naissance, peut en effet s'avérer contraignant. Au bout d'un moment, la simplicité peut l'emporter. Inversement, si quelqu'un refuse cette simplicité plusieurs années de suite, on pourra s'interroger sur les causes qui l'y conduisent.
Sur le nouveau schéma de financement des régimes spéciaux, le risque existe en effet. On parle en milliards d'euros, notamment concernant le régime de la SNCF, qui est en projection à 4 ou 5 milliards d'euros de déficit d'ici à 20 ans. Au-delà du fait que les financements et l'effort financier de l'État pour combler les déficits des régimes spéciaux seront transférés, la meilleure garantie d'une compensation effective, c'est la transparence. D'ailleurs, chaque année, le PLFSS vous rendra compte de ce transfert financier. Je ne connais pas de meilleure garantie que la vigilance des parlementaires, du conseil d'administration de la Cnav et de l'opinion publique pour éviter tout transfert sauvage entre l'État et la sécurité sociale.
Le régime complémentaire ne va-t-il pas être finalement beaucoup moins gagnant que prévu par rapport à la réforme, puisqu'il va verser des retraites plus importantes à terme ? Cet effet lié à la réforme, qui fait que le montant moyen des retraites va augmenter, se vérifie à peu près dans les mêmes proportions au régime général. L'impact financier de la réforme est tel qu'il permet de compenser le fait que le montant moyen des pensions va augmenter dans la mesure où la retraite sera servie deux ans de moins. Là où on servait jusqu'alors une retraite sur 24 ans, le relèvement de l'âge légal et de la durée de cotisation fait qu'on va plus la servir que sur 22 ans. Et c'est là que se situe le gros de l'économie : si vous servez pendant deux ans de moins une retraite majorée de 3 %, vous avez quand même une économie qui est très significative, bien que l'élasticité du régime complémentaire soit légèrement plus forte.
Concernant France services, on commence à tester des entretiens web. Je ne dispose pas de bilan complet des entretiens web. Nous sommes en train de regarder la capacité des agents à prendre les rendez-vous pour nous. Le frein que l'on constate est souvent que l'assuré est du coup obligé soit d'aller sur l'application, soit d'appeler le 39 60 pour prendre rendez-vous. Les agents de France services se sentent alors un peu délégitimés. Nous sommes en train de regarder s'il ne serait pas possible de préréserver des rendez-vous pour France services, afin que ses agents puissent positionner eux-mêmes les rendez-vous, ce qui valoriserait leur action et donnerait satisfaction à l'assuré. C'est un sujet qu'on suit de très près. Le rapport du Conseil d'État sur le « dernier kilomètre » fournit des pistes intéressantes et salue le rôle de France services et de la Cnav.
M. Éric Blachon. - Je voudrais revenir sur plusieurs sujets.
Sur la simplification des démarches, je crois que si vous avez l'occasion de regarder ce que nous avons contracté à travers la COG, vous verrez que nous avons la volonté de simplifier grandement la relation avec nos assurés dans plusieurs domaines. Le conseil d'administration regrette cette désincarnation de la relation avec le public et a pris l'engagement d'arriver à un nombre de rendez-vous qui serait d'un million en fin de COG. Aujourd'hui, on est à 450 000 rendez-vous. Nous nous intéressons en effet à l'amélioration des situations qui sont souvent décriées dans la presse ou à travers les médias et qui nous fragilisent. Pour ce qui est de l'accompagnement des personnes, nous ne sommes pas les seuls acteurs concernés. Nous menons actuellement une réflexion dans le cadre de notre commission d'action sanitaire et sociale. Nous savons très bien qu'il y a un problème avec les aides à domicile. Nous essayons de voir comment relever le niveau de leur rémunération pour pouvoir avoir une qualité de service à la hauteur des besoins. Voilà l'esprit dans lequel nous travaillons aujourd'hui.
M. Renaud Villard. - Le conseil d'administration a directement adopté dès 2022 un relèvement de 14 % de son tarif pour s'aligner sur l'avenant 43 de la branche d'aide à domicile. Le conseil d'administration a été très vigilant pour soutenir cet accord des partenaires sociaux visant à revaloriser le tarif de la branche d'aide à domicile.
M. Philippe Mouiller, président. - Il me reste à vous remercier pour vos interventions et vos réponses aux questions des différents sénateurs.
Ce point de l'ordre du jour a fait l'objet d'une captation vidéo qui est disponible en ligne sur le site du Sénat.
M. Yann-Gaël
Amghar,
directeur de l'Urssaf Caisse nationale
Réunie le mercredi 25 octobre 2023, sous la présidence de M. Philippe Mouiller, président, la commission procède à l'audition de M. Yann-Gaël Amghar, directeur de l'Urssaf Caisse nationale.
M. Philippe Mouiller, président. - Nous accueillons, dans le cadre de l'examen du projet de loi de financement de la sécurité sociale (PLFSS) pour 2024, M. Yann-Gaël Amghar, directeur général de l'Agence centrale des organismes de sécurité sociale (Acoss), désormais connue sous le nom d'Urssaf Caisse nationale.
Monsieur le directeur général, nous attendons que vous nous présentiez l'avis du conseil d'administration de l'agence sur ce projet de loi. Vous pourrez également nous décrire l'évolution de la situation financière de l'Acoss, marquée par les déficits persistants de plusieurs branches, par les transferts de déficits à la Caisse d'amortissement de la dette sociale (Cades), qui sont sur le point de s'achever, et par les tensions préoccupantes observées sur le marché des taux.
M. Yann-Gaël Amghar, directeur général de l'Urssaf Caisse nationale. - À l'instar des conseils d'administration des autres caisses nationales, le conseil d'administration paritaire de l'Urssaf a adopté un avis défavorable au PLFSS pour 2024.
Parmi les motifs d'opposition figure notamment l'absence de la réforme de l'assiette sociale des travailleurs indépendants, pourtant attendue par les organisations représentatives, au premier rang desquelles la Confédération des petites et moyennes entreprises (CPME) et l'Union des entreprises de proximité (U2P).
Sur le plan financier, l'année 2023 a été marquée par le retour à une situation que nous n'avions pas connue depuis longtemps, à savoir une trésorerie moyenne du régime général proche de l'équilibre. Ainsi, le solde moyen annuel s'élève à - 1,9 milliard d'euros et nous terminerons même l'année avec un solde positif de 4,5 milliards d'euros. C'est le résultat, principalement, d'une reprise massive de dette, à hauteur de 27,3 milliards d'euros, par la Cades. De fait, nous sommes loin désormais des charges de dette supportées par l'Acoss au plus fort de la crise sanitaire.
Nous continuons cependant à recourir au financement par les marchés, et ce pour trois raisons. Premièrement, notre trésorerie évolue chaque jour en fonction des dates de paiement des prestations. Deuxièmement, l'Acoss bénéficiant de meilleures conditions d'endettement sur les marchés, il a été décidé qu'elle ferait des avances à un certain nombre de petits régimes, en particulier à la Caisse nationale de retraites des agents des collectivités locales (CNRACL), dont la trajectoire financière continue de se dégrader.
Enfin, troisièmement, nous considérons que nous sommes entrés, depuis la crise sanitaire, dans un monde plus risqué, sujet à des chocs imprévisibles. Nous nous sommes donc fixé comme objectif de disposer en permanence d'une trésorerie permettant de couvrir les trente jours à venir, ce qui explique un emprunt supplémentaire de 15 milliards d'euros, qui dépasse nos simples besoins de financement.
Pour 2024, nous anticipons une situation de trésorerie positive jusqu'au mois de septembre. En fin d'année, nous retrouverons une trésorerie négative, puisque le régime général restera déficitaire et que l'Acoss continuera de porter le déficit de la CNRACL à hauteur de 10 milliards d'euros.
Le plafond d'emprunt proposé dans le PLFSS pour 2024 reste donc inchangé par rapport à 2023, à hauteur de 45 milliards d'euros. Ce montant est certes nettement supérieur au creux de trésorerie que nous devrions connaître, mais il s'explique, une fois encore, par notre choix de disposer, depuis la crise sanitaire, d'une marge de sécurité supplémentaire.
S'agissant de l'évolution des taux d'intérêt, nous sommes passés, après plusieurs années de taux négatifs, à des taux fortement positifs. Dans le même temps, la dette du régime général a très fortement diminué. Pour 2023, nous anticipons ainsi des charges de dette de l'ordre de 50 millions d'euros. Si les taux ont augmenté en cours d'année, la trésorerie finalement positive aura permis de dégager une rémunération.
Pour 2024, nous devrions obtenir des résultats financiers positifs. Un taux de rémunération d'environ 3,75 % nous permet d'espérer, pour le régime général, 270 millions d'euros de produits financiers. La situation est donc très différente de celle d'il y a deux ans, quand les niveaux de dette atteignaient des records, dans un environnement de taux négatifs. Si la remontée des taux pouvait nous exposer à un risque important, nous avons pu l'écarter grâce au retour à une trésorerie positive et à la reprise de dette par la Cades. Toutefois, cela ne durera qu'un temps : la trajectoire de solde pluriannuelle reste dégradée et, à partir de 2025, les charges de dette pourraient redevenir significatives.
Mme Élisabeth Doineau, rapporteure générale. - Je me permets de rappeler, par souci de pédagogie, que l'Acoss est l'agence centrale des Urssaf, c'est-à-dire de l'ensemble des collecteurs et gestionnaires des cotisations.
L'article liminaire du PLFSS contient les prévisions de dépenses, de recettes et de solde des administrations de sécurité sociale. Il est indiqué à l'article 1er que les excédents de la Cades, qui correspondent à l'amortissement de la dette des régimes obligatoires de base de la sécurité sociale, seraient de 18,3 milliards d'euros en 2023. Ils ont donc, en effet, largement contribué au solde positif du secteur.
La loi du 7 août 2020 relative à la dette sociale et à l'autonomie a autorisé le transfert de 136 milliards d'euros de dette de l'Urssaf Caisse nationale à la Cades. Il résulte des montants déjà transférés qu'il n'est plus possible de transférer que 8,8 milliards d'euros en 2024. Dès lors, si rien n'est fait, les déficits s'accumuleront à l'Urssaf Caisse nationale.
Quel encours maximal de dette l'Urssaf Caisse nationale estime-t-elle pouvoir gérer dans de bonnes conditions ? Quelles seraient les conséquences concrètes d'une accumulation de dette au-delà de ce seuil ? Qu'en est-il, par ailleurs, des réflexions et des discussions en cours sur les différents scénarios envisageables : modification de l'ordonnance de 1996 pour prévoir le transfert d'une année de dette supplémentaire sans changer l'échéance de 2033, modification par une loi organique de l'article 4 bis de l'ordonnance de 1996 pour prévoir une nouvelle échéance et permettre de nouveaux transferts de dette à la Cades ?
S'agissant à présent de l'article 8, comment les travaux préparatoires à l'émission d'une déclaration sociale nominative (DSN) de substitution avancent-ils ? À quelle échéance devraient-ils aboutir à une solution pleinement opérationnelle ? La conclusion d'une convention entre l'Urssaf Caisse nationale, la Caisse centrale de la Mutualité sociale agricole (CCMSA) et l'Agirc-Arrco vous paraît-elle à même de garantir la simplicité et la coordination des procédures de contrôle des DSN et d'émission des DSN de substitution ?
M. Yann-Gaël Amghar. - Je remercie Mme la rapporteure générale d'avoir rappelé notre périmètre d'activité. Au-delà de son rôle de collecteur, l'Urssaf gère en effet également la trésorerie de la sécurité sociale, assure le reversement aux partenaires et développe un certain nombre de services dans le domaine de l'emploi à domicile.
Le niveau maximal de dette que l'Acoss peut supporter dépend très fortement de la situation des marchés financiers. Lors de la grande crise financière de 2008 à 2010, nous avions approché la barre des 50 milliards d'euros de dette et considéré qu'il s'agissait probablement de la limite physique acceptable. Au moment de la crise sanitaire, nous avons ensuite pris conscience que, sans même atteindre ce niveau, nous pouvions, dans une situation de blocage des marchés financiers, être fortement fragilisés. Lorsque, enfin, la Banque centrale européenne (BCE) a massivement injecté des liquidités, nous avons dépassé très largement la limite que nous pensions inatteignable : au plus fort de la crise sanitaire et avant la reprise de dette par la Cades, la dette de l'Acoss atteignait ainsi les 90 milliards d'euros.
Le financement de la trésorerie du régime général est soumis à une règle qui nous impose de n'émettre des titres que d'une durée d'un an maximum. Cela emporte deux conséquences : le marché est d'abord plus limité, les investisseurs intéressés par des titres aussi courts étant moins nombreux ; ensuite, cela nous oblige à renouveler chaque jour nos émissions de dette sur les marchés financiers, ce qui est une différence notable avec nos collègues de France Trésor.
De ce fait, nous sommes particulièrement exposés aux chocs qui pourraient survenir sur les marchés financiers. Depuis la crise covid, ce risque n'est plus théorique. L'an dernier par exemple, dans un contexte de remontée des taux, de crise de l'énergie et de guerre en Ukraine, les investisseurs ont été très attentistes pendant plusieurs mois. Il nous était plus difficile de trouver des acquéreurs et la situation était tendue.
Permettez-moi de revenir sur la manière dont nous avons géré la crise sanitaire. Jusqu'en 2008, l'Acoss avait pour seul prêteur historique la Caisse des dépôts et consignations (CDC). Lorsque, à la suite de la crise de 2008, nos besoins de financement ont explosé pour atteindre les 50 milliards d'euros, nous avons dû nous tourner vers les marchés financiers, si bien que le financement par émission de titres a fini par représenter 96 % de nos financements. Au moment de la crise covid, toutefois, ces émissions ne suffisaient plus à couvrir tous nos besoins et nous avons dû de nouveau recourir à l'emprunt auprès de la CDC et d'un pool d'établissements bancaires, pour un montant de 20 milliards d'euros. Nous retenons donc de cette crise que, malgré les mesures exceptionnelles prises par la Banque centrale, nous avons dû cumuler plusieurs modes de financement.
Que se passerait-il si nous franchissions la limite physique de ce qui peut être financé par le régime général ? Au-delà des éventuelles conséquences sur le coût de financement, le risque principal est un risque de liquidité : serions-nous alors capables d'assurer le paiement des prestations quotidiennes, parmi lesquelles les pensions ? Nous n'avons, bien sûr, jamais envisagé de suspendre ces paiements. Nous considérons que nous devons assurer le paiement des prestations au jour le jour quoi qu'il arrive. En mars 2020 néanmoins, nous avons pu mesurer la difficulté de l'exercice.
Compte tenu de la trajectoire prévisionnelle des déficits et sans reprise supplémentaire par la Cades d'ici là, le niveau de dette de l'Urssaf serait assez proche, en 2027, du niveau que nous avons connu en 2020-2021, mais, cette fois, en l'absence de crise sanitaire. Cela signifie que notre capacité à encaisser un choc de la même ampleur que la covid-19, est réduite. Pour rappel, en 2020, notre dette est passée de 30 milliards d'euros à 90 milliards d'euros en seulement trois mois.
Aujourd'hui, la situation est certes très confortable, mais la reprise de dette arrive à échéance. La question se pose donc de savoir si nous assumons de couvrir, dans le cadre de la dette Acoss, les déficits importants qui se profilent dans les trois ou quatre prochaines années.
Nous n'avons pas été associés aux travaux sur l'aménagement de l'ordonnance sur la dette sociale ; je ne suis donc pas en mesure de vous répondre sur ce point.
J'en viens à la DSN. Derrière le terme technique de déclaration sociale nominative de substitution se cache un enjeu très important : la qualité des données de paye que reçoivent les différents services publics et sur lesquelles ces derniers se fondent pour calculer les prestations sociales.
Aujourd'hui, le système repose sur une déclaration sociale unique, qui alimente les organismes de protection sociale. Elle permet aux caisses d'allocations familiales de verser les allocations logement dans le cadre de la solidarité à la source et, demain, le RSA et la prime d'activité.
Le projet de DSN de substitution vise à s'assurer que, lorsque l'Urssaf détecte des anomalies, des erreurs ou des incohérences dans la déclaration des entreprises ou lorsqu'elle procède à un redressement après un contrôle, les corrections requises soient bien réalisées et transmises à l'ensemble des destinataires des déclarations sociales. L'objectif est que ces derniers puissent en tirer toutes les conséquences, par exemple pour le rétablissement des droits à la retraite.
Ce chantier est en cours. Sous réserve de compatibilité avec le calendrier de nos partenaires, nous travaillons de manière à ce que les corrections issues de contrôles dans les entreprises puissent être envoyées aux caisses de retraite en 2024 et que celles qui sont issues des contrôles automatisés au moment de la déclaration le soient en 2025.
Vous m'interrogez sur la conclusion d'une convention entre l'Urssaf, la CCMSA et l'Agirc-Arrco. À l'origine, une telle convention était prévue dans le cadre de la mise en place de l'allègement général étendu. En effet, lorsque, en 2019, des allègements de cotisation ont porté pour la première fois non seulement sur la partie Urssaf, mais aussi sur la partie Agirc-Arrco, nous avons pris conscience qu'il fallait apporter des réponses uniformes aux éventuelles questions des entreprises sur l'application de la législation.
Aujourd'hui, le champ des dispositions concernées s'est encore élargi et l'on voit bien qu'une question que pose une entreprise, par exemple sur l'assiette de cotisation, emporte des conséquences aussi bien sur l'Urssaf que sur l'Agirc-Arrco. L'objectif est donc d'aboutir à un dispositif réactif, qui engage les différents partenaires et qui soit lisible pour les entreprises. Ce travail est en cours.
Mme Pascale Gruny. - Le nouveau schéma de financement des régimes spéciaux fermés en 2023 proposé par le Gouvernement fait peser sur le régime général la charge d'équilibrer lesdits régimes, en contrepartie du versement par l'État d'une somme correspondant aux crédits actuels de la mission « Régimes sociaux et de retraite ». Cela aura-t-il des conséquences pour l'Urssaf Caisse nationale au titre de sa mission de gestion de la trésorerie du régime général ? Le cas échéant, est-elle en mesure de les assumer ?
Concernant la réforme de l'assiette sociale des travailleurs indépendants, pourriez-vous présenter les modalités de détermination de l'assiette de contribution sociale généralisée (CSG) et de l'assiette de cotisations sociales des travailleurs indépendants et leurs conséquences sur les droits sociaux acquis par ces assurés ? La refonte de ces assiettes envisagée par le Gouvernement risque-t-elle de se heurter à des difficultés d'ordre pratique ?
Mme Corinne Imbert. - À quelle hauteur se situe la part des cotisations sociales dans les recettes de la sécurité sociale pour 2024 ?
Que pensez-vous de la contribution pour le remboursement de la dette sociale (CRDS), créée en 1996 et qui devait s'éteindre avec la Cades en 2009 ? Cet impôt s'applique à la plupart des revenus. Si la CRDS n'existait pas, quels impacts cela aurait-il sur le plan budgétaire ?
M. Olivier Henno. - L'Urssaf Caisse nationale dépend-elle de la qualité de la signature de la France pour emprunter sur les marchés financiers, ou dispose-t-elle en la matière d'une marge d'autonomie ? Si la note de la France était dégradée, cela toucherait-il aussi les taux d'intérêt des emprunts contractés ?
M. Yann-Gaël Amghar. - Concernant la réforme du schéma de financement des systèmes de retraite, le dispositif sera précisé dans le cadre du projet de loi de finances pour 2025. Je ne peux en parler précisément pour l'instant. Un enjeu de neutralité financière se présente pour le régime général. Si le nouveau schéma avait un impact sur les profils de trésorerie, en raison de l'arrivée de versements ou de décaissements à des moments différents, il faudrait le neutraliser dans les relations financières entre l'État et la sécurité sociale.
L'Urssaf Caisse nationale aura les capacités nécessaires pour prendre en charge ce travail, car il ne représentera pas des enjeux financiers majeurs au regard de ce que porte le régime général. Aucune difficulté technique ne devrait donc se présenter. Il faudra en revanche se montrer vigilant politiquement sur la question de la neutralité financière du régime général.
Le sujet de l'assiette sociale des travailleurs indépendants a été exposé précisément dans un rapport du Haut Conseil du financement de la protection sociale (HCFiPS). L'assiette de la CSG et de la CRDS des travailleurs indépendants, qui ne leur crée pas de droits sociaux, est calculée sur la base du revenu brut, alors que les cotisations sociales, qui sont créatrices de droits à la retraite ou d'indemnités journalières, sont calculées sur l'assiette nette des cotisations. Cela soulève plusieurs difficultés.
Au moment de la création de la CSG, on a fait des comparaisons entre travailleurs indépendants et salariés qui n'étaient pas pertinentes. L'assiette brute d'un travailleur indépendant équivaut en réalité au « super-brut » d'un salarié. Les travailleurs indépendants paient donc la CSG et la CRDS sur une assiette très majorée. Par ailleurs, ils acquièrent des droits sur une assiette nette, là où les salariés les acquièrent sur une assiette brute.
Ce sujet a été mis en évidence par le HCFiPS, pour montrer que ce système était plutôt pénalisant pour l'acquisition de droits contributifs par les travailleurs indépendants. En effet, l'assiette sur laquelle ils se constituent des droits est plus faible, et la partie de leurs prélèvements sociaux qui ne leur crée pas de droits est majorée par rapport à celle qui leur en ouvre.
Une réflexion a donc été engagée en vue d'une évolution de l'assiette sociale des travailleurs indépendants. L'idée serait de revenir sur le système circulaire existant, dans lequel il faut calculer le montant des cotisations pour pouvoir en déterminer l'assiette, calcul très complexe sur lequel les travailleurs indépendants, voire les experts-comptables eux-mêmes, sont nombreux à commettre des erreurs dans leurs déclarations. Il se pose par ailleurs un enjeu d'équilibre dans l'effort contributif.
Un travail est donc en cours, depuis plusieurs années, afin de passer à une assiette unifiée entre la CSG et les cotisations sociales, qui correspondrait au revenu brut sur lequel serait appliqué un abattement afin de se rapprocher de l'assiette sociale des salariés, l'idée étant de relever l'assiette sur laquelle les travailleurs indépendants se constituent des droits, dans un contexte où le niveau de retraite des artisans et commerçants est assez faible et où la population concernée dispose de petits revenus. De plus, le régime de retraite des travailleurs indépendants n'offre pas la garantie de valider quatre trimestres par an. En cas de revenus trop faibles, un travailleur indépendant à l'assiette minimale peut ne valider que trois trimestres, voire n'en valider aucun pour les microentrepreneurs.
L'assiette unifiée permettrait d'augmenter la part des prélèvements sociaux créateurs de droits pour les travailleurs indépendants. Des questions se posent néanmoins sur le bouclage financier nécessaire ou sur l'impact redistributif de cette mesure, sachant que des règles différentes s'appliquent selon les professions libérales concernées.
Cette évolution n'entraînerait pas forcément de difficultés opérationnelles pour l'Urssaf Caisse nationale. En revanche, cela supposerait de réexaminer le parcours de déclaration de revenus du travailleur indépendant, partagé aujourd'hui entre l'Urssaf et la direction générale des finances publiques (DGFiP). Nous nous appuyons en effet sur la déclaration de revenus effectuée auprès des impôts pour calculer les cotisations dues. Or il existe à la fois une déclaration professionnelle et une déclaration personnelle. Le parcours déclaratif mériterait d'être revu moyennant un accompagnement spécifique, cette évolution impliquant des changements dans les habitudes de déclaration des travailleurs indépendants ou de leurs experts-comptables.
Concernant la part des cotisations sociales dans la construction du budget de la sécurité sociale pour 2024, je n'ai pas le dernier chiffre en tête. Cette part est néanmoins relativement stable depuis les dernières grandes bascules, notamment la conversion du crédit d'impôt pour la compétitivité et l'emploi (CICE) en réduction pérenne de cotisations sociales. Elle s'établit autour de 70 %, mais de manière différenciée selon les branches : près de 100 % pour la branche AT-MP, contre environ 50 % pour les branches maladie et famille.
Le sujet de la CRDS ne peut être étudié indépendamment de l'équilibre d'ensemble des lois de financement de la sécurité sociale, associant l'encadrement du déficit de la sécurité sociale, l'encadrement de la dette du régime général et le système de reprise de dette par la Cades.
En théorie, la sécurité sociale est censée être, à moyen terme, à l'équilibre, donc n'est pas supposée constituer de dette pérenne. Les crises successives, en 1993 et en 2008, ont conduit cependant à accumuler de la dette. À chaque fois, on a choisi de cantonner la dette sociale dans le champ de l'exceptionnel, notamment à travers la loi organique de 1996 relative aux lois de financement de la sécurité sociale. C'est pourquoi cette dette a été portée par un organisme spécifique, la Cades, assortie d'une contribution spécifique, la CRDS.
Une forme de contrainte a été apposée sur le système de cette façon. Si nous laissons le déficit de la sécurité sociale se creuser, il risque de se retrouver dans un niveau de dette du régime général qui nécessiterait une reprise de dette par la Cades, ce qui allongerait la durée de vie de la CRDS - cette mesure étant coûteuse politiquement.
Nous ne pouvons nous prononcer pour l'instant sur ce qu'il se passerait en l'absence de la CRDS. Nous avons pu néanmoins déjà recourir à d'autres recettes pour financer la Cades. Ce point est très lié à la nécessité de prévoir des garde-fous pour limiter l'accumulation des déficits au sein de la sécurité sociale.
L'Urssaf Caisse nationale, notée par les agences de notation, est effectivement arrimée à la note accordée par les agences de notation à la France. Nous nous caractérisons néanmoins par une dette de court terme, quand la note accordée à la France s'inscrit dans le long terme. Il reste toutefois qu'en cas de dégradation de la note de la France, nous en subirions les conséquences.
Mme Cathy Apourceau-Poly. - L'an dernier, nous avons rédigé un rapport d'information avec René-Paul Savary intitulé Unification du recouvrement social : un bilan contrasté, des perspectives à sécuriser. Nous y soulignions le risque pour l'Agirc-Arrco de perdre son rôle de point de contact avec les entreprises. Nous notions également que l'Agirc-Arrco fiabilisait les données de la DSN à la maille individuelle. Or l'Urssaf Caisse nationale n'était pas assez engagée, de notre point de vue, sur ce dernier plan. Qu'en est-il aujourd'hui ? Avez-vous avancé sur ce sujet, sachant qu'un dispositif de fiabilisation des DSN au fil de l'eau était alors en cours d'expérimentation par deux Urssaf ?
Mme Marie-Do Aeschlimann. - Des scénarios différents sont-ils envisagés en fonction des situations socioéconomiques des régions pour la reprise, en 2023, du recouvrement des prélèvements sociaux mis en pause durant la crise sanitaire ?
Comment envisagez-vous cette reprise, sachant qu'elle risque d'intervenir dans une situation conjoncturelle compliquée marquée par l'arrivée à maturité des remboursements de prêts garantis par l'État (PGE), la fin des aides liées au « quoi qu'il en coûte » ou encore la recrudescence des faillites dans certaines régions comme l'Île-de-France ?
Mme Frédérique Puissat. - Pourriez-vous nous présenter les mesures de renforcement des obligations déclaratives des plateformes de mise en relation et de précompte des cotisations de leurs travailleurs, introduites par l'article 6 du PLFSS, qui me semblent être à la fois des mesures de simplification et de lutte contre la fraude ?
M. Yann-Gaël Amghar. - La question de la fiabilisation des données sociales est liée à la DSN. Nous calculons le montant des prestations, notamment des pensions de retraite, à partir des données sociales de paie. L'accent est donc mis sur la qualité de ces données. Nous effectuons des contrôles, y compris à l'échelle du salarié, pour repérer les anomalies.
Au cours de l'année 2022, des contrôles automatisés ont été déployés afin de détecter d'éventuelles incohérences. Nous contribuons également à la mise en place du montant net social, utilisé pour le calcul du revenu de solidarité active (RSA) ou de la prime d'activité, qui figure depuis juillet sur les bulletins de paie et sera obligatoirement déclaré par les employeurs à partir de janvier 2024, en menant des contrôles de cohérence notamment.
Ces contrôles portant sur les données sociales individuelles ont vocation à se développer, notamment dans le cadre de la gouvernance de la donnée sociale instaurée cette année. Une mission interministérielle sur les données sociales a été constituée auprès de la direction de la sécurité sociale, dans le but de lancer un programme de contrôle de la qualité des données sociales. Certains organismes destinataires des données sociales sont demandeurs de davantage de contrôles et de vérifications. Nous avons ensuite la responsabilité de mettre en place les contrôles automatisés au fil de l'eau, sur un rythme mensuel. Si des anomalies se présentent, nous avertirons l'employeur et l'inviterons à les corriger. En l'absence de correction de sa part, nous pourrons y procéder nous-mêmes dès 2024 ou 2025.
Le mouvement de reprise du recouvrement des prélèvements sociaux reportés a été amorcé dès septembre 2022. Nous avons opté pour une phase amiable très longue, pour donner aux entreprises qui ne respecteraient pas le calendrier fixé la possibilité de définir un nouvel échéancier. Cela fait suite au processus exceptionnel instauré pendant la crise, au cours duquel l'Urssaf a proposé d'elle-même des plans d'apurement pour les entreprises et travailleurs indépendants débiteurs. Au total, 700 000 employeurs et 1,6 million de travailleurs indépendants en ont bénéficié. À ce jour, 80 % de ces plans d'apurement sont respectés. La dette accumulée par les employeurs et travailleurs indépendants entre mars 2020 et fin 2021, qui s'élevait à 22 milliards d'euros à la fin de l'année 2021, s'élève désormais à moins de 8 milliards d'euros. Ce dispositif fonctionne donc bien.
Lorsque certaines entreprises n'ont pas respecté leurs plans, nous leur avons envoyé des relevés de dette pour les inviter à nous recontacter afin d'établir un nouvel échéancier ou de fiabiliser leur dette. À chaque fois, nous leur avons donné plus de temps pour réagir que nous ne le faisions avant la crise.
Ce processus n'est pas tout à fait achevé. Les contraintes délivrées par huissier ont repris vis-à-vis des débiteurs, mais elles ont été précédées systématiquement de derniers avis avant poursuite. Chaque phase de relance a permis de conclure de nouveaux échéanciers avec une partie des débiteurs concernés. En revanche, les assignations en procédure collective n'ont pas repris au niveau d'avant-crise.
Des calendriers différenciés ont été instaurés dans les départements d'outre-mer, car la crise sanitaire y a duré plus longtemps qu'en métropole. Cette différenciation perdure, notamment au vu de la complexité de la situation en Guadeloupe. Nous multiplions à chaque fois les relances et les procédures, qui sont autant d'occasions pour l'entreprise de revenir vers nous pour conclure un nouvel échéancier. Cette démarche amiable est également possible à l'issue d'une contrainte délivrée par huissier.
Le nombre de procédures collectives est remonté par rapport à son niveau de 2020 ou 2021, pour atteindre son niveau de 2019. L'Urssaf n'a cependant pas encore repris son volume normal d'activité en la matière.
Nous avons su montrer que nous pouvions mettre en place des mesures d'accompagnement exceptionnelles lorsque des événements singuliers le justifiaient : les incendies de l'été 2022, par exemple, ou encore les émeutes de l'été 2023.
Nous disposons d'éléments plutôt rassurants sur la capacité des entreprises à payer leurs cotisations et honorer leurs engagements. La dette liée au covid-19 est remboursée scrupuleusement, et, pour ce qui est des échéances courantes, nous avons retrouvé le niveau d'impayés de 2019, alors même que toutes les procédures coercitives n'ont pas repris.
Enfin, l'article 6 du PLFSS instaure un précompte des cotisations sociales pour les activités réalisées par les microentrepreneurs sur les plateformes. Cela fait suite à un constat de sous-déclaration de la part de ces derniers, établi sur la base des éléments transmis par les plateformes à la DGFiP. Le montant des cotisations éludées, estimé à 140 millions d'euros il y a quelques années, est sans doute bien plus important aujourd'hui.
Le dispositif introduit par l'article 6 tend vers deux objectifs : une simplification pour les microentrepreneurs, qui n'auront plus à assurer eux-mêmes la gestion de leurs déclarations et paiements, et une sécurisation des montants déclarés et des montants payés, la plateforme étant responsable de leur collecte et de leur reversement à l'Urssaf. Il s'agit donc en effet à la fois d'une mesure de lutte contre la fraude et d'une mesure de simplification. En outre, ce dispositif sécurise les droits sociaux de ces travailleurs, qui ne déclaraient pas forcément tous leurs revenus parce que leurs droits à la retraite leur paraissaient un peu éloignés ou abstraits. Le dispositif prévu est sécurisant de ce point de vue, le précompte garantissant la constitution de droits à la retraite au regard de leur activité.
M. Philippe Mouiller, président. - Merci, monsieur le directeur.
Ce point de l'ordre du jour a fait l'objet d'une captation vidéo qui est disponible en ligne sur le site du Sénat.
M. Aurélien Rousseau,
ministre de la santé et de la
prévention
Réunie le jeudi 26 octobre 2023, sous la présidence de M. Philippe Mouiller, président, la commission procède à l'audition de M. Aurélien Rousseau, ministre de la santé et de la prévention.
M. Philippe Mouiller, président. - Mes chers collègues, nous recevons ce matin M. Aurélien Rousseau, ministre de la santé et de la prévention, sur le projet de loi de financement de la sécurité sociale (PLFSS) pour 2024.
Monsieur le ministre, je vais tout d'abord vous laisser présenter le volet « santé » du PLFSS, qui, comme à l'accoutumée, est important. Vous pourriez aussi évoquer la situation financière de la branche maladie, toujours préoccupante. Peut-être pourriez-vous également indiquer à notre commission les amendements déposés à l'Assemblée nationale que le Gouvernement pourrait retenir dans l'hypothèse où il recourrait à l'article 49 alinéa 3 de la Constitution pour faire adopter la troisième partie du PLFSS.
Les membres de la commission pourront ensuite vous interroger, à commencer par notre rapporteure de branche, Corinne Imbert, et notre rapporteure générale, Élisabeth Doineau.
M. Aurélien Rousseau, ministre de la santé et de la prévention. - Mesdames, messieurs les sénateurs, je souligne que certains sujets du PLFSS s'articulent avec la proposition de loi portant sur l'accès aux soins par l'engagement territorial des professionnels, que vous avez examinée hier, mais aussi avec les négociations conventionnelles avec les médecins libéraux. Ces trois leviers de transformation formeront, je l'espère, un ensemble cohérent.
Je salue la qualité des débats qui se sont déroulés au sein de la commission des affaires sociales de l'Assemblée nationale, mais, paradoxalement, le rejet du PLFSS par celle-ci a conduit à ne pas placer les améliorations apportées au texte au coeur du débat. Dans les délais qui sont les nôtres, je tiens à vous faire part de ma disponibilité afin d'échanger au sujet des différentes mesures, qu'elles figurent dans le texte initial ou dans celui qui sortira de l'Assemblée nationale.
Avant de détailler précisément les mesures contenues dans le PLFSS, je veux rappeler le contexte qui a sous-tendu sa construction. Après trois, voire quatre exercices qui ont vu le déploiement de moyens inédits pour protéger notre pays face à la crise de la covid, puis face à l'inflation - celle-ci devrait être bien moindre l'année prochaine -, il faut désormais que l'objectif national de dépenses d'assurance maladie (Ondam) redevienne un cap à tenir pour le ministère de la santé et de la prévention, puisqu'il s'agit de la seule autorisation parlementaire dont il dispose.
Cela permettrait d'éviter de reproduire la situation dans laquelle nous nous trouvons cette année : l'obligation de demander au Parlement de constater des dépassements majeurs de l'Ondam dans les première et deuxième parties du PLFSS. Vous aurez ainsi à vous prononcer sur une rectification de cet objectif à hauteur de 2,8 milliards d'euros, une décision qui intervient en fin d'exercice. S'il nous était impossible de procéder autrement, un tel mode de fonctionnement n'est guère satisfaisant sur le plan démocratique. Je souhaite donc, en assumant les contraintes que cela induit, que l'Ondam redevienne un véritable objectif national de dépense, que nous devrons tâcher de respecter.
Si le dérapage budgétaire pouvait être justifié devant le Comité d'alerte sur l'évolution des dépenses d'assurance maladie pendant les périodes de crise sanitaire et de forte inflation, la bienveillance dont celui-ci a fait preuve n'aura plus cours et cédera la place à une plus forte exigence.
Le contexte global reste marqué par l'aggravation du déficit de la branche maladie : si ce dernier s'élève à 9 milliards d'euros en 2023, contre 21 milliards d'euros en 2022, nous sommes bien conscients que le chemin menant à des dépenses soutenables reste long et ardu. Cette soutenabilité doit rester notre objectif, et pas uniquement pour des raisons budgétaires. En effet - c'est un aspect auquel je suis très attaché -, nous examinons, au travers du PLFSS, un système de protection qui appartient aux assurés sociaux et dont nous ne sommes, d'une certaine manière, que les régulateurs et les garants. Je tiens à mettre en exergue les performances de ce système, capable d'encaisser des coups tels que l'épidémie de covid et d'enregistrer un déficit qui reste malgré tout limité en proportion, surtout si on le compare à celui de l'État.
Cette soutenabilité des dépenses constitue aussi, à mes yeux, le moyen de maintenir un niveau très élevé de socialisation de la dépense de santé, qui atteint 82 % pour la seule dépense d'assurance maladie obligatoire et 96 % si l'on y ajoute la part de l'assurance maladie complémentaire. Ce cap de la soutenabilité sera suivi au travers de la maîtrise des dépenses, engagement que nous devons tenir auprès des Français au même titre que la transparence sur les causes de la dynamique des dépenses d'assurance maladie.
Une fois ces postulats énoncés, l'équation que doit résoudre le Gouvernement et que nous allons discuter devient politiquement complexe, puisque nous ne saurions amoindrir notre soutien aux plus fragiles ni repousser les investissements indispensables à la consolidation de notre système de santé, qu'il s'agisse des projets immobiliers ou des dépenses visant à assurer l'attractivité des métiers de la santé et la fidélisation des personnels.
Les priorités portées dans le PLFSS restent la facilitation de l'accès aux soins et aux produits de santé, la revalorisation des soignants et la poursuite du virage vers la prévention. Parallèlement, le texte vise aussi à renforcer la pertinence des dépenses et à mieux responsabiliser l'ensemble des acteurs face à la croissance des dépenses de santé.
Afin de concrétiser ce double engagement, le PLFSS intègre la rectification de l'Ondam pour 2023 que j'évoquais précédemment, étant précisé que ces 2,8 milliards d'euros intègrent à la fois les revalorisations salariales accordées aux personnels de santé et la dynamique des soins de ville, sans oublier l'impact de l'inflation. Nous avions sous-estimé ce dernier, puisque le PLFSS initial tablait sur un montant de 750 millions d'euros, qui a, en réalité, été bien plus élevé.
Par ailleurs, l'Ondam progresse de 3,2 % hors dépenses liées à la crise sanitaire, une hausse supérieure à l'inflation prévisionnelle, qui devrait s'établir aux alentours de 2,5 %, hors tabac. Au total, les moyens progressent à hauteur de 8 milliards d'euros, ce qui empêche de qualifier cette trajectoire d'austéritaire.
Par rapport à la hausse tendancielle des dépenses, cette trajectoire induit, cependant, pour 2024, la réalisation d'économies à hauteur de 3,5 milliards d'euros. Il s'agit bien de modérer la progression et la dynamique de certaines dépenses, avec notamment des efforts sur les volumes et les prix destinés à limiter la hausse des dépenses engagées pour les produits de santé. Celles-ci ont augmenté de 7 % l'an dernier et ont été le premier facteur de progression des dépenses.
En outre, des efforts d'efficience et de pertinence devront être fournis, tant pour les soins de ville que pour l'hôpital. J'assume ici de dire que ce sujet de la pertinence concerne également la délivrance de médicaments à l'hôpital. Les efforts porteront, enfin, sur la responsabilisation des assurés : toutes les pistes sont ouvertes, y compris celle de la mise en place de franchises médicales.
En conclusion, le texte contient deux objectifs majeurs, à commencer par le virage irréversible vers la prévention. Celui-ci ne résume pas à la prise en charge à 100 % de la vaccination contre les infections à papillomavirus, à la gratuité des préservatifs pour les 18-25 ans ou aux dispositifs dédiés à l'activité physique adaptée. L'innovation me semble ainsi être un élément plus structurant et pourrait même devenir synonyme de prévention. Je pense ici, par exemple, aux progrès exceptionnels accomplis en matière de repérage et de traitement anticipé du cancer.
Le second objectif consiste à moderniser le fonctionnement du système de santé afin de faciliter l'accès aux soins, en continuant à améliorer la répartition des compétences entre les différents acteurs de la santé. L'élargissement des compétences des pharmaciens en matière de prescription d'antibiotiques, avec la possibilité d'effectuer des tests rapides d'orientation diagnostique (Trod) pour les angines et les cystites, illustre cette démarche.
Je rappelle, d'ailleurs, que l'angine représente 6 millions de consultations chez un médecin chaque année, et la cystite 3 millions. Sans prétendre qu'il s'agit d'une solution miracle, une coopération efficace et encadrée par un protocole validé par la Haute Autorité de santé (HAS) permet au pharmacien qui aurait un doute quant à la nature de la cystite de trouver un rendez-vous adapté chez un médecin.
L'élargissement des compétences vaccinales des personnels de proximité est également prévu, sans oublier la création d'un forfait pluriacteurs permettant de financer des équipes de soins, dans une logique de généralisation d'une partie des expérimentations figurant à l'article 51 de la LFSS pour 2018. Plus concrètement, certaines expérimentations semblent mûres pour un financement qui se ferait davantage à la capitation qu'à l'acte. Des dispositifs appuyant des parcours de coopération et un financement adaptable aux besoins des patients s'apprêtent donc à entrer dans le droit commun.
Enfin, le PLFSS organise la réforme du financement des établissements de santé, avec la fin du caractère central de la tarification à l'activité (T2A). Précisons néanmoins qu'il s'agit non pas d'abandonner les objectifs chiffrés par établissement, mais plutôt d'un changement au niveau des typologies d'activités. Ainsi, les établissements dont l'activité première est la chirurgie encadrée resteront essentiellement financés par la T2A, tandis qu'un centre hospitalier universitaire (CHU) ou un hôpital de la proximité assument d'autres responsabilités, qui les empêchent d'être financés pour l'essentiel via ce mécanisme.
Le texte prévoit aussi une meilleure articulation entre la complémentaire santé solidaire (C2S) et certains minima sociaux, dont l'allocation aux adultes handicapés (AAH), afin de faciliter l'accès à une complémentaire santé.
S'y ajoutent des mesures relatives à l'accès aux médicaments, afin de compléter les outils de gestion visant à mieux anticiper et remédier aux pénuries que nous connaissons périodiquement. Il faut d'ailleurs adopter une approche de terrain dans ce domaine et ne pas se borner à considérer les stocks nationaux de médicaments, alors qu'une partie de nos concitoyens est confrontée à des pénuries dans certains territoires. Toujours à ce sujet, je pense qu'il faut distinguer, dans cet ensemble, les produits plus matures, essentiels pour soigner les Français.
Mme Élisabeth Doineau, rapporteure générale. - Merci, monsieur le ministre, d'avoir commencé par rappeler les conclusions du Comité d'alerte sur l'évolution des dépenses d'assurance maladie, auxquelles mes collègues pourront se référer.
Ma première interrogation porte sur les revues de dépenses : l'article 17 du projet de loi de programmation des finances publiques (LPFP) prévoit que les économies issues du dispositif de revue des dépenses instauré par l'article 167 de la loi de finances pour 2023 et par l'article 21 de la LPFP représentent un effort de 6 milliards d'euros par an pour les années 2025 à 2027, répartis entre les différentes administrations de sécurité sociale. La rédaction du rapport annexé suggère néanmoins qu'il s'agirait non pas d'un effort de 6 milliards d'euros chaque année, mais d'une économie pour l'année 2025 seulement : pouvez-vous éclaircir ce point ?
Par ailleurs, comment le ministère de la santé a-t-il été associé aux revues de dépenses ? Un objectif global d'économies lui a-t-il été assigné dans ce cadre ?
Dans une note thématique relative à la médecine de ville en juillet 2023, la Cour des comptes a préconisé, afin de maîtriser les dépenses, une réforme des modalités de négociations de l'assurance maladie avec les professionnels de santé. Il s'agirait notamment de donner au ministre le pouvoir de prendre les mesures nécessaires, en cas d'échec des négociations, dans tous les champs conventionnels, et d'inscrire les dépenses de soins de ville dans une stratégie et des trajectoires pluriannuelles. Quelle appréciation portez-vous sur ces propositions ?
J'en viens ensuite à la clause de sauvegarde. La décision commandée par la Première ministre a récemment préconisé de ramener, à moyen terme, le produit de cette taxe à environ 0,5 milliard d'euros. Nous en sommes loin, puisque le produit de ladite clause a explosé, pour atteindre 1,6 milliard d'euros en 2023. La commission d'enquête du Sénat sur les pénuries de médicaments avait souligné que ce dispositif, conçu comme une corde de rappel budgétaire, n'était pas taillé pour devenir un outil fin de régulation des dépenses. Il frappe ainsi tous les médicaments, indépendamment de leur intérêt thérapeutique ou de leur criticité industrielle.
Seriez-vous favorable à ce que la régulation des dépenses liées aux médicaments intègre mieux les enjeux d'approvisionnement, qui deviennent majeurs dans notre pays ? Faut-il mieux protéger les médicaments essentiels à la prise en charge des patients, ou ceux dont la chaîne de production et le niveau de rentabilité apparaissent particulièrement fragiles ?
Ma dernière interrogation porte sur la fiscalité nutritionnelle : celle-ci pourrait constituer une source de recettes intéressante et contribuer à une politique de santé publique, par un travail de prévention des maladies cardiovasculaires, du diabète, du surpoids et de l'obésité.
Seules les boissons sucrées et édulcorées font l'objet d'une taxation spécifique à visée comportementale, cette dernière ayant rapporté 600 millions d'euros en 2022. Réformée en 2018, elle devait donner lieu à une évaluation cordonnée par la direction générale de la santé (DGS) pour l'automne 2023, afin d'apprécier ses impacts sur les choix des consommateurs.
En juillet 2023, le Conseil des prélèvements obligatoires (CPO) a encouragé la mise en oeuvre d'une telle fiscalité, en formulant deux recommandations. La première consiste, à court terme, à réformer la fiscalité actuelle sur les boissons sucrées et édulcorées, en augmentant les barèmes des contributions sur ces produits et en élargissant l'assiette aux boissons à base de soja, voire aux sirops. La seconde recommandation, sur le moyen terme, est d'étudier l'extension de cette fiscalité aux produits sucrés ou contenant des addictifs nocifs pour la santé. Une telle mesure est-elle étudiée par le Gouvernement ? Pouvez-vous nous communiquer les différentes hypothèses étudiées et chiffrées en termes de recettes ?
M. Aurélien Rousseau, ministre. - Concernant les revues des dépenses, le niveau de l'Ondam pour les années à venir est fixé dans le cadre de la LPFP. Les économies prévues d'ici à 2025 sont bien comprises entre 5 milliards d'euros et 6 milliards d'euros, toujours, je le rappelle, dans le cadre d'une progression tendancielle des dépenses de santé.
Une partie de l'effort s'effectuera au moyen de travaux de revue des dépenses stricto sensu, sous la forme de lettres de mission adressée par la Première ministre à des inspections, afin de creuser certaines pistes. Je pense, entre autres, aux travaux que nous engagerons sur les dispositifs médicaux en ville et à l'hôpital, dans la perspective d'évaluer leur efficience et leur pertinence en continu.
Au-delà des discussions sur le PLFSS, je souhaite travailler avec les parlementaires, le plus en amont possible, sur cinq sujets. Le premier d'entre eux concerne le remboursement des médicaments présentant un faible service médical rendu, ce sujet s'imbriquant avec celui du rapport avec les laboratoires. Lorsque les dépenses de médicaments progressent de 7 % en un an, la question ne peut être écartée.
Le deuxième élément a trait à la pertinence des prescriptions, axe que j'ai fait figurer dans la lettre de cadrage adressée au directeur général de l'assurance maladie, car j'estime que nous avons encore des progrès à accomplir dans ce domaine.
Ce travail sera engagé dans le cadre de la négociation conventionnelle : si nous retenons la revendication d'un C à 30 euros, je souhaite, au nom du Gouvernement, inciter à la responsabilisation dans la prescription. Des outils peuvent être mobilisés à cet effet, alors qu'une partie des professionnels de santé signalent des excès.
J'en viens à présent aux fraudes. Les plus massives d'entre elles suivent parfaitement la courbe des revenus. Autrement dit, les plus gros fraudeurs sont aussi les plus gros bénéficiaires. Je ne traiterai pas ici, à l'occasion d'une revue des dépenses, le sujet particulier des professionnels de santé : il doit se régler essentiellement dans le cadre conventionnel. L'assurance maladie dispose aujourd'hui d'outils lui permettant de repérer les parcours de soins anormaux. Lorsque, au sein du même département, on constate que mille patients suivent exactement le même parcours de soins, cela mérite de s'y intéresser. La fraude est un poison pour notre contrat social ; il faut la combattre.
Si nous parvenons à prendre le virage structurel de la prévention que j'appelle de mes voeux, notre outil de financement et de pilotage de la dépense, l'Ondam, continuera de buter sur cette réalité : la prévention représente un bénéfice à moyen terme, mais des dépenses à court terme. Il nous faut donc aujourd'hui inventer un dispositif de pilotage de la dépense de prévention.
Dans le cas du Beyfortus - nous saurons rapidement si des hospitalisations massives ont pu être évitées -, le pilotage semble assez simple. Il en va autrement pour des dispositifs comme la « vaccination HPV » - contre les infections à papillomavirus humains -, qui ne produira ses effets que sur l'Ondam 2050.
La question se pose également de la contribution des organismes complémentaires à la prévention. Au-delà des quelques dispositifs vertueux qui ont été mis en place, je souhaite que nous sortions de la facilité qui consiste, pour le Gouvernement, à ponctionner les complémentaires pour véritablement les embarquer sur ce sujet.
S'agissant maintenant de la maîtrise des dépenses de médicaments, nous avons deux leviers à notre disposition : la négociation sur les prix et le dispositif de clause de sauvegarde. Si nous laissions jouer à plein ce dernier, il « rapporterait » à l'État jusqu'à 1,8 milliard d'euros en 2023 et 2,4 milliards d'euros en 2024. Il me semble clair, dès lors qu'un dispositif de sauvegarde atteint de tels rendements, que nous avons un problème de conception. Il nous faut donc le refonder, d'autant que les laboratoires sont dans des situations très différentes.
Le PLFSS pour 2024 comporte un plafonnement de la clause de sauvegarde à 1,6 milliard d'euros. Cela nous oblige, parallèlement, à davantage d'exigence sur les questions d'accès aux médicaments essentiels et de pénurie, lesquelles touchent l'ensemble des pays européens. En la matière, nous avons mis en place une sorte de fonds de souveraineté. Il permet, pour certains médicaments, de proposer ponctuellement aux laboratoires une augmentation du prix, en échange de livraisons à la France. Nous l'avons activé dès cette année par le biais du Comité économique des produits de santé (CEPS), et certains laboratoires ont répondu présents. Je rappelle que, contrairement à ce que le lobby des laboratoires prétend, nous ne sommes pas en retard sur les médicaments innovants : la hausse de 7,7 % de la dépense de médicaments est tirée par ces médicaments, et les comparaisons internationales qui ont été faites portent sur des médicaments qui n'ont même pas fait l'objet de demande d'autorisation de mise sur le marché en France...
Certes, le dispositif actuel n'est pas satisfaisant à ce stade. Nous devons donc le restructurer. Parallèlement, l'industrie pharmaceutique française, comme celle des dispositifs médicaux, est puissante et disséminée sur notre territoire. Notre pays est aussi confronté à l'enjeu de la réindustrialisation. Nous devons ainsi gérer des contraintes qui sont parfois contradictoires. Imaginons que, demain, Pierre Fabre décide de quitter le Tarn ; cela poserait un léger problème !
En ce qui concerne, enfin, la fiscalité nutritionnelle, je suis à l'écoute des propositions du Sénat. Il faut trouver l'équilibre entre la liberté des Français de vivre et de s'alimenter comme ils l'entendent et l'impératif de santé publique. Je regrette que les propositions de la commission des affaires sociales de l'Assemblée nationale n'aient pas pu aboutir. Je suis donc ouvert sur le sujet, même si je reste convaincu que le principe du volontariat - on le voit avec le Nutriscore, qui bénéficie de l'engagement des industriels - doit être maintenu.
Mme Corinne Imbert, rapporteure pour la branche assurance maladie. - L'Ondam atteint, pour 2024, un montant vertigineux, dépassant pour la première fois 250 milliards d'euros. Je partage avec vous l'idée qu'il doit redevenir ce qu'il doit être : une autorisation parlementaire de dépenses.
Le Sénat n'oublie pas le comité d'alerte. Dans le cadre de la loi organique relative aux lois de financement de la sécurité sociale de 2022, nous avions souhaité instaurer une clause de retour devant le Parlement dès lors que la correction de l'Ondam dépasserait 1 %, soit, en l'espèce, 2,5 milliards d'euros. Or vous vous apprêtez à nous présenter une correction de l'Ondam 2023 de 2,8 milliards d'euros !
Les sous-objectifs atteignent également des montants importants : les dépenses de soins de ville approchent 110 milliards d'euros, le financement des établissements publics et privés dépasse 105 milliards d'euros. Monsieur le ministre, peut-être pourriez-vous nous présenter plus en détail ces sous-objectifs, de sorte que nous ayons une vision plus affinée des 200 milliards d'euros cumulés que représentent ces deux enveloppes.
Ma première question est la suivante : comment expliquez-vous l'état de notre système de santé et la crise dans laquelle ce dernier s'enfonce ? Je suis convaincue que, si nous faisions un sondage, peu de gens seraient satisfaits de telles dépenses.
Ma deuxième question porte sur la soutenabilité financière de l'assurance maladie. Comment éviterons-nous la banqueroute ?
J'en viens à l'hôpital, sujet que connaît bien la commission des affaires sociales, son ancienne présidente Catherine Deroche ayant présenté l'an dernier le rapport de la commission d'enquête sur la situation de l'hôpital et le système de santé en France. Le Gouvernement prévoit une réforme, à budget constant, des modalités de financement du champ médecine-chirurgie-obstétrique (MCO). De deux choses l'une : soit il s'agit d'une réforme cosmétique qui se borne à modifier le nom de compartiments de financement et qui créera une usine à gaz - auquel cas nous pourrions peut-être nous en passer -, soit il s'agit d'une réforme aux effets redistributifs. Dans ce dernier cas, quels seront les gagnants et les perdants ?
Dans son rapport remis l'été dernier, la commission d'enquête sénatoriale sur la pénurie de médicaments et les choix de l'industrie pharmaceutique française avait préconisé plusieurs mesures. Je n'ai trouvé, dans ce PLFSS, aucune disposition relative à la liste de près de 450 médicaments essentiels établie par les sociétés savantes et publiée par le ministère l'été dernier, rien non plus qui permette d'améliorer vraiment l'anticipation des ruptures. Quelle est la stratégie du Gouvernement en la matière et où en est la feuille de route du Gouvernement ?
L'article 27 du PLFSS vise à réguler les dépenses d'indemnités journalières (IJ) maladie. Pensez-vous qu'il soit réaliste de réduire ces dépenses par un contrôle accru des prescriptions, dès lors que la hausse des dernières années - +3,8 % en moyenne annuelle depuis 2010 - est, en partie, portée par des déterminants exogènes sans lien avec des arrêts non justifiés ? Je pense au vieillissement de la population active, à l'ouverture, en 2021, des indemnités journalières aux professions libérales, à la double grippe saisonnière en 2022 et, bien sûr, à la progression des pathologies liées à la santé mentale.
Les syndicats de médecins libéraux voient dans la suspension automatique des indemnités journalières après contre-visite médicale des médecins contrôleurs une remise en cause de leur compétence de prescription. Ne craignez-vous pas que cette mesure ne détériore davantage le climat des relations conventionnelles ?
Vous avez indiqué à plusieurs reprises, monsieur le ministre, que le doublement de la franchise médicale et de la participation forfaitaire était « sur la table » et constituait une option qui serait « sans doute retenue » dans le cadre du budget de la sécurité sociale pour 2024. La mesure, qui semble être de nature réglementaire, n'est pas inscrite dans le projet de loi. Avez-vous pris votre décision et comptez-vous la mettre en oeuvre ?
Enfin, vous avez évoqué d'éventuels déremboursements de médicaments qui sont aujourd'hui remboursés à 15 % par l'assurance maladie. Je vous invite à veiller aux effets de bord. Il ne faudrait pas que cela entraîne des reports de prescription vers des médicaments qui seraient remboursés à 30 % par l'assurance maladie. Cela coûterait plus cher et encouragerait les complémentaires santé à proposer à leurs assurés de nouveaux forfaits annuels prenant en charge des paniers de soins non remboursés par la sécurité sociale. Nous accentuerions alors la dégradation de notre système solidaire de sécurité sociale.
M. Aurélien Rousseau, ministre. - Je répondrai à vos questions en commençant par la dernière. Je n'ai pas annoncé le déremboursement des médicaments à 15 %. J'ai simplement indiqué que la question méritait réflexion. Dans une perspective de soutenabilité, le fait de revenir à l'intérêt médical d'un médicament pour justifier de la socialisation de son coût me semble plutôt sain. Cela étant, les effets de bord que vous avez cités existent bel et bien. J'y ajouterai le cas particulier de médicaments prescrits en masse, qui seraient fabriqués par des laboratoires français installés dans une seule usine dans un seul département. Le problème saute aux yeux...
Pour toutes ces raisons, le Gouvernement et le Parlement devraient travailler ensemble, de manière approfondie et tout au long de l'année sur cette question. Il n'est pas concevable de mener une réforme d'une telle ampleur, qui touche d'aussi près nos concitoyens, sans un débat démocratique transparent. La réflexion est ouverte, mais je n'ai pas présenté cette mesure comme une solution miracle.
Vous avez raison, madame la rapporteure, de souligner que la forte hausse des indemnités journalières est d'abord tirée par l'augmentation de la population active. C'est une bonne nouvelle, puisque c'est le corollaire de la baisse du chômage. Soyons clairs : les indemnités journalières les plus coûteuses sont celles qui sont liées aux maladies de longue durée. Cela renvoie donc aux questions de la qualité de vie au travail, de la prévention et de la reconversion professionnelle. L'explosion du volume des IJ parmi les plus jeunes de nos concitoyens est frappante, même si en coût, ces dernières ne représentent que 5 % du total.
Au fond, il est important de comprendre le sens de cette évolution : il y a là un signal sur le rapport au travail. Ma préoccupation principale est le sort des personnes qui, à 50 ans, sont fracassées par le travail ou par la vie. Elles doivent pouvoir se reconvertir et se dire qu'elles ont le choix, le cas échéant, de ne pas rester en catégorie active jusqu'à la fin de leur carrière. En la matière, il faut des mesures de prévention beaucoup plus fortes. Ces axes figurent dans la réforme des retraites, mais concernent également directement la santé publique.
Oui, certains médecins prescrivent trois ou quatre fois plus d'IJ que leurs confrères. Que l'assurance maladie, dans un dialogue confraternel et après redressement de patientèle, aille y regarder de plus près ne me choque pas. À l'inverse, nous avons tous croisé un jeune médecin qui, ayant prescrit de bonne foi des médicaments pour soulager les douleurs de ses patients, s'est senti en quelque sorte empêché de soigner lorsqu'il a reçu la lettre de l'assurance maladie lui reprochant de trop nombreuses prescriptions. À l'évidence, le sujet n'est pas simple. Nous avons, par ailleurs, engagé un chantier avec l'assurance maladie, de manière à retravailler ses correspondances, qui sont parfois comminatoires.
Madame la rapporteure, je suis ouvert à la discussion sur l'article 27 et sur la suspension automatique des IJ sans repasser par le médecin de l'assurance maladie. C'est une mesure identifiée comme irritante, mais elle a également valeur de symbole, en ce qu'elle réaffirme la notion de contrôle.
Le ministère de la santé ainsi que l'Agence nationale de sécurité du médicament et des produits de santé (ANSM) suivent avec attention la liste des médicaments essentiels que vous avez évoquée. J'en ai discuté ce matin même avec la présidente de l'Ordre national des pharmaciens : il y a un décalage entre l'état des stocks nationaux, qui sont de 20 % plus élevés que l'an dernier, et la réalité du terrain dans les pharmacies.
À ce sujet, j'ai tenu des propos qui étaient maladroits, puisqu'ils ont été mal compris. Nous avons constaté que les plus grosses pharmacies, notamment les groupes, avaient tendance à passer outre les grossistes-répartiteurs et à commander directement auprès des industriels afin de constituer leurs stocks. C'est un comportement tout à fait rationnel quand on a connu des pénuries, mais qui a des conséquences sur les petites et moyennes pharmacies. J'ai donc demandé à l'ANSM de remettre un peu d'ordre dans le circuit des médicaments.
J'ai déjà évoqué le fonds de souveraineté. Je citerai également le dispositif DP-Ruptures, grâce auquel les pharmaciens font remonter les ruptures. Je souhaite que cet outil soit généralisé, et je soutiendrai une éventuelle proposition de loi en ce sens. Nous devons pouvoir en permanence confronter ce que nous disent les industriels avec la situation réelle. En tout état de cause, nous sommes mobilisés au quotidien sur la question des stocks. À la fin, c'est la violence des épidémies hivernales qui fera la différence. Aujourd'hui, je me garde bien de dire à nos concitoyens que le niveau des stocks nous protège : rien n'est pire, quand vous vous êtes rendu en vain dans trois pharmacies à la recherche d'un médicament, d'entendre un ministre nier l'existence de toute pénurie.
J'en viens à la question du financement. Depuis plusieurs années, la T2A est rendue en partie responsable de la dégradation de la situation. Il est, selon moi, possible d'identifier des typologies de soins homogènes - en orthopédie ambulatoire par exemple -, qui se prêtent bien à la T2A. À l'inverse, les CHU ou les gros hôpitaux généraux, qui dispensent des soins de recours ou accueillent les cas les plus lourds, doivent recevoir des dotations publiques, la T2A ne permettant pas la prise en compte de leurs spécificités. S'ajoutent à cela les enjeux de santé publique, pour lesquels nous souhaitons que les établissements s'engagent. Cela implique une présence territoriale et le maintien d'activités qui ne sont pas forcément rentables.
Mon objectif n'est donc pas de tendre au financement de l'ensemble des établissements par une part minoritaire de T2A, mais que chaque établissement soit financé par les différentes dotations qui correspondent à la diversité de son exercice.
Je ne saurais vous répondre sur l'identification des gagnants et des perdants de la réforme. Personne ne crée d'usine à gaz par plaisir. Nous l'avons vu avec les soins de suite et de réadaptation (SSR) et avec la psychiatrie : les effets redistributifs des réformes de tarification sont difficiles à évaluer. En l'espèce, nous savons le faire globalement pour 2024. Pour les années suivantes, nous suivrons la question de près. La mise en oeuvre de la réforme sera progressive. Elle doit permettre un meilleur ajustement à la situation des différents hôpitaux, mais je ne doute pas qu'elle fera des perdants que nous n'aurions pas identifiés, comme ce fut le cas à l'occasion d'autres réformes.
Il en irait de même, par exemple, si, comme certains le réclament, nous remettions à plat le coefficient géographique applicable outre-mer : cela ferait assurément des perdants.
Je considère, là encore, que le suivi de la réforme de la tarification mérite un échange avec le Parlement qui soit plus approfondi que la simple audition du ministre la veille de l'examen du PLFSS. La remise d'un rapport par le Gouvernement, pour un meilleur rendu compte tout au long de l'année, me semble une bonne idée.
Enfin, votre dernière question - c'est en fait la première - est redoutable. Je serais très inquiet si nous étions les seuls au monde dans cette situation. Ce n'est pas le cas : j'ai rencontré récemment mon homologue allemand : la situation des hôpitaux en Allemagne est catastrophique. Le vieillissement de la population, la prise en charge des maladies chroniques ou encore les progrès de la médecine - dans la lutte contre les cancers pédiatriques ou contre le cancer du sein par exemple - font que les dépenses de santé continueront de progresser.
On peut s'étonner, la Première ministre s'interroge également, que, dans ce contexte de progrès, le mécontentement de la population perdure. Notre système est trop souvent présenté comme à bout de souffle. Certes, dans certains territoires, en particulier dans les déserts médicaux, la situation est dans l'impasse. Mais on voit naître aussi, parfois dans ces mêmes territoires - dans le XVIIIe arrondissement de Paris, en Dordogne ou encore dans le Tarn -, des initiatives ou des coopérations inouïes. Par ailleurs, même s'ils nous coûtent de plus en plus cher, des progrès exceptionnels sont accomplis. Voyez le programme Interception de prévention des cancers de Gustave-Roussy !
Selon moi, la soutenabilité financière de notre système à moyen terme réside dans notre capacité à prendre véritablement le virage de la prévention. Cela va au-delà, par exemple, du site mangerbouger.fr ou d'incitations à la marche. Les uns après les autres, mes prédécesseurs ont tenté en vain de formuler l'idée - cela leur a ensuite collé à la peau - selon laquelle une meilleure santé de l'hôpital passerait par la diminution du nombre de patients qui y arrivent. Mettons plutôt dans la tête de nos concitoyens l'excellence de nos dispositifs de prévention, de médecine personnalisée, de médecine prédictive ou encore d'intelligence artificielle. J'ai obtenu que, dans le cadre de France 2030, une nouvelle ligne budgétaire de 350 millions d'euros environ soit ajoutée pour de l'investissement en prévention santé. En France, nous sommes très bons dans ce domaine, mais ce sont les pays étrangers qui achètent nos produits !
Le problème est donc structurel. Je dis toujours que, en dehors des personnes âgées qui sont mortes en établissements d'hébergement pour personnes âgées dépendantes (Ehpad), le décès de nombreuses personnes en Seine-Saint-Denis pendant la crise de la covid est dû à des déterminants sociaux de santé ou autres comorbidités, par exemple l'obésité. Nous sommes en retard sur la recherche en prévention de l'obésité, et le traitement de cette pathologie connaît d'importants progrès thérapeutiques.
Bien évidemment, je ne peux me satisfaire de vous présenter un budget dont le déséquilibre s'élève à 9 milliards d'euros et pourrait atteindre, à moyen terme, 17 milliards d'euros. Je pense néanmoins que seul l'investissement dans la prévention nous permettra de tenir, compte tenu du vieillissement de la population, de la prévalence accrue des maladies chroniques et des conséquences à venir du réchauffement climatique.
Nos dispositifs de financement doivent être suffisamment agiles pour suivre les évolutions thérapeutiques. Aujourd'hui, lorsque Gustave-Roussy détecte un cancer du sein chez une patiente, cette dernière suit, en tout et pour tout, un traitement de cinq jours consécutifs. Or cela rapporte beaucoup moins à l'Institut que s'il lui proposait trois fois quatre jours de chimiothérapie.
M. Alain Milon. - Merci pour ces réponses détaillées, monsieur le ministre. Un ancien rapporteur général de notre commission, Alain Vasselle, faisait la même comparaison que vous s'agissant des déficits. Il disait, sous forme de boutade, qu'il valait mieux supprimer Bercy et opter pour une gestion paritaire du budget de l'État !
Comme tous mes collègues, je m'inquiète de l'évolution du financement de la sécurité sociale et, de manière générale, du système de santé français, dont la financiarisation s'accélère.
Mes questions portent sur les innovations en santé, qui avancent à un rythme soutenu et constituent un espoir pour les malades. La médecine de demain combinera des technologies de pointe pour apporter aux patients des solutions personnalisées, préventives et prédictives. La France est depuis longtemps reconnue dans ce domaine, pour la qualité de sa recherche en santé et sa capacité à assurer une mise à disposition rapide. Toutefois, les mécanismes régissant l'accès aux innovations ont été mis en place au fil du temps et sont perçus comme complexes par les porteurs de projets. Qu'en pensez-vous ?
Parmi les solutions innovantes, la chirurgie constitue un parfait exemple de l'excellence française. Mais le système actuel d'évaluation n'est pas adapté au rythme de diffusion des innovations. Le forfait innovation mis en place en 2015 n'apparaît pas comme un outil adapté, d'autant que les délais d'instruction et de mise en oeuvre rendent le dispositif peu attractif. Que comptez-vous mettre en place pour amorcer un réel changement, permettant un accès plus rapide aux actes innovants, tout en assurant une traçabilité et un encadrement de la tarification ?
M. Jean-Marie Vanlerenberghe. - Je souhaiterais vous soumettre quelques pistes d'économie.
Je pense notamment aux fraudes à l'assurance maladie ou aux anomalies. Bien que celles-ci soient nombreuses, et malgré nos sollicitations, les estimations tardent. Nous ne pouvons pas évaluer et intervenir dans ce domaine sans estimations. Or la Caisse nationale de l'assurance maladie (Cnam) est très en retard par rapport aux autres caisses. Compte tenu des sommes à récupérer - 5 à 6 milliards d'euros, selon la Cour des comptes -, il faut aller plus vite.
Par ailleurs, on constate un certain nombre d'actes redondants et inutiles dans certaines disciplines médicales, comme la radiologie ou la biologie, et ce, non pas du fait des médecins, mais de l'organisation des parcours. Chacun à leur tour, le médecin généraliste, le spécialiste, l'hôpital vont faire et refaire des radios, notamment au regard de la compétence qu'ils reconnaissent à tel ou tel cabinet de radiologie. C'est un problème à régler.
Enfin, nous sommes quelques-uns ici à nous en souvenir, nous avons un jour auditionné le directeur du centre hospitalier de Valenciennes : celui-ci, grâce au management mis en place, a vu son fonctionnement amélioré. Il ne souffre d'aucune pénurie de personnel et son budget est équilibré. Je vous invite à le visiter et le recommander pour ses bonnes pratiques.
M. Olivier Henno, rapporteur pour la branche famille. - D'un trait d'humour, monsieur le ministre, vous avez relativisé le déficit figurant dans le prochain PLFSS. Pour ma part, je ne me résous pas à voir le système de protection sociale déficitaire : cela revient à reporter son financement sur les générations futures, ce qui ne me paraît ni vertueux ni responsable.
Vous avez formulé une réponse intéressante sur la prévention. La solution que vous préconisez passerait par un changement des comportements. Mais envisagez-vous aussi des changements structurels en matière de régulation ou des augmentations de recettes ? Si oui, lesquels ?
Alors que notre pays est passé du numerus clausus au numerus apertus, pensez-vous que nous formons aujourd'hui assez de médecins ? Si ce n'est pas le cas, que comptez-vous faire ?
M. Bernard Jomier. - Je partage complètement la remarque d'Olivier Henno sur la soutenabilité de notre système de sécurité sociale. Pour nous, le choix politique - cela en est un - de mettre la sécurité sociale en déficit est une question primordiale. Chaque année, par les transferts de dette à la Caisse d'amortissement de la dette sociale (Cades), la sécurité sociale est privée de 10 milliards d'euros ; si une telle mesure n'avait pas été prise, il n'y aurait pas de déficit !
En outre, le décalage entre les données financières et les résultats obtenus a de quoi inquiéter. Un système de santé doit permettre de faire progresser les indicateurs de santé, dont les deux principaux sont le taux de mortalité infantile - la France régresse dans ce domaine - et l'espérance de vie à la naissance - notre pays vient de glisser de la sixième à la treizième place du classement des pays de l'OCDE. Pouvez-vous nous donner votre avis sur la question ?
Vous avez évoqué la problématique de la pertinence, qui avait été très fortement portée par Agnès Buzyn. Comment peut-on garantir la pertinence des soins avec un système de financement favorisant l'activité à l'hôpital et l'acte dans le secteur ambulatoire, et une financiarisation galopante ?
Nous partageons tous votre préoccupation et votre volontarisme en matière de prévention. Toutefois, votre approche semble s'articuler autour de la prévention médicalisée, alors que, dans un rapport récent, deux collègues députés, Cyrille Isaac-Sibille et Ericka Bareigts, ont estimé qu'une telle politique de prévention devait porter sur les déterminants.
Ma dernière question a trait, non pas au PLFSS, mais à un point qui viendra en discussion la semaine prochaine : la fin de l'aide médicale de l'État (AME). Quelle est votre position sur le sujet ?
Mme Jocelyne Guidez. - Le dispositif de l'article 38 du PLFSS ne concerne que les enfants jusqu'à 6 ans. Que faisons-nous pour un enfant ayant 4 ans aujourd'hui et qui en aura 7 au moment de l'entrée en vigueur ? Les frais pour les enfants de 0 à 6 ans sont remboursés de manière forfaitaire, avec une prise en charge partielle par les mutuelles. Que faisons-nous pour ceux qui n'ont pas de mutuelle ? Je pourrai multiplier les interrogations, car je suis assez inquiète sur le sujet, mais j'en reste là, compte tenu du nombre de questions...
Mme Céline Brulin. - La prévention, vous l'avez implicitement dit, est souvent un poncif : on en parle beaucoup, mais, en réalité, il ne se passe pas grand-chose. Vous-même, vous l'évoquez avec force, sans que je voie réellement le début d'une stratégie ou d'un plan qui permettrait d'acter un changement de paradigme.
Je rejoins les propos de la rapporteure Corinne Imbert sur les raisons de l'accroissement des indemnités journalières, qui ne sont pas, selon moi, le fait de prescriptions anormales de médecins. Pensez-vous que faire contrôler les médecins par d'autres médecins « missionnés » par les employeurs est de nature à renforcer la confiance ?
Mesurez-vous l'effet que peut faire, dans une population dont un tiers des membres renoncent à se soigner et font face à des pénuries de médicaments, l'annonce d'une explosion des dépenses et de la nécessité de se serrer la ceinture ?
Enfin, à quoi va servir le débat sur le PLFSS pour 2024, notamment ici au Sénat, quand l'Ondam a été rejeté dès l'examen en commission des affaires sociales à l'Assemblée nationale et que l'article 49 alinéa 3 de la Constitution a dû être activé dès hier soir sur la deuxième partie du texte ? Pour la sincérité de nos débats, pouvez-vous nous éclairer sur les marges de manoeuvre existantes ? Nos discussions pourront-elles avoir un quelconque effet ?
Mme Émilienne Poumirol. - Je vous remercie, monsieur le ministre, de vos propositions de travail, qui m'apparaissent comme une marque - bienvenue en ces temps difficiles - de considération envers le Parlement.
Nous savons bien, comme vous l'avez souligné, que la prévention est un investissement d'aujourd'hui, dont le résultat ne sera constaté qu'en 2050. Le rapport que Mélanie Vogel avait rendu au nom de notre commission sur la sécurité sociale écologique du XXIe siècle montrait à quel point la prévention devait être intégrée dans toutes nos politiques publiques. Or, à l'heure actuelle, la cohérence entre les actions menées par les différents ministères manque.
S'agissant du médicament, comment justifier des prix allant jusqu'à 1 million d'euros la dose, en particulier dans les thérapies géniques ? Comment contrôler cela ? Aujourd'hui, du fait du secret des affaires, il n'y a aucune transparence sur les prix des médicaments innovants, souvent issus de recherches publiques ou parapubliques. Peut-on avancer sur ce dossier ?
Mme Pascale Gruny, rapporteur pour la branche vieillesse. - Je voudrais revenir sur le prélèvement supérieur à 1 milliard d'euros réalisé sur la branche accidents du travail et maladies professionnelles (AT-MP). Au moment où l'on parle de prévention, ne serait-il pas judicieux de laisser cet argent, qui leur appartient, aux entreprises, afin qu'elles fassent davantage de prévention ? Chaque année, l'argument est le même : la sous-déclaration des accidents et maladies professionnels. Mais, dans ce cas, informez mieux les médecins ! Je ne suis plus rapporteur de cette branche, mais je viens du monde de l'entreprise et je peux vous assurer que les efforts faits auprès des salariés et des entreprises, en termes financiers ou d'information, donnent des résultats.
M. Aurélien Rousseau, ministre. - S'agissant de l'accès précoce aux innovations, mon prédécesseur avait demandé une expertise globale, comprenant notamment des éléments de comparaison avec les pays étrangers, pour comprendre l'origine des reproches persistants en matière de délais. Je disposerai d'un retour au premier trimestre de 2024 et, dans l'attente, je ne me sens pas en mesure de réformer ce système d'accès précoce. Cela étant, au regard des discussions que j'ai eues avec le président de la HAS, celui-ci est conscient de la nécessité de travailler sur ce calendrier. Nous avons donc un chantier devant nous. De la même manière, il faut disposer d'une certaine agilité dans la tarification pour pouvoir suivre les innovations.
Par ailleurs, en matière d'évaluation des actes de chirurgie, on sait aussi que certains hôpitaux, pour être attractifs, ont acheté des robots chirurgicaux, lesquels ne se révèlent absolument pas pertinents dans certaines prises en charge de pathologies. L'évaluation dans la durée de la pertinence doit donc aussi englober les achats et l'utilisation de matériel.
Je ferai un détour pour répondre à la remarque du sénateur Jean-Marie Vanlerenberghe, en soulignant que la réouverture de la négociation conventionnelle permet aussi de banaliser le fait que l'assurance maladie puisse se retourner vers les médecins quand elle repère des actes redondants. La montée en puissance du dossier médical partagé (DMP) devrait être utile sur cette question, tout comme les innovations technologiques liées aux systèmes d'information et à l'intelligence artificielle. Il y a, ensuite, des questions de bonnes pratiques. À ce propos, je me rendrai volontiers au centre hospitalier de Valenciennes, où je ne suis jamais allé.
Contrairement à ce que Bernard Jomier et Olivier Henno semblent avoir compris - j'ai dû mal m'exprimer -, je ne considère pas que la cible d'un déficit à 17 milliards d'euros soit satisfaisante. Je suis aussi, en quelque sorte ministre des comptes sociaux, et je sais que, si notre système socialisé d'assurance maladie ne tient pas, d'autres acteurs privés viendront prendre sa place. C'est pourquoi je suis très engagé sur ce sujet essentiel.
Je souhaite lever toute ambiguïté : je n'estime pas qu'il soit possible de doubler le déficit dans la période qui s'ouvre. Nous devons trouver la manière de le maîtriser, ce qui renvoie à d'autres questions : qu'est-ce qui est maîtrisable ? Qu'est-ce qui ne l'est pas ?
Pour ce qui concerne les infirmières, la situation dépend aussi des territoires. Je rappelle qu'un protocole avait été signé par Jean Castex avec Régions de France. Au comité de pilotage de la semaine dernière, l'association était représentée par Marie-Guite Dufay. Je crois que nous avons levé toute une partie des incompréhensions sur les chiffres de départ, sur l'investissement dans les instituts de formation en soins infirmiers (IFSI). Chaque année, plus 17 % d'étudiantes infirmières quittent les écoles en cours de formation. La « réingénierie » du parcours est un sujet majeur. Souvent, dans Parcoursup, aucune préférence géographique n'est mentionnée. Nous devons travailler sur ce sujet, mais je pense que nous sommes sur la bonne voie.
Pour ce qui est des médecins, il faut se parler franchement : il y a nettement plus de médecins en formation qu'auparavant. Dans le secret de mon bureau, certains me disent même que, avec l'intelligence artificielle, on n'aura peut-être plus besoin de radiologues ou de dermatologues dans vingt ans. C'est le même raisonnement qui avait conduit au numerus clausus il y a trente ans. Pour ma part, je pense que l'on aura toujours besoin de médecins. L'université a eu besoin d'un délai d'ajustement pour se mettre en situation de former. Ce qui me préoccupe le plus actuellement, c'est la baisse des étudiants en pharmacie. Cela deviendra un sujet très important.
Par ailleurs, nous savons tous que le manipulateur en électroradiologie, à l'hôpital, a une fonction clé, même si personne n'en parle jamais. Or un tiers seulement des étudiants qui aspirent à exercer cette profession parvient au bout des trois ans de formation.
Il faut prendre garde à ne pas oublier les professions, autres que les médecins, dont il faut maintenir l'attractivité.
Monsieur Jomier, non, je ne crois pas que nous ayons fait le choix du déficit de la sécurité sociale. Je ne fais pas ce choix. Cela dit, pour être très clair, et quitte à faire du « en même temps », si une partie des exonérations de cotisations pèse évidemment sur les ressources de la sécurité sociale, je crois - j'ai évolué sur ce point - qu'elles ont aussi permis de faire baisser le chômage et de disposer d'éléments sur ce qui permet de financer notre modèle social. C'est un débat de fond que nous pouvons avoir.
Comme vous en reparlerez sans doute avec Thomas Cazenave au moment de l'examen du budget, nous allons faire évoluer le « bandeau famille ». Cette évolution est très importante. Dès cette année, 650 millions d'euros seront gelés. Cette exonération concernait des salaires assez élevés et correspondait surtout à une demande de l'industrie, même si le sujet n'est plus aujourd'hui l'attractivité des emplois industriels.
De mon côté, je me battrai avec acharnement pour les compensations pour la sécurité sociale. En 2017, alors que j'étais directeur adjoint du cabinet de Bernard Cazeneuve, la branche maladie était à 400 millions d'euros de l'équilibre, ce qui correspondait exactement à un déficit très clairement identifié de compensations de l'État. C'est l'une des plus grandes tristesses que j'ai connues dans ma vie professionnelle et politique. Je serai très engagé sur ce point, car, je le répète, la sécurité sociale n'appartient pas à l'État.
M. Jean-Marie Vanlerenberghe. - Bravo !
M. Aurélien Rousseau, ministre. - Monsieur le sénateur Jomier, de nombreux facteurs expliquent la situation en néonatologie. Trois sont clairement identifiés : le caractère plus tardif des grossesses des primoparturientes, avec une mortalité infantile toujours plus forte ; la naissance, grâce aux progrès de la médecine, de bébés qui n'auraient pu naître auparavant, mais qui ne survivent pas au-delà de quelques mois ; l'existence d'une difficulté majeure dans les services de néonatologie à de nombreux endroits.
Cela dit, je pense qu'il s'agit, in fine, en très grande partie, comme sur l'espérance de vie, d'un sujet d'inégalités sociales de santé. Oui, la mortalité infantile n'est pas la même en Seine-Saint-Denis ou dans certains territoires ruraux qu'au coeur de Paris.
Cela m'amène à revenir au sujet de la prévention. Quand j'étais directeur général de l'agence régionale de santé (ARS), le programme de réduction des inégalités sociales avait permis de faire baisser le risque en néonatologie. Oui, une femme précaire, c'est un risque sanitaire. Cela signifie que l'hôpital va devoir consacrer plus d'argent à sa prise en charge et à son suivi. Finance-t-on les hôpitaux de manière à ce qu'ils puissent consacrer plus d'argent à la prise en charge des plus précaires ? C'est à mes yeux le déterminant central.
Madame la sénatrice Brulin, nous ne l'avons peut-être pas assez formalisé - je suis encore dans ma période d'essai, puisque cela fait trois mois et six jours que je suis ministre -, mais je crois profondément que l'on ne s'en sortira que par la prévention - primaire, secondaire, tertiaire, quaternaire - et la santé publique. Les sujets doivent bouger.
Donc, oui, vous avez raison, nous n'avons pas suffisamment écrit la feuille de route pour embarquer tout le monde. Je suis d'accord avec vous. C'est l'un de mes objectifs. Par exemple, l'assurance maladie a réussi un changement culturel extrêmement fort, en étant beaucoup plus acteur de la prévention, en réinventant certains sujets sur lesquels elle était active il y a vingt ans et auxquels elle a renoncé pour diverses raisons - je pense notamment aux centres de soins, de vaccination, etc.
Je suis tout à fait convaincu que la dégradation actuelle de certains de nos indicateurs est liée au fait que le tout-curatif, qui était notre ADN, est à bout de souffle. Il y a sans doute une dégradation de l'offre, y compris curative, dans certains endroits, mais le problème structurel est que nous sommes culturellement en retard dans la prise en compte de la prévention.
Monsieur Jomier, vous avez raison sur la question de l'acte. C'est pourquoi mon objectif est d'arriver, pour le financement du médecin, aux trois mêmes blocs que pour le financement de l'hôpital. Sans espérer parvenir à un jardin à la française, je pense que le sujet est le même. Vous retrouverez ce point dans la lettre de cadrage.
Madame la sénatrice Guidez, je suis résolument convaincu que l'ensemble de notre système ne pivotera que si l'on consacre à la santé de l'enfant les moyens nécessaires. Un important travail, qui sera présenté dans quelques semaines, a été réalisé par la professeur Gras-Le Guen avec Adrien Taquet. Ces derniers ont formulé 220 propositions.
Vous avez raison, la sensibilisation à l'importance des 1 000 premiers jours a fait progresser les choses, mais je pense que l'on se tromperait en posant une barrière, à 1 000 jours ou à sept ans, parce que certains troubles peuvent être détectés plus tard et doivent pouvoir être remboursés sans recours aux complémentaires santé. Les évolutions de ces dernières années dans la connaissance des troubles du neurodéveloppement (TND) montrent que nous sommes en capacité, si nous disposons de ce dispositif de repérage et de prévention, de faire reculer l'autisme comme jamais. Je suis donc d'accord avec vous pour dire que les frontières d'âge ne sont pas satisfaisantes à ce stade.
Monsieur Jomier, l'aide médicale d'État (AME) est un dispositif indispensable. C'est un dispositif de santé publique. Je crains deux conséquences de l'aide médicale urgente (AMU), que l'on a pu constater dans les pays ayant basculé dans le système que la majorité du Sénat a adopté dans le projet de loi Immigration.
Le premier risque est de déverser sur l'hôpital tous les soins urgents, donc de jeter un voile pudique sur le coût qui en résultera, lequel sera noyé dans les dépenses hospitalières - c'est ce qui se passe dans de nombreux pays. L'AME fait aujourd'hui partie des dépenses suivies de très près, étant payées par l'État. Je pense qu'aucun médecin ne refusera de soigner quelqu'un qui est arrivé aux urgences parce qu'il ne peut attester de son AME ou de son AMU.
Le second risque est, à mes yeux, un sujet de santé publique majeur. Le but de la prise en charge est que l'on intervienne avant que la situation ne soit devenue trop grave. En particulier, si la médecine de ville n'est plus là pour soigner toutes les pathologies infectieuses telles que la tuberculose ou l'hépatite, des pathologies se diffuseront. L'Espagne, qui a tenté cette réforme, est revenue en arrière.
Gérald Darmanin et moi-même avons confié une mission sur ce sujet à Patrick Stefanini et à Claude Évin, qui s'y sont déjà totalement immergés. Quand un dispositif coûte plus de 1 milliard d'euros à la nation, il est normal qu'on le regarde ! Je pense, par exemple, que l'on pourrait mettre certaines opérations sous entente préalable, mais cette piste reste à creuser.
Par ailleurs, je voudrais évacuer une partie des fantasmes. Tout le monde nous parle des oreilles décollées, mais, l'an dernier, il n'y a eu que 35 opérations, pour un coût total de 6 000 euros. Et encore ne parle-t-on que d'organisations humanitaires françaises qui envoient des chirurgiens pour réparer ces difformités à l'étranger ! On ne parle pas d'un soin de confort.
Ma position est simple : il doit être possible de « challenger » tout dispositif auquel le Parlement s'intéresse - ainsi, en 2019, Édouard Philippe a réduit le panier de soins. Je ne suis absolument pas opposé à ce que l'on regarde à nouveau l'AME, mais, j'insiste, je considère qu'il s'agit d'un dispositif de santé publique.
Je suis heureux que ce soit la sénatrice Brulin qui parle de « cocooning » des médecins généralistes libéraux...
Je répète que nous débattrons de l'article 27, qui est une mesure signal. Ce débat n'a pas eu lieu en séance publique à l'Assemblée nationale - il n'a eu lieu qu'en partie en commission. Je souhaite que nous l'ayons. Franchement, je ne suis pas certain qu'il faille faire porter symboliquement et politiquement la responsabilité de l'explosion des indemnités journalières sur le patient.
Le mot « inflation » n'a pas été prononcé ici, mais, dans leurs critiques sur le PLFSS, toutes les fédérations ont regretté qu'il n'y ait pas de compensation suffisante de l'inflation. Le Gouvernement ne laissera pas les hôpitaux publics ou privés basculer « dans le rouge » du fait de l'inflation sur le terrain. Nous ferons un point à la fin de l'année, mais je pense d'ores et déjà que nous devrons intervenir pour tenir compte de l'inflation dans une nouvelle circulaire tarifaire.
S'agissant des franchises médicales, Jérôme Guedj et Cyrille Isaac-Sibille, qui ont rendu visite à la direction de la sécurité sociale, ont constaté ce que je leur avais dit, à savoir que nous avons travaillé sur ce sujet, notamment sur la question des conditions très précises des franchises médicales et des participations forfaitaires, avec le maintien des deux plafonds à 50 euros. Ce maintien est essentiel pour les personnes en affection de longue durée (ALD), qui atteignent les plafonds. Cette mesure, de nature réglementaire, a été instruite, et sa mise en oeuvre doit être précédée de quatre mois de consultations. Pour être clair, le Président de la République, la Première ministre et moi-même considérons aujourd'hui que la mesure est expertisée et prête à être mise en oeuvre à l'issue de ces quatre mois.
Toutefois, comme je l'ai dit dès que j'ai été nommé, je pense que l'on ne peut pas prendre de décision sans être allé au bout de l'examen parlementaire du projet de loi de finances, dans une période d'aussi grande pression sur le pouvoir d'achat. Il ne faudrait pas qu'à la fin, certains pensent que cette mesure n'aura servi qu'à faire les poches des gens... C'est une responsabilité du pouvoir réglementaire.
Vous avez raison, madame la sénatrice Poumirol, il n'y a pas de transparence des prix. Cependant, il faut savoir qu'une partie des industriels menace de ne pas mettre tel ou tel médicament sur le marché français s'il y a trop de pression sur les prix.
Il y a aussi une dimension de réindustrialisation, s'agissant notamment des médicaments critiques. Nous cherchons donc à atteindre plusieurs objectifs simultanément, le prix n'étant pas la seule variable de discussion avec les laboratoires.
Cela dit, je pense qu'il n'y a plus que trois personnes aujourd'hui qui comprennent comment fonctionne notre système de fixation des prix ! Nous devons le remettre à plat, nous demander quels doivent être ses objectifs, et que ces objectifs soient partagés démocratiquement.
Les dispositions du PLFSS relatives à la branche AT-MP relèvent de la compétence de mon collègue Olivier Dussopt. Je peux néanmoins vous dire que la modification de taux décidée lors de la réforme des retraites visait à répondre à un problème de sous-consommation. Si vous le permettez, j'adresserai ma réponse à cette question au président de votre commission dans le courant de l'après-midi.
M. Philippe Mouiller, président. - Merci, monsieur le ministre, de la qualité de vos réponses. Je vous dis à bientôt, en commission, puis dans l'hémicycle.
Ce point de l'ordre du jour a fait l'objet d'une captation vidéo qui est disponible en ligne sur le site du Sénat.
M. Nicolas
Grivel, directeur général
de la caisse nationale des
allocations familiales (Cnaf)
Réunie le mardi 31 octobre 2023, sous la présidence de M. Philippe Mouiller, président, la commission procède à l'audition de M. Nicolas Grivel, directeur général de la caisse nationale des allocations familiales (Cnaf).
M. Philippe Mouiller, président. - Nous auditionnons M. Nicolas Grivel, directeur général, de la Caisse nationale des allocations familiales (Cnaf) sur le projet de loi de financement de la sécurité sociale (PLFSS) pour 2024.
Cette audition fait l'objet d'une captation vidéo retransmise en direct sur le site du Sénat et disponible en vidéo à la demande.
Je me permettrai simplement de souligner, en introduction, que j'ai été frappé, comme sans doute de nombreux collègues, par la totale absence d'un volet « famille » au sein du texte déposé par le Gouvernement. Pourtant, les enjeux ne manquent pas, qu'il s'agisse de l'évolution préoccupante de la natalité ou des multiples questions que soulève la transformation du modèle familial. Je ne peux que constater que le PLFSS 2024 est muet sur tous ces sujets.
Monsieur le directeur général, je vais vous donner la parole afin que vous nous présentiez l'avis du conseil d'administration de la caisse sur le PLFSS 2024, sur les perspectives financières de votre branche et, si vous le souhaitez, sur les observations que j'ai formulées.
Les membres de la commission pourront ensuite vous interroger, à commencer par notre rapporteur de branche, Olivier Henno et notre rapporteure générale, Élisabeth Doineau.
M. Nicolas Grivel, directeur général de la Caisse nationale d'allocations familiales. - Effectivement, le PLFSS ne comporte que peu d'articles qui portent directement sur la branche famille, - nous sommes concernés par exemple par l'extension des publics bénéficiaires de la C2S en appui à nos collègues de l'Assurance maladie -, et nous sommes impactés bien davantage par des mesures réglementaires, en matière de lutte contre la fraude ou encore pour l'harmonisation à 9 mois de la condition de résidence sur le territoire national pour bénéficier des différentes prestations, alors qu'elle est de 6 mois pour les prestations familiales et de 8 mois pour les APL. Sur la fraude, il faut compter aussi avec la création, dans le PLFSS, d'un délit d'incitation à la fraude sociale, ce qui sera utile pour contrer un phénomène qu'on voit se développer en particulier sur les réseaux sociaux.
Cela étant dit, la branche famille fait face à une forte actualité, avec le renouvellement de sa convention d'objectifs et de gestion (COG), obtenu en juillet dernier dans des conditions favorables avec un large accord au sein de notre conseil d'administration. La nouvelle COG est ambitieuse, elle nous donne des moyens nouveaux pour mener à bien des réformes déjà votées comme celle des aides au logement, aussi bien que pour de nouveaux projets ; nous allons augmenter nos effectifs, cela n'est pas arrivé depuis longtemps, et le Fonds national d'action sociale (Fnas) va progresser de 6 % par an jusqu'en 2027, soit + 2 milliards d'euros dont 1,5 milliard pour la petite enfance, ce qui sera déterminant pour mettre en place le service public de la petite enfance (SPPE), d'abord pour accompagner les collectivités locales dans la montée en charge de ce service public, financièrement ainsi qu'en conseil et ingénierie. Ces éléments de forte actualité ne figurent donc pas en tant que tels dans le PLFSS, mais ils sont bien dans notre nouvelle COG et ils se traduisent également dans l'objectif de dépenses proposé par ce projet de loi de financement.
Nous sommes aussi fortement engagés dans le soutien aux politiques en direction de l'enfance, de la jeunesse, de la parentalité, la nouvelle COG prévoit de nouveaux moyens pour faire face en particulier aux difficultés financières de ces secteurs en période d'inflation. L'enjeu d'accompagnement des familles ne s'arrête pas aux 3 ans de l'enfant, nous sommes présents au-delà en soutenant les activités extra et périscolaires, nous soutenons les réseaux d'acteurs, les centres sociaux, et nous avons un rôle de facilitateur.
Je citerai quelques projets en cours, qui font suite à des mesures que vous avez votées récemment et qui sont au coeur de notre actualité.
D'abord, permettez-moi d'évoquer la « déconjugalisation » de l'allocation adulte handicapé (AAH), que vous avez votée à l'été 2022, bien que cela ne concerne pas le PLFSS. Nous avions alors eu un débat sur le délai d'application de cette réforme ambitieuse et complexe. Vous aviez tenu à une application dès octobre 2023, nous y sommes, et je peux vous dire ma confiance dans l'application effective, avec le versement du 5 novembre, de cette mesure de pouvoir d'achat tant attendue par les allocataires. Nous n'avons pas ménagé nos efforts pour cette mise en place rapide et pour que cette réforme ne fasse pas de perdants ; nous avons estimé que 25 000 à 30 000 allocataires pourraient perdre au changement, nous assurons qu'ils resteront dans le mécanisme antérieur tant qu'il leur sera plus favorable.
Je mentionnerai également la mise en place, au 1er décembre prochain, de l'aide universelle d'urgence pour les victimes de violences conjugales, prévue par la proposition de loi de Valérie Létard, que vous avez votée avec une large majorité en début d'année. Nous attendons les textes réglementaires, et de notre côté nous nous sommes mobilisés pour une application effective à la date prévue.
La Cnaf a également dans son actualité, le projet de loi sur le plein emploi, qui aura une incidence directe pour la gestion du RSA et notre lien avec France Travail, avec une entrée en vigueur prévue en 2025, ce qui représente un intense travail de préparation l'an prochain. J'ajoute également au chapitre des réformes d'ampleur à mettre en oeuvre la mesure sur le complément de mode de garde, que vous avez votée en PLFSS l'an dernier pour harmoniser le reste à charge quel que soit le mode de garde, et qui sera applicable en 2025 elle aussi.
Autre réforme d'importance qui nourrit notre actualité : la solidarité à la source et la modernisation de notre système de délivrance des prestations. Le RSA et la prime d'activité reposent sur un système déclaratif : les allocataires déclarent leurs revenus tous les trois mois et leur allocation est calculée sur cette base. Ce système est délicat du fait que les allocataires peuvent se tromper et que les textes sont d'application complexe. Nous devons alors ajuster les versements ou réclamer des indus, ce qui occasionne une forme d'insécurité pour des publics qui ont besoin de stabilité financière. Dès lors que nous sommes capables de connaître les ressources en amont, autant aller vers cette solidarité à la source, avec le montant net social indiqué sur la feuille de paie - c'est effectif depuis le 1er juillet et cela devient obligatoire au 1er janvier prochain -, puis des déclarations pré-remplies que les allocataires n'auront plus qu'à vérifier et à compléter le cas échéant, comme cela se fait pour l'impôt sur le revenu. Ce système simplifiera la vie des allocataires et les relations que nous entretenons avec eux, dans une logique d'accès au droit : nous conduisons cette réforme complexe par étapes, avec des expérimentations l'an prochain, puis une généralisation souhaitée en 2025.
M. Philippe Mouiller, président. - Merci, je confirme que la déconjugalisation de l'AAH est une réforme complexe à mettre en oeuvre.
Mme Élisabeth Doineau. - La Cour des comptes a refusé de certifier les comptes de la branche famille au motif qu'il y avait trop de paiements erronés ; ils étaient de 7,6 % en 2021 contre 5,6 % en 2019. Que mettez-vous en place pour les maîtriser ?
M. Olivier Henno. - Le président a évoqué le silence de ce PLFSS sur la famille alors que la natalité baisse et que le modèle familial évolue, c'est effectivement une surprise, nous poserons la question au ministre. Il y a eu des annonces sur le retour à l'universalité des allocations familiales, les évolutions sur le congé parental, le complément mode de garde - tout ceci pour 2025 - ou encore sur les ressources humaines et sur les régimes d'autorisation. Aussi peut-on également s'étonner de voir l'excédent de la branche famille être réduit de 2 milliards d'euros en 2023 par un transfert artificiel de charges, alors même que des réformes comme celle des congés parentaux demandent des moyens supplémentaires, qui sont inscrits d'ailleurs dans la COG. Partagez-vous les projections optimistes du Gouvernement sur la situation financière de la branche famille ?
La nouvelle COG, ensuite, prévoit une hausse significative des dépenses en faveur des établissements d'accueil du jeune enfant, avec une prestation de service unique (PSU) augmentée de 6,71 % : cette hausse ne sera-t-elle pas intégralement absorbée par l'inflation ?
Enfin, le Gouvernement propose par amendement au PLFSS plusieurs ajustements de la réforme du complément de libre choix du mode de garde (CMG) adoptée l'année dernière. Pouvez-vous nous éclairer sur les travaux techniques engagés depuis un an ?
M. Nicolas Grivel. - Effectivement, notre système génère des erreurs déclaratives qui sont à l'origine des écarts de paiement que nous avons indiqués à la Cour des comptes - la Cour n'a pas critiqué la qualité de nos comptes, ils sont bien tenus, mais le fait qu'il y ait trop d'erreurs dans les données entrantes, les déclarations des allocataires. Cela tient, nous semble-t-il, à l'évolution de notre panier de prestations, qui a connu deux changements récents : le doublement de la prime d'activité et la réforme des aides au logement. Or, la prime d'activité a un indicateur de risque d'erreurs élevé - les erreurs augmentent donc mécaniquement quand on double la prime. Pour les aides au logement, qui sont nos prestations les plus importantes, on est passé d'une référence aux revenus fiscaux d'il y a deux ans, à une référence aux ressources des douze derniers mois, en continu, ce qui est une source d'erreurs bien plus grande et d'ajustements nécessaires, car toutes les ressources ne sont pas connues de manière exhaustive en continu. Nous essayons de réduire le volume d'erreurs, nous comptons en particulier sur la solidarité à la source, qui occasionnera nettement moins d'erreurs puisqu'il y aura moins de déclaratif. Les améliorations seront progressives puisque l'indicateur est à 24 mois. Nous allons continuer à gérer le système actuel. La Cour des comptes a souligné que la priorité devait être accordée à la solidarité à la source. Dans l'intervalle, nous avons un plan transversal d'amélioration de la qualité. J'espère que nos comptes pourront bien être certifiés au printemps prochain. Il faut également prendre en compte le fait que nous nous sommes attachés à la qualité de service, dans une période de réforme importante, cela devrait entrer dans la discussion que nous avons avec la Cour des comptes.
Nous partageons les projections financières du Gouvernement, la COG est calculée sur cette base et c'est dans ce cadre que nous définissons notre politique volontariste, avec un FNAS en progrès de plus de 6 % par an jusqu'en 2027. Cette augmentation est d'autant plus souhaitable qu'il y a de l'inflation, je pourrais même dire qu'il est heureux qu'elle intervienne, faute de quoi l'inflation ferait reculer nos moyens. Dans nos calculs, nous intégrons l'inflation et nos objectifs sur les salaires. L'équation, cependant, est difficile à résoudre, l'inflation augmente les coûts et le Gouvernement a légitimement annoncé vouloir améliorer l'attractivité des métiers, renforcer les effectifs et les actions du secteur de la petite enfance.
Nous accompagnons le mouvement en renforçant aussi la qualité du service, avec plus d'accueil extra et périscolaire, plus de centres sociaux - nous évoluons en dégageant plus de moyens, y compris compte tenu de l'inflation. Les moyens prévus permettent d'agir sur tous ces leviers.
La réforme du complément de mode de garde a été engagée l'an passé, nous travaillons très étroitement avec l'Urssaf pour sa mise en oeuvre, avec l'objectif d'une application en 2025. La réforme est complexe, nous passons d'un système forfaitaire assez simple avec des tranches, à une aide proportionnelle aux ressources des parents. C'est intéressant pour l'accès au service public puisque certains modes de garde financièrement peu accessibles aujourd'hui aux ménages plus pauvres, vont le devenir davantage. C'est intéressant, mais cela nous demande d'internaliser en quelque sorte la complexité, d'où le délai nécessaire. Nous devons aussi prendre le compte le fait que s'il devait y avoir des perdants, nous devrions neutraliser temporairement l'effet de la réforme. Dans ces conditions, l'échéance de septembre 2025 parait raisonnable.
Mme Pascale Gruny. - Où en êtes-vous sur la fraude aux prestations familiales : évaluez-vous son montant avec précision - et avez-vous pu avancer pour la réduire ? Comment allez-vous mettre en oeuvre les articles 10 et 10 bis du projet de loi pour le plein emploi en ce qui concerne vos compétences ?
Mme Annie Le Houerou. - Ce PLFSS nous laisse sur notre faim en matière de politique familiale mais vous semblez satisfaits par les moyens que vous donne la nouvelle COG. Pourquoi l'augmentation des prestations familiales n'intervient-elle qu'au 1er avril prochain, alors que l'inflation pèse sur les familles ?
Pensez-vous, ensuite, que l'objectif de 100 000 places nouvelles pour la garde d'enfants puisse être atteint en 2027 ?
Vous avez hérité de la gestion des points information jeunesse : avez-vous obtenu des moyens supplémentaires pour ce faire, en particulier de l'État ?
Enfin, que faire pour revaloriser la rémunération des personnels techniques et administratifs de la petite enfance, qui ont, eux aussi, été exclus du Ségur ? Cela peut créer des tensions dans certains établissements.
M. Laurent Burgoa. - Quelles décisions avez-vous prises à la suite des révélations dans la presse, de pratiques inadmissibles dans certaines crèches ?
Pour tenir compte des émeutes qui se sont déroulées dans certains territoires il y a quelques mois, que pensez-vous de l'idée d'ouvrir davantage les centres sociaux des quartiers prioritaires de la ville (QPV) - avec une bonification de la Cnaf pour les y aider ?
Mme Marie-Do Aeschlimann. - Savez-vous quel est le coût consolidé d'accueil et de prise en charge d'un enfant à l'extérieur de sa famille, en considérant bien l'ensemble des prestations et contributions de la Cnaf, en comparaison à une garde par la famille elle-même, solvabilisé par des aides, au premier chef l'indemnisation du congé parental ?
L'ambition n° 2 de votre nouvelle COG est ainsi intitulée : « Favoriser l'accueil périscolaire et extrascolaire des jeunes enfants », elle se traduit par le recrutement ou la mise à disposition de plus de 410 animateurs qualifiés, ceci dans un contexte où les communes peinent à recruter sur de tels postes et où les disparités sont fortes dans cet accueil, entre grandes et petites communes - l'Association des maires de France (AMF) l'a démontré dans son étude 2023. N'y a-t-il pas un risque que les inégalités ne se creusent davantage - et que faites-vous pour le contrer ? Comment renforcer l'attractivité des métiers de l'animation, pour faciliter les recrutements ?
Vous mentionnez également un bonus financier pour l'inclusion handicap : en quoi consiste-t-il ? Et comment s'articule-t-il avec le fait que les personnels spécialisés sont recrutés par l'Éducation nationale ou par les communes - ne faudrait-il pas unifier le recrutement, pour faciliter la politique d'inclusion dans l'accueil périscolaire et extrascolaire ?
M. Khalifé Khalifé. - Où en est-on de la généralisation des conventions territoriales globales - et quelle est leur incidence financière sur les dispositifs ?
M. Philippe Mouiller, président. - En tant que président de la commission, je suis sollicité par les centres sociaux sur l'application des accords de branche : prévoyez-vous une aide financière pour accompagner cette transformation ?
M. Nicolas Grivel. - La branche famille est très engagée dans la lutte contre la fraude, notre action est bien reconnue - la Cour des comptes l'a saluée. Notre modèle d'évaluation est ancien et élaboré, des échanges sur la fraude avec le ministère des comptes publics m'a permis de voir qu'un modèle aussi poussé était peu répandu. Nous faisons des enquêtes aléatoires approfondies tous les deux ans sur des dossiers, à partir de quoi nous extrapolons le niveau de fraude - à 2 milliards d'euros, sur 100 milliards d'euros de prestations, cela reste important. La déclaration pré-remplie aidera à limiter la fraude, car elle est moins facile ou moins tentante lorsqu'on sait d'avance que l'administration connait nos ressources. Nous disposons de quelque 700 contrôleurs engagés contre la fraude et, depuis deux ans, nous avons installé un service national de lutte contre la fraude dite à enjeu, forte d'une trentaine d'inspecteurs - ils seront bientôt 45 -, pour intervenir contre la fraude structurée, dont les allocataires sont souvent victimes puisqu'elle procède par des systèmes organisés d'usurpation d'identité ou de relevés d'identité bancaire (RIB), par de fausses microentreprises ou par des emplois fictifs.
Nous avons d'ailleurs recruté des experts venant de la banque, de la police et de la gendarmerie. Nous sommes très actifs et même très réactifs sur ces sujets, avec des résultats ; pour les fraudes au RIB, par exemple, nous parvenons à ne rien verser dans quatre cas sur cinq, c'est d'autant plus intéressant que dans ce type de fraude organisée, nous ne récupérons généralement pas les sommes versées, ce qui n'est pas le cas pour les fraudes individuelles, où l'on se retourne plus facilement contre le fraudeur. Autre résultat, nous détectons plus tôt et mieux les fraudes à la résidence, nous avançons.
Sur la petite enfance, l'article 10 du projet de loi relatif au plein emploi est important puisqu'il clarifie la gouvernance locale du SPPE autour d'une autorité organisatrice, la commune, et le texte confie à la branche famille un rôle de soutien financier et de conseil, d'ingénierie. C'est ce que font déjà les CAF dans le cadre des conventions territoriales globales - c'est très important en particulier dans les petites communes, nous sommes en support pour le développement, pas des concurrents. Le texte issu de la commission mixte paritaire reprend aussi l'idée que les communes ayant conclu une convention territoriale globale avec une CAF, sont dispensées de l'obligation d'établir un schéma pluriannuel de maintien et de développement de l'offre d'accueil du jeune enfant, c'est plus simple. Quant à l'article 10 bis sur les fraudes, nous sommes convaincus de l'intérêt d'une bonne articulation entre le contrôle financier, qui relève surtout des CAF, et le contrôle qualitatif, qui est plutôt entre les mains des PMI et des départements. Il faut travailler de manière articulée avec tous les partenaires et à différentes échelles - nous allons en particulier développer une approche par groupes, avec un regard national qui porte sur plusieurs crèches d'une même entreprise sur plusieurs départements, c'est parfois plus fécond que la focalisation à l'échelle d'un territoire ou d'un département. Une structure peut faire des erreurs, mais dans certains cas nous sommes en présence de fraudes, il faut alors bien cerner les comportements et prendre des sanctions, c'est le cas ici avec la nouvelle sanction administrative, qui est plus efficace qu'une sanction uniquement pénale.
S'agissant du nombre de places, l'objectif national est de 100 000 solutions d'accueil supplémentaires d'ici 2027, cela ne signifie pas 100 000 places de crèches puisqu'on prend en compte tous les modes d'accueil. Notre COG prévoit 35 000 places de crèches supplémentaires ce qui, en tenant compte des fermetures et des restrictions liées au manque de personnel, demande de planifier l'ouverture de 60 000 places en crèches d'ici 2027. Ce n'est pas la tendance ces dernières années, c'est dire le travail qui est devant nous, en soutien des collectivités territoriales, mais aussi ce que nous avons à faire sur les restes à charge, là encore en se répartissant les efforts supplémentaires à réaliser avec les collectivités, c'est le sens que nous donnons aux conventions territoriales globales. Nous avions besoin de l'article 10 pour poser un cadre plus stable, à l'intérieur duquel nous aurons à faire davantage pour développer l'offre.
Ce n'est pas une voie facile sur le plan financier mais aussi sur le plan qualitatif, étant donné les difficultés de démographie professionnelle. Nous allons mobiliser le levier du PSU, qui va continuer d'augmenter, en le complétant de bonus liés à la qualité de service et à la revalorisation des rémunérations professionnelles, c'est un levier pour améliorer la qualité - nous n'opposons pas la quantité et la qualité, elles se complètent, nous le voyons bien quand on investit dans les lieux d'accueil, quand les rémunérations progressent. C'est sur tout cet ensemble qu'il faut avancer.
Je n'ai pas la réponse sur le coût comparé des modes d'accueil par rapport au maintien dans la famille, je vais regarder comment vous répondre plus précisément, mais il me semble qu'on ne peut pas raisonner sur le seul volet financier. Des travaux académiques montrent l'intérêt de l'accueil collectif pour la socialisation de l'enfant les mille premiers jours, il peut y avoir une bonne combinatoire entre famille et accueil collectif, en particulier dans les populations plus fragiles, qui accèdent plus facilement au congé parental - cela peut paraitre coûter moins cher, mais c'est sans prendre en compte les effets d'une moindre socialisation de l'enfant, et de l'éloignement des parents du marché du travail. Il faut raisonner en coût complet incluant la non-socialisation de l'enfant et l'éloignement du marché du travail pour le parent, c'est complexe mais je vais tâcher de vous apporter des éléments complémentaires.
Nous sommes très impliqués dans le développement territorial des centres sociaux. Nous avons avancé sur notre objectif d'une présence sur tous les territoires prioritaires - les quartiers prioritaires de la politique de la ville (QPV) en particulier. Cet objectif était déjà celui de la précédente COG. Il n'est pas entièrement tenu, cela n'est pas de notre seul fait, mais les progrès ont été importants ; nous voulons y parvenir d'ici 2027, ce qui suppose de continuer à soutenir les structures actuelles qui voient leurs charges augmenter avec l'inflation, mais qui connaissent aussi des enjeux d'attractivité professionnelle importants. L'augmentation de l'amplitude horaire d'ouverture des centres sociaux a été essayée, elle ne donne pas tous les résultats qu'on en attendrait. Le sujet est plus complexe qu'il y paraît - il faut aussi pouvoir se poser la question de savoir si l'on propose la bonne activité au bon endroit, en particulier auprès des jeunes, c'est un sujet à travailler localement, plutôt qu'espérer un modèle qui vaudrait pour la France entière.
Nous voulons aussi avancer sur les activités extrascolaires et périscolaires. Nous étions limités financièrement dans la précédente COG pour accompagner le développement de solutions nouvelles, ce qui a entrainé des restes à charge différents selon notre participation. Nous avons désormais plus de souplesse, pour accompagner en particulier les communes qui n'ont pas pu assez investir ces activités, nous apportons en moyenne 20 % de financement, c'est moins important que pour la petite enfance ou les centres sociaux, mais ce n'est pas négligeable.
Nous allons également pouvoir mettre en place le bonus inclusion handicap, c'est une avancée importante annoncée par le Président de la République lors de la Conférence nationale du handicap, c'est une majoration financière liée au nombre d'enfants en situation de handicap - dès le premier enfant -, pour compenser les surcouts liés à cet accueil, nous l'avons déjà mise en place pour les crèches depuis quelques années.
Mme Anne-Sophie Romagny. - Quelle part de votre budget consacrez-vous au contrôle et à la lutte contre la fraude ?
Mme Raymonde Poncet Monge. - Dans la présentation des objectifs, vous parlez de 100 000 solutions d'accueil supplémentaires, puis vous nous dites que pour obtenir 35 000 nouvelles places en crèches, donc 35 000 places « nettes », il faut en ouvrir 60 000, des places « brutes », pour tenir compte des fermetures et des pénuries de personnels : l'objectif annoncé par le Gouvernement est-il de 100 000 solutions « nettes », ou « brutes » ?
M. Nicolas Grivel. - Il y avait une question sur la revalorisation des prestations familiales, c'est un sujet qui relève du Gouvernement, nous respecterons les dates prévues par la loi, soit le 1er avril pour la plupart des prestations familiales.
Sur les points accueil écoute jeunes, nous avons récupéré la gestion sur les financements de la branche famille dans la précédente COG et la nouvelle nous donne des moyens pour structurer les choses et doter le dispositif d'une doctrine nationale, c'est intéressant.
Sur le Ségur et les personnels de la CAF, nous avons volonté de négocier la classification, en gardant en tête des sujets issus du Ségur, en particulier sur les travailleurs sociaux.
Sur les moyens consacrés à la lutte contre la fraude, je ne peux guère être plus précis à ce stade, les 700 contrôleurs dont je vous ai parlé sont à rapporter à 35 000 salariés, c'est significatif.
Enfin, s'agissant du décompte en création nette ou brute de places de crèches au sein des 100 000 solutions de garde, pour ce qui concerne l'accueil collectif, ce sont bien les 60 000 places « brutes » qui entrent dans l'objectif énoncé, lequel inclut aussi sur les modes d'accueil individuels - mais je pourrai vous communiquer des éléments supplémentaires, si vous le souhaitez.
M. Philippe Mouiller, président. - Merci pour toutes vos réponses.
Ce point de l'ordre du jour a fait l'objet d'une captation vidéo qui est disponible en ligne sur le site du Sénat.
Mme Aurore
Bergé,
ministre des solidarités et des familles
Réunie le mardi 31 octobre 2023, sous la présidence de M. Philippe Mouiller, président, la commission procède à l'audition de Mme Aurore Bergé, ministre des solidarités et des familles.
M. Philippe Mouiller, président. - Mes chers collègues, nous recevons Mme Aurore Bergé, ministre des solidarités et des familles, sur le volet du projet de loi de financement de la sécurité sociale (PLFSS) pour 2024 dont elle a la charge.
J'indique que cette audition fait l'objet d'une captation vidéo, qui sera retransmise en direct sur le site du Sénat et disponible en vidéo à la demande.
Madame la ministre, nous sommes frappés par l'absence d'un véritable volet famille au sein du PLFSS, alors même que les enjeux sont considérables. Le volet autonomie est, certes, un peu plus fourni avec la fusion des sections soins et dépendance des établissements accueillant des personnes âgées dépendantes. Par ailleurs, la commission a déjà eu l'occasion d'exprimer son inquiétude s'agissant du calibrage du fonds d'urgence destiné aux établissements et services en difficultés financières.
Après votre intervention liminaire, la rapporteure générale et nos rapporteurs de branche, ainsi que les collègues qui le souhaiteront, vous interrogeront.
Mme Aurore Bergé, ministre des solidarités et des familles. - Je suis très heureuse de participer aujourd'hui à ma première audition parlementaire au Sénat. Je le suis d'autant plus que les sujets que je porte en tant que ministre des solidarités et des familles sont au coeur des besoins essentiels de nos concitoyens, besoins qui nécessitent de renforcer nos services publics.
Il s'agit, d'abord, de nos familles et de nos enfants, dont nous devons permettre l'épanouissement et le développement. Il est de notre responsabilité absolue de lutter contre la baisse de la natalité observée depuis dix ans en renforçant l'accompagnement de toutes les familles, en cohérence avec ma conception universelle de la politique familiale. Celle-ci ne saurait se limiter à une politique de redistribution ou de correction des inégalités ; elle doit d'abord être une politique qui appuie et soutient toutes les familles dans le respect de leurs choix.
Il s'agit ensuite de nos aînés, de nos parents, dont nous devons soutenir l'autonomie. Nous faisons ainsi « grandir » la branche autonomie pour relever le défi du vieillissement de notre population. Soutenir toutes les familles, c'est soutenir tous les âges de la vie.
Il s'agit enfin des personnes en situation de handicap - un sujet auquel je sais que vous êtes très attentifs, mesdames, messieurs les sénateurs - auxquelles nous devons assurer une vie comme les autres, parmi les autres, afin que le droit commun s'applique à eux et à leurs familles. Nous mettrons en place, d'ici 2030, 50 000 solutions pour garantir leur inclusion.
Mais reprenons point par point.
Tout d'abord, les familles. Elles sont dans toute leur diversité le premier maillon de notre société et le creuset des apprentissages fondamentaux de la vie collective et de l'expression des solidarités. Le retour du terme « familles » dans la dénomination même de mon ministère n'est pas le fruit du hasard. Nous avons décidé de réaffirmer cette priorité politique, dans la lignée du choix fort fait par notre pays après la guerre : aider toutes les familles et s'en donner les moyens.
Cette ambition est d'autant plus essentielle dans le contexte de baisse continue de la natalité que notre pays connaît depuis dix ans, une baisse qui s'est encore accrue en 2023. Nous devons tout faire pour inverser cette tendance. C'est le sens de l'action que le Gouvernement mène afin de renouer avec une politique familiale universelle, qui répond aux besoins de toutes les familles.
La branche famille consacre déjà plus de 50 milliards d'euros chaque année à cet objectif. Ces moyens augmenteront de 2 milliards supplémentaires en 2024, notamment pour mettre en oeuvre le chantier du service public de la petite enfance, qui vise à garantir à tout parent l'accès à une solution d'accueil de qualité et en toute sécurité pour leur enfant, en crèche ou chez une assistante maternelle proche de chez eux et financièrement accessible.
Nous le savons, la question du mode de garde est aujourd'hui le premier frein à la réalisation du désir d'enfants au sein des familles. C'est pourquoi 6 milliards d'euros seront consacrés à ce service public jusqu'en 2027, pour revaloriser et accompagner nos professionnels de la petite enfance. Il s'agit d'un investissement indispensable si nous voulons créer les 200 000 solutions encore manquantes aujourd'hui.
Soutenir toutes les familles, c'est aussi soutenir les mères seules. Le PLFSS intègre des aides monétaires qui seront revalorisées à hauteur de 4,6 % en avril, comme l'allocation de soutien familial (ASF), soit la pension alimentaire minimale, dont nous avons augmenté de 50 % le montant l'année dernière.
Au total, la branche famille représentera 63 milliards de dépenses en 2027, soit une augmentation de 20 % par rapport à 2022. Le complément de libre choix du mode de garde (CMG), l'aide individuelle à la garde d'enfants, fera l'objet d'une double réforme : il sera étendu à toutes les familles monoparentales jusqu'aux 11 ans révolus de l'enfant ; et il sera modifié encore en 2025 pour que le reste à charge soit enfin le même pour toutes les familles, qu'elles choisissent de faire garder leur enfant en crèche ou auprès d'une assistante maternelle. Je m'assurerai que ces moyens soient dépensés effectivement et efficacement afin de garantir la qualité de la prise en charge et la sécurité de nos enfants. Ainsi, pas un seul euro des 200 millions dédiés chaque année à la revalorisation des professionnels de la petite enfance n'ira aux structures qui n'amélioreraient pas réellement les conditions de travail de ces derniers.
Enfin, quand on parle de natalité, un chiffre relevé par l'Union nationale des associations familiales (Unaf) est très parlant. C'est celui de l'écart, grandissant, entre le désir d'enfants et le nombre d'enfants mis au monde dans chaque famille. Le désir d'enfants est constant : il se situe autour de 2,4 enfants par femme, quand les couples ont plutôt aujourd'hui 1,8 enfant en moyenne. Ma responsabilité est bien là : réduire le plus possible cet écart pour permettre aux familles d'avoir les enfants qu'elles souhaitent.
Le service public de la petite enfance est un premier élément de réponse. Mais nous devons aller au-delà en levant les tabous liés à l'infertilité, comme je le fais dans le cadre de travaux que nous menons avec le ministre de la santé, ou encore en laissant plus de liberté et de choix aux familles concernant le congé parental. J'ai lancé à ce sujet une concertation la semaine dernière avec les organisations syndicales et patronales, en lien avec les annonces faites par la Première ministre lors de la conférence sociale du 16 octobre 2023. Notre objectif est de faire évoluer ce congé vers une période d'interruption choisie, mieux indemnisée et mieux partagée entre les parents.
Les solidarités et la famille, c'est aussi tout au long de la vie. C'est pourquoi, plus que jamais, la question de l'autonomie doit nous préoccuper. Nous devons faire face à un défi démographique, si ce n'est à un choc démographique, dans les années à venir, comme le montrent deux chiffres : en 2030, un Français sur trois aura plus de 60 ans et, pour la première fois dans l'histoire de notre pays, les plus de 65 ans sont actuellement plus nombreux que les moins de 15 ans. L'objectif global de dépenses qui finance nos établissements aussi bien pour personnes âgées que pour personnes en situation de handicap augmentera de 4 % en 2024, soit davantage que les 2,5 % d'inflation anticipée. Cette hausse des moyens traduit nos engagements non seulement envers les familles, mais aussi envers les professionnels du secteur.
Je rappellerai les engagements les plus importants.
Il faut d'abord répondre aux demandes des personnes concernées, au premier rang desquelles figure la volonté de vieillir chez elles, à leur domicile. C'est la raison pour laquelle nous mettrons en oeuvre le virage domiciliaire dès janvier 2024 par le biais de Ma Prime Adapt', une nouvelle aide financière qui doit permettre de prévenir la perte d'autonomie et d'adapter les logements à celle-ci.
Des moyens sont ensuite consacrés à la poursuite du développement de nouveaux centres de ressources territoriaux afin de décloisonner les interventions auprès des personnes âgées à domicile et de simplifier leurs démarches. Ces centres s'inscrivent dans la dynamique du service public départemental de l'autonomie (SPDA). Il faut mettre fin au parcours du combattant de nos aînés, des personnes en situation de handicap et de leurs proches, à cette errance administrative et institutionnelle qui constitue une forme de maltraitance. Il s'agit d'un projet d'humanisation et de simplification de nos services publics. L'appel à manifestation d'intérêt a été lancé en septembre dernier auprès de l'ensemble des conseils départementaux pour sélectionner les premiers territoires pilotes du SPDA. Mesdames, messieurs les sénateurs, je vous invite à inciter vos départements à faire acte de candidature.
Parmi les réformes structurelles que nous menons figure celle de l'aide à domicile.
Le tarif plancher, fixé à 22 euros en 2022 puis à 23 euros en 2023, sera indexé indirectement sur l'inflation à compter de 2024. La dotation complémentaire, appelée aussi bonus qualité, a été portée à 3 euros. Nous prévoyons également d'ici à 2030 la création de 25 000 nouvelles places de services de soins infirmiers à domicile (Ssiad). Enfin, les deux heures supplémentaires dédiées à l'accompagnement et à la lutte contre l'isolement social, en particulier pour les bénéficiaires de l'allocation personnalisée d'autonomie (APA), s'appliqueront à partir du 1er janvier 2024.
Nous irons plus loin sur ce sujet dès le 20 novembre prochain, à l'occasion de l'examen à l'Assemblée nationale de la proposition de loi « Bien vieillir », qui sera ensuite examinée - je l'espère - dans les meilleurs délais au Sénat. Elle contient déjà des éléments de réponse très concrets avec la carte professionnelle pour les aides à domicile, mais également avec le fonds de soutien à la mobilité, ainsi qu'en matière de lutte contre les maltraitances.
Je souhaite que nous proposions un véritable parcours résidentiel adapté aux besoins et aux envies de nos concitoyens. Nous devons donc continuer à développer sur l'ensemble de notre territoire des structures d'habitat intermédiaire. Entre le domicile et l'établissement d'hébergement pour personnes âgées dépendantes (Ehpad), de plus en plus médicalisé, d'autres choix de résidence doivent exister. Je pense au développement de l'habitat inclusif, des résidences autonomie et des résidences seniors.
J'ai réuni le comité des financeurs pour travailler avec certains présidents de département choisis par l'Assemblée des départements de France (ADF) et avec la Caisse nationale de solidarité pour l'autonomie (CNSA) à l'élaboration d'une vraie réforme des concours de la branche autonomie aux départements. La CNSA doit être un instrument de pilotage efficace des politiques publiques sur la question des parcours résidentiels.
Pour consolider l'offre d'accompagnement des personnes âgées en établissement, des recrutements doivent pallier la pénurie de personnels. Ainsi, 50 000 postes supplémentaires en Ehpad sont prévus à l'horizon 2030 ; nous respectons la trajectoire exigeante fixée par le Président de la République, avec 6 000 postes ouverts en 2024, après 3 000 cette année.
L'enjeu est aussi de rendre ces postes attractifs. C'est pourquoi j'ai obtenu que les infirmiers et les aides-soignants en Ehpad publics bénéficient de la même mesure de revalorisation pour le travail de nuit et les jours fériés que leurs collègues en établissements publics sanitaires. Cette revalorisation concerne également le secteur privé non lucratif. Il n'y a pas, d'un côté, le secteur sanitaire et, de l'autre, le secteur médico-social : les deux font face aux mêmes difficultés et doivent par conséquent travailler dans les mêmes conditions, sans hiérarchie.
Enfin, concernant le fonds d'urgence que vous avez évoqué, monsieur le président, je n'ignore rien des difficultés financières d'un grand nombre d'Ehpad. Nous avons débloqué 100 millions d'euros pour ce fonds avec la Première ministre dès cet été. Notre objectif était de créer des commissions départementales afin de mettre autour de la table créanciers et financeurs. À ce sujet, j'ai donné instruction aux agences régionales de santé (ARS) d'informer systématiquement les parlementaires de ces réunions et de leur suivi. Il faut parfois changer la culture de nos administrations déconcentrées...
Ces commissions départementales, au-delà de soutenir financièrement les Ehpad et les services d'aide à domicile les plus en difficulté, doivent nous permettre d'établir une cartographie globale de la situation des 7 500 Ehpad de notre pays, entre ce qui relève de difficultés conjoncturelles et ce qui relève de problèmes structurels.
En l'occurrence, le PLFSS apporte une première réponse structurelle avec la possibilité, pour les départements qui le souhaitent, de fusionner les sections soins et dépendance. Une mesure importante en termes de financement qui, une fois le PLFSS adopté, sera testée dans quelques départements pilotes qui auront manifesté leur intérêt.
Je compte également sur la réforme des concours de la CNSA pour rendre véritablement lisible la politique publique que nous menons en matière d'autonomie. Je l'ai dit au président de l'Assemblée des départements de France (ADF) et je le redis devant vous : rien ne se décidera sans ou contre les départements. Il ne s'agit absolument pas de recentraliser leurs compétences. Je crois à l'échelon départemental et à la nécessité d'avoir des politiques décentralisées au plus près de nos concitoyens, mais je crois aussi à la nécessité de l'équité territoriale. La réforme des concours doit nous permettre de soutenir plus et mieux les départements : tel est l'objectif assigné à la CNSA, en lien avec le comité des financeurs et les présidents des départements.
Enfin, dernier point que je souhaiterais aborder - je sais que vous y êtes très attentif, monsieur le président -, la question du handicap et de la mise en oeuvre des engagements pris par le Président de la République dans le cadre de la Conférence nationale du handicap.
Nous avons annoncé le déploiement de 50 000 nouvelles solutions pour les personnes en situation de handicap. Je parle de « solutions » au pluriel, car on a trop longtemps considéré qu'il fallait un bloc uni de solutions. En réalité, les personnes en situation de handicap et leurs familles attendent une multiplicité de solutions qui répondent réellement à leurs préoccupations. Je pense notamment au droit à la scolarité, y compris en institut médico-éducatif, où il est anormal que des enfants n'aient qu'une demi-matinée de cours par semaine, ou au droit à une prise en charge adaptée, notamment au sein de l'aide sociale à l'enfance, qui compte 20 % d'enfants en situation de handicap.
Ces 50 000 solutions favoriseront en priorité la sortie des 10 000 adultes maintenus dans des établissements pour enfants au titre de l' « amendement Creton ». Ils ont eux aussi droit à une prise en charge qui corresponde à leurs besoins et qui respecte leur dignité. Cela permettra de libérer des places qui devraient être dévolues à des enfants.
Une autre mesure clé pour 2025 concerne la création d'un véritable service de repérage et d'orientation des situations de handicap chez les enfants de 0 à 6 ans, un dispositif qui devrait nous permettre d'en finir avec les pertes de chance. Une détection précoce permet en effet une meilleure prise en charge des enfants et des familles concernés.
Enfin, nous facilitons la vie des personnes en situation de handicap en agissant sur le reste à charge des familles. Aujourd'hui, 60 000 de nos compatriotes déboursent en moyenne plus de 5 000 euros pour avoir un fauteuil adapté à leurs besoins. Nous avons pris l'engagement de couvrir à 100 % le coût des fauteuils roulants, quelles que soient leurs spécificités ; le texte a même été corrigé pour qu'aucune ambiguïté ne subsiste sur l'intention du Gouvernement. Qu'ils soient manuels ou électriques, même s'ils coûtent jusqu'à 30 000 euros, tout sera absolument pris en charge. C'est une petite révolution qui devrait changer concrètement la vie des familles et - je l'espère - mettra fin aux cagnottes lancées sur internet pour acheter un fauteuil adapté.
Les progrès que j'ai évoqués pour accompagner les personnes âgées et les personnes en situation de handicap ne sont possibles que grâce à la création de la cinquième branche relative à l'autonomie et la part supplémentaire de 0,15 point de contribution sociale généralisée (CSG), soit 2,6 milliards d'euros, qui lui est dévolue à compter de 2024. Nous consommons déjà la moitié de ce surplus dès 2024 et la trajectoire de dépenses que nous avons envisagée le consomme presque intégralement d'ici à 2027.
Enfin, le texte qui vous sera présenté reprendra plusieurs amendements auxquels le Gouvernement a donné un avis favorable à l'Assemblée nationale. Je pense à ceux qui s'inscrivent dans le prolongement de la nouvelle stratégie pour les aidants, que j'ai présentée avec Fadila Khattabi, ministre déléguée chargée des personnes handicapées. Cette stratégie garantit notamment 40 000 solutions d'ici à la fin du quinquennat pour que les aidants, notamment familiaux, puissent bénéficier de quinze jours de répit.
Nous prolongerons en 2024 l'expérimentation du dispositif de relayage au domicile des personnes, en attendant une généralisation qui ne saurait tarder compte tenu de la pertinence du dispositif.
Le renouvellement des droits à l'allocation journalière du proche aidant pour chaque nouvelle personne aidée sera également rendu possible, parce qu'on peut être aidant plusieurs fois dans sa vie ou en même temps au bénéfice de plusieurs personnes.
Enfin, dans le cadre d'une politique familiale que je souhaite la plus universelle possible, il s'agira de corriger les effets de bord, en facilitant par exemple la prise du congé paternité pour les pères agriculteurs qui, de facto, peinent à se faire remplacer pendant cette période.
Je ne doute pas que le Sénat aura la volonté de faire évoluer encore le PLFSS.
M. Philippe Mouiller, président. - Je vous remercie, madame la ministre, pour cette présentation qui s'apparente à un véritable discours de politique générale et traduit vos ambitions sur les différents volets que vous avez abordés ! Nous allons maintenant évoquer plus particulièrement la partie budgétaire du PLFSS.
Mme Élisabeth Doineau, rapporteure générale. - Merci, madame la ministre, pour votre énergie et la volonté que vous affichez, mais il semble qu'il y ait un net décalage entre vos propositions et les mesures contenues dans le PLFSS pour 2024.
Aux termes de la loi du 7 août 2020, ce PLFSS prévoit l'attribution à la CNSA de 0,15 point de CSG supplémentaire, soit 2,6 milliards d'euros, auparavant attribués à la Caisse d'amortissement de la dette sociale (Cades). Or l'article 10 du PLFSS tend à neutraliser l'incidence de cette augmentation sur les plafonds de la compensation de la CNSA aux départements pour la prestation de compensation du handicap (PCH) et l'APA ; la différence s'élèverait à 250 millions d'euros. Ce n'est pas un très bon signal à envoyer aux départements au moment où ils font face à des besoins croissants liés au vieillissement de la population et aux problèmes liés à la perte d'autonomie. Comment justifier cette disposition ?
Je ferai ensuite une remarque générale sur le fonds d'urgence. Certes, 100 millions d'euros, ce n'est pas une somme négligeable. Les départements pourraient, pour ceux qui le peuvent, apporter leur participation financière. Comment assurer à toutes les structures qui ont besoin d'aide qu'elles pourront en bénéficier ? On a un peu le sentiment, en l'état, que les premiers arrivés seront les premiers servis, et tant pis pour les autres. Attention à ne pas reproduire la frustration qu'avaient pu ressentir « les oubliés » du Ségur de la santé !
De larges moyens sont accordés à la CNSA et j'ose espérer, madame la ministre, que vous veillerez à ce qu'ils soient distribués en parfaite équité, afin que ce ne soit pas, encore une fois, les plus habiles qui décrochent les financements les plus importants, comme c'est déjà le cas dans certains territoires.
M. Olivier Henno, rapporteur pour la branche famille. - Je vous remercie, madame la ministre, pour vos propos, qui révèlent votre intérêt pour la famille et les questions de natalité. Je regrette toutefois le décalage qui existe entre vos ambitions et la réalité de ce PLFSS. Comme le dit le docteur House dans la célèbre série, ce sont les actes qui comptent et non les mots ! (Sourires.)
Le PLFSS doit fixer des caps et des priorités. Vous avez annoncé un retour au concept de politique familiale universelle. Doit-on s'attendre à un retour de l'universalité des allocations familiales, à laquelle le gouvernement Valls avait mis fin ? Sinon, de quoi s'agit-il ?
Pouvez-vous nous préciser le calendrier de la réforme du congé parental ? Avec ma collègue Annie Le Houerou, nous avons récemment rendu un rapport sur le sujet.
Vous avez évoqué la pénurie de personnel dans les crèches. Qu'avez-vous prévu pour rendre ces métiers plus attractifs ? Et quels nouveaux moyens, concrètement, seront alloués aux établissements de protection maternelle infantile (PMI) pour qu'ils puissent mettre en place le régime d'autorisation et de contrôle prévu par le projet de loi pour le plein emploi ?
Enfin, alors que le solde positif de la branche famille a déjà été réduit de 2 milliards d'euros en 2023 avec les transferts de charges depuis l'assurance maladie-maternité et que l'excédent ne sera que de 800 millions d'euros en 2024, ne craignez-vous pas un décalage entre les ambitions que vous affichez et la réalité des financements disponibles ?
Mme Chantal Deseyne, rapporteur pour la branche autonomie. - On sent, en effet, un véritable engagement dans vos propos, madame la ministre. Pouvez-vous nous apporter quelques précisions sur la fusion des sections soins et autonomie ? Le texte prévoit une option irréversible, dépendant de la seule décision des départements, qui risque de créer durablement un régime à deux vitesses. Ne serait-il pas plus judicieux de parler d'une expérimentation qui serait évaluée au bout de trois ans avant de la généraliser ? Par ailleurs, quelles conditions financières seront proposées aux départements qui souhaiteraient mettre en place cette fusion dès 2025 ?
Je regrette que le virage domiciliaire que vous voulez opérer soit doté de si peu de moyens. Où en sommes-nous sur l'objectif de 25 000 places en Ssiad et quelles sont vos propositions en matière de recrutement pour les services à domicile et les Ehpad, tous deux peu attractifs ?
Enfin, je terminerai sur l'article 38 qui vise à mettre en place un service de diagnostic et de prise en charge précoce. Qu'apporte ce dispositif par rapport aux plateformes de coordination et d'orientation (PCO) mises en place pour les troubles du neurodéveloppement (TND), ou aux centres d'action médico-sociale précoce (Camsp) ? N'y a-t-il pas là une part d'affichage ? Car des dispositifs de repérage existent déjà - je pense notamment aux visites obligatoires jusqu'aux 3 ans de l'enfant. Quelle est donc l'ambition réelle de cet article ?
Mme Aurore Bergé, ministre. - Pour davantage de cohérence, je vous répondrai thématique par thématique.
Premier point : la branche autonomie.
Elle bénéficie bien de 0,15 point de CSG, soit 2,6 milliards d'euros. On en consomme la moitié, ce qui permet d'éviter à la branche de connaître, dès 2024, un déficit estimé à 1,3 milliard d'euros, et de garantir la trajectoire de nos engagements pour 2027, notamment avec la montée en charge des 50 000 nouveaux personnels soignants prévus d'ici à 2030 - 3 000 nouveaux postes en 2023, puis 6 000 en 2024.
Avec ce système, nous garantissons également l'intégralité du financement du tarif plancher pour les aides à domicile - un enjeu majeur pour la revalorisation de ces métiers - et le financement à 100 % du bonus qualité de 3 euros supplémentaires. Les 50 000 nouvelles solutions pour les personnes en situation de handicap sont elles aussi assurées.
Comment coordonner toutes ces actions qui relèvent de compétences partagées avec les départements ? Selon moi, la CNSA est le bon instrument de pilotage : au lieu de se voir assigner un rôle réel de pilotage de politiques publiques, elle est perçue comme un organisme « porte-monnaie », si vous me permettez l'expression. Il faut mettre de la cohérence dans le système et évaluer les besoins de chaque département en fonction de leur évolution démographique, du vieillissement de leur population ou encore de l'importance prise par les maladies neurodégénératives, qui risquent de concerner jusqu'à 1,2 million de personnes dans les années à venir.
En tant que ministre des solidarités et des familles, et à la demande du président de l'ADF, j'ai la charge de présider les réunions du comité des financeurs aux côtés des quatorze présidents de département désignés par l'ADF. J'ai demandé à la CNSA des simulations de l'évolution démographique de chaque département, afin de mieux évaluer leurs besoins. Nous travaillerons en coordination avec les commissions départementales installées depuis la fin du mois de septembre.
Je ne connais pas la situation de chaque Ehpad. Nous sommes régulièrement alertés de la situation déficitaire de trop nombreux établissements, mais découle-t-elle de difficultés conjoncturelles, liées à la revalorisation des salaires des personnels, l'augmentation des prix de l'énergie ou celle des prix de l'alimentation, ou bien de problèmes structurels, liés à l'inadaptation aux besoins de la population ? La cartographie qui sera réalisée devrait nous permettre d'assurer un meilleur pilotage de nos actions.
Nous avons désormais les moyens de mieux prendre en charge les dépenses des départements grâce à la branche autonomie. Une première enveloppe budgétaire sera ouverte dès 2024, mais une réforme systémique des concours de la CNSA est nécessaire pour arrêter l'empilement de mesures - un nouveau concours à chaque nouveau ministre et à chaque nouvelle politique publique. Les critères d'attribution devront également être clarifiés et réorganisés pour accompagner au mieux les départements, encore une fois dans une logique de partenariat. On ne pourra engager ce chantier sans les départements, et ils ne le feront pas sans nous.
Pour répondre à votre remarque, madame la rapporteure générale, il faut accepter l'idée que les départements qui bénéficieront du fonds d'urgence seront soit les plus en difficulté, soit les plus engagés. Il paraît légitime de récompenser les meilleurs élèves, même si nous ne pouvons malheureusement pas toujours le faire, mais, dans un souci d'équité - je reprends le terme que vous avez employé -, il n'est bien sûr pas question de laisser tomber des établissements qui en auraient besoin.
Nous tenterons de répartir le plus objectivement possible les 100 millions d'euros du fonds entre les départements, en fonction de leur taille et de la proportion de personnes âgées de plus de 75 ans - un bon indicateur sur les risques de perte d'autonomie. Ce travail a été fait par les ARS. Cela signifie-t-il que nous ne pourrons pas aller au-delà de cette enveloppe ? Non, comme nous le montrons avec l'utilisation des crédits non reconductibles des ARS. C'est la raison pour laquelle j'ai annoncé des engagements supplémentaires dans certains départements, décidés non pas « à la tête du client », mais en fonction de critères objectivables.
Sur la fusion des sections soins et dépendance, l'idée n'est pas de la rendre irréversible. Je suis totalement d'accord avec l'idée d'une expérimentation : j'ai d'ailleurs parlé de départements pilotes. Je suis en revanche défavorable à une généralisation immédiate. Ce serait contraire à l'idée de la décentralisation, qui sous-entend une possibilité de différenciation territoriale. Les départements ne sont pas dans les mêmes situations budgétaire et démographique, et n'ont pas les mêmes besoins.
Certains départements voudront s'engager très rapidement parce que c'est leur intérêt, notamment en termes de finances publiques. Nous les aiderons en priorité, pour garantir l'équité territoriale et le soutien aux personnes qui doivent être accompagnées. Je suis favorable à une véritable expérimentation. Il ne sera pas question de généraliser avant d'avoir fini d'expérimenter, dans la mesure où il s'agit d'évaluer la situation.
Deuxième point : la politique familiale.
Je vous remercie d'avoir noté mon engagement et mon énergie ; je vais faire en sorte de vous en convaincre par des actes désormais.
L'actuel CMG implique une prise en charge différente selon que l'enfant est confié à une assistante maternelle ou à une crèche. Or le mode de garde n'est pas toujours choisi par les parents, qui doivent souvent se contenter des offres disponibles autour d'eux. Il est donc injuste de les pénaliser en arguant qu'ils auraient fait un choix. Désormais, hormis les modulations selon le revenu ou la composition du foyer, le reste à charge sera le même, quel que soit le mode de garde : telle est notre conception d'une politique familiale universelle.
Sur le congé parental, je souhaite que nous allions vite, et cette ambition a été réaffirmée par la Première ministre lors de la conférence sociale du 16 octobre 2023. Il y a de facto un lien entre la garde des enfants et l'emploi, de même qu'entre le nombre d'enfants au sein d'une famille et le stress lié à la question du mode de garde. De manière générale, il s'agit d'un enjeu majeur d'égalité entre les femmes et les hommes. J'ajoute que les pays ayant la natalité la plus élevée sont aussi ceux où le taux d'emploi des femmes est le plus haut. Pour soutenir la natalité, il faut donc soutenir l'égalité entre les femmes et les hommes.
Aujourd'hui, moins de 1 % des pères demandent à bénéficier du congé parental, contre 14 % des mères, et le nombre de bénéficiaires a été divisé par deux depuis que ce congé a été réformé. Ce n'est pas un succès ! Il convient donc de le modifier, ou de créer à côté un droit nouveau, pour que les parents puissent passer davantage de temps avec leur jeune enfant.
Troisième point : la pénurie de professionnels.
Cette pénurie concerne l'ensemble des secteurs dont j'ai la responsabilité, notamment le médico-social, mais aussi ceux du soin, du lien et de l'humain. Plusieurs raisons expliquent cette situation, notamment le fait que durant des années on ait peu - ou pas - considéré ces professions, qui parfois n'étaient pas jugées comme des métiers à part entière. Or elles impliquent une technicité ; une aide à domicile doit, par exemple, apprendre à porter une personne âgée.
Il faut avant tout reconnaître ces métiers, tout comme la formation, la qualification et la reconnaissance salariale qui s'y attachent. C'est ce que nous faisons, notamment dans le secteur de la petite enfance auquel nous consacrerons 200 millions d'euros chaque année à partir du 1er janvier 2024. J'ai posé des conditions à ce soutien : l'ensemble de ces personnels devront relever d'une convention collective, ce qui n'est pas le cas aujourd'hui, et les conventions devront prévoir la revalorisation des bas salaires, une meilleure formation continue, des possibilités de mobilité professionnelle ainsi que la reprise de l'ancienneté.
Quatrième point : le handicap et son diagnostic précoce.
Nous souhaitons rendre lisible l'offre d'accompagnement et aller vers les familles, notamment celles qui sont les plus éloignées de nos administrations, afin que 100 % des enfants puissent bénéficier de la détection du handicap. À cette fin, le projet de budget prévoit une augmentation des moyens des centres médico-sociaux (CMS). Il s'agit, là aussi, de garantir une prise en charge universelle, sans reste à charge, l'équité territoriale et familiale, ainsi que l'égalité entre les bénéficiaires, qu'ils soient salariés ou professions libérales. Nous éviterons ainsi le parcours du combattant administratif infligé aux familles et faciliterons la prise en charge des enfants.
Mme Jocelyne Guidez. - En zone rurale, le recrutement des aides à domicile est difficile, car celles-ci n'ont souvent pas les moyens, du fait de leur situation précaire, de passer le permis de conduire. Peut-être faudrait-il leur permettre, pendant quatre ou cinq ans, de travailler au même endroit ?
L'article 38 du PLFSS, relatif au service de repérage, de diagnostic et d'intervention précoce et à l'accompagnement du handicap, ne va pas assez loin. Qu'est-il prévu pour les enfants de 6 à 12 ans, et pour les adultes ? Comment envisagez-vous de rattraper notre retard dans ce domaine ? Je rappelle que les PCO sont destinées aux enfants de 0 à 6 ans et de 7 à 12 ans. Cette incohérence est-elle liée à un manque de personnels ?
Les frais médicaux pour les enfants de moins de 6 ans seront remboursés de manière forfaitaire, une partie étant prise en charge par l'assurance maladie et le reste à charge par les complémentaires santé. Quid des parents qui n'ont pas de complémentaire ? Toutes les complémentaires accepteront-elles de couvrir ces dépenses ?
Il est prévu qu'un arrêté fixe, pour le service de repérage, de diagnostic et d'intervention précoce, le reste à charge des assurés. Or j'avais cru comprendre qu'il n'y en aurait pas... J'y insiste, ce service public s'adressant en particulier aux familles les plus démunies, le reste à charge doit être le plus faible possible, voire nul comme c'est le cas pour les PCO.
Je vous remercie, madame la ministre, au nom des 24 départements concernés par l'expérimentation du « baluchonnage ». Il faut désormais pérenniser le dispositif.
Mme Céline Brulin. - À propos du recrutement de 50 000 soignants dans les Ehpad, vous avez dit que la trajectoire était tenue. La prolongation de l'effort jusqu'en 2030 nécessiterait une loi de programmation ; cela ne semble pas prévu. Qu'en est-il ?
Le tarif plancher pour chaque heure d'intervention des aides à domicile est passé de 22 à 23 euros et va continuer de progresser - c'est une bonne chose. La compensation pour les départements est calculée en se basant sur le delta entre le tarif précédemment pratiqué par ces collectivités et celui désormais en vigueur sur tout le territoire. Les départements qui étaient volontaristes en la matière se retrouvent donc pénalisés. Ne serait-il pas plus pertinent de retenir des critères démographiques, comme la proportion de personnes âgées, ou liés aux moyens des collectivités ?
L'expérimentation des pôles d'appui à la scolarisation, prévue à l'article 53 du projet de loi de finances pour 2024, inquiète les parents d'élèves en situation de handicap : ils craignent que des moyens manquent pour l'accompagnement de leurs enfants. Quel sera le calibrage de ce dispositif ?
M. Jean-Marie Vanlerenberghe. - J'apprécie votre propos volontariste, madame la ministre, mais nous attendons des actes. Vous souhaitez mettre en place une politique familiale universelle ; je ne suis pas convaincu que ce PLFSS permette de répondre à cette ambition.
Nous avons alerté le président de la CNSA, Jean-René Lecerf, lors de son audition par notre commission : dans de nombreux départements, les associations d'aide à domicile et les Ehpad sont en faillite, pour des raisons conjoncturelles et structurelles. Les rémunérations ont certes augmenté, mais de manière encore insuffisante si l'on veut recruter des personnels qualifiés, compétents et formés. Il faut poursuivre l'effort ; il y a urgence ! Les 100 millions d'euros concédés par la CNSA ne permettront pas de résoudre le problème, car il ne s'agit que de saupoudrage. L'excédent de cette caisse est de 1,3 milliard d'euros : il faut les mobiliser immédiatement, et ne pas attendre la fin 2024. C'est un cri d'alarme que je vous adresse !
Mme Annie Le Houerou. - J'ai, moi aussi, bien entendu votre volontarisme, madame la ministre.
Je me fais la porte-parole de ma collègue Monique Lubin, sénatrice des Landes, qui souhaite vous interroger sur les résidences de répit partagé. Lors de l'examen du projet de loi de finances pour 2023, le Sénat avait adopté à l'unanimité un amendement prévoyant des solutions temporaires de répit partagé entre les aidants et leurs proches, lesquelles relèvent du code de l'action sociale et des familles. Mme Lubin avait demandé à votre prédécesseur, en février dernier, si le Gouvernement envisageait de mettre à disposition les crédits nécessaires au financement de ces places. La réponse était ambiguë.
La nouvelle stratégie de mobilisation et de soutien pour les aidants 2023-2027, dévoilée le 6 octobre dernier, fait bien mention du répit et des vacances partagées, mais il n'y est indiqué ni chiffrage ni calendrier. Vous parlez de 40 000 solutions de répit. Dans les Landes, le projet est prêt, le site identifié, les études préalables et le programme immobilier sont en cours de finalisation ; le dossier de financement est prêt à être déposé. Qu'en est-il du chiffrage et du calendrier ? Des projets sont également prêts en Bretagne, en Normandie et en Occitanie.
Mme Aurore Bergé, ministre. - Madame Guidez, les aides à domicile constituent la profession la plus féminisée - 99 % de femmes - et, vous avez raison, l'une des plus précaires, avec un taux de pauvreté de 19 %. Elles accompagnent près d'un million de personnes en perte d'autonomie ou handicapées. Nous apportons deux réponses pour améliorer leur situation : nous créons un fonds mobilité, et nous augmentons l'indemnité kilométrique, qui passe de 0,38 à 0,55 euro.
Nous pouvons aller plus loin en matière de flottes de véhicules - soutien au leasing ou à l'achat de voitures électriques - parce que c'est un enjeu écologique et que leur voiture coûte très cher en entretien et en carburant aux aides à domicile. À cet égard, la CNSA pourrait contribuer plus et mieux, en lien avec les départements, en vue d'expérimenter de nouvelles solutions. On ne peut accepter que ces professionnelles paient pour travailler ! C'est un enjeu majeur.
Madame Brulin, sur le tarif plancher, ce n'est pas la bonne option qui a été choisie puisque ce sont les départements n'ayant pas fait d'effort pour l'aide à domicile - était-ce trop compliqué pour eux ou n'en avaient-ils pas les moyens ? - qui ont bénéficié de la compensation. Quoi qu'il en soit, des départements ruraux qui, eux, avaient fourni cet effort ne sont pas soutenus. Il faut donc une véritable refonte des fonds de concours, en lien avec les départements, si l'on veut adapter notre société au vieillissement et accompagner les professionnels du secteur.
La question d'une loi de programmation ou d'orientation est posée. Le Gouvernement doit respecter les engagements pris devant le Parlement, surtout lorsque ceux-ci ont été approuvés à l'unanimité dans le cadre de la proposition de loi sur le « Bien vieillir ». Il convient d'introduire davantage de cohérence et de lisibilité dans les dispositifs que nous prévoyons, notamment quant aux moyens dévolus à l'enjeu de l'autonomie.
Monsieur Vanlerenberghe, il n'y a pas d'excédent disponible puisque l'enjeu est de garantir une trajectoire jusqu'en 2027. Si nous décidions de consommer la totalité des 2,6 milliards d'euros de crédits, je ne pourrais pas vous garantir que cette trajectoire serait tenue ; or je vous rappelle qu'elle prévoit notamment la création de 50 000 emplois.
En revanche, le Gouvernement est prêt à produire à cet égard un effort renforcé dès 2024, avec une enveloppe supplémentaire en faveur des départements. Plutôt que de proposer une consommation immédiate des crédits, il faut se poser des questions de plus long terme sur le financement de la branche autonomie, au-delà de la réaffectation de 0,15 point de CSG. Une proposition de loi vise à répondre à ces enjeux. Le Gouvernement décidera ensuite s'il faut présenter un projet de loi de cadrage, d'orientation ou de programmation.
M. Jean-Marie Vanlerenberghe. - Et les Ehpad ?
Mme Aurore Bergé, ministre. - Monsieur le sénateur, j'ai pleinement conscience de ce problème sur lequel je suis interpellée quotidiennement. Mais il nous faut, parallèlement, réussir à prendre le virage domiciliaire. L'État a consacré 1 milliard d'euros à l'aide à domicile depuis 2017. C'est très important ! Il faut poursuivre l'effort, pour garantir la rémunération des professionnelles qui s'engagent concrètement sur le terrain.
Par ailleurs, quel modèle économique voulons-nous pour nos Ehpad, dont certains sont très médicalisés, par exemple avec des unités pour les maladies neurodégénératives ?
Il faut aussi réfléchir aux solutions intermédiaires, entre le domiciliaire et l'Ehpad - habitat inclusif, résidences autonomie et seniors -, en tenant compte des engagements financiers de l'État et des départements. La réforme des concours de la CNSA permettra de définir des critères pertinents et objectifs, ce qui n'a pas été fait au cours des dernières années. Il faut cesser de décourager les départements qui veulent agir.
Madame Le Houerou, le droit au répit est en effet un enjeu déterminant, car l'état de santé des aidants familiaux se dégrade ; il arrive que certains d'entre eux décèdent avant la personne qu'ils accompagnent. Nous avons annoncé la création de 6 000 places de répit supplémentaires, ce qui s'ajoute au rechargement des droits à l'allocation journalière du proche aidant (AJPA).
Pour ce qui concerne l'accueil temporaire, les modèles étaient trop rigides. Par exemple, il serait bon de trouver des solutions uniquement pour la nuit, ainsi que des solutions de répit partagé qui n'impliquent pas de partir de son domicile puisqu'il s'agit de dégager un peu de temps pour soi. Des amendements seront déposés en ce sens. Je souhaite que nous avancions sur ce sujet. Je serai favorable à toute proposition améliorant le dispositif de répit partagé. N'hésitez pas à me transmettre les projets concrets qui existent sur le terrain !
Mme Corinne Féret. - La situation des établissements accueillant des personnes âgées est dramatique. N'oublions pas que les besoins permettant de prendre soin des personnes âgées dépendantes, notamment, s'élèvent à 9 milliards d'euros par an. L'excédent est donc insuffisant et aucune nouvelle ressource n'est prévue, si ce n'est la fraction de CSG réaffectée, ce qui n'est pas négligeable. Il faut prévoir des moyens si l'on veut, comme vous le souhaitez, renforcer la branche autonomie, et soutenir les départements et les établissements en grande difficulté. Les intentions ne suffisent pas.
Vous avez déploré le manque de moyens prévus au cours des dix dernières années. Or la majorité présidentielle est aux responsabilités depuis 2017 !
Vous irez prochainement dans les Côtes-d'Armor. Venez aussi dans le Calvados ! Dans chaque département, les directeurs d'Ehpad et les élus vous feront part de leurs inquiétudes.
Nous devons faire face au choc démographique que représente le vieillissement de la population. À quand une grande loi sur l'autonomie et la prise en charge du grand âge ? Différents rapports ont exposé le problème. Il convient désormais de prendre des mesures pour répondre à ce défi sociétal. Or les moyens prévus dans ce PLFSS sont insuffisants. Quant aux difficultés des professionnels du secteur, elles ne sont pas nouvelles...
S'agissant de la fusion entre les sections soin et dépendance, prévue à l'article 37 du PLFSS, elle ne fait pas l'objet d'une phase expérimentale : il s'agit d'une mesure pérenne pour laquelle seuls les départements qui le souhaitent opteront. Je vous invite donc, madame la ministre, à proposer un amendement afin de rendre cet article conforme à ce que vous annoncez.
Mme Corinne Imbert. - Vous dites ne pas vouloir pénaliser les conseils départementaux qui se sont engagés en prévoyant un tarif plancher et en aidant les services à domicile à louer des flottes de véhicules. En tant qu'élus des territoires, nous y veillerons.
Quel est le montant des mesures nouvelles prévues dans ce PLFSS, si l'on met de côté l'effet bénéficiaire ?
Selon votre prédécesseur, puisque la compétence autonomie relève des conseils départementaux, lorsque l'État dépense un euro dans ce secteur, les départements doivent aussi y consacrer un euro. Êtes-vous sur la même ligne ?
Mme Anne-Sophie Romagny. - En matière de risque dépendance et de perte d'autonomie, le reste à charge des familles est estimé à 500 euros en moyenne par personne dépendante, ce qui est énorme. L'État ne pourra pas le prendre en charge, nous le savons. La prévention est insuffisante : peu de Français ont aujourd'hui une couverture dépendance. Pourriez-vous prévoir une cotisation dédiée au risque dépendance, une solution de solidarité collective en quelque sorte ?
Mme Marie-Do Aeschlimann. - Je prends acte de vos propos volontaristes sur le libre choix pour la garde des jeunes enfants et la diversification des modes de garde.
Nous constatons des errances importantes dans le secteur des Ehpad publics, et nombreux sont ceux qui rencontrent des problèmes financiers. Le calibrage de l'objectif national de dépenses d'assurance maladie (Ondam), à ce stade, permet-il de prendre en compte ces difficultés ?
Mme Marie-Pierre Richer. - Dans le département du Cher, deux associations d'aide à domicile sont en redressement. Nous constatons tous que le fonds d'urgence pour l'aide à domicile n'est pas suffisant. Que comptez-vous mettre en place pour soutenir les conseils départementaux et ces associations ? Cette problématique est liée à celle de l'accès aux soins.
Mme Aurore Bergé, ministre. - En 2022, la branche autonomie a bénéficié de 35 milliards d'euros ; en 2027, ces crédits atteindront 45 milliards d'euros, ce qui représente une augmentation de 30 %. Et, pour autant, les impôts des Français n'augmenteront pas. La montée en puissance de cette branche est donc très nette, ce qui est légitime au regard du défi démographique auquel nous devons faire face. N'oublions pas la bonne nouvelle sous-tendue par ces chiffres : l'espérance de vie en bonne santé progresse, ce qui devrait nous réjouir. Mais cela implique de prendre des mesures structurelles, portées avec les départements.
Je n'utiliserai pas l'expression « un euro pour un euro », madame Imbert. Mais il faut tenir compte de la situation de chaque département et de la cartographie des Ehpad dont il hérite. Nous voulons certes mettre en place une politique territorialement équitable, mais en procédant à une différenciation afin d'accompagner davantage et mieux certains départements. Pour autant, je ne souhaite pas voir se reproduire l'écueil du tarif plancher, qui a été très désincitatif.
Madame Aeschlimann, la situation déficitaire des Ehpad publics est généralisée. Les commissions départementales que nous avons installées doivent aussi servir à cartographier, accompagner et restructurer ces établissements. Je ne veux pas que les difficultés se posent de nouveau dans six mois ou un an ; ce ne serait ni tenable en termes de finances publiques ni de bonne gestion. Il convient donc de prendre des décisions plus structurelles, par exemple en transformant un Ehpad en habitat intermédiaire.
Madame Romagny, le reste à charge pour les familles des personnes dépendantes est en effet insuffisant. Quant au reste à vivre des résidents dans les établissements, il est de 100 euros et n'a pas été revalorisé depuis longtemps. Il convient donc de procéder à des ajustements.
Enfin, il faudra se poser la question du financement à long terme de la branche autonomie, car notre société va continuer à vieillir. La réforme à entreprendre devra concerner les dix ou quinze prochaines années, ainsi que l'ensemble des parcours d'accompagnement.
Madame Guidez, je complète la réponse que je vous ai faite : l'article relatif au service de repérage, de diagnostic et d'intervention précoce et à l'accompagnement du handicap prévoit, pour les enfants âgés de 0 à 6 ans, un forfait s'appliquant dans le cadre d'une prescription de séances, lesquelles seront prises en charge à 100 %. C'est un dispositif nouveau. Quant aux enfants âgés de 7 à 12 ans, les plateformes de coordination et d'orientation permettent d'assurer leur suivi.
M. Philippe Mouiller, président. - Nous vous remercions, madame la ministre, pour vos réponses.
Ce point de l'ordre du jour a fait l'objet d'une captation vidéo qui est disponible en ligne sur le site du Sénat.
M. Thomas
Cazenave,
ministre délégué chargé des comptes
publics
Réunie le mardi 31 octobre 2023, sous la présidence de M. Philippe Mouiller, président, la commission procède à l'audition de M. Thomas Cazenave, ministre délégué des comptes publics.
M. Philippe Mouiller, président. - Monsieur le ministre, vous allez nous présenter le projet de loi de financement de la sécurité sociale pour 2024 (PLFSS), en particulier ses équilibres généraux et les mesures envisagées en matière de recettes. À cet égard, notre commission s'interroge sur la trajectoire financière quadriennale que présente ce projet de loi et sur sa compatibilité avec une extinction de la dette sociale à l'horizon 2033.
Nous aurons aussi l'occasion d'évoquer votre position quant aux autres régimes d'assurance sociale, en particulier l'Unédic et l'Agirc-Arrco.
J'indique que cette audition fait l'objet d'une captation vidéo retransmise en direct sur le site du Sénat et disponible en vidéo à la demande.
M. Thomas Cazenave, ministre délégué chargé des comptes publics. - J'insisterai sur les grands équilibres financiers du PLFSS et sur quelques mesures essentielles relatives aux recettes de la sécurité sociale.
Le cadrage financier prévu dans ce texte s'inscrit dans une trajectoire plus large, que nous avons proposée au travers du projet de loi de programmation des finances publiques. L'objectif est de parvenir d'ici à 2027 à une réduction de notre déficit en deçà du seuil de 3 %. Il en va de la soutenabilité de notre système, et l'ensemble des administrations, dont la sécurité sociale, doivent y contribuer. C'est la raison pour laquelle le PLFSS qui vous est proposé poursuit l'investissement massif pour la sécurité sociale, notamment dans les champs de la santé, de l'accès aux médicaments et de l'autonomie. Ainsi prévoit-il plus de 640 milliards d'euros de dépenses, en hausse de 30 milliards d'euros par rapport à 2023. Cette augmentation s'explique en particulier par le mécanisme protecteur d'indexation des prestations sur l'inflation, qui représente 14 milliards d'euros pour les retraites.
Tout en poursuivant cet investissement pour la sécurité sociale, le PLFSS prévoit d'importantes économies. La construction de l'objectif national de dépenses d'assurance maladie (Ondam) pour 2024 en est une parfaite illustration.
Nous prévoyons en effet une rectification de l'Ondam 2023 de 2,8 milliards d'euros, et une progression de l'Ondam 2024 de 3,2 %, soit un niveau très largement supérieur à l'inflation, laquelle devrait s'élever à 2,5 %.
La hausse des dépenses en 2024 concernera en particulier le secteur hospitalier puisque, pour la deuxième année consécutive, l'Ondam hospitalier dépassera les 100 milliards d'euros, soit un niveau historique. L'Ondam médico-social représentera, quant à lui, plus de 30 milliards d'euros.
Plus précisément pour 2023, la rectification de l'Ondam permettra de financer les revalorisations salariales en faveur des professionnels de nos établissements sanitaires et médico-sociaux. Il s'agit d'un effort inédit. La révision à la hausse de l'Ondam permettra aussi d'abonder le fonds d'urgence pour les établissements d'hébergement pour personnes âgées dépendantes (Ehpad), annoncé par la Première ministre l'été dernier, qui disposera ainsi de 100 millions d'euros pour accompagner les établissements en difficulté. Pour 2024, les revalorisations salariales prendront effet toute l'année et représenteront 6,2 milliards d'euros, qui viennent s'ajouter aux 10,9 milliards d'euros déjà prévus par le Ségur de la Santé.
L'Ondam permettra aussi de soutenir la branche autonomie en prévoyant les moyens nécessaires à la création des 6 000 équivalents temps plein (ETP) supplémentaires en Ehpad. Il s'agira aussi de financer la mise en place progressive des 50 000 solutions pour les personnes en situation de handicap, dont le coût sera de 1,5 milliard d'euros d'ici à 2030.
Pour la branche autonomie, nous créons enfin, en 2024, les plateformes de repérage et d'orientation précoce des enfants en situation de handicap.
Il s'agit donc non pas de diminuer les dépenses, mais de maîtriser leur progression.
Cette maîtrise des dépenses sera assurée par plusieurs leviers, qui représentent 3,5 milliards d'euros d'économies au titre d'un effort partagé entre tous les acteurs du système de santé. Des économies à hauteur de 1,3 milliard d'euros sont attendues du secteur des produits de santé, soit 1 milliard d'euros au titre de la baisse des prix négociés avec les industriels, et 300 millions d'euros du fait de la baisse des volumes. Pour y parvenir, plusieurs mesures sont prévues au niveau législatif dans le PLFSS, telles que, par exemple, la délivrance par les pharmaciens de certains médicaments, sous réserve de la réalisation d'un test en confirmant l'utilité.
Par ailleurs, des économies à hauteur de 1,3 milliard d'euros correspondent aux efforts demandés aux assurés et à leurs complémentaires dans une logique d'efficience, mais aussi de lutte contre les gaspillages. Différentes options peuvent être envisagées et nécessitent encore d'être discutées et concertées.
Enfin, 900 millions d'euros d'économies sont liés aux soins de ville, à l'hôpital et aux établissements médico-sociaux. En particulier, l'amélioration de l'efficience à l'hôpital et dans le secteur médico-social, via la politique d'achat et d'amélioration de la pertinence et de l'efficience des soins, devra permettre de réaliser 600 millions d'euros d'économies.
Ces économies répondent à des enjeux financiers, mais aussi sanitaires et environnementaux. Les médicaments, par exemple, représentent 4 % des émissions de carbone en France. La réduction de leur consommation constituera donc aussi un levier pour notre combat en faveur de la transition écologique.
Nous construisons ainsi une trajectoire graduelle de rétablissement des comptes, qui passe aussi par des mesures en recettes et par la préservation des économies issues des réformes passées ; je pense notamment aux réformes de l'assurance chômage et des retraites portées par mon collègue Olivier Dussopt.
Je souhaite, à ce titre, refaire le point sur les mesures du texte et évoquer l'impact de mesures nouvelles introduites à l'Assemblée nationale.
S'agissant de l'Agirc-Arrco, comme je l'ai dit à l'Assemblée nationale, nous conservons l'objectif de sanctuariser les économies pour financer des dispositifs de solidarité du système de retraite, et souhaitons avancer par la voie du dialogue social sur la base de l'article 9 de l'accord national interprofessionnel (ANI). Je me réjouis d'ailleurs fortement que les organisations patronales, dans leur ensemble, aient désormais fait part de leur souhait d'ouvrir les discussions sur le sujet.
L'article 8 du PLFSS revient sur le transfert aux Urssaf du recouvrement des cotisations de retraite complémentaire, qui devait avoir lieu en 2024. Vous en aviez d'ailleurs souligné les risques dans un rapport de la mission d'évaluation et de contrôle de la sécurité sociale (Mecss) en 2022. Après le report que vous aviez préconisé, et que nous avons mis en oeuvre en 2023, nous avons désormais fait le choix du maintien d'un circuit spécifique.
La discussion à l'Assemblée nationale nous a permis d'introduire deux mesures très importantes, sur lesquelles je souhaite revenir : le gel des points de sortie des allègements généraux, et la réforme de l'assiette des cotisations et contributions des travailleurs indépendants. Nous allons d'ailleurs nous attacher à déposer un amendement portant actualisation des annexes financières du PLFSS, pour que vous ayez une vue juste de l'impact financier de ces mesures.
Pour sécuriser la réduction de notre déficit public dès 2024, nous avons ainsi introduit, à l'occasion des débats à l'Assemblée nationale, une mesure visant à geler les barèmes des allègements généraux. Nous stabiliserons les barèmes à leur niveau de 2023 s'agissant des bornes de 2,5 Smic et 3,5 Smic, ce qui évitera une perte de recettes de l'ordre de 600 millions d'euros pour la sécurité sociale.
Comme vous le savez, nous sommes très prudents sur l'évolution de ces exonérations. En effet, il s'agit d'un déterminant essentiel du coût du travail, que nous avons cherché à abaisser autant que possible dans une logique, à la fois, de compétitivité et d'amélioration du revenu net des salariés. Aujourd'hui, cependant, compte tenu de la très forte dynamique du Smic en relation avec l'inflation, le montant des allègements a augmenté de manière considérable : ils devraient coûter 80 milliards d'euros en 2024. La structure de ces allègements s'est également déformée au profit des salaires moyens ou élevés dans la distribution, alors même que leur efficacité est plus élevée pour les salaires les moins élevés.
Ainsi, le dispositif de gel permettra, d'une part, de modérer la dynamique d'exonération et, d'autre part, de préserver le montant global des réductions accordées aux employeurs, ainsi que la répartition entre les secteurs économiques concernés, ce qui donne toute la visibilité et la prévisibilité nécessaires aux entreprises.
La deuxième mesure que nous avons introduite est la réforme de l'assiette des cotisations et contributions des travailleurs indépendants. Il s'agit d'une grande réforme de simplification administrative, mais surtout d'une réforme créatrice de droits sociaux nouveaux. L'ambition est d'améliorer les droits à la retraite des travailleurs indépendants, du fait de la reconfiguration des contributions et cotisations. Leur contribution sociale généralisée (CSG) diminuera et leur assiette de cotisation augmentera. C'est pourquoi, d'ailleurs, cette réforme a recueilli le plein soutien de l'Union des entreprises de proximité (U2P) et de la Confédération des petites et moyennes entreprises (CPME), qui ont été étroitement concertées.
Le projet qui vous est soumis est le fruit d'échanges nombreux, et correspond à des modifications substantielles de la proposition initiale du Gouvernement. Ce gain sera fonction de la majoration des cotisations de retraite complémentaire à laquelle procéderont les différents régimes professionnels et du rendement des droits acquis au sein de ces régimes.
Le cadrage de la réforme impose une neutralité financière globale. Elle illustre notre capacité à conduire des réformes complexes qui permettent, à la fois, l'acquisition de droits nouveaux et la préservation de notre trajectoire financière. Elle démontre qu'il est possible d'avancer et d'améliorer la vie de nos concitoyens sans dégrader les déficits.
Au-delà de ces deux mesures, nous avons plus largement eu le souci d'enrichir le texte à l'Assemblée nationale à partir des propositions des parlementaires.
Nous avons ainsi, sur proposition du groupe Les Républicains, sécurisé l'affiliation des commissaires aux comptes aux dispositifs spécifiques de la caisse nationale des professionnels libéraux pour l'assurance vieillesse et les indemnités journalières maladie. Les mécanismes de clause de sauvegarde visant à réguler les dépenses de produits de santé ont également été retouchés sur la base d'amendements de la majorité et des Républicains.
Dans sa troisième partie, le texte sur lequel le Gouvernement a engagé sa responsabilité reprend plusieurs propositions transpartisanes, dont l'élargissement de la campagne de vaccination contre le papillomavirus aux jeunes accueillis dans les établissements médico-sociaux, qui avait fait l'objet d'amendements du groupe Socialistes et apparentés et du groupe Les Républicains, ou la prise en compte des bilans de santé réalisés à l'entrée dans les dispositifs de l'aide sociale à l'enfance (ASE) pour faciliter le repérage précoce des situations de handicap dans le cadre des nouvelles plateformes créées par le PLFSS, à la suite du dépôt d'amendements des Républicains, du groupe Socialistes et apparentés, de la Gauche démocrate et républicaine comme des Écologistes, ou encore la suppression de l'article 39 relatif à l'indemnisation des accidents du travail et maladies professionnelles (AT-MP), comme l'ont demandé les différents groupes de l'Assemblée nationale, en accord avec les partenaires sociaux.
Nous avons aussi retenu des amendements déposés par les groupes de la majorité en commission des affaires sociales à l'Assemblée nationale, comme la généralisation du dépistage du cytomégalovirus pendant la grossesse, ou les mesures d'ajustement des financements de certaines activités hospitalières comme la dialyse et la radiothérapie.
Le PLFSS que nous vous présentons dans cette version enrichie par l'Assemblée nationale est donc à la fois un texte créateur de droits nouveaux, un texte qui investit massivement dans la santé et nos politiques sociales, mais aussi un texte qui assure la soutenabilité à long terme de notre système.
M. Philippe Mouiller, président. - Je me permets de vous faire, en préambule, une remarque de méthode concernant l'actualisation des annexes financières. L'exercice est à chaque fois particulier, à une semaine de l'examen du PLFSS en commission. Cette actualisation ne dépend pas que des évolutions qui ont eu lieu à l'Assemblée nationale ; elle correspond aussi à un travail de fond. J'avoue que cela nous gêne toujours de ne récupérer ces informations que très peu de temps avant leur examen. Cette remarque est en rapport avec notre capacité à disposer, en bonne et due forme, des informations nécessaires pour juger les évolutions proposées.
Mme Élisabeth Doineau, rapporteure générale. - Monsieur le ministre, j'ai un doute : parlons-nous de la même trajectoire des déficits ? Vous parlez de « maîtrise », mais il me semble qu'à partir de 2025 les déficits augmenteront fortement, et je n'y vois pas l'ombre d'une maîtrise ou du remboursement de la dette sociale.
J'ai plusieurs questions portant sur la revue de dépenses. L'article 17 du projet de loi de programmation des finances publiques prévoit que le dispositif de revue des dépenses permettra 6 milliards d'euros d'économies par an entre 2025 et 2027, répartis entre les dépenses des différentes administrations de sécurité sociale. La rédaction du rapport annexé suggère qu'il ne s'agira pas de réaliser 6 milliards d'euros d'économies supplémentaires chaque année, mais de réaliser 6 milliards d'euros d'économies en 2025, maintenus les années suivantes. Confirmez-vous ce point ? A-t-on une idée de la répartition de ces 6 milliards d'euros d'économies entre les régimes obligatoires de base et les autres administrations de sécurité sociale ? Nous ne disposons que de très peu de détail : on nous annonce des économies, on avance un chiffre, mais nous ne savons pas quelle sera la répartition.
Le projet de loi de programmation des finances publiques prévoit dans son rapport annexé que l'excédent des régimes complémentaires de retraite, actuellement de 0,3 point de PIB, soit près de 10 milliards d'euros, restera à ce niveau jusqu'en 2027. Pourtant, les prévisions à l'horizon de 2037 récemment transmises à la commission par l'Agirc-Arrco anticipent un déficit technique permanent au moins jusqu'en 2037. Cet objectif d'excédent des régimes complémentaires est-il toujours d'actualité, alors que l'Agirc-Arrco représente actuellement 80 % des dépenses des régimes complémentaires et de leurs excédents ? Si oui, comment prévoyez-vous d'y parvenir ?
Concernant le financement de la dette sociale, la loi du 7 août 2020 relative à la dette sociale et à l'autonomie a autorisé le transfert de 136 milliards d'euros de dette de l'Urssaf Caisse nationale à la Caisse d'amortissement de la dette sociale (Cades). Il ressort des montants déjà transférés qu'il n'est plus possible de transférer que 8,8 milliards d'euros en 2024. Si rien n'était fait, les déficits s'accumuleraient à l'Urssaf Caisse nationale. Selon vous, quel encours maximal de dette l'Urssaf Caisse nationale peut-elle gérer dans de bonnes conditions, et quelles seraient les conséquences concrètes d'une accumulation de dette au-delà de ce seuil ? Que prévoit de faire le Gouvernement pour sécuriser le financement de la dette sociale ? Envisage-t-il, par exemple, de modifier l'article 4 bis de l'ordonnance de 1996, pour repousser une nouvelle fois l'échéance de l'amortissement actuellement fixé à 2033 ?
Mon dernier point portera sur la fiscalité nutritionnelle. Il s'agit d'un levier mobilisé dans plusieurs pays afin de dégager des recettes nouvelles, la France apparaissant nettement en retard. En France, seules les boissons sucrées et édulcorées font l'objet d'une taxation spécifique à visée comportementale, qui a rapporté 600 millions d'euros en 2022. En juillet 2023, le Conseil des prélèvements obligatoires recommandait notamment de réformer la fiscalité actuelle sur les boissons sucrées et édulcorées, d'augmenter les barèmes de contribution sur ces produits, et d'étudier l'extension de cette fiscalité aux produits sucrés ou contenant des additifs nocifs pour la santé. Le Gouvernement travaille-t-il à de telles mesures, et des hypothèses de recettes ont-elles été étudiées et chiffrées ?
M. Thomas Cazenave, ministre délégué. - S'agissant des mesures d'économies structurelles inscrites dans la loi de programmation des finances publiques, nous devons trouver 12 milliards d'euros d'économie d'ici 2025, 6 milliards pour l'État et 6 milliards pour le champ des administrations de sécurité sociale (Asso), dont la sécurité sociale. Nous n'avons pas défini de sous-objectifs ; à ce stade, c'est bien l'exercice de revue des dépenses, que nous avons relancé avec la Première ministre, qui doit nous permettre de documenter ces réformes, qui ne sont donc pas connues à cette heure, puisque nous menons dès maintenant ce travail en préparation du budget pour 2025. Je le précise, même si je n'ai pas de répartition des montants à vous indiquer à ce stade : le niveau d'économie attendu est ambitieux, tant pour l'État que pour la sécurité sociale.
Concernant les capacités de la Cades de continuer à amortir le transfert de la dette de l'Urssaf, j'aurais pu commencer mon propos en indiquant que la trajectoire est effectivement dégradée. Le déficit de la sécurité sociale en 2027 sera de 17,5 milliards d'euros : j'en conviens avec vous, c'est important. En tant que ministre des comptes publics, je défends l'idée qu'un système qui n'est pas financé est un système en danger. Pour cette raison, nous nous attelons avec beaucoup d'ambition à ce programme de revue des dépenses, car nous devons identifier les mesures non de baisse, mais de maîtrise de la dépense pour garantir le financement de notre régime.
La Cades amortit chaque année entre 15 et 20 milliards d'euros de dette sociale ; elle a déjà amorti plus que le déficit de la sécurité sociale. Il reste près de 9 milliards de dette que l'on peut transférer à la Cades, et les futurs déficits seront donc maintenus à l'Urssaf Caisse nationale, anciennement Agence centrale des organismes de sécurité sociale (Acoss). Durant la période de la covid-19, l'Acoss avait déjà géré un haut niveau d'endettement, et nous n'avons aucune inquiétude pour 2024. Nous travaillons pour ajuster nos outils afin de rendre finançable et soutenable la dette sociale au sens large. Ce travail est en cours, et nous regardons avec attention les années qui viennent.
En réponse à votre interpellation sur l'actualisation tardive des annexes du PLFSS, Monsieur le président, vous connaissez le calendrier. Nous avons pris l'engagement de vous transmettre ces annexes avant le débat en séance publique, afin d'intégrer les nouvelles données. Les grands équilibres et les trois parties du texte viennent d'être arrêtés il y a quelques jours. Nos services sont extrêmement mobilisés pour éclairer au mieux la représentation nationale, et vous donner dans les meilleurs délais toutes les informations vous permettant de vous prononcer.
Un mot enfin sur la fiscalité comportementale. Nous avons pris l'engagement de ne pas augmenter les impôts, ce qui concerne également les sujets de fiscalité comportementale. Au moment de se battre pour le pouvoir d'achat, nous ne souhaitons pas grever le pouvoir d'achat des Français par un alourdissement de la fiscalité. Je le dis en tant que ministre des comptes publics, au risque de susciter le débat : tous les problèmes de politique publique ne trouvent pas leur réponse au moyen de la fiscalité. Par exemple, les politiques de lutte contre les addictions ne passent pas nécessairement par l'arme fiscale. Nous devons utiliser tous les leviers, tout en tenant notre engagement pris devant les Français de ne pas alourdir la fiscalité.
M. Jean-Marie Vanlerenberghe. - Je rejoins l'inquiétude de la rapporteure générale et ses doutes concernant la soutenabilité à long terme du système. Avec un déficit de 9 milliards d'euros pour l'assurance maladie jusqu'en 2027, un déficit qui croît de 6 milliards jusqu'à 14 milliards en 2027 pour l'assurance vieillesse, je ne vois pas comment faire. Vous nous dites que vos services y travaillent : nous n'en doutons pas, mais il nous aurait paru utile que vous nous donniez quelques informations, quelques pistes de propositions détaillées sur lesquelles vous comptez.
Pour ma part, je vous donnerai quelques pistes : les fraudes sociales. Vous faites un effort : par une lettre de mission, votre prédécesseur M. Dussopt avait demandé à chaque caisse de sécurité sociale de fournir une estimation précise des montants constatés des fraudes, pour faire une estimation des récupérations possibles. Certaines caisses ont réalisé ce travail, mais l'assurance maladie, prétextant la complexité de ce calcul, est en retard de deux ans. Il s'agit pourtant de dépenses de 250 milliards d'euros ; les estimations corroborées par la Cour des comptes avancent que, suivant les professions, entre 2,5 % et 6 % des opérations sont frauduleuses ou erronées, ce qui aboutit à un chiffre approximatif d'une dizaine de milliards d'économies à opérer, uniquement pour la fraude à l'assurance maladie.
Le montant des fraudes aux cotisations de l'Urssaf est estimé, par la Cour des comptes, entre 6 et 8 milliards d'euros. Que fait-on, de façon intensive, volontariste, pour résoudre ces problèmes et le réduire ? Des pistes réelles permettent de rechercher non pas 1 milliard, mais peut-être 15, voire 20 milliards d'euros. Je doute de la volonté de certaines caisses, et non de celle du ministre... Mais le ministre est là pour exiger que des réponses précises soient apportées à la lettre de mission cosignée par le Premier ministre de l'époque !
Un autre sujet, c'est celui de la pertinence des actes. Selon l'OCDE, 25 % des soins sont inutiles, car redondants. Nous l'avons plusieurs fois vérifié lors de nos auditions. La ministre de la santé d'alors, Mme Buzyn, corroborant ce chiffre, indiquait qu'un travail de la Haute Autorité de santé (HAS) était en cours. C'est insuffisant : lors de notre audition de la présidente de la HAS, son directeur a indiqué que nous n'arriverions pas à récupérer ces 25 % avec les médecins. Je parle non de les récupérer d'un coup, mais de faire un effort pour aller dans ce sens ! Pour cela, il faut prendre des dispositions, établir des moyens de contrôle : l'investissement dans le contrôle est un investissement productif. On ne fait pas les efforts nécessaires, alors qu'il y a là des milliards à glaner avant de penser à chercher ces sommes chez les salariés.
Concernant la vieillesse, j'avais proposé qu'on augmente la cotisation vieillesse des entreprises, ce qui n'a malheureusement été accepté ni par le Gouvernement ni par le Sénat. Pour moi, l'effort demandé aux entreprises concernant la vieillesse est insuffisant, pour ne pas dire inexistant. Nous attendons toujours les suites des propositions et des décisions prises sur les seniors. Augmenter cette cotisation d'un demi-point représenterait 300 euros par salarié par entreprise et par an. C'est peu, cela ne met pas les entreprises en faillite, mais cela permettrait 4,5 milliards d'euros de recettes supplémentaires si on l'appliquait à toutes les entreprises et aux 30 millions de salariés. On pourrait d'ailleurs envisager un taux plus progressif, avec une augmentation commençant par 0,25 point.
Vous appliquez une doxa parfaitement claire, selon laquelle vous ne voulez pas augmenter les impôts. Je vous livre ainsi une petite idée, parce que j'ai entendu parler d'un swap possible autour des cotisations de l'Agirc-Arrco - pourquoi pas, temporairement, à la condition que cela soit négocié avec les partenaires sociaux. Notre groupe tient beaucoup au paritarisme. Des pistes importantes et fructueuses mériteraient d'être considérées.
Mme Cathy Apourceau-Poly. - Monsieur le ministre, je ne suis absolument pas convaincue par vos propos. Qu'entendez-vous par l'expression « pertinence des soins » ?
J'ai également une suggestion pour vous permettre de faire des économies dans le budget de la sécurité sociale : la part des cotisations sociales dans les recettes de la sécurité sociale est passée de 90 % à la fin des années 1980 à 50 % depuis 2019. Ne pensez-vous pas qu'il faut agir pour que des cotisations sociales plus justes permettent de renflouer les caisses de la sécurité sociale ?
Je reconnais au Gouvernement, même si le ministre change, une certaine constance au sujet des transferts précipités du recouvrement des cotisations de l'Agirc-Arrco vers l'Urssaf. Vous y avez renoncé, certes, mais pas tout à fait : ce leitmotiv revient. Votre décision est-elle définitive, ou poursuivez-vous l'ambition de transférer les cotisations de l'Agirc-Arrco vers l'Urssaf, en remettant ce transfert sur le tapis non lors de ce PLFSS, mais par la suite ? Le sujet nous inquiète toujours beaucoup.
Mme Chantal Deseyne, rapporteur pour la branche autonomie. - Je vous poserai deux questions concernant la branche autonomie. Nous en avons parlé précédemment avec la ministre Aurore Bergé, la branche autonomie verse aux départements douze concours financiers, pour un montant total de 4 milliards d'euros. Le système est assez complexe. Les départements, la Caisse nationale de solidarité pour l'autonomie (CNSA), les représentants du secteur médico-social sont favorables à une réforme. Quels sont les obstacles actuels à cette réforme ?
Une deuxième question concerne la fusion entre les sections des soins et de la dépendance. Quelles seront les modalités de la compensation financière des départements qui auront opté pour la fusion ? Disposeront-ils bien de toute l'information nécessaire pour éventuellement choisir cette fusion ?
M. Olivier Henno, rapporteur pour la branche famille. - Il me semble que ce texte est un PLFSS de transition. Nous abordons une période différente sur le plan économique et financier : nous ne sommes plus du tout dans une période sans inflation, où l'argent n'était pas cher, où les taux d'intérêt étaient parfois négatifs, où M. Amghar nous disait lors d'une audition que l'Urssaf Caisse nationale bénéficiait d'une provision positive, car l'Acoss avait beaucoup emprunté. Il me semble que nous n'anticipons pas beaucoup ces changements économiques et l'augmentation des taux. Vous avez abordé la trajectoire pour 2025, mais qu'en est-il durablement ? M. Amghar nous l'a dit lors de sa dernière audition, 80 % de notre dette est financée par les marchés, et cette situation n'est pas soutenable durablement. Quelle est votre vision sur ce point, dans ce PLFSS ?
Cela étant, ma situation est paradoxale, car je suis rapporteur pour la branche famille, qui elle est excédentaire depuis plusieurs années. Quelle est votre lecture de cet excédent ? Les recettes sont-elles mal calibrées ? Y a-t-il un manque de volonté politique ?
Malheureusement, nous ne pourrons pas tout de suite corriger le tir concernant la baisse de la natalité dans notre pays. Avez-vous des éléments pour déterminer son impact financier sur les comptes de la sécurité sociale ?
Mme Corinne Imbert, rapporteure pour la branche maladie. - Je vous prie de m'excuser si je suis un peu longue, mais la branche maladie pèse presque 255 milliards d'euros, et j'ai plusieurs questions à vous poser.
Je commencerai par l'Ondam. Vous nous demandez de rectifier l'Ondam pour 2023 et d'approuver celui pour 2024. Pouvez-vous préciser les hypothèses sur lesquelles sont établies les prévisions pour 2024, et comment a été révisée la base pour 2023 ? Les prévisions du Gouvernement semblent largement éloignées des besoins effectifs des établissements de santé. Le ministre Aurélien Rousseau a indiqué que le Gouvernement ne laisserait pas les hôpitaux basculer dans le rouge à la fin de l'année, alors que le déficit des hôpitaux publics atteint 1 milliard d'euros. Comment le Gouvernement compte-t-il effectivement couvrir les conséquences de l'inflation pour les établissements ? Cela relèvera-t-il de crédits nouveaux, annoncés au Sénat et servant de base pour 2024, ou n'y aura-t-il qu'un tour de passe-passe du fait du déblocage du gel prudentiel ?
Nous avons atteint 284,9 milliards d'euros de dette. Votre collègue Aurélien Rousseau disait la semaine dernière devant notre commission qu'il fallait que l'Ondam redevienne ce qu'il doit être, un instrument de pilotage et une norme de dépense. Comment faire ? Les instruments de prévision de la direction de la sécurité sociale sont-ils dépassés, ou les dépenses sont-elles devenues ingérables ?
De plus, comment faire de l'Ondam un moment de sanction parlementaire de l'autorisation des dépenses publiques ? Quand construirez-vous des sous-objectifs ne dépassant pas 100 milliards d'euros, somme dépassée par les dépenses des soins de ville comme par le financement des hôpitaux ? Pourrait-on disposer d'une vision plus fine de ces dépenses ? Êtes-vous prêts à faire voter les parlementaires, comme nous le demandions lors de la révision de la loi organique relative aux lois de financement de la sécurité sociale (Lolfss), sur les dotations qui ne relèvent pas du remboursement des prestations sociales ?
Au début de votre propos, vous annonciez avoir inclus dans le texte transmis au Sénat des mesures introduites à l'Assemblée nationale, mais je constate que le montant de l'Ondam reste inchangé. Les montants de ces dépenses se chiffrent peut-être en dizaines de millions d'euros, et n'apparaissent peut-être pas dans le tableau, mais de combien sont dégradés l'Ondam et le déficit de la branche maladie, du fait de ces mesures retenues ?
Je terminerai avec trois questions : la réforme du financement des activités de médecine, de chirurgie et d'obstétrique ne serait pas coûteuse : dès lors, quels en seront les gagnants et les perdants ?
L'article 27 du PLFSS vise à réguler les dépenses d'indemnités journalières (IJ) maladie. Le ministre de la santé a indiqué qu'il était ouvert à la négociation sur cet article, et qu'il n'était pas certain qu'il faille porter, politiquement et symboliquement, la responsabilité de l'explosion des IJ sur le patient. Partagez-vous son avis ?
Enfin, une question au sujet d'une disposition qui ne figure pas dans le texte, mais dont on a beaucoup parlé avant la présentation du PLFSS, qui concerne les franchises médicales. Quelles sont les réelles intentions du Gouvernement en la matière ? L'Ondam de ville 2024 est-il bien assis sur une hypothèse d'augmentation de ces franchises et participations forfaitaires, pour un rendement de 800 millions d'euros, à rapporter aux 3,5 milliards d'économies dont vous parliez tout à l'heure ? Pourquoi ne pas avoir préféré un report sur l'assurance maladie complémentaire, plutôt qu'une franchise qui ne peut être couverte par ces dernières ? Pourquoi ne pas avoir soumis cette mesure à la représentation nationale, même si j'entends bien que la création d'une nouvelle franchise peut relever du domaine réglementaire ?
Mme Annie Le Houerou. - Concernant la branche famille, excédentaire, le PLFSS prévoit une augmentation des prestations familiales seulement à compter du 1er avril 2024, date tardive pour prendre en compte l'inflation subie par les familles. Le Haut Conseil de la famille, de l'enfance et de l'âge (HCFEA) suggère une indexation des prestations en cas de dépassement de l'inflation de 2 % à compter de la dernière revalorisation. Cette proposition est-elle étudiée, et a-t-elle une chance d'aboutir ?
À plusieurs reprises, vous avez répété votre leitmotiv de ne pas augmenter les impôts. Est-ce pour autant raisonnable, alors que la Fédération hospitalière de France (FHF) réclame 2 milliards d'euros supplémentaires pour les hôpitaux, et après avoir, lors de la précédente audition, longuement parlé des grandes difficultés des Ehpad, le vieillissement supposant un accompagnement des familles, y compris au niveau financier ? Je m'interroge sur cet Ondam, comme sur la sincérité de ce budget.
M. Thomas Cazenave, ministre délégué. - Monsieur Vanlerenberghe, ce PLFSS porte 3,5 milliards d'euros d'économies, que j'ai détaillées dans mon propos liminaire. Telle est notre conviction : nous devons continuer à avoir un système protecteur, mais les économies sont légitimes pour garantir à long terme la protection sociale, un haut niveau de services, et une sécurité sociale de qualité.
Nous l'avons fait dans ce texte pour 2024, autour des sujets comme la dépense des produits de santé, l'efficience à l'hôpital, la politique des achats. Nous devons continuer à bâtir ces mesures qui nous permettront de faire d'autres économies. Par exemple, je suis attaché à la prescription à l'unité des médicaments. Je suis frappé par le gaspillage dans nos armoires à pharmacie. J'entends les difficultés, je vois ce qui se passe dans d'autres pays, y compris pour garantir la traçabilité des médicaments : est-on capables de prescrire la juste dose pour éviter ce gaspillage ? Il y a là un sujet logistique, industriel, mais aussi un sujet de prescription. Le rapport portant sur la régulation des produits de santé, récemment remis au Gouvernement, évoque les budgets de prescription des professionnels de santé. Dans d'autres pays, comme en Allemagne, on regarde les volumes de prescription en fonction de la typologie de la patientèle, de son âge ou de sa localisation géographique. Dans l'ouverture de la négociation conventionnelle conduite par le ministre de la santé, peut-on s'engager sur des mesures de régulation des prescriptions de dépenses de médicaments, qui progressent de 4 % chaque année ? Si l'on veut continuer à couvrir les protocoles les plus coûteux et les plus innovants, pour accroître les chances des malades, nous devons aussi faire des économies là où cela est possible. Oui, nous devons faire des économies. Je reviendrai sur le sujet des indemnités journalières ; nous avons un champ très large à explorer.
Sur la fraude sociale, ce PLFSS, tout comme le projet de loi de finances (PLF), prévoit déjà certaines mesures importantes. Je suis disposé à écouter vos propositions, car je pense qu'il faut aller plus loin. Mais rappelons-nous que le PLFSS contient une mesure pour mieux sécuriser le crédit d'impôt services à la personne comme les prélèvements de cotisation sur les travailleurs des plateformes, et que les caisses de sécurité sociale se sont engagées à recruter 1 000 ETP d'ici 2027 pour lutter contre la fraude sociale. Il y va de notre cohésion sociale. Un véritable effort est fait, selon l'orientation fixée aux caisses de sécurité sociale, pour renforcer la lutte contre la fraude. Le PLFSS introduit un délit d'incitation à la fraude sociale, par parallélisme avec le délit d'incitation à la fraude fiscale. Ceux qui font la promotion de la fraude sociale portent un coup de canif à notre contrat social, et il faut pouvoir traiter la fraude à la source. Nous devons être intransigeants sur ce sujet. Chaque caisse de sécurité sociale a des plans d'action, certaines ont des moyens renforcés pour lutter contre la fraude. En présence de la rapporteure générale, j'ai participé à l'installation du Conseil d'évaluation des fraudes, soulignant alors qu'il faut mieux évaluer. Certes, nous disposons des rapports de la Cour des comptes, mais nous devons, pour mieux lutter contre la fraude, y voir plus clair. C'est tout le mandat que nous avons fixé aux administrations dans le cadre de cette instance.
M. Jean-Marie Vanlerenberghe. - C'était déjà fait !
M. Thomas Cazenave, ministre délégué. - Non, il y a des manques, d'importants trous dans la raquette. L'assurance maladie était d'accord pour mieux évaluer le montant des fraudes, et il y a un travail à conduire. Je suis par ailleurs ouvert à toutes les propositions des parlementaires à ce sujet : je suis prêt à porter un projet de loi dédié à la lutte contre les fraudes si l'on constate que des dispositifs législatifs sont nécessaires pour la muscler. Je suis à l'écoute des propositions de la commission et des sénateurs sur ce sujet.
Je vous ai déjà partiellement répondu au sujet des dispositifs médicaux. Nous faisons une baisse de prix de 1 milliard d'euros, et une économie en volume à hauteur de 300 millions d'euros, notamment au travers de sujets très concrets comme les tests rapides d'orientation diagnostique (Trod) sur les angines ou les cystites. J'insiste sur la prescription à l'unité en cas de risque de rupture d'approvisionnement, mais je suis convaincu que nous pourrions en faire autant dans d'autres cas de figure, car il s'agit d'un bon instrument de régulation de la dépense.
En revanche, je ne vous suis plus au sujet de l'augmentation des cotisations vieillesse des entreprises. Un des leviers très importants pour garantir la viabilité et la pérennité de notre modèle social est le niveau d'emploi, le niveau d'activité, et donc la croissance. Tout ce qui ampute le soutien à la création d'emplois joue finalement contre le redressement de nos finances sociales. Depuis 2017, nous avons créé 2 millions d'emplois supplémentaires grâce à notre action économique parce que nous avons assumé des politiques de baisse d'impôt, paradoxalement bonnes pour les finances publiques. Je suis très vigilant sur l'augmentation des cotisations des entreprises : le but n'est pas d'accroître le coût du travail, car il faut continuer d'inciter les entreprises à créer le plus d'emplois possible.
Madame Apourceau-Poly, la pertinence des soins suppose de travailler avec les professionnels de santé pour se poser la question de la juste prescription, d'une meilleure prescription, et parfois d'une moindre prescription, notamment pour les médicaments. Nous avons reçu des propositions concrètes, notamment dans le rapport récemment remis que je mentionnais. Cela nous aide non pas à baisser la dépense, mais à la maîtriser.
J'ai cru un instant que vous alliez saluer la décision du transfert de recouvrement...
Mme Cathy Apourceau-Poly. - Je la salue pour cette année !
M. Thomas Cazenave, ministre délégué. - Je vous invite alors à la saluer pour les années qui viennent ! L'objectif, vu de l'entreprise, c'est que ces réseaux se parlent, pour simplifier la situation des entreprises. Cette coordination pour simplifier les démarches, c'est tout le travail qui doit être mené entre l'Urssaf et l'Agirc-Arrco. Je pense que vous avez été entendue.
Mme Deseyne m'a interpellé sur les douze concours financiers versés aux départements. Ce sujet doit être discuté, mais après une concertation préalable qu'il faut mener avec les départements. Il faut écouter les difficultés et essayer de bâtir : il n'y a pas d'obstacle de principe de la part du Gouvernement.
La fusion des sections, notamment celles du soin et de l'hébergement, est attendue en matière de simplification. Le travail est en cours, et les modalités de financement seront précisées dans le PLF pour 2025. Les départements seront informés pour faire des choix éclairés. La voie de l'expérimentation a été retenue. Les concours de la CNSA aux départements nécessitent également une concertation.
Monsieur Henno, vous avez raison : l'augmentation des taux d'intérêt a changé beaucoup de choses. Pour le budget de l'État, la charge des intérêts de la dette va passer de plus de 40 milliards d'euros cette année à quasiment 75 milliards. Je défends un projet de loi de fin de gestion dans lequel on doit ouvrir 3,8 milliards d'euros en plus au titre de la charge des intérêts de la dette. Bien sûr, cela change la donne, et cela exige que nous soyons d'autant plus ambitieux sur la dépense et sur les économies, qui constituent autant de marges de manoeuvre.
Vous m'interpellez sur l'excédent de la branche famille, qui va diminuer progressivement, des mesures importantes ayant été prises. Pour encourager la natalité, il faut accompagner l'arrivée des jeunes enfants. La loi de financement de la sécurité sociale de 2023 comporte des mesures importantes : le recours aux assistantes maternelles a été facilité, le complément mode de garde a été étendu, l'allocation de soutien familial pour les familles monoparentales a été revalorisée. Ce projet de loi va indexer les prestations familiales sur l'inflation, ce qui représente un effort de plus de 1 milliard d'euros. La ministre chargée des solidarités et de la famille travaille à ces sujets, comme elle a pu vous l'exposer lors de l'audition précédente.
L'Ondam pour 2023 prévoyait déjà un financement des charges non salariales liées à l'inflation, à hauteur de 800 millions d'euros. Entend-on les fédérations dire qu'elles rencontrent des problèmes pour boucler les budgets ? Le ministre de la santé a lancé un travail avec elles pour estimer l'impact de l'inflation sur leurs situations financières, en prenant en compte le bouclier énergétique et l'ensemble des mesures prises. L'Ondam doit-il redevenir ce qu'il doit être ? Oui, mais rappelons-nous que nous venons de traverser des périodes qui nous ont bousculés, et que l'Ondam lui-même a été bousculé, tant par la crise du covid que par la crise inflationniste. Je souhaite qu'il redevienne une ancre très importante dans le pilotage de nos finances sociales : sa progression de 3,2 %, nettement supérieure à l'inflation, lui permet de redevenir cette ancre de nos finances sociales.
Faut-il aller plus loin dans les sous-objectifs ? En la matière, les annexes du PLFSS offrent en la matière un niveau de détail beaucoup plus important que celui des sous-objectifs, ce qui devrait répondre à vos questions. Quant aux mesures arrêtées dans la version de la P3 proposée par le Gouvernement, elles ont peu d'impact sur l'Ondam.
Par ailleurs, la réforme de la tarification à l'activité (T2A) est engagée dans ce PLFSS. Des études sont en cours avec les fédérations hospitalières pour apprécier qui en seraient les gagnants et les perdants. La dotation créée dans ce PLFSS a fait l'objet d'une large concertation avec les fédérations.
Sur les indemnités journalières, on doit avoir un vrai travail : ce sujet n'est pas de la seule responsabilité des salariés, il faut le regarder de manière très large. C'est pourquoi nous avons invité les partenaires sociaux à en négocier. Les IJ se développent en lien avec le vieillissement de la population et l'élargissement du marché du travail, mais certains comportements doivent être regardés de près, car cette dépense progresse extrêmement vite.
Madame Le Houerou, l'inflation dans les établissements de santé a été prise en compte dès 2022, à hauteur de 887 millions d'euros dans l'Ondam. L'Ondam pour 2023 prévoit déjà le financement des coûts liés à l'inflation sur les charges non salariales, ce travail se poursuit avec les fédérations.
Mme Raymonde Poncet Monge. - Concernant la réindexation au 1er avril des prestations familiales, que pensez-vous de la proposition du HCFEA d'instaurer une augmentation mécanique des prestations familiales à partir d'un certain niveau d'inflation, un peu comme cela se fait pour le Smic ?
M. Thomas Cazenave, ministre délégué. - On a en France une myriade d'aides, qui ont toutes des règles de revalorisation différentes. Le travail est engagé sur la solidarité à la source, réforme structurelle importante pour redonner de la visibilité ; il faut se poser ces questions, mais cela doit se faire au sein de ce chantier titanesque.
Enfin, en réponse à madame Imbert sur les franchises et la participation forfaitaire, nous avons prévu un objectif de 1,3 milliard d'euros d'économies, à réaliser par un ensemble de mesures en cours de discussion ; ainsi, pour le transport sanitaire, le partage de véhicules, quand il est possible, permet d'en limiter le coût, mais aussi l'impact climatique. Un travail est aussi mené avec les organismes complémentaires. La fixation de la franchise ne relève pas du domaine de la loi, mais de discussions obligatoires, engagées par le ministère de la santé.
Mme Raymonde Poncet Monge. - Une augmentation des franchises, c'est toujours une augmentation d'impôt. Le coût des complémentaires augmente de manière exponentielle. En augmentant les franchises, vous l'augmenterez encore, de façon mécanique, pénalisant ainsi le pouvoir d'achat.
M. Thomas Cazenave, ministre délégué. - Il est hors de question que les mineurs ou les personnes souffrant d'une affection de longue durée soient touchés par ces augmentations de franchise. Ce dispositif, depuis qu'il existe, n'a été revu ni par la droite ni par la gauche. Mais on ne peut pas résumer tout notre enjeu de maîtrise de la consommation de médicaments à la question des franchises. Il y a un travail colossal à faire avec les professionnels de santé, mais aussi avec les industriels, notamment sur la prescription à l'unité.
Mme Raymonde Poncet Monge. - Vous ne voulez pas de fiscalité environnementale, ni de taxation de l'alcool : votre discours sur le pouvoir d'achat est contradictoire !
M. Philippe Mouiller, président. - Nous aurons bientôt ces débats dans l'hémicycle ! Merci pour vos réponses, monsieur le ministre.
Ce point de l'ordre du jour a fait l'objet d'une captation vidéo qui est disponible en ligne sur le site du Sénat
LISTE DES
PERSONNES ENTENDUES
PAR LES RAPPORTEURS
ÉQUILIBRES FINANCIERS
GÉNÉRAUX
(rapporteure
générale : Mme Élisabeth Doineau)
· Caisse d'amortissement de la dette sociale (Cades)
Jean-Louis Rey, président
Geneviève Gauthey, secrétaire générale
· Union nationale interprofessionnelle pour l'emploi dans l'industrie et le commerce (Unédic)
Patricia Ferrand, présidente
Jean-Eudes Tesson, vice-président
Contributions écrites
· Direction du budget
ASSURANCE
MALADIE
(rapporteure : Mme Corinne Imbert)
· Fédération nationale des infirmiers (FNI)
Daniel Guillerm, président
· Syndicat national des infirmiers et infirmières libéraux (Sniil)
John Pinte, président
Maryse Alcindor, vice-présidente
· Convergence infirmière
Judicaël Feigueux, vice-président
Alain Rochois, secrétaire général adjoint
· Infin'idels - Syndicat des infirmiers libéraux
Michelle Drouin, présidente
Xavier Vin, membre du conseil d'administration
· Fédération hospitalière de France (FHF)
Zaynab Riet, déléguée générale
Vincent Roques, directeur de cabinet
Cécile Chevance, responsable du pôle Offres
· Fédération de l'hospitalisation privée (FHP)
Christine Schibler, déléguée générale
Béatrice Noëllec, directrice des relations institutionnelles et de la veille sociétale
· Fédération des établissements hospitaliers et d'aide à la personne privés solidaires (Fehap)
Charles Guépratte, directeur général
Arnaud Joan-Grange, directeur de l'offre de soins
· Fédération nationale des établissements d'hospitalisation à domicile (Fnehad)
Mathurin Laurin, délégué national
Anastasia Strizyk, conseillère auprès du délégué national
· Unicancer
Sophie Beaupère, déléguée générale
Sandrine Boucher, directrice Stratégie médicale et performance
Jeanne Bertrand, directrice de cabinet
· Conférence nationale des présidents de commission médicale (CME) d'établissement de centres hospitaliers
Dr Thierry Godeau, président
Dr David Piney, vice-président
· Conférence nationale des présidents de CME de centres hospitaliers universitaires
Pr Rémi Salomon, président
Marie-Christine Turnin, vice-présidente de la CME du CHU de Toulouse
Jean-Yves Gauvrit, président de la CME de Rennes
Muriel Mathonnet, présidente de la CME du CHU de Limoges
Marie-Hélène Vieillard, vice-présidente de la CME du CHU de Lille
Catherine Ravier, directrice de cabinet du président
· Conférence nationale des directeurs généraux de centres hospitaliers (CNDCH)
Cécilia Waheo, secrétaire générale
· Conférence des directeurs généraux de centres hospitaliers universitaires
Olivier Bossard, directeur général du CHU de Saint-Étienne, président de la commission des finances de la conférence
Clément Triballeau, représentant de la commission Stratégie
· Conseil national de l'ordre des médecins (Cnom)
Dr François Arnault, président
Dr René-Pierre Labarrière, président de la section Exercice professionnel
Francisco Jornet, directeur des services juridiques
· Conseil national de l'ordre des pharmaciens (Cnop)
Carine Wolf-Thal, présidente
Hélène Leblanc, directrice des affaires publiques, européennes et internationales
· Conseil national de l'ordre des chirurgiens-dentistes (ONCD)
Dr Philippe Pommarède, président
Sylvie Germany, directrice des affaires juridiques et institutionnelles
· Conseil national de l'ordre des sages-femmes (Cnosf)
Isabelle Derrendinger, présidente
Sandrine Brame, vice-présidente
David Meyer, chef de cabinet
· Conseil national de l'ordre des infirmiers (Oni)
Patrick Chamboredon, président
· Ordre des masseurs-kinésithérapeutes (CNOMK)
Pascale Mathieu, présidente
Jean-François Dumas, secrétaire général
· Syndicat des médecins généralistes (MG France)
Dr Agnès Giannotti, présidente
Chryssanthi Guillon, chargée d'affaires publiques (observatrice)
· Le syndicat des médecins libéraux (SML)
Dr Sophie Bauer, présidente
Dr Mardoché Sebbag, vice-président
· Union française pour une médecine libre (UFML-Syndicat)
Dr Jérôme Marty, président
· Confédération des syndicats médicaux de France (CSMF)
Dr Franck Devulder, président
Dr Bruno Perrouty, président des spécialistes
· Fédération des médecins de France (FMF)
Dr Frédéric Villeneuve, vice-président
Dr Jean-Paul Hamon, président d'honneur
· Avenir Spé - Le Bloc
Dr Patrick Gasser, président
· Assistance publique - Hôpitaux de Paris
Stéphanie Decoopman, directrice générale adjointe
Renaud Cateland, directeur de l'Ageps
· Agence nationale de sécurité du médicament et des produits de santé (ANSM)
Christelle Ratignier-Carbonneil, directrice générale
Alexandre de la Volpilière, directeur général adjoint chargé des opérations
Carole Le Saulnier, directrice Réglementation et déontologie
· Direction générale de l'offre de soins (DGOS)
Marie Daudé, directrice générale
Julie Pougheon, conseillère spéciale
Claire-Lise Bellanger, adjointe à la sous-directrice de la régulation de l'offre de soins
· Direction générale de la santé (DGS)
Patrick Ambroise, adjoint à la sous-directrice Santé des populations et prévention des maladies chroniques
Éric Doucet, adjoint au chef de division Agences de santé, partenariat et concertation
Hélène Monasse, sous-directrice Politique des produits de santé et qualité des pratiques et des soins
Contributions écrites
· Caisse de sécurité sociale de Mayotte
ACCIDENTS DU TRAVAIL - MALADIES
PROFESSIONNELLES
(rapporteure : Mme Marie-Pierre
Richer)
· Association Nationale de Défense des Victimes de l'Amiante et autres maladies professionnelles (ANDEVA)
François Desriaux, vice-président
Romain Bouvet, avocat de l'ANDEVA
Julie Andreu, avocate de l'ANDEVA
· Association des accidentés de la vie (FNATH)
Sophie Crabette, secrétaire générale
Raphaël Lenoir, assistant au plaidoyer
Karim Félissi, conseil
· Union des entreprises de proximité (U2P)
Michel Chassang, chef de file U2P sur la négociation interprofessionnelle branche AT-MP
Christian Pineau, chef du service relations du travail, protection sociale de l'U2P
Thérèse Note, conseillère technique chargée des relations avec le Parlement
· Mouvement des entreprises de France (Medef)
Nathalie Buet, directrice de la protection sociale
Jean-Baptiste Moustié, directeur de mission Protection sociale
Elizabeth Vital Durand, responsable du Pôle Affaires publiques
Yves Laqueille, négociateur du Medef pour la branche ATMP
· Confédération des petites et moyennes entreprises (CPME)
Eric Chevée, vice-président chargé des affaires sociales
Gwendoline Delamare-Deboutteville, directrice des affaires sociales
Philippe Chognard, responsable du pôle conditions de travail
Adrien Dufour, responsable affaires publiques
· Confédération française de l'encadrement-confédération générale des cadres (CFE-CGC)
Maxime Legrand, secrétaire national CFE-CGC secteur travail organisation et santé
Lucie Oneto, chargé d'étude santé au travail/handicap
· Confédération française démocratique du travail (CFDT)
Isabelle Mercier, secrétaire nationale en charge de la politique en matière d'organisation et de vie au travail, du temps de travail, de la santé au travail et du handicap
· Confédération générale du travail (CGT)
Olivier Perrot, conseiller confédéral
Serge Journoud, conseiller confédéral
· Association Nationale des Avocats de Victimes de Dommages Corporels (ANADAVI)
Claudine Bernfeld, présidente
· Direction de la sécurité sociale
Marion Muscat, adjointe à la sous-directrice de l'accès aux soins, des prestations familiales et des accidents du travail
Delphine Champetier, cheffe de service
Gabrielle de Buyer, cheffe de bureau des AT-MP
Contributions écrites
· Force Ouvrière (FO)
· Caisse centrale de la mutualité sociale agricole (CCMSA)
· Confédération française des travailleurs chrétiens (CFTC)
VIEILLESSE
(rapporteur :
Mme Pascale Gruny)
Contributions écrites
· Caisse de retraite et de prévoyance des clercs et employés de notaires (CRPCEN)
· Caisse de retraite du personnel de la RATP (CRP RATP)
· Caisse nationale de retraite des industries électriques et gazières (Cnieg)
· Caisse des dépôts et consignations (CDC) au titre du régime de retraite de la Banque de France
· Caisse de prévoyance et de retraite du personnel de la SNCF (CPRP SNCF)
FAMILLE
(rapporteur :
M. Olivier Henno)
· Fédération française des entreprises de crèches (FFEC)
Elsa Hervy, déléguée générale de la FFEC
Thérèse Majnoni d'Intignano, vice-présidente de la FFEC, dirigeante de micro-crèches Les Paradis de Jules et Juliette
Charles Dessaule, administrateur de la FFEC, président du réseau Les bébés explorateurs
· Conseil national des associations familiales laïques (CNAFAL)
Jean-Louis Auriau, secrétaire général adjoint
· Make Mothers Matter France (MMM France)
Jocelyne Le Pivain, présidente
Laurence de Batz, administratrice
· Fédération nationale Familles de France
Charly Hée, président
Jackie Delannoy, trésorière adjointe
· Confédération syndicale des familles (CSF)
Jacques Masse, responsable du secteur Famille/santé
Charlotte Barre, chargée de mission du secteur Famille/santé
· Union des familles laïques (UFAL)
Nicolas Pomies, membre du Bureau national
· Union nationale des associations familiales (UNAF)
Marie-Andrée Blanc, présidente
Claire Ménard, chargée des relations parlementaires
Contributions écrites
· Confédération nationale des associations familiales catholiques (CNAFC)
AUTONOMIE
(rapporteur :
Mme Chantal Deseyne)
· Assemblée des départements de France (AdF)
Olivier Richefou, président du conseil départemental de la Mayenne, vice-président de Départements de France, président du groupe de travail sur le grand âge
Éric Bellamy, directeur délégué, Solidarité, santé, travail
Marylène Jouvien, conseillère Relations avec le Parlement (Sénat)
· Fédération hospitalière de France (FHF)
Marc Bourquin, conseiller stratégie et responsable de l'articulation et de la coordination Parcours, proximité, autonomie et territoire
Benjamin Caniard, co-responsable du pôle Autonomie-Parcours
· Syndicat national des établissements et résidences privés pour personnes âgées (Synerpa)
Jean-Christophe Amarantinis, président
Justin de Bailliencourt, directeur général par intérim et directeur des opérations
Diane-Sophie Laroche, conseillère Affaires publiques
· Fédération nationale des associations de directeurs d'établissements et services pour personnes âgées (Fnadepa)
Jean-Pierre Riso, président
· Fédération des établissements hospitaliers et d'aide à la personne privés solidaires (Fehap)
Charles Guépratte, directeur général
Élodie Hémery, directrice Autonomie et coordination des parcours de vie
· Collectif Handicaps
Danièle Langloys, présidente d'Autisme France
Luc Gateau, président de l'Unapei
Pierre-Yves Lavallade, délégué général de Paralysie cérébrale France
Axelle Rousseau, coordinatrice
· Association nationale des équipes contribuant à l'action médico-sociale précoce (Anecamsp)
Geneviève Laurent, présidente
Pr Stéphane Marret, pédiatre-néonatologiste, chef du pôle mère enfant, directeur Camsp et PCO, CHU de Rouen
Axel Morch, directeur Secteur enfance Camsp, Sessad, PCO TND à Bourg-lès-Valences
Dr Danielle Masson, pédiatre
· Association française des aidants
Gwénaëlle Thual, présidente
Simon de Gardelle, directeur
· Plateforme de coordination et d'orientation de Paris (PCO Hovia Le Sémaphore)
Valérie Chevalier, directrice adjointe
Thibault Butel, médecin coordinateur
Laureline Delsart, responsable Développement et transformation de l'offre, association Hovia
· Conseil national consultatif des personnes handicapées (CNCPH)
Alain Rochon, membre de la commission permanente, pilote de la délégation « Suivi des avis, du projet de loi de finances (PLF) et du projet de loi de financement de la sécurité sociale (PLFSS) »
Sophie Crabette, membre de la commission permanente, pilote de la commission spécialisée Santé
Miroslava Kachler, coordinatrice
Sabine Poirier-Claverie, coordinatrice
· Direction générale de la cohésion sociale (DGCS)
Jean-Benoît Dujol, directeur général
Olivier Bachellery, sous-directeur du service des affaires financières et modernisation
Sylvie Guessab, cheffe du bureau de la gouvernance du secteur social et médico-social
ÉQUILIBRES FINANCIERS
GÉNÉRAUX - ASSURANCE
MALADIE
(rapporteures respectives : Mme
Élisabeth Doineau et Mme Corinne Imbert)
· Les Entreprises du médicament (Leem)
Philippe Lamoureux, directeur général
Laurent Gainza, directeur des affaires publiques
Antoine Quinette, chargé d'affaires publiques
Loïck Landouzy, chargé d'affaires publiques
· Comité économique des produits de santé (CEPS)
Philippe Bouyoux, président
Bernard Celli, vice-président de la section des produits LPP et des prestations
Jean-Patrick Sales, vice-président de la section du médicament
· Syndicat national de l'industrie des technologies médicales (Snitem)
Emmanuelle Kuhnmunch, directrice des affaires publiques & gouvernementales chez Medtronic, vice-présidente du groupe Affaires publiques
Adrien Michaud, vice-président Transformation & Strategic Development chez Siemens Healthineers, vice-président du groupe Affaires publiques
François-Régis Moulines, directeur des affaires gouvernementales
Alexandra Leurs, spécialiste Affaires publiques
· Haute Autorité de santé (HAS)
Pr Lionel Collet, président
Fabienne Bartoli, directrice générale
· Établissement français du sang (EFS)
Dr Pascal Morel, président par intérim
Nathalie Moretton, directrice de cabinet
ÉQUILIBRES FINANCIERS
GÉNÉRAUX - ASSURANCE
VIEILLESSE
(rapporteurs respectifs :
Mme Élisabeth Doineau et Mme Pascale Gruny)
· Caisse centrale de la Mutualité sociale agricole (CCMSA)
Pascal Cormery, président
Magalie Rascle, directrice déléguée aux politiques sociales
Christophe Simon, chargé des relations parlementaires
· Direction de la sécurité sociale (DSS)
Franck von Lennep, directeur
Delphine Champetier, cheffe de service, adjointe au directeur
Morgan Delaye, chef de service, adjoint au directeur
· Association générale des institutions de retraite des cadres - Association pour le régime de retraite complémentaire des salariés (Agirc-Arrco)
François-Xavier Selleret, directeur général
Frédéric Amar, directeur de cabinet
· Conseil de la protection sociale des travailleurs indépendants (CPSTI)
Valérie Copin, vice-présidente du CPSTI et présidente de la CRP CPSTI - commission de la réglementation et de la prospective
Éric Le Bont, directeur
Olivier Maillebuau, secrétaire général
· Fédération nationale des autoentrepreneurs et microentrepreneurs (FNAE)
Grégoire Leclercq, président
Contribution écrite
· Union des entreprises de proximité (U2P)
ASSURANCE
MALADIE - AUTONOMIE
(rapporteurs
respectifs : Mme Corinne Imbert et Mme Chantal Deseyne)
· Direction de la sécurité sociale (DSS)
Delphine Champetier, directrice adjointe
Clélia Delpech, sous-directrice de la direction du financement du système de soins
* 1 Gains bruts, sans prise en compte des mesures adoptées par les partenaires sociaux dans le cadre de l'ANI 2023-2026 (cumul emploi-retraite créateur de droits, suppression du « bonus-malus » et revalorisation des pensions à un niveau proche de l'inflation), qui représenteraient un coût de 2,7 milliards d'euros en 2027.
* 2 Y compris sous la forme d'un « swap » de cotisations d'assurance vieillesse et de retraite complémentaire.
* 3 Loi organique n° 2022-354 du 14 mars 2022 relative aux lois de financement de la sécurité sociale.
* 4 Amendé par le Gouvernement pour prendre en compte les données publiées par l'Insee le 31 mai 2023.
* 5 Amendements des groupes Socialistes, Écologiste et La France insoumise.
* 6 La Cour des comptes avait refusé de certifier les comptes 2022 de la Caisse nationale des allocations familiales (Cnaf) et de la branche famille, en raison de l'augmentation de la proportion de paiements erronés. En outre, dans le cas de l'exercice 2021, le tableau patrimonial devant être annexé à la Lacss (correspondant à l'ancienne annexe A des PLFSS) comprenait, pour comparaison, une colonne relative à l'exercice 2021, qui ne prenait pas en compte la correction effectuée par le Parlement, à l'initiative de la commission des affaires sociales du Sénat, lors de l'examen du PLFSS 2023, en conséquence du refus de la Cour des comptes de certifier les comptes 2021 de l'activité de recouvrement (un produit de 5 milliards d'euros, résultant de la régularisation de cotisations dues par les travailleurs indépendants, aurait dû être imputé sur 2020, et non sur 2021).
* 7 Les rapports d'évaluation des politiques de sécurité sociale (Repss), qui avaient désormais pour objet d'alimenter, chaque printemps, un débat relatif à l'efficacité et à l'efficience des dépenses de sécurité sociale, n'indiquaient que rarement les résultats atteints lors des trois dernières années, comme le prévoyait la loi organique. Par ailleurs, l'annexe relative aux niches sociales ne comprenait pas l'« évaluation de l'efficacité » (pour un tiers des niches, chacune devant faire l'objet d'une évaluation une fois tous les trois ans) prévue par la loi organique.
* 8 Loi organique n° 2001-692 du 1er août 2001 relative aux lois de finances.
* 9 Sous réserve dans le cas des dépenses des Robss d'une légère actualisation pour l'année 2027, le projet de LPFP retenant un montant de 705,4 milliards d'euros au lieu de 705,5 milliards d'euros ; et, dans le cas de l'Ondam, d'une erreur matérielle du projet de LPFP relative à l'année 2024 (montant de 254 milliards d'euros, au lieu de 254,9 milliards d'euros selon le présent PLFSS).
* 10 Le solde structurel est le solde corrigé de la conjoncture. La notion est présentée plus précisément en annexe au présent rapport.
* 11 Jusqu'à la révision de la LOLF en 2022, par l'article 23 de la loi organique n° 2012-1403 du 17 décembre 2012 relative à la programmation et à la gouvernance des finances publiques.
* 12 Ou 0,25 point de PIB potentiel deux années consécutives.
* 13 Tableau intitulé « Décomposition structurelle par sous-secteur 2022-2027 ».
* 14 Rapport n° 789 (2022-2023), 28 juin 2023.
* 15 Les comptes mensuels de la sécurité sociale transmis le 5 octobre 2023 à la rapporteure générale (et mis en ligne par la DSS) indiquent la situation à la fin du deuxième trimestre 2023.
* 16 Il s'agissait en particulier de la prolongation des mesures d'urgence concernant la rémunération du temps de travail de nuit dans les établissements de santé, qui devaient initialement prendre fin au 31 mars 2023. Les prévisions de dépenses de médecine de ville ont en outre été revues à la hausse.
* 17 Défini selon les concepts de la comptabilité nationale.
* 18 Le montant en milliards d'euros (et non en points de PIB, comme à l'article liminaire du présent PLFSS ou dans le projet de LPFP) figure dans le rapport économique, social et financier (Resf) annexé au projet de loi de finances pour 2024.
* 19 Défini selon les concepts de la comptabilité publique.
* 20 Dans le tableau supra les mesures nouvelles sur l'Ondam améliorent le solde de seulement 0,5 milliard d'euros (ce qui implique une mesure par rapport à une croissance de 3,4 %, correspondant à la croissance de l'Ondam prévue dans le rapport à la CCSS), alors que le montant figurant dans le dossier de presse est de 3,5 milliards d'euros (ce qui implique une croissance spontanée de 4,6 %, correspondant au tendanciel de l'Ondam indiqué dans l'annexe A et dans l'annexe 5).
* 21 La revalorisation se fait selon les modalités prévues par l'article L. 161-25 du code de la sécurité sociale (le 1er janvier pour les retraites et le 1er avril pour les autres prestations, sur la base de la croissance de l'indice des prix à la consommation hors tabac des douze derniers mois connus par rapport à celui des douze mois précédents).
* 22 Selon le rapport à la commission des comptes de la sécurité sociale de septembre 2023 (p. 67), la croissance des prestations légales en 2024 serait de 5,4 %, dont environ la moitié pour les revalorisations.
* 23 Selon le rapport à la commission des comptes de la sécurité sociale de septembre 2023 (p. 38), la croissance spontanée des recettes des Robss et du FSV en 2024 serait de 4 % (1,4 point pour les cotisations, 0,9 point pour la CSG et 0,8 point pour les autres recettes fiscales).
* 24 Le rapport présenté en septembre 2023 à la commission des comptes de la sécurité sociale indique pour les Robss et le FSV des mesures nouvelles sur les recettes de 4,5 milliards d'euros avant prise en compte des mesures du PLFSS (ces mesures comprennent la hausse du taux de cotisations de la CNRACL par la LFRSS 2023). Par ailleurs l'annexe 3 au PLFSS chiffre ses mesures nouvelles sur les recettes à 0,1 milliard d'euros.
* 25 Conformément à l'article 3 de la loi du 7 août 2020 relative à la dette sociale et à l'autonomie.
* 26 Après avoir été de 12,2 milliards d'euros en 2020, 18,3 milliards d'euros en 2021 et 11,7 milliards d'euros en 2022, elles devraient être inférieures à 1 milliard d'euros en 2023.
* 27 Selon l'article 12 du projet de LPFP, « des économies à hauteur de 6 milliards d'euros par an pour les années 2025 à 2027, issues notamment du dispositif de revue de dépenses instauré par l'article 167 de la loi n° 2022-1726 du 30 décembre 2022 de finances pour 2023 et par l'article 21 de la présente loi sont pour partie imputées sur les plafonds de crédits prévus au présent article. L'ensemble de ces économies est réalisé sur le périmètre des dépenses de l'État défini à l'article 9 ».
* 28 Le rapport annexé au projet de LPFP précise qu'« en sus des trajectoires des régimes obligatoires de base de sécurité sociale, de l'Unédic et des régimes complémentaires de retraite présentées [dans le rapport annexé], une économie additionnelle de 6 milliards d'euros en niveau à partir de 2025 est intégrée dans la trajectoire de dépenses de l'État sous-jacente au présent projet de loi de programmation des finances publiques et prise en compte dans le tableau [relatif aux dépenses, aux recettes et au solde des Asso] ».
* 29 Selon l'étude d'impact du projet de LPFP, il s'agit de mettre en oeuvre une disposition du plan national de relance et de résilience (PNRR), élaboré dans le cadre du plan de relance européen « Next Generation EU ».
* 30 Évaluation de la qualité de l'action publique, rapport au Parlement, juillet 2023.
* 31 À une décimale près, portant sur l'année 2027 (705,4 milliards d'euros contre 705,5 milliards d'euros), les objectifs de dépenses des Robss et du FSV figurant à l'article 16 du projet de LPFP sont les mêmes que ceux figurant à l'annexe A du PLFSS.
* 32 Conversion indicative effectuée par la commission des affaires sociales sur la base de l'hypothèse de croissance de PIB en valeur du projet de LPFP.
* 33 La loi du 21 décembre 2022 prévoit que les règles actuelles ne s'appliqueront plus à partir du 31 décembre 2023 (à l'exception du bonus-malus). Les partenaires sociaux doivent négocier de nouvelles règles pour la période 2024-2026, dont les simulations reproduites ici supposent la reconduction.
* 34 Source : Prévisions financières de septembre 2023.
* 35 Le document du Gouvernement destiné au cadrage de la négociation entre partenaires sociaux prévoit que les recettes de l'Unédic seront réduites de 2 milliards d'euros dès 2023, puis, sur la durée de la convention, entre 2,5 milliards d'euros et 2,7 milliards d'euros en 2024, entre 3 et 3,2 milliards d'euros en 2025, entre 3,5 et 4 milliards d'euros en 2026 (cf infra).
* 36 Selon l'article L. 5422-24 du code du travail, la contribution de l'Unédic au financement de Pôle emploi ne peut être inférieure à 10 % des ressources de l'Unédic (ce qui, ces ressources étant d'un peu moins de 40 milliards d'euros, correspond à une contribution de près de 4 milliards d'euros). Le décret n° 2019-797 du 26 juillet 2019 relatif au régime d'assurance chômage a porté ce taux à 11 %. Selon le document du Gouvernement destiné au cadrage de la négociation entre partenaires sociaux, la contribution doit « atteindre en 2026 entre 12 % et 13 % des recettes de l'Unédic », ce qui correspondrait à une augmentation comprise entre 0,4 milliard d'euros et 0,8 milliard d'euros.
* 37 Dans ses prévisions de septembre 2023, l'Unédic retient une hypothèse de croissance de 0,8 % en 2023, 0,8 % en 2024, 1,6 % en 2025 et 1,5 % en 2026, contre respectivement 1 %, 1,4 %, 1,7 % et 1,7 % pour le Gouvernement.
* 38 Dans ses prévisions de septembre 2023, l'Unédic retient une hypothèse de taux de chômage au sens du Bureau international du travail (BIT) de 7 % fin 2026 (contre 7,2 % fin 2022).
* 39 L'annexe 8 n'indique pas s'il s'agit de comptabilité générale ou de comptabilité de trésorerie.
* 40 Le résultat technique est le résultat hors résultat financier et résultat exceptionnel. De 2017 à 2022, le résultat global a été supérieur d'environ 0,7 milliard d'euros au résultat technique.
* 41 La programmation transmise à la rapporteure générale est exprimée en euros de 2022. La conversion en euros courants est faite par la commission des affaires sociales, sur la base de l'hypothèse d'inflation du Gouvernement (2023-2027) puis d'une hypothèse conventionnelle de 1,75 %.
* 42 Dans le cadre de la discussion générale sur le PLFSS, le ministre chargé des Comptes publics a affirmé : « à ce stade, nous ne déposerons pas d'amendements réduisant les recettes du régime Agirc-Arrco ».
* 43 Cet écart vient également du fait que le Gouvernement anticipe un moindre dynamisme des transferts de l'État vers les administrations de sécurité sociale. Interrogée par la rapporteure générale au sujet de la diminution anticipée des recettes des administrations de sécurité sociale rapportées au PIB, qui passeraient de 26,6 points de PIB en 2023 à 26,2 points de PIB en 2027, ladirection du budget indique que cette évolution s'expliquerait notamment par l'hypothèse que « les transferts en provenance de l'État sont moins dynamiques sur la chronique pluriannuelle (hypothèses d'un recul des transferts reçus dans le cadre de la relance, au titre du Ségur de la santé, ou dans le cadre du Plan d'Investissement dans les Compétences, par exemple) ».
* 44 Cf. annexe au présent rapport.
* 45 Cf. tome II du rapport général sur le PLFSS 2023, commentaire de l'article additionnel après l'article 47.
* 46 Cour des comptes, Accélérer la réorganisation des soins de ville pour en garantir et maîtriser la dépense, contribution à la revue des dépenses publiques, juillet 2023.
* 47 Source : DSS.
* 48 Selon le Haut conseil du financement de la protection sociale (HCFiPS).
* 49 Source : Communiqué de presse du ministre délégué chargé des Comptes publics, 30 mai 2023.
* 50 Selon la Cour des comptes (Rapport sur l'application des lois de financement de la sécurité sociale, mai 2023).
* 51 « En 2021, les contrôles effectués par les caisses du régime général de sécurité sociale leur ont permis de mettre en recouvrement 488 millions d'euros d'indus liés à des préjudices subis au titre de fraudes ou de fautes (dont 309 millions d'euros pour les CAF, 153 millions d'euros pour les CPAM et 26 millions d'euros pour les caisses de retraite) » (Cour des comptes, Rapport sur l'application des lois de financement de la sécurité sociale, mai 2023).
* 52 « En matière de redressement de cotisations et contributions sociales, l'objectif est fixé à 5 milliards d'euros sur le quinquennat, soit un doublement des résultats entre 2022 et 2027 (1,5 milliard d'euros en 2027, contre 0,8 milliard d'euros en 2022) » (Communiqué de presse du ministre délégué chargé des Comptes publics, 30 mai 2023). Ces montants sont repris dans le dossier de presse du présent PLFSS.
* 53 « En matière de prestations de santé, l'objectif de 500 millions d'euros de préjudice financier détecté et évité devrait être atteint dès 2024, soit un doublement par rapport à la moyenne du précédent quinquennat » (Communiqué de presse du ministre délégué chargé des Comptes publics, 30 mai 2023). Ces montants sont repris dans le dossier de presse du présent PLFSS.
* 54 « En matière d'allocations sociales, l'objectif est fixé à 3 milliards d'euros de préjudice détecté et évité par les CAF et les caisses de retraite sur le quinquennat » (Communiqué de presse du ministre délégué chargé des Comptes publics, 30 mai 2023). Ces montants sont repris dans le dossier de presse du présent PLFSS, qui omet toutefois de préciser qu'il s'agit d'un montant cumulé sur le quinquennat (et non d'un montant annuel).
* 55 Auquel le Conseil constitutionnel a conféré une valeur organique dans sa décision n° 2005-519 DC du 29 juillet 2005.
* 56 « Tout nouveau transfert de dette à la Caisse d'amortissement de la dette sociale est accompagné d'une augmentation de ses recettes permettant de ne pas accroître la durée d'amortissement de la dette sociale au-delà du 31 décembre 2033 ».
* 57 Respectivement l'Urssaf Caisse nationale, la Caisse centrale de la mutualité sociale agricole (CCMSA) et la CNRACL.
* 58 Il s'agit de la somme des déficits prévisionnels des branche maladie (9,5 milliards d'euros) et vieillesse (0,5 milliard d'euros). L'excédent anticipé de la branche famille n'est pas pris en compte, l'ordonnance ne prévoyant pas de consolidation des excédents et des déficits.
* 59 Cour des comptes, Rapport sur l'application des lois de financement de la sécurité sociale, mai 2023.
* 60 Le Conseil constitutionnel, dans sa décision n° 2005-519 DC du 29 juillet 2005 relative à la LOLFSS, a reconnu la valeur organique de cet article 4 bis. En effet, cet article, qui prévoyait alors que « tout nouveau transfert de dette à la Caisse d'amortissement de la dette sociale est accompagné d'une augmentation des recettes de la caisse permettant de ne pas accroître la durée d'amortissement de la dette sociale », avait été inséré par l'article 20 de la LOLFSS.
* 61 17,5 milliards d'euros, moins 6 milliards d'euros.
* 62 Pour comparaison, la Cour des comptes, dans son rapport sur l'application des lois de financement de la sécurité sociale de septembre 2017, retient une élasticité de 0,96.
* 63 Une élasticité de 0,9 permettant de retrouver les projections à long terme des recettes du système de retraites figurant dans le rapport du COR de juin 2023.
* 64 Augmentation de la subvention d'équilibre de l'État, sensibilité aux hausses du Smic découlant du plafonnement des cotisations de la branche vieillesse, dynamisme des contributions sociales, impôts et taxes.
* 65 Le document de cadrage de la négociation prévoit que « les recettes de l'Unédic seront réduites des montants suivants : - 2 milliards d'euros dès 2023, puis, pour la durée de la convention : entre - 2,5 et -2,7 milliards d'euros en 2024, entre - 3 et - 3,2 milliards d'euros en 2025, entre - 3,5 et-4 milliards d'euros en 2026 ». Pour chaque année, on retient la moyenne de la fourchette.
* 66 Ces chiffres peuvent être retrouvés simplement. Selon le programme de stabilité, le solde conjoncturel est de 0,3 × (- 1,1) = - 0,3 point de PIB, donc le déficit structurel est d'environ 4,7 - 0,3 = 4,4 points de PIB. Selon la Commission européenne, le solde conjoncturel est de 0,3 × 0,2 = + 0,1 point de PIB, donc le déficit structurel est d'environ 4,7 + 0,1 = 4,8 points de PIB.